Может ли болеть икра при шпорах
В статье представлен дифференциальный диагноз болевого синдрома в области икроножной мышцы, развивающегося вследствие хронической венозной недостаточности, острой венозной недостаточности, хронической артериальной недостаточности, острой артериальной недостаточности, остеохондроза, остеоартроза, полинейропатии, дерматомиозита, миозита, фибромиалгии, травмы мышц.


Боли в области икроножной мышцы (икры) – универсальный симптом, который может наблюдаться при большом количестве заболеваний.
Основной мышечный массив задней поверхности голени (икра) образован двумя мышцами – располагающейся поверхностно икроножной мышцей и более глубоко расположенной камбаловидной мышцей. Сухожилия этих мышц объединяются вместе и прикрепляются к пяточной кости, образуя т.н. ахиллово сухожилие. Мышцы икры обеспечивают движение в голеностопном суставе (сгибание и разгибание), что необходимо для обеспечения ходьбы, удержания равновесия тела в вертикальном положении и амортизации при движениях.
Артериальное кровоснабжение икроножной мышцы происходит из собственных артерий, берущих начало из подколенной артерии. Венозный отток осуществляется по сопровождающим артерии венам, которые в толще мышцы образуют широкие выстланные эндотелием полости – суральные синусы. Иннервируются вышеуказанные мышцы из большеберцового нерва (L3-4).
Хроническая венозная недостаточность.
На сегодняшний день в генезе боли при хронических заболеваниях вен выделяют три основных компонента: дистензионный, ишемический и воспалительный.
Дистензионный компонент возникает вследствие перерастяжения венозной стенки избытком крови при нарушении механизмов ее оттока. Подобные нарушения могут быть следствием дисфункции мышечно-венозной помпы, играющей ведующую роль в обеспечении венозного оттока в вертикальном положении тела. Застой крови в венах голени может возникать в результате снижения активности мышц икры, например вследствие длительного пребывания в неподвижном вертикальном или сидячем положении, в результате поражения клапанного аппарата поверхностных (варикозная болезнь) или глубоких (посттромботический синдром) вен, что сопровождается нарушением нормального центростремительного движения крови и ее забросом в дистальные отделы при каждом мышечном сокращении (рефлюкс), а также при поражении соответствующих мышц и смежных с ними суставов. Подобные боли часто возникают после длительных статических нагрузок и легко купируют ночным отдыхом и/или путем придания конечностям возвышенного положения.
Воспалительный компонент является отражением общепринятой на сегодняшний день концепции лейкоцитарной агрессии, как ведующего компонента патогенеза хронических заболеваний вен. Суть ее заключается в том, что при уменьшении скорости венозного оттока и появлении признаков венозного стаза в венах голени происходит лейкоцитарно-эндотелиальное взаимодействие с экспрессией ссответвующих адгезивных молекул на поверхности клеток, что приводит к миграции белых кровяных телец в толщу сосудистой стенки и их дегрануляции. Освобожденные свободные радикалы кислорода, протеолитические ферменты и цитокины оказывают не только повреждающее воздействие на структурные компоненты венозной стенки, в первую очередь, коллагеновый каркас, но и активируют безмиелиновые С-ноцицепторы, отвечающие за передачу болевого импульса. Таким образом, воспалительный компонент венозной боли отражает не только застой крови в венах голени, но и процесс активного развития хронических заболеваний вен, который может в итоге привести к появлению варикозной трансформации. Присоединение воспалительного компонента делает венозную боль более стойкой и не купирующейся возвышенным положением конечности и ночным отдыхом.
Ишемический компонент связан с тяжелыми воспалительными изменениями венозной стенки с запустеванием vasa vasorum, что приводит к серьезной морфологической перестройке страдающих вен. Следует предполагать, что ишемический компонент встречается при тяжелых формах хронических заболеваний вен и может обеспечивать постоянную болезненность самих варикозных узлов.
Классические боли при венозной недостаточности носят тупой распирающий характер, усиливаются после длительного пребывания в положении стоя или сидя, уменьшаются или полностью проходят после ночного отдыха или придания конечности возвышенного положения. Часто боли сопровождаются преходящим отеком мягких тканей в области нижней трети голени и судорогами икроножной мышцы в ночные часы.
Острая венозная недостаточность – тромбоз глубоких вен голени. В результате внезапного затруднения венозного оттока из нижних конечностей и развития острого венозного полнокровия могут наблюдаться весьма интенсивные постоянные распирающие боли в области икроножной мышцы, незначительно уменьшающиеся при придании конечности возвышенного положения, сопровождающиеся увеличением объема мышцы и ее уплотнением, цианозом кожи и усилением подкожного сосудистого рисунка. Степень выраженности симптомов будет зависеть от локализации тромбоза – чем больше вен окажется вовлечено в процесс, тем более острыми будут проявления. При изолированном тромбозе суральных синусов могут наблюдаться умеренной интенсивности четко локализованные боли, усиливающиеся при подошвенном сгибании голеностопного сустава и при надавливании в место проекции синуса на кожу.
Острая артериальная недостаточность – внезапная закупорка артерий вследствие ее тромбоза или эмболии приводит к остро возникшей ишемии конечности. В этом случае боли в икроножной мышцы будут наблюдаться в покое, носить интенсивные характер, сопровождаться нарушениями чувствительности и двигательной функции вплоть до развития паралича и мышечной контрактуры.
Остеохондроз поясничного отдела позвоночника (корешковый синдром) – вторая по частоте причина появления болей в области икроножных мышц. В основе лежит сдавление корешка спинномозгового нерва в месте его выхода из позвоночного канала. В результате возникают проецированные боли в том месте, куда идут нервные волокна – в том числе в область икры. При этом боли могут быть связаны как с компрессией нервов и генерацией в них болевых импульсов, так и с тоническим мышечным сокращением и последующим развитием фиброзно-дистрофических изменений в мышечной ткани. При корешковом синдроме боли связаны с определенными движениями и изменением положения тела (например, наклон туловища вперед, в стороны, сгибание конечности в тазобедренном суставе). Как правило, боли усиливаются при длительном пребывании в провоцирующем положении и уменьшаются после разминки, лечебной физкультуры, массажа, тепловых воздействий. При мышечно-тоническом синдроме возможно обнаружить участки повышенного тонуса в воде плотных болезненных очагов в тоще мышцы. Со временем мышца может диффузно уплотняться в связи с развитием в ней фиброзных изменений. Впоследствии в связи с нарушением вегетативной иннервации может происходить присоединение застойного (вазодилатация) или ишемического (вазоконстрикция) компонента болевого синдрома.
Периферическая полинейропатия может быть осложнением сахарного диабета, следствием токсического воздействия на организм этилового спирта и пр. Для диабетической полинейропатии характерно сочетание ночных или утренних болей в покое, локализующихся в дистальных отделах нижних конечностей, с ощущениями ползанья мурашек, жжения, онемения, мышечной слабостью и снижением кожной и (в первую очередь) вибрационной чувствительности. При этом боли могут носить очень интенсивный характер. Поражение вегетативных нервов может приводить к трофическим нарушениям и присоединению сосудистого компонента болевого синдрома.
Неврит большеберцового нерва характеризуется болями приступообразного характера, возникающими по ходу нервных волокон. При этом в промежутках между приступами боль полностью отсутствует.
Патология коленных суставов – в первую очередь, остеоартроз – характеризуется болями в околосуставной области при нагрузке. Боли локализуются преимущественно в области передней и внутренней поверхностей коленного сустава, усиливаются при длительном пребывании в вертикальном положении тела, при долгой ходьбе. Особенно характерно усиление болей при подъеме и особенно спуске по лестнице. На начальных стадиях заболевания в покое боли полностью проходят (при этом не требуется придавать конечности возвышенное положение). При развитии активного воспаления могут появляться боли в начале движения и утренняя скованность в суставах. В процессе развития заболевания возможно присоединение мышечно-тонического компонента болевого синдрома, при котором икроножная мышца находится в постоянном напряжении и становится плотной и болезненной при пальпации. При скоплении выпота в полости сустава могут образовываться ограниченные ее скопления в заворотах суставной капсулы – кисты Беккера, которые могут усугублять болевой синдром, сдавливать нервы и вены с развитием нейропатического и сосудистого компонента.
Дерматомиозит, полимиозит – аутоиммунное воспаление мышечной ткани, характеризующиеся постоянными тупыми упорными болями, усиливающимися при движениях в голеностопном суставе, в сочетании с мышечной слабостью и симптомами интоксикации. Мышцы становятся отечными, болезненными при пальпации, со временем может наблюдаться их уплотнение, тяжистость, узловатость, фиброз, образование кальцинатов вплоть до полной атрофии. При аутоиммунных заболеваниях, как правило, выявляются поражения других органов и систем, в первую очередь кожи: эритема и отек периорбитальной области, шелушащаяся эритема пальцев и кистей, покраснение околоногтевых валиков, очаги гиперпигментации-депигментации кожи – при дерматомиозите; отек-индурация-атрофия кожи при склеродермии, эритема на лице, поражение почек, сердца при волчанке и пр. Между тем, поражение икроножных мышц при аутоиммунных миозитах встречается нечасто.
Миозиты также могут быть проявлением онкологических, паразитарных заболеваний (трихинеллез, токсоплазмоз, цистицеркоз) или являться осложнением простуды, травмы или перенапряжения икроножной мышцы.
Фибромиалгия – хроническое аутоиммунное заболевание мышечной ткани - редко сопровождается изолированными болями в икроножных мышцах. Чаще наблюдаются интенсивные постоянные боли и выраженная мышечная слабость в проксимальных мышцах поясов конечностей. Также отмечается продолжительная утренняя скованность, и болезненность в специфических точках при пальпации.
Перенапряжение, растяжение, разрыв мышцы могут сопровождаться выраженными интенсивными болями в зоне повреждения, резко усиливающимися при попытках движений. Могут присоединяться явления воспаления (миозит).
Статья добавлена 24 июля 2014 г.
Пяточная шпора или плантарный фасциит – это болезнь, причиняющая много неприятностей. Пациенты, страдающие этим недугом, нередко задаются вопросами: проходит ли сама пяточная шпора и как долго болит? Обязательно ли ее нужно лечить?

Виды пяточной шпоры схематично
Современная медицина предлагает различные методы лечения – использование лекарств, физиопроцедуры, массаж, лечебная гимнастика. Все эти методы значительно улучшают состояние больного, способствуя скорейшему избавлению от пяточной шпоры. Неплохо помогает в лечении правильное питание, а также народные средства.
Что такое пяточная шпора?
Плантарный фасциит представляет собой воспалительно-дегенеративный процесс в пяточной фасции, который развивается вследствие накопления и отложения солей кальция. На задней стороне пятки вырастает костный нарост – остеофит. При надавливании на него ощущается боль. Заболевание чаще всего поражает лиц женского пола среднего и пожилого возраста. Мужчины тоже не застрахованы от него.
Наиболее частыми факторами, провоцирующими развитие плантарного фасциита, являются: плоскостопие, избыточная масса тела, беременность, возрастные изменения в организме. В группу риска попадают также больные диабетом, подагрой, артритом. Нагрузки на ноги или неудобная обувь ухудшают течение болезни.
Может ли пяточная шпора исчезнуть самостоятельно?
Врачам известны случаи, когда шпора на пятке рассасывалась без всякого лечения. Это происходит тогда, когда больные устраняют факторы, приводящие к развитию болезни. Для этого нужно обнаружить причину, по которой воспаляется плантарная фасция, и устранить ее.
Сама по себе боль в пяточной шпоре может пройти в таких случаях:
- Человек вынужден много ходить или подолгу стоять, например, на работе, и это вызывает боль в пятке. Смена работы позволит снизить нагрузку на ноги, избавившись от боли.
- Пятка перестает болеть, когда человек меняет тесную или неудобную обувь на более комфортную.
- Если боль появляется после занятий спортом, достаточно просто подобрать удобную спортивную обувь.
- Если у человека имеется плоскостопие, ему противопоказана длительная ходьба. Выполнение этого требования ведет к избавлению от боли.
Исходя из этого следующий ответ на вопрос:
Нарост на пятке болит до устранения вышеприведенных факторов, приводящих к его развитию. Но, сам факт отсутствия боли еще не значит, что шпора прошла и болезнь не проявится в дальнейшем.
Если вы мучаетесь от боли в пятке, обратитесь к ортопеду. Врач выявит причину болей и расскажет, как выбрать ортопедические стельки. Выбирая обувь, отдавайте предпочтение моделям на невысоком каблуке (4–5 см). Модели совсем без каблука тоже разрешаются, но их нельзя носить постоянно.
Как вылечить пяточную шпору?
Пациенты, страдающие плантарным фасциитом, стараются всеми силами избавиться от боли в пятке. Для этого они меняют свое питание, пробуют различные народные методы лечения. Лучше всего обратиться с этим недугом к врачу-ортопеду. Он подберет метод лечения, назначит обезболивающие и противовоспалительные препараты.
Одним из эффективных домашних методов лечения являются ножные ванночки. Для приготовления лечебной ванночки вам понадобится литр горячей воды и 2 ст. ложки соли (можно взять поваренную или морскую). Остудите соленую воду до комфортной температуры и опустите в нее ноги. Принимайте ванночку примерно полчаса. Повысят эффективность солевой ванночки 2 ст. ложки пищевой соды, добавленные в воду, или ампула йода.

Поваренная соль при лечении пяточной шпоры
После ванночки наденьте на ноги теплые шерстяные носки. Делайте солевые ванны ежедневно, пока не почувствуете облегчения. После процедуры боль может несколько усилиться. Это связано с растворением и выводом накопившихся солей.
Неплохо помогает и горячая ножная ванночка с глиной. После процедуры полезно помассировать пятку в течение 10–15 минут. Для облегчения боли можно перекатывать ногами скалку или бутылку либо встать на аппликатор Кузнецова.
Для исцеления от плантарного фасциита важно правильно питаться и соблюдать питьевой режим. Полезны вареные и паровые блюда, овощи, фрукты. Исключите копченую, соленую пищу. Пейте побольше жидкости – примерно 3 литров в день. Кофе замените компотами из сухофруктов или свежими соками.
Существует немало методов борьбы с пяточной шпорой, однако перед их применением нужно посоветоваться с доктором.
Камбаловидная мышца, большая и широкая, закрывает всю заднюю сторону голени. Её нижняя половина находится прямо под кожей, а верхняя спрятана под икроножной мышцей.
Поскольку эта мышца широкая и плоская, она чем-то напоминает камбалу. 
Камбаловидная мышца прикрепляется к верхней части большеберцовой и малоберцовой костей и к мощной перепонке, которая их соединяет. Внизу она прикреплена к пяточной кости посредством ахиллова сухожилия, которое одновременно служит местом прикрепления икроножной и подошвенной мышц. Есть небольшой процент людей, у которых имеется дополнительная головка камбаловидной мышцы, расположенная сразу за ахилловым сухожилием, в том месте, где обычно есть жировая подушечка. Эту дополнительную мышцу, иногда очень большую, легко спускать с опухолью.
Прикрепление мышцы к пяточной кости делает её главным подошвенным разгибателем лодыжки. Благодаря ей вы можете сильно оперетьсЯ ногой о землю. Камбаловидные мышцы действуют очень активно во время ходьбы, бега, карабканья, прыганья и езды на велосипеде. Эти виды деятельности с наибольшей вероятностью становятся причиной образования пусковых точек. Миофасциальные пусковые точки в плохо подготовленных камбаловидных мышцах вызывают боль в пятках, распространенную среди детренированных гимнастов. Однако не только гимнастов беспокоят камбаловидные мышцы, как свидетельствует один человек, который не прыгал и не бегал тридцать лет.
Боль от пусковых точек в камбаловидной мышце возникает, главным образом, в пятке, икре и сзади лодыжки (рис. 10.28 и 1 0.29). Как ни странно, пусковые точки в этой мышце мoгут отзываться глубокой болью в крестцово-подвздошной области и вызывать спазмы в мышцах внизу спины <рис. 1 0.30). Повышенная чувствительность к прикосновению в нижней части спины может быть обусловлена камбаловидными мышцами.

Известны примеры, когда отраженная боль возникала в челюсти. В некоторых случаях пусковая точка во внутренней части мышцы у заднего края большеберцовой кости продуцирует боль во внутреннем костном выступе лодыжки (рис. 10.31). Некоторые действительно медицинские проблемы характеризуются симптомами, похожими на те, которые бывают вызваны пусковыми точками в камбаловидной мышце, что обусловливает путаницу в диагнозах. В Качестве примеров можно привести тромбоз, флебит, переломы и разрывы связок или сухожилий. Миофасциальную боль иногда принимают за расколотую голень или признак пяточных шпор. Последние мoгут и в самом деле присутствовать, но при этом не вызывать боли. При болезненных ощущениях в задней части лодыжки типичный диагноз- тендинит в ахилловом сухожилии.
При боли в пятке, как правило, ссылаются на фасцит подошвенной мышцы. Традиционное лечение по поводу обоих состояний в форме обезболивающих препаратов, инъекций стероидных средств, физиотерапии и покоя часто не дают результатов. Это вполне понятно, когда понимаешь, что ни один из этих методов не действует на пусковые точки. Боль в пятке и вокруг ахиллова сухожилия большей частью исходит от пусковых точек в камбаловидной мышце, задней части большеберцовой кости или квадратных мышцах подошвы.

Пусковые точки в камбаловидной мышце бывают опосредованной причиной судорог в икрах, когда из-за них в мышце нарушается кровообращение. Иногда эту мышцу называют вторым сердцем, поскольку она помогает качать кровь от ног наверх. Пока эти мышцы активны, здоровы и эластичны, они очень эффективно качают кровь, сокращаясь при укорачивании и удлинении, но пусковые точки снижают их эффективность. Снижение артериального давления и неожИданные обмороки в некоторых случаях объясняются слабостью или дисфункцией камбаловидных мышц.
Пусковые точки в камбаловидной мышце могут спровоцировать синдром заднего отсека, т.е. повышение внутримышечного давления, что нарушает кровоток в ногах, а также способствовать развитию варикоза вен, флебита и других проявлений проблем кровоснабжения.
Перегрузка камбаловидных мышц наступает, когда вы скользите, бегая или идя по песку или гравию. Их напрягает неуверенная походка, вызванная жесткими кожаными подошвами. Неприятности могут наступить из-за негибких подошв, из-за давления сзади на ноги, когда вы сидите на кресле с подставкой для ног, а также из-за катания на коньках и на лыжах без хорошей опоры для лодыжек. Чрезвычайно распространенная причина истощения камбаловидных мышц – танцы в рамках аэробики. Высокие каблуки поддерживают мышцы в укороченном состоянии, а это верный путь к возникновению и устойчивости пусковых точек. Нестабильность лодыжек, обычное следствие походки на высоких каблуках, также с каждым шагом напрягает камбаловидные мышцы.
Определите местоположение камбаловидной мышцы, когда она сокращается под нижней границей икры при вытягивании носка ноги. Пользуйтесь теми же способами массажа, что и для икроножных мышц. Здесь особенно пригодится ваше колено другой ноги. Позаботьтесь о том, чтобы охватить всю ширину голени сзади несколькими параллельными вертикальными движениями.
Если вы чувствуете головокружение, поднявшись из положения сидя, постарайтесь переносить вес тела с одной ноги на другую в течение нескольких секунд, как только вы окажетесь на ногах, со скоростью, с которой вы обычно ходите. Это будет способствовать насосной функции камбаловидных мышц и быстрее доставит кислород к головному мозгу.
Тот же прием поможет восстановить дыхание и силы после спортивных мероприятий или физических упражнений: действительно, после любых физических усилий попеременное сокращение икроножных мышц ускоряет поступление крови от ног ко всей системе в то самое время, когда ткани нуждаются в этом ускоренном кровотоке. Известны случаи, когда солдаты, долго оставаясь на посту, теряли сознание из-за длительной бездеятельности камбаловидных мышц. Получив нужную подготовку, они знают, как предотвратить обморок, ритмично сокращая и расслабляя икры.
Камбаловидные мышцы требуют тренировки для поддержания своей насосной функции и обеспечения движения тела вперед. В то же время нельзя злоупотреблять ими, напрягая их излишне. Внезапное увеличение уровня обычной деятельности в форме новой программы тренировок, занятий спортом только по выходным или непривычной работы в саду может нарушить работу как камбаловидных, так и других икроножных мышц. Дтiя икроножных мышц особенно важны превентивные меры. Очень полезно приоб
рести привычку по утрам, сидя на краю кровати, немного помассировать икры коленями. Кроме всего прочего, это снимет утреннюю тяжесть и скованность в нижней части спины, если в камбалавидной мышце есть пусковые точки.

Плантарный фасциит поражает людей любого возраста, но особенное часто заболевание появляется у тех, кому больше сорока лет. Многие пациенты связывают боли с костным наростом на пяточной кости, который якобы давит на мягкие ткани стопы изнутри. Но это не так! Неправильное понимание сути заболевания выливается в ошибочный подход к лечению или даже к отказу от него. В некоторых случаях это приводит к осложнениям из-за поздно начатой терапии.
Рассмотрим оба варианта последствий. Что будет, если не лечить пяточную шпору? Какие осложнения могут быть в случае терапевтических и хирургических мер в запущенной стадии? Ниже ответим на поставленные вопросы.
Возможные осложнения пяточной шпоры без лечения
Осложнения плантарного фасциита чаще появляются после самолечения, когда упущено драгоценное время на традиционную терапию по протоколу. В этом случае возможны следующие осложнения после пяточной шпоры.
- Усиление симптомов, при котором человек испытывает резкие боли утром, встав с постели, делая первые шаги.
- Отёк голеностопного сустава в области подошвы и лодыжек.
- Резкое усиление боли в мессе прикосновения к стопе в пяточной области.
- В результате выворачивания стопы внутрь, из-за невозможности наступить на пятки, возрастает нагрузка на большой палец, что приводит к артриту и артрозу его сустава.
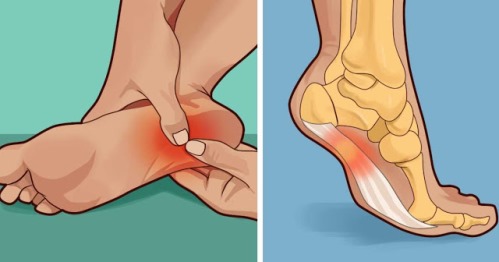
Усиление болей связано с ухудшением физиологических условий, в которых находится апоневроз без лечения. Ведь причина боли при пяточной шпоре — воспаление плантарной фасции (апоневроза). Развивается заболевание постепенно вследствие нескольких причин. И главная из них — это продольное плоскостопие, которое может быть врождённым или приобретённым. А также частым следствиям болезни является избыточная нагрузка на ноги. При ходьбе подошвенная фасция работает как амортизатор. Она растягивается, если человек наступает на ногу и сокращается, когда ступня поднимается. Физиологически 50% веса тела приходится на пяточную область.

При плантарном фасциите без лечения воспалённый апоневроз в большей степени подвержен перегрузке. В какой-то момент его коллагеновые волокна, из которых он состоит, надрываются, из-за чего воспаление прогрессирует. Одновременно места разрыва фасции постепенно заполняются рубцовой тканью, она всё больше теряет эластические свойства, что приводит к нарушению биомеханики стопы. В результате ухудшается кровообращение в области пяточной шпоры, появляются отёки лодыжек. Застой крови и лимфы в подошве стопы усиливает воспаление и связанные с ним боли. Таким образом, плантарный фасциит медленно прогрессирует.
Сама же пяточная шпора (костный вырост) — не причина, а следствие воспаления. Её размеры не влияют на интенсивность болей. Для выздоровления потребуется комплексное и длительное лечение. У некоторых больных этот период продолжается от 6 месяцев до года. В ряде случаев заболевание заканчивается оформлением инвалидности из-за полной потери трудоспособности.
Последствия без лечения
Важно! Если не лечить пяточную шпору, последствием будет — ограничение или потеря трудоспособности. Плантарный фасциит у некоторых людей развивается из-за профессии, связанной с нахождением на ногах. Подошвенный апоневроз при такой работе находится по большей части в растянутом состоянии, а физиологического сокращения не наступает из-за отсутствия движения. В месте соединения плантарной фасции с пяточной костью постепенно развивается воспаление, вызывающее боль. Чтобы предупредить прогрессирование пяточной шпоры, нужно дать ступням продолжительный отдых. Поскольку работа связана с пребыванием на ногах, приходится менять профессию.

Если не лечить пяточную шпору спортсменам, они также могут потерять профессиональную трудоспособность. У таких пациентов плантарный фасциит развивается чаще вследствие физических перегрузок. Причиной может быть травма или использование неправильной спортивной обуви. Если не прибегать к терапии, заболевание будет прогрессировать. Чем позже начато лечение, тем больше потребуется времени на устранение симптомов. Отсутствие лечения может привести к завершению спортивной карьеры.
Одно из неизбежных последствий пяточной шпоры — снижение качества жизни. Многие люди с плантарным фасциитом вынуждены передвигаться с помощью костылей, чтобы хоть как-то снизить боль. Даже на самой лёгкой офисной работе человек с пяточной шпорой теряет способность вести обычный образ жизни. Он вынужден носить удобную обувь, которая может не соответствовать служебным требованиям. Постоянная боль в пятке уменьшает продуктивность работы.
Снижение двигательной активности приводит также к изменению социального статуса — ограничивается круг друзей. Постоянные боли препятствуют участию в развлекательных мероприятиях. Меняется и личная жизнь, ведь больной по большей части пребывает в угнетённом настроении. Из-за раздражительности человек может срываться на членах семьи. Это приводит к семейным неурядицам. При длительном заболевании некоторые люди впадают в депрессию. В период обострения необходимо комплексное лечение, а это трудоёмкий процесс, требующий длительного времени, терпения, силы воли.
Осложнения после неправильного лечения
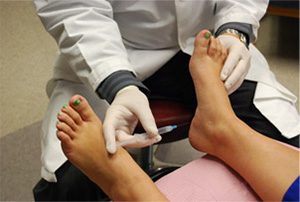
Иногда последствия развиваются от неправильно проведённой терапии. Когда все испытанные методы лечения не устраняют боль, врачи применяют блокаду пяточной шпоры. При этом гормональный препарат вводят в мягкие ткани подошвы над областью остеофита (костного выроста на пятке). Такой метод лечения чреват тяжёлым последствием пяточной шпоры — разрывом подошвенной фасции. Это нередкое осложнение после блокады гормональными препаратами. Хотя эффект наступает быстро, метод не лечит причину заболевания, а только уменьшает воспаление и связанную с ней боль. Риск такого последствия возрастает с каждым новым уколом, поэтому прибегать к блокаде гормональными препаратами нужно только при очень сильной боли и лучше часто не повторять эти процедуры.
Запущенная стадия заболевания требует операции, после которой тоже возможны осложнения при пяточной шпоре:
![]()
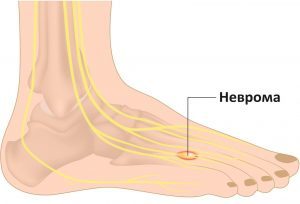
неврома — доброкачественная опухоль, происходящая из нервных клеток;- нарушение чувствительности нервных волокон вследствие защемления;
- длительное заживление послеоперационных ран;
- нагноение кожи и мягких тканей из-за инфицирования;
- повреждение нервных стволов;
- тарзальный туннельный синдром.
Помимо этих осложнений, возможен рецидив пяточной шпоры после операции. А сам период восстановления продолжается 2 месяца.
Может ли пяточная шпора пройти без лечения
В некоторых ситуациях болезнь проходит без лечения. Ведь щадящий режим при плантарном фасциите уменьшает симптомы заболевания. Болевой синдром проходят в следующих случаях.
![]()
Если причиной болезни явилась длительная ходьба при плоскостопии, то физический покой устранит симптомы без лечения.- Боль в пятке исчезает при переходе на рациональную обувь. В этом случае устраняются факторы, которые создают условия для развития плантарного фасциита.
- Пяточная шпора, связанная с нагрузкой из-за длительного стояния на ногах, проходит без лечения при смене работы или образа жизни.
У некоторых людей симптомы болезни исчезают на протяжении 6–12 месяцев независимо от проводимого ими лечения.
Нужно ли лечить пяточную шпору? — Если не предпринимать никаких мер, болезнь будет прогрессировать, а последствия могут быть различной степени тяжести, в зависимости от исходного состояния. Комплексное лечение пяточной шпоры включает в себя различные методы воздействия — медикаментозный, ортопедический и физиотерапевтический. При неэффективности консервативных способов прибегают к оперативному вмешательству.
Независимо от причины, лечение нужно начинать как можно раньше. Ведь усилия врачей сосредоточены на устранение факторов, которые вызывают болезнь. Причиной пяточной шпоры может быть ожирение, сахарный диабет или системное заболевание. Без участия врача пациенту не обойтись.
Что касается модного направления народных методов лечения, то они не решают проблему пяточной шпоры. Эти средства на непродолжительный период уменьшают боли, но не устраняют причину заболевания. Кроме того, потеря времени впоследствии потребует от пациента и врача больших усилий, чем в начале болезни. Ведь лечение заключается в обширном комплексе мероприятий. Исход пяточной шпоры во многом зависит от усердия самого пациента.
Ближайшее последствие пяточной шпоры без лечения — это осложнение течения заболевания вследствие прогрессирования. Не допустить этого можно, если начать традиционную терапию при первых признаках болезни. Нет смысла использовать народные методики. Из-за неэффективности они отодвигают момент выздоровления. В результате приходится применять блокаду пяточной шпоры далеко не безобидными гормональными препаратами или прибегать к операции. В любом случае лучшее решение для людей с пяточной шпорой — обратиться к врачу на самой ранней стадии заболевания.
Читайте также: