Мрт костного мозга что показывает
Нейровизуализация (исследование мозговых структур) после внедрения магнитно-резонансной томографии стала более качественной. Метод позволил специалистам тщательнее изучить анатомию головного мозга, выявить аномалии, патологию сосудов, оценить кровоснабжение.
МРТ позволила обнаружить изменения в головном и спинном мозге характерные для рассеянного склероза. До использования метода диагностика нозологии базировалась на неврологические признаки, появляющиеся на поздней клинической стадии.
МРТ спинного мозга – что показывает
Магнитно-резонансное сканирование спинного мозга четко визуализирует мягкотканый компонент, но современные высокопольные аппараты способны отслеживать изменения костной структуры.
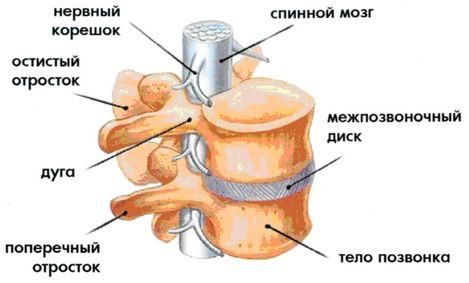
В позвоночнике и спинном мозге располагаются важные структуры, отвечающие за иннервацию всего туловища. Сужение спинномозгового канала приводит к параличу части тела. Патология необратима, но при своевременном выявлении предотвратить опасные изменения помогают даже медикаментозные препараты.
Достоинство современных томографов – возможность трехмерного моделирования (3D). Функция воспроизводит пространственную структуру исследуемой области. Достоинство режима – обнаружение небольших трещин, повреждений, мелких деструктивных очагов в оболочке нервных волокон (при рассеянном склерозе).
Преимущество магнитно-резонансной томографии – выявление опухолей, расположенных внутри спинномозгового канала с помощью МРТ спинного мозга после контрастирования солями гадолиниума (соединение, не вступающее в биохимические реакции).
МР-томография спинного и головного мозга при рассеянном склерозе выявляет незначительные очаги демиелинизации. Небольшие участки деструкции оболочек нервов не приводят к клиническим симптомам. Первые неврологические признаки появляются при глубоком разрушении, когда проводящая часть волокна становится раздраженной. Симптоматика появляется при полной деструкции миелина.
МР-томография показывает начальные изменения при рассеянном склерозе. Своевременное лечение предотвращает выраженные неврологические расстройства, инвалидность. Сканирование помогает отличить истинные склеротические проявления у людей до 40 лет от демиелинизации у пожилых пациентов.
МРТ спинного мозга детям – когда делают
Процесс родов опасен изменениями мозговых тканей, так как при прохождении по родовым путям череп малыша подвергается давлению. Под влиянием гипоксии в первый год жизни ребенка формируется обширный комплекс опасных заболеваний.
Диффузионно-тензорная томография помогает выявить ранние изменения мозга при недостаточном поступлении кислорода во время родов или после лечения осложнений лекарственными препаратами. Исследование выявляет даже микроструктурные нарушения мозговой коры, не проявляющиеся клинической симптоматикой.
Дополнительную информацию предоставляет трактография – исследование проходимости нервных каналов.
Описанные разновидности МР-обследования у детей применяются для выявления следующих состояний: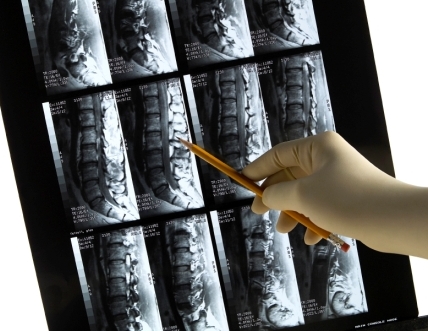
- Болезнь Альцгеймера и Паркинсона;
- Боковой амиотрофический склероз (БАС);
- Расстройства микроциркуляции;
- Гипертоническая энцефалопатия;
- ВИЧ-инфекция;
- Энцефалопатии митохондриальные;
- Новообразования мозга;
- Склероз туберкулезный;
- Травматические повреждения.
При опухолях сканирование головного и спинного мозга с контрастом для изучения проводящих трактов белого вещества рационально дополнять трактографическим обследованием. Методика инновационная. Не все врачи лучевой диагностики знают о ее существовании, но способ должен применяться, так как позволяет дополнительно выявить ряд нозологий, о которых заранее человек не подозревал.
МРТ спинного мозга: показания, список выявляемых заболеваний у взрослых
Список показаний для томографии спинномозгового канала:
- Рассеянный склероз;
- Миелит поперечный идиопатический;
- Боковой амиотрофический склероз;
- Оптикомиелит Девика;
- Инфекционные миелопатии.
Рассеянный склероз – патология с поражением белого мозгового вещества, структур костномозгового канала на разных уровнях.
Если при МРТ спинного мозга в шейном отделе 9 мм сужение канала – состояние характерно для межпозвонковой грыжи, но при ширине спинномозгового пространства менее 7 мм нельзя исключать склеротические очаги демиелинизации в задних столбах шеи.
Оптикомиелит Девика сопровождается уменьшением объема спинного мозга на уровне поясничного и шейного утолщения позвоночного столба. Симптомы – прогрессирующее нарушение зрения (за счет поражения зрительного нерва), мышечные спазмы, обездвиживание нижних конечностей, сильный болевой синдром поясницы. Парез и паралич мышц при оптикомиелите является опасным в плане инвалидности. Повреждение зрительного нерва постепенно вызывает полную слепоту.
Проводится МРТ спинного мозга при БАС (боковом амиотрофическом склерозе) для исследования шейных и поясничных утолщений спинномозгового канала, где возникает гипотрофия. Причины и патогенетические механизмы развития нозологии неизвестны, хотя ученые длительно считали этиологическим фактором патологии краниоспинальные раки. Применение томографии при амиотрофическом склерозе позволило исключить опухолевую природу болезни, хотя и не выявило причинные факторы.
Виды инфекционных миелопатий:
- Вирусные (герпесвирусы, клещевые энцефалиты, энтеровирусы, полиомиелит, Эпштейн-Бар);
- Бактериальные (нейросифилис, менигомиелит, нейроборрелиоз, туберкуломы);
- Как осложнение заболеваний (склеродермия, саркоидоз, красная волчанка).
Для выявления воспаления мозгового вещества лучше использовать открытый тип МРТ из-за высокой разрешающей способности томограмм. Обследование четко выявляет патологические очаги, но не позволяет установить причину миелита.
МРТ спинного мозга – как проводят при опухолях
Самым безопасным и эффективным способом диагностики спинальных опухолей является магнитно-резонансное сканирование. Исследование с высокой специфичностью и достоверностью визуализирует форму, объем, расположение, соотношение образования и близлежащих нервных корешков. Обследование максимально информативно даже без использования контрастного усиления при локализации новообразования в краниоспинальном сегменте. Исследование помогает онкологам с определенной степенью достоверности оценить микроскопическую структуру узла, изменения окружающих тканей.
Дополнительные исследования – УЗИ, КТ помогают провести дифференциальную диагностику между злокачественным новообразованием, миелопатией, радикулитом спондилогенным, эпидуритом, менингомиелитом, арахноидитом.
МР-томография – специфичный, достоверный метод выявления патологии костного мозга:
- Остеомиелит – гнойное расплавление костномозговой ткани;
- Остеонекроз – гибель костных трабекул;
- Травматическая инфильтрация – при попадании бактерий через открытую рану.
Рентгенография не выявляет описанных изменений до разрушения трабекулярного или кортикального слоев.
При воспалительных состояниях, инфильтрации, отеках костного мозга увеличивается содержание воды, формирующей интенсивный сигнал при использовании T1 взвешенной последовательности или слабый импульс на T2-ВИ.
Режимы с подавлением эхо от жира выполняются для визуализации жидкой среды. Такие подходы применяются для определения распространенности отека, вида изменения костного мозга (соотношение жировых скоплений и костного вещества).
С помощью магнитно-резонансного сканирования определяется форма отечности костного мозга:
- Интерстициальные – при гидроцефалии;
- Сосудистые – проникновение воды через расширенные поры в сосудах;
- Цитотоксические – возникают по причине набухания клеток при накоплении в межклеточных пространствах.
Магнитно-резонансная томография – один из самых достоверных методов выявления патологии спинного и головного мозга, позволяющий обнаружить мельчайшие детали на начальной стадии.
Медицинский эксперт статьи


Корковый слой и трабекулы кости содержат мало протонов водорода и много кальция, который сильно сокращает TR, и поэтому не дают какого-либо определенного MP-сигнала. На MP-томограммах они имеют изображение кривых линий с отсутствием сигнала, т.е. темных полос. Они создают силуэт среднеинтенсивным и высокоинтенсивным тканям, очерчивая их, например костный мозг и жировую ткань.
Патология кости, обусловленная остеоартрозом, включает образование остеофитов, субхондральный костный склероз, образование субхондральных кист и отек костного мозга. МРТ из-за ее многоплоскостных томографических возможностей является более чувствительной, чем рентгенографическая или компьютерная томография, для визуализации большинства из этих видов изменений. Остеофиты к тому же лучше изображаются при МРТ, чем при обычной рентгенографии - особенно центральные остеофиты, которые особенно сложно выявить рентгенографически. Причины образования центральных остеофитов несколько иные, чем краевых, и поэтому имеют другое значение. Костный склероз также хорошо выявляется при МРТ и имеет низкую интенсивность сигнала во всех импульсных последовательностях, обусловленную кальцификацией и фиброзом. При МРТ также можно обнаружить воспаление энтезиса и периостит. МРТ с высоким разрешением является также основной MP-технологией для изучения трабекулярной микроархитектуры. Это может быть полезным для мониторинга трабекулярных изменений в субхондральной кости для того, чтобы определить их значение в развитии и прогрессировании остеоартроза.
МРТ является уникальной возможностью для получения изображения костного мозга и обычно очень чувствительная, хотя не очень специфичная технология для выявления остеонекроза, остеомиелита, первичной инфильтрации и травм, особенно костной контузии и переломов без смещения. Признаки этих заболеваний на рентгенограммах не выявляются до тех пор, пока кортикальный и/или трабекулярный отделы кости не будут поражены. В каждом из перечисленных случаев повышается содержание свободной воды, которая имеет вид сигнала низкой интенсивности на Т1-ВИ и сигнала высокой интенсивности на Т2-ВИ, показывающих высокий контраст с нормальным костным жиром, имеющим сигнал высокой интенсивности на Т1-ВИ и низкий сигнал на Т2-ВИ. Исключением является Т2-ВИ FSE (быстрое спин-эхо), на котором изображения жира и воды имеют сигнал высокой интенсивности и требуют подавление жира для получения контраста между этими составляющими. Последовательности GE, по крайней мере, с большой силой поля, являются в основном не чувствительными к патологии костного мозга, потому что магнитные эффекты погашаются костью. Участки отека субхондрального костного мозга часто видны в суставах с прогрессирующим остеоартрозом. Обычно эти участки локального отека костного мозга при остеоартрозе развиваются в местах потери суставного хряща или хондромаляции. Гистологически эти участки являются типичной фиброваскулярной инфильтрацией. Они могут быть обусловлены механическим повреждением субхондральной кости, вызванным изменением точек соприкосновения сустава в местах биомеханически слабого хряща и/или утратой стабильности сустава, или, возможно, из-за затекании синовиальной жидкости через дефект в обнаженной субхондральной кости. Иногда эпифизарный отек костного мозга виден на некотором расстоянии от суставной поверхности или энтезиса. Остается неясным, какая величина и распространенность этих костномозговых изменений способствует возникновению локальной болезненности и слабости сустава и когда они являются предвестниками прогрессирования заболевания.

[1], [2], [3], [4], [5], [6], [7], [8], [9]
МРТ синовиальной оболочки и синовиальной жидкости
Нормальная синовиальная оболочка в основном слишком тонка для визуализации при обычных последовательностях МРТ и ее сложно отличить от рядом расположенной суставной жидкости или хряща. В большинстве случаев при остеоартрозе может наблюдаться небольшое утолщение симониторинга ответа на лечение у пациентов с остеоартрозом или для изучения нормального физиологического функционирования синовиальной жидкости в суставе in vivo эта методика весьма полезна.
MP-сигнал негеморрагической синовиальной жидкости имеет низкую интенсивность на Т1-взвешенных изображениях и высокую на Т2-взвешенных изображениях благодаря наличию свободной воды. Геморрагическая синовиальная жидкость может содержать метгемоглобин, который имеет короткое Т1 и дает высокоинтенсивный сигнал наТ1-ВИ, и/или дезоксигемоглобин, который имеет вид низкоинтенсивного сигнала на Т2-ВИ. При хроническом рецидивирующем гемартрозе в синовиальной оболочке откладывается гемосидерин, который дает низкоинтенсивный сигнал на Т1- и Т2-ВИ. Геморрагии часто развиваются в подколенных кистах, они располагаются между икроножной и камбаловидной мышцами по задней поверхности голени. Истечение синовиальной жидкости из поврежденной кисты Бейкера может напоминать форму пера при усилении гадолинийсодержашими контрастными агентами. При внутривенном введении КА он располагается вдоль поверхности фасции между мышцами кзади от суставной капсулы коленного сустава.
Воспаленная, отечная синовиальная оболочка обычно имеет медленное Т2, отражая высокое содержание интерстициальной жидкости (имеет MP-сигнал высокой интенсивности на Т2-ВИ). На Т1-ВИ утолщение синовиальной ткани имеет низко- или среднеинтенсивный МР-сигнал. Однако утолщенную синовиальную ткань сложно отличить от находящейся рядом синовиальной жидкости или хряща. Отложение гемосидерина или хронический фиброз может понижать интенсивность сигнала гиперплазированной синовиальной ткани на изображениях с длинным ТЕ (Т2-ВИ) и иногда даже на изображениях с коротким ТЕ (Т1-ВИ; изображениях, взвешенных по плотности протонов; во всех GE-последовательностях).
Как отмечалось ранее, КА оказывает парамагнитный эффект на рядом расположенные протоны воды, вызывая их более быструю релаксацию Т1. Водосодержашие ткани, накопившие КА (содержащие хелат Gd), показывают повышение интенсивности сигнала на Т1-ВИ пропорционально концентрации в ткани накопившегося КА. При внутривенном введении КА быстро распределяется по гиперваскуляризированным тканям, таким, как воспаленная синовиальная оболочка. Хелатный комплекс гадолиния имеет относительно малые молекулы, быстро диффундирующие внутрь даже через нормальные капилляры и, как недостаток, с течением времени в находящуюся рядом синовиальную жидкость. Непосредственно после болюсного в/в введения КА синовиальная оболочка сустава может быть видна отдельно от других структур, так как интенсивно усилена. Контрастное отображение высокоинтенсивных синовиальной оболочки и рядом лежащей жировой ткани может быть увеличено методикой подавления жира. Скорость, с которой происходит контрастное усиление синовиальной оболочки, зависит от числа факторов, включающих: скорость тока крови в синовии, объем гиперплазирован-ной синовиальной ткани и свидетельствует об активности процесса.
Кроме того, определение количества и распределения воспаленной синовиальной оболочки и жидкости в суставах при артритах (и остеоартрозе) предоставляет возможность установления степени выраженности синовита путем мониторинга скорости синовиального усиления с Gd-содержащим КА в течение периода наблюдения за больным. Высокая скорость синовиального усиления и быстрое достижение пика усиления, следующие за болюсным введением КА, относятся к активному воспалению или гиперплазии, в то время как медленное усиление соответствует хроническому фиброзу синовиальной оболочки. Хотя сложно контролировать тонкие отличия в фармакокинетике Gd-содержашего КА при МРТ-исследованиях в разных периодах заболевания одного и того же больного, скорость и пик синовиального усиления могут служить критериями для назначения или отмены соответствующей противовоспалительной терапии. Высокие показатели этих параметров характерны для гистологически активного синовита.

[10], [11], [12], [13], [14], [15], [16], [17], [18], [19], [20], [21], [22]
Костный мозг занимает примерно 5% общей массы тела и играет активную роль в гемапоэзе (формировании крови). Состоит костный мозг, в основном, из стволовых клеток (всех видов клеточных элементов крови), окружающих поддерживающих клеток – макрофагов, адипоцитов и большого числа других, участвующих в питании, пролиферации (росте) и дифференциации стволовых клеток. Красный костный мозг содержит около 40% жира, желтый до 80%. Эта особенность помогает в выявлении различных патологий, связанных с изменением этого соотношения, при МРТ позвоночника.
К жировой ткани наиболее чувствительны Т1-взвешенные МРТ. Они являются основой протокола МРТ. В дополнение используются Т2-взвешенные МРТ с подавлением сигнала от жира. Ниже мы остановимся на основных патологиях, проявляющихся на МРТ позвоночника, как патология костного мозга, в первую очередь.
- Гемангиома, одиночная или множественная, составляет 10-12% изменений в позвонках. Она относится к сосудистым аномалиям и имеет характерные признаки при МРТ позвоночника – округлая или трабекулярная, светлая на Т1-взвешенных и Т2-взешенных МРТ, не меняется МРТ методиками подавления сигнала от жира.
- Локальные жировые депозиты появляются с возрастом и являются вариантом нормы. Жировые отложения также наблюдаются при остеохондрозе вдоль замыкательных пластинок (жировая дегенерация, или тип 2 по классификации Modic). Они яркие на Т1-взвешенных МРТ позвоночника и становятся темными при МРТ подавлении сигнала от жира. Иногда встречаются смешанные варианты изменений костного мозга при остеохондрозе, полностью не подавляющиеся при применении МРТ последовательности STIR.
- Болезнь Пэджета относится к метаболическим нарушениям и наблюдается у 1-3% лиц старше 40 лет. Поражение позвонков занимает второе место после костей таза. В диагностике болезни Пэджета очень помогает выявление литических очагов в костях черепа. Болезнь Пэджета проходит 3 стадии – литическую, смешанную и бластическую. В соответствии с этими стадиями при МРТ позвоночника наблюдается разная картина. В литической стадии сигнал от очага яркий на Т2-взвешенных МРТ и низкий на Т1-взвешеенных МРТ, затем сменяется на гипоинтенсивный на МРТ обоих типов взвешенности по мере увеличения склероза и фиброза. При МРТ позвоночника обнаруживаются и другие характерные черты болезни Пэджета – утолщение кортикальных пластинок тел позвонков, жировое перерождение на поздней стадии и в ходе успешного лечения.

МРТ позвоночника. Т1-взвешенная сагиттальная МРТ пояснично-крестцового отдела. Замещение костного мозга крестца жиром при болезни Пэджета.
- Липома относится к доброкачественным опухолям из жировой ткани. Они составляют около 1% всех первичных опухолей костей и не больше 4% из них локализуются в позвонках. При МРТ позвоночника липомы трудно отличимы от жировых депозитов, однако, они более четко очерчены и могут подвергаться внутреннему некрозу и кальцификации
- кровоизлияния в позвонки встречаются при травмах. При МРТ позвоночника прослеживается характерная динамика крови в зависимости от давности кровоизлияния.
- Последствие лучевой терапии сводятся к замещению красного костного мозга на желтый. При поглощенной дозе, превышающей 36Гр этот процесс становится необратимым. При МРТ позвоночника видно диффузное увеличение сигнала на Т1-взвешенных МРТ с четкой границей, соответствующей полю облучения. После лучевой терапии и химиотерапии также может развиваться миелофиброз – замещение костного мозга фиброзной тканью. При МРТ позвоночника сигнал очень низкий как на Т1-взвешенных, так и на Т2-взвешенных МРТ.

МРТ позвоночника. Т1-взвешенная сагиттальная МРТ грудного отдела. Жировая дегенерация костного мозга после лучевой терапии.
- Остеопороз приводит к уменьшению клеточного состава костного мозга и увеличению жира. При МРТ позвоночника чаще видно диффузное увеличение сигнала от тел позвонков на Т1-взвешенных МРТ. Встречаются также очаговые изменения, требующие при МРТ позвоночника дифференциальной диагностики с гемангиомами. МРТ диагностика при остеопорозе представлена также в отдельной статье.
- Спондилоартропатии при МРТ позвоночника часто проявляются “светящимися” углами на Т2-взвешенных МРТ. Особенно это характерно для острой стадии анкилозирующего спондилита. Смена острой фазы на хроническую приводит к превращению воспалительной реакции в депо жировой ткани, светлой на Т1-взвешенных МРТ. МРТ позвоночника при различных заболеваниях, относящихся к группе спондилоартропатий, посвящена специальная статья на нашем другом сайте.
- Анорексия сопровождается разными изменениями в организме, в том числе и остеопорозу и снижению интенсивности сигнала на Т1-взвешенных МРТ, а также отеку костного мозга, что обозначается термином “желатинозная трансформация”. На Т2-взвешенных МРТ (особенно с подавлением сигнала от жира) появляется слабое диффузное увеличение сигнала от позвонков. При МРТ позвоночника с контрастированием отмечается аморфное усиление сигнала.

МРТ позвоночника. Т2-взвешенная сагиттальная МРТ. Желатинозная трансформация при нарушении питания.
- Гемосидероз – явление наблюдающееся при гемолитической анемии. При МРТ позвоночника костный мозг приобретает низкий сигнал. В дифференциальной диагностики важно, что такой же низкий сигнал приобретает печень и селезенка.
- Болезнь Гоше – аутосомно-рецессивное наследственное заболевание классифицируемое как сфинголипидоз и проявляющееся в накоплении глюкоцереброзидов в гистиоцитах. Диагноз ставится на основании пункции селезенки и обнаружении специфических клеток. При МРТ позвоночника красный костный мозг замещается клетками Гоше, которые гипоинтенсивны на Т1- и Т2-взвешенных МРТ. Кроме того, при МРТ позвоночника часто наблюдаются костные инфаркты.

МРТ позвоночника. Т1-взвешенная МРТ грудного отдела позвоночника. Болезнь Гоше.
- Миелопролиферативные и миелодиспластические синдромы к которым относится хронический миелолейкоз и другие хронические лейкозы, полицитемия, мастоцитоз, эссенциальная тромбоцитопения при МРТ позвоночника проявляются однородно сниженным сигналом на Т1-взвешенных МРТ. На Т2-взвешенных МРТ позвоночника нередко наблюдается “обратная” яркость межпозвоночных дисков, они становятся светлее тел позвонков. МРТ головного мозга при опухолях кроветворной системы также может выявить его поражение.

МРТ позвоночника. Т2-взвешенная сагиттальная МРТ шейного отдела позвоночника. Хронический миелолейкоз.
- Саркоидоз поражает костный мозг в 1-3% случаев. Поражение головного мозга и спинного мозга при саркоидозе встречается гораздо чаще. При МРТ позвоночника наблюдаются склеротические очаги, очень напоминающие метастазы, часто множественные. Очаги могут быть смешанными литическими со склеротическими ободками. При МРТ позвоночника с контрастированием может наблюдаться усиление сигнала от очагов.
- Талассемия – большая группа аутосомно-рецессивных заболеваний проявляющаяся в нарушении синтеза цепей глобина эритроцитов. Заболевание проявляется гемолитической анемией. Диагноз ставится на основании пунктата костного мозга. При МРТ позвоночника сигнал от позвонков очень низкий и встречается экстрамедуллярный гемопоэз.
- Множественная миелома (плазмоцитома) относится к гематологическим заболеваниям. МРТ позвоночника при множественной миеломе рассматривается в отдельной статье.
При МРТ в СПб в наших клиниках мы поводим дифференциальный диагноз с метастазами и первичными опухолями позвоночника. Кроме того, при МРТ позвоночника надо исключить воспалительные процессы – туберкулезный спондилит и спондилодисцит.
Магнитно-резонансная томография – это один из современных методов исследования, благодаря которому можно провести проверку внутренних тканей на наличие различных патологий или заболеваний. Такой метод дает возможность получать томографические зафиксированные изображения, которые помогают проводить качественную диагностику объекта. Такое обследование проводится на основании излучаемых электромагнитных волн, которые отображаются тканями. Благодаря тому, что данный вид обследований стал достаточно распространен, его все чаще стали назначать с целью предупреждения серьезных нарушений или развития патологий.

МРТ – новый метод диагностики, позволяющий проверить внутренние органы и ткани и выявить различные патологии
В этой статье вы узнаете:
Когда выполняют МРТ костного мозга
Выполняют МРТ органа при наличии подозрений на заболевания, указанные в таблице.
| Заболевание или патология | Симптомы |
|---|---|
| Отеки вокруг позвонков | сильная боль в области позвоночника |
| онемение нижних или верхних конечностей | |
| нарушение работы и функциональности рук, ног, туловища или поясницы, что связано с поражением позвоночных отделов | |
| нарушение работы органов таза, а также дефекации организма: присутствует задержка мочевой жидкости и каловых масс | |
| вместе с отеком присутствуют спазмы сосудов | |
| присутствует отечность тканей, которые находятся вокруг органа | |
| тканевые соединения твердеют в месте воспаления | |
| на отечных тканях после нахождения в лежачем положении образуются пролежни | |
| Лейкемия | увеличиваются лимфатические узлы |
| слабость, утомляемость | |
| ухудшение зрения | |
| высокая температура | |
| мышечные, суставные боли | |
| кровотечения из носа, десен | |
| увеличенный размер печени, | |
| отечность | |
| Врожденные нарушения кроветворной системы | недостаточная выработка компонентов крови: |
| ● эритроцитов – вызывает анемию; | |
| ● тромбоцитов – как следствие, плохая свертываемость крови; | |
| ● лейкоцитов – подверженность различным заболеваниям, вызванным инфекциями | |
| Остеохондроз | болезненные ощущения в области шеи, а также плечах |
| ощущение слабости в мышечных тканях | |
| онемение верхних конечностей | |
| нарушения движений | |
| головокружения | |
| снижение остроты зрения |
Также назначают МРТ при различных повреждениях разных отделов позвоночника.
Помимо этого, МРТ позволяет выявить на ранних стадиях или предупредить появление различных нарушений, связанных с кроветворным органом, показывая его малейшие изменения.

При остеохондрозе рекомендуется выполнить МРТ костного мозга
Жировая дегенерация является процессом, который происходит вместе с возрастными изменениями. При нем ткани, которые отвечают за образование крови, замещаются жировыми тканевыми соединениями. Другими причинами такой патологии могут быть опухолевые болезни, а также наличие инфекций. Течение такого замещения может сопровождаться осложнениями. Жировая дегенерация костного мозга на МРТ выявляется наличием жировых клеток в органе.
Реконверсия костного мозга на МРТ показывает повреждения кроветворного органа. На исследовании можно увидеть патологии жировой ткани, которую замещают клетки, отвечающие за образование крови. Причиной такого нарушения является анемия хронической формы.

МРТ позволяет диагностировать реконверсию костного мозга
Как подготовить пациента
Подготовка пациента к данной процедуре заключается в том, чтобы он придерживался следующих аспектов:
- В кабинете, где будут проводить исследование, нельзя содержать электрические приборы и другую технику, так как возможен ее выход из строя.
- Перед самой процедурой необходимо убрать или снять с тела предметы металлического происхождения.
- Одежда, в которой пациент должен пройти исследование, должна быть без металлофурнитурных материалов.

В кабинет МРТ запрещено брать с собой электроприборы и технику
Кроме того, за два дня перед таким обследованием необходимо придерживаться небольшой диеты, которая поможет прочистить кишечник. Для этого рекомендуется не употреблять или воздержаться от продуктов, которые вызывают повышенное газообразование:
- выпечка;
- мучные изделия;
- сладости;
- капуста;
- бобовые продукты;
- газовые напитки;
- алкоголь.
Помимо этого, пациента, имеющего отек костного мозга, при МРТ необходимо заверить в том, что процедура проводится безболезненно и неинвазивно. Перед исследованием врач может порекомендовать принять некоторые лекарственные препараты, что учитывается индивидуально к каждому больному.

За два дня до диагностики нужно исключит из меню мучное и выпечку
Порядок выполнения процедуры
Порядок выполнения процедуры заключается в выполнении следующих шагов:
- Пациент одевает специально предназначенную для процедуры одежду.
- Выполняет все подготовительные меры, снимая металлические предметы.
- Затем ему необходимо лечь на специальную кушетку. Фиксируют специальными ремнями, чтобы обеспечить полную неподвижность тела.
- Кушетка передвигается в томограф, который имеет форму цилиндра.
- Во время процедуры, когда пациент находится внутри томографа, он выдает различные шумы. С помощью электромагнитного излучения он фиксирует изменения организма.
Если человек имеет острый страх перед замкнутым пространством, врач может дать принять успокоительное лекарство, для того чтобы пациент не испытывал волнения.
Такое исследование может длиться 40–90 минут.
Используется ли при МРТ контраст
Использовать ли при МРТ контраст – решает врач, который проводит диагностику. Не исключено, что может потребоваться ввод этого вещества в организм. Используется оно для того, чтобы изображения мягких тканей были более четкими. Оно подсвечивает и визуализирует тканевые структуры тела больного.
Существуют различные виды контрастных веществ, которые используют при МРТ. Но наиболее часто используют тот, который вводится внутривенно. Его основу составляет оксид железа, он делает кровеносную систему четче на снимках.
Контраст выходит из организма в течение суток естественным путем.
Какие изменения видны при МРТ
МРТ костного мозга показывает:
- форму отечности тканей;
- соотношение костных соединений в позвонках;
- соотношения скопления жира, а также костной соединительной ткани;
- увеличение количества воды, которая вызывает воспаления;
- наличие инфекций;
- свойства мягких тканевых соединений;
- точное расположение воспаления.

По результатам МРТ можно выявить присутствие инфекций в тканях костного мозга
Благодаря такому методу исследования можно оценить состояние самого позвоночника, кроветворных тканей, размеры имеющегося повреждения, а также других патологий. Все эти показатели помогают поставить точный диагноз, назначить наиболее эффективное лечение или способы профилактики заболеваний.
Какие могут быть причины отека мозга
Причинами отека костного мозга являются следующие факторы:
- травмы, связанные со связками;
- перелом позвоночника;
- разорванные сухожилия;
- воспаление костно-фиброзного канала;
- повреждение соединительной ткани.

При онкологии в костном мозге возникает отек
Отеки могут присутствовать при наличии таких заболеваний:
- раковые образования;
- смягчение костей;
- остеоартрит;
- снижение скорости кровотечения в сосудах;
- асептический некроз.
Иногда появлению накопления жидкости в тканях могут способствовать сразу несколько заболеваний, которые, прогрессируя, дают негативную клиническую картину.
Какие последствия могут быть после МРТ
Возможными последствиями МРТ для организма могут стать следующие патологии:
- неврогенный системный нефроз;
- уплотнения кожного покрова;
- нарушение гибких движений рук и ног.
Зачастую негативные последствия после такой процедуры возникают при игнорировании противопоказаний. Например, если не сняты какие-то металлические предметы, во время процедуры могут появиться повреждения на теле пациента. О наличии металлических имплантатов необходимо сообщать врачу заранее.
В видео подробно рассказывается о МРТ костного мозга:
Когда процедура противопоказана
Различают 2 вида противопоказаний:
- абсолютные;
- относительные.
При наличии абсолютных противопоказаний процедура является недопустимой. Но если имеются относительные противопоказания, проведение возможно при определенных условиях.
- наличие стимулятора сердечного ритма;
- имплантаты в среднем ухе электронного типа;
- наличие имплантатов из металла.

МРТ обычно не проводят в первом триместре беременности
- перевозбужденное состояние пациента;
- наличие различных протезов в теле больного, в том числе клапанов, зубов и т. д.
- панический страх закрытого помещения;
- первые 3 месяца беременности;
- татуировки, сделанные красителями, которые имеют в своем составе металлы.
Противопоказания для проведения необходимо обязательно оговаривать с врачом.
Читайте также:


