Наиболее типичными признаками ревматической лихорадки являются
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
а) стафилококком;
б) β-гемолитическим стрептококком группы С;
в) пневмококком;
г) β-гемолитическим стрептококком группы А;
д) возбудитель неизвестен.
а) 1–2 года;
б) 2–3 нед.;
в) 4 дня;
г) 5 мес.;
д) 6 нед.
а) стойкая деформация суставов;
б) нестойкая деформация суставов;
в) поражение крупных и средних суставов;
г) летучесть болей;
д) исчезновение боли после приема НПВП.
а) позвоночника;
б) коленные;
в) проксимальные межфаланговые;
г) крестцово-подвздошное сочленение;
д) дистальные межфаланговые.
а) синдром Хаммена–Рича;
б) перикардит;
в) амилоидоз;
г) дигитальный ангиит.
а) повышение уровня СРБ;
б) ускорение СОЭ;
в) повышение уровня ЛДГ;
г) лейкоцитоз;
д) титр АСЛ-О.
а) агрессивная грануляционная ткань;
б) утренняя скованность больше 1 ч;
в) повышение АЛТ;
г) узелок Гебердена;
д) высокий титр АСЛ-О.
а) ускорение СОЭ;
б) утренняя скованность больше 1 ч;
в) повышение АЛТ;
г) узелки Гебердена;
д) высокий титр АСЛ-О.
а) активности;
б) покоя.
а) радиальные девиации;
б) ульнарные девиации.
а) верхняя часть шейного отдела позвоночника;
б) нижняя часть шейного отдела позвоночника;
в) шейный отдел никогда не поражается.
а) ревматоидный фактор;
б) повышение СОЭ;
в) обнаружение хламидий в соскобе из уретры;
г) протеинурия;
д) анемия.
а) дистальных межфаланговых суставов;
б) проксимальных межфаланговых суставов;
в) лучезапястных суставов;
г) коленных суставов.
а) механические боли;
б) хруст в суставе;
в) повышение кожной температуры над суставом;
г) припухлость сустава;
д) гиперпигментация кожи над пораженным суставом.
а) дисплазия суставов;
б) эндокринные нарушения;
в) функциональная перегрузка с микротравматизацией;
г) наследственное снижение резистентности хряща к обычным нагрузкам;
д) частое или хроническое воспаление сустава.
а) дистальные межфаланговые;
б) проксимальные межфаланговые;
в) I запястно-пястные;
г) тазобедренные;
д) локтевые;
е) коленные;
ж) пястно-фаланговые;
з) позвоночника;
и) крестцово-подвздошные сочленения;
к) голеностопные.
а) крепитация при движениях;
б) утренняя скованность менее 30 мин;
в) утренняя скованность не менее 1 ч;
г) энтезопатии;
д) деформации суставов;
е) ограничение подвижности в суставах.
1 – г. 2 – а, б, в. 3 – б. 4 – в, г, д. 5 – в. 6 – в. 7 – а, б. 8 – а. 9 – а, б. 10 – б. 11 – б. 12 – а. 13 – б, в. 14 – в. 15 – а, б. 16 – а, б, в, г, д. 17 – а, г, е, з. 18 – а, б, г. 19 – а, в. 20 – а, б, д, е.
Больная Е., 31 год, почтальон.
Жалобы при поступлении: на выраженные боли и припухание суставов кистей, лучезапястных, локтевых, плечевых и коленных суставов, на боли при жевании, на утреннюю скованность в пораженных суставах, длящуюся до 14–15 ч дня, на субфебрилитет, потерю веса на 6 кг за последние 4 мес., выраженную общую слабость.
Из анамнеза: около 7 мес. назад впервые в жизни возникли ноющие боли в суставах кистей, лучезапястных, а затем коленных суставах, общая слабость. К врачам не обращалась, старалась больше отдыхать, нерегулярно принимала метамизол натрий без существенного эффекта. Состояние ухудшилось в последние 4 мес. (скованность, субфебрилитет, похудание), значительно усилились боли в суставах, в процесс вовлеклись локтевые, плечевые и височно-нижнечелюстные суставы. По совету соседки принимала ацетилсалициловую кислоту, индометацин с незначительным положительным эффектом, однако на фоне приема этих препаратов возникли боли в эпигастрии, изжога.
При осмотре: состояние средней тяжести. Температура тела – 37,4ºС. Кожные покровы и видимые слизистые бледные, в области левого локтевого сустава 2 подкожных плотных узелковых образования размером 0,5х0,5 см. Отмечаются припухлость и гиперемия пястно-фаланговых, лучезапястных и локтевых суставов, ограничение объема активных и пассивных движений в суставах кистей, локтевых, плечевых суставах из-за болей. Определяется западение межкостных промежутков на обеих кистях. Коленные суставы дефигурированы, увеличены в объеме, определяются гипертермия кожи при пальпации, баллотирование надколенников. В легких дыхание с жестким оттенком, хрипов нет. ЧД – 17/мин. Тоны сердца несколько приглушены, шумов нет, ритм правильный. ЧСС – 78/мин. АД – 132 и 80 мм рт. ст. Живот при пальпации мягкий, умеренно болезненный в эпигастрии и пилородуоденальной зоне. Печень и селезенка не увеличены.
В анализах крови: гемоглобин – 99,4 г/л, лейкоциты – 9,1 тыс., тромбоциты – 519 тыс., СОЭ – 46 мл/ч. Электрофорез белков: альбумины – 43,7%, глобулины:
α1 – 4,9%, α2 – 12,8%, β – 12,4%, γ – 26,2%. С-реактивный белок +++, фибриноген – 4,38 мг/дл, реакция Ваалера – Роуза – 1:1028. Железо – 152 мг/дл.
Рентгенография кистей: околосуставной остеопороз и единичные кисты в эпифизах II–III пястных костей справа, сужение рентгеновских суставных щелей обоих лучезапястных суставов, II–IV слева и II–III пястно-фаланговых суставов справа.
Эзофагогастродуоденоскопия: яркая гиперемия слизистой антрального отдела желудка, складки слизистой утолщены. Эрозий и язв не выявлено.
Дайте ответы на следующие вопросы:
1. Сформулируйте клинический диагноз.
2. Назначьте лечение и обоснуйте его.
Больная Д., 18 лет, студентка.
При осмотре: температура тела 38,3°С. Кожные покровы бледные, капилляриты ладоней, лимфаденопатия, увеличение в объеме и гипертермия левого коленного сустава. На коже щек и спинки носа яркая эритема. В легких дыхание везикулярное, хрипы не выслушиваются. ЧД – 17/мин. Перкуторно границы сердца не расширены. Тоны сердца приглушены, выслушивается ритм галопа, слабый систолический шум на верхушке. Пульс – 100 уд./мин, ритмичный. АД – 120 и 70 мм рт. ст. Печень выступает на 2,5 см из-под края правой реберной дуги, при пальпации мягко-эластичная, безболезненная. Пальпируется нижний полюс селезенки. Симптом поколачивания по поясничной области отрицательный с обеих сторон.
В анализах крови: гемоглобин – 66 г/л, гематокрит – 33%, ЦП – 0,80, лейкоциты – 2,9 тыс., тромбоциты – 112 тыс., СОЭ – 59 мм/ч. Общий белок – 7,2 г/дл, альбумин – 2,9 г/дл, креатинин – 1,4 мг/дл. IgM – 140 мг%, IgA – 225 мг%, IgG – 1800 мг%, комплемент – 0. Титр АСЛ-О – ниже 250 ед. Латекс-тест – отрицательно, реакция Ваалера – Роуза – отрицательно, антинуклеарные антитела – 1:160, LE-клетки – найдены.
В анализах мочи: уд. вес – 1010, рН – 5, белок – 1,75‰, сахара нет, лейкоциты – 4–6 в поле зрения, эритроциты – 7–10 в поле зрения, цилиндры гиалиновые – 3–4 в поле зрения, цилиндры зернистые – 1–2 в поле зрения.
ЭКГ: синусовая тахикардия, отриц. зубцы Т в I, III, aVF, V3–V5 отведениях.
Рентгенография органов грудной клетки: умеренное усиление легочного рисунка, утолщение и уплотнение междолевой плевры.
УЗИ брюшной полости и почек: печень и селезенка несколько увеличены, нормальной эхогенности. Почки не изменены.
Дайте ответы на следующие вопросы:
1. Сформулируйте клинический диагноз.
2. Назначьте лечение и обоснуйте его.
При осмотре: температура тела 36,7°С. Симметричное увеличение в объеме всех пястно-фаланговых и проксимальных межфаланговых суставов 2–3 пальцев обеих кистей, боли при пассивных движениях в пястно-фаланговых и проксимальных межфаланговых суставах, положительный симптом сжатия стопы, побеление дистальных фаланг пальцев кистей на холоде, сменяющееся их посинением в тепле. В легких дыхание везикулярное, хрипов нет. ЧД 16 уд./мин. ЧСС 76/мин. АД 115 и 75 мм рт. ст. Тоны сердца ясные, ритм правильный, шумов нет. Живот при пальпации мягкий, безболезненный. Печень и селезенка не увеличены.
В анализах крови: гемоглобин – 14,7 мг/дл, лейкоциты – 6,2 тыс., тромбоциты – 210 тыс., СОЭ – 29 мм/час. Креатинин – 1,0 мг/дл, глюкоза – 101 мг/дл, АСТ – 18 ед./л, АЛТ – 20 ед./л. С-реактивный белок – 1,5 мг/дл. АНФ – отрицательно. РФ в реакции Ваалера – Роуза – 1:160.
Дайте ответы на следующие вопросы:
1. Сформулируйте клинический диагноз.
2. Назначьте лечение и обоснуйте его.
Эталон решения задачи № 1
Клинический диагноз: ревматоидный артрит:
серопозитивный полиартрит II рентгенологической стадии, III степени активности с системными проявлениями (ревматоидные узелки), функциональная недостаточность II ст. НПВП-ассоциированная гастропатия.
План лечения: учитывая высокую активность процесса и наличие системных проявлений, целесообразно назначить преднизолон 10 мг/сут внутрь и метотрексат 10 мг/нед. в/м. Учитывая наличие гастропатии, в качестве НПВП следует предпочесть селективные ингибиторы ЦОГ-2: мелоксикам, нимесулид или целекоксиб в комбинации с ингибитором протонной помпы омепразолом в дозе 20–40 мг/сут.
Эталон решения задачи № 2
План лечения: больной показана терапия преднизолоном перорально в дозе 60 мг/сут. Учитывая наличие люпус-нефрита, а также острое течение заболевания, к терапии целесообразно добавить цитостатические иммуносупрессанты – азатиоприн 100 мг/сут.
Эталон решения задачи № 3
Клинический диагноз: ревматоидный артрит: серопозитивный полиартрит (?) рентгенологической стадии, II степени активности, функциональная недостаточность I ст. Синдром Рейно.
План лечения: учитывая умеренную активность процесса, целесообразно назначить метотрексат 10 мг/нед. в/м под контролем уровня лейкоцитов и тромбоцитов. Для лечения проявлений синдрома Рейно необходимо использовать ангиопротекторы с курсовым приемом, курсы гипербарической оксигенации.
Только для зарегистрированных пользователей
[youtube.player]6.1 Ревматическая лихорадка вызывается
2 бета-гемолитическим стрептококком группы С
5 возбудитель не известен
6.2 Наиболее типичными признаками ревматической лихорадки являются
3 кольцевидная эритема
4 узловатая эритема
4 всё перечисленное верно
5 всё перечисленное не верно
6.3 После перенесенной стрептококковой инфекции ревматическая лихорадка возникает через
6.4 Для ревматического полиартрита характерно
1 Стойкая деформация суставов
2 Нестойкая деформация суставов
3 Поражение крупных и средних суставов
4 Летучесть болей
5 Исчезновение боли после приема НПВП
2 верно 1, 2, 3, 5
4 всё перечисленное верно
5 всё перечисленное не верно
6.5 Лабораторная диагностика, применяемая при ревматической лихорадке, позволяет
1 Уточнить характер электролитных нарушений
2 Поставить диагноз ревматическая лихорадкаа
3 Определить степень выраженности воспалительного процесса
4 Обнаружить иммунологические нарушения
5 Определить нарушение соединительной ткани
2 верно 1, 2, 3, 5
4 всё перечисленное верно
5 всё перечисленное не верно
6.6 В патогенезе ревматической лихорадки участвуют механизмы
2 верно 1, 2, 3, 5
4 всё перечисленное верно
5 всё перечисленное не верно
6.7 Характерными признаками подкожных ревматических узелков являются
1 плотная консистенция
3 локализация в области наружной поверхности локтевых суставов, сухожилий кисти, ахилловых сухожилий, волосистой части головы, крестца
4 обратное развитие в течение от 2 недель до 1 месяца
5 локализация в области лодыжек, ахилловых сухожилий, остистых отростков позвонков, затылочной области сухожильного шлема ( gallea aponeurotica ), на разгибательных поверхностях суставов
2 верно 1, 2, 3, 4
3 верно 1, 2, 3, 4, 6
5 всё перечисленное верно
6 всё перечисленное не верно
6.8 У больного с митральным стенозом на электрокардиограмме может регистрироваться:
1 широкий зазубренный зубец Р и отклонение электрической оси сердца вправо
2 широкий зазубренный зубец Р и блокада правой ножки пучка Гиса
3 широкий зазубренный зубец Р и смещение переходной зоны к левым грудным отведениям
4 широкий зазубренный зубец Р и признаки гипертрофии левого желудочка
1 если правильны ответы 1, 2 и 3 (балл - 9) (+)
2 если правильны ответы 1 и 3 (балл - 0)
3 если правильны ответы 2 и 4 (балл - 0)
4 если правильный ответ 4 (балл - 0)
5 если правильны ответы 1, 2, 3 и 4 (балл - 0)
6.9 При рентгенологическом исследовании у больных с митральным стенозом возможно:
1. увеличение второй дуги левого контура (ствол легочной артерии);
2. увеличение третьей дуги левого контура (ушко левого предсердия);
3. наличие признаков активной легочной гипертензии;
4. увеличение четвертой дуги по левому контуру.
1 если правильны ответы 1, 2 и 3 (балл - 9) (+)
2 если правильны ответы 1 и 3 (балл - 0)
3 правильны ответы 2 и 4 (балл - 0)
4 если правильный ответ 4 (балл - 0)
5 если правильны ответы 1, 2, 3 и 4 (балл - 0)
6.10 Процент полиморфноядерных лейкоцитов в синовиальной жидкости выше при
1 ревматоидном артрите
3 реактивных артритах
4 псориатическом артрите
5 анкилозирующем спондилите
6.11. Какие виды Borrelia наиболее характерны для России
1 Borrelia burgdorferi sensu stricto
2 Borrelia garinii
3 Borrelia afzelii
6.12. Поражения нервной системы при болезни Лайма ассоциированы обычно с инфекцией
1 Borrelia burgdorferi sensu stricto
3 Borrelia afzelii
6.13. Артриты при болезни Лайма ассоциированы обычно с инфекцией
3 Borrelia afzelii
6.14. Поражения кожи при болезни Лайма ассоциированы обычно с инфекцией
1 Borrelia burgdorferi sensu stricto
6.16 Для болезни Лайма характерны
1 мигрирующая эритема
2 доброкачественная лимфоцитома
3 атрофический акродерматит
4 преимущественное поражение крупных суставов
5 всё перечисленное верно (+)
6.17 Самым распространённым этиологическим агентом бактериального артрита является
1 золотистый стафилококк (+)
6.18 При септическом артрите наиболее часто поражаются
[youtube.player]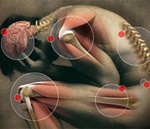
Ревматизм – воспалительное инфекционно-аллергическое системное поражение соединительной ткани различной локализации, преимущественно сердца и сосудов. Типичная ревматическая лихорадка характеризуется повышением температуры тела, множественными симметричными артралгиями летучего характера, полиартритом. В дальнейшем могут присоединяться кольцевидная эритема, ревматические узелки, ревматическая хорея, явления ревмокардита с поражением клапанов сердца. Из лабораторных критериев ревматизма наибольшее значение имеют положительный СРБ, повышение титра стрептококковых антител. В лечении ревматизма используются НПВС, кортикостероидные гормоны, иммунодепрессанты.
Общие сведения
Ревматизм (синонимы: ревматическая лихорадка, болезнь Сокольского — Буйо) протекает хронически, со склонностью к рецидивам, обострения наступают весной и осенью. На долю ревматического поражения сердца и сосудов приходится до 80% приобретенных пороков сердца. В ревматический процесс часто оказываются вовлеченными суставы, серозные оболочки, кожа, центральная нервная система. Частота заболеваемости ревматизмом составляет от 0,3% до 3%. Ревматизм обычно развивается в детском и подростковом возрасте (7-15 лет); дети дошкольного возраста и взрослые заболевают гораздо реже; в 3 раза чаще ревматизмом страдают лица женского пола.

Причины и механизм развития ревматизма
Ревматической атаке обычно предшествует стрептококковая инфекция, вызываемая β-гемолитическим стрептококком группы А: скарлатина, тонзиллит, родильная горячка, острый отит, фарингит, рожа. У 97% пациентов, перенесших стрептококковую инфекцию, формируется стойкий иммунный ответ. У остальных лиц стойкого иммунитета не вырабатывается, и при повторном инфицировании β-гемолитическим стрептококком развивается сложная аутоиммунная воспалительная реакция.
Развитию ревматизма способствуют сниженный иммунитет, молодой возраст, большие коллективы (школы, интернаты, общежития), неудовлетворительные социальные условия (питание, жилье), переохлаждение, отягощенный семейный анамнез.
В ответ на внедрение β-гемолитического стрептококка в организме вырабатываются антистрептококковые антитела (антистрептолизин-О, антистрептогиалуронидаза, антистрептокиназа, антидезоксирибонуклеаза В), которые вместе с антигенами стрептококка и компонентами системы комплемента образуют иммунные комплексы. Циркулируя в крови, они разносятся по организму и оседают в тканях и органах, преимущественно локализуясь в сердечно-сосудистой системе. В местах локализации иммунных комплексов развивается процесс асептического аутоиммунного воспаления соединительной ткани. Антигены стрептококка обладают выраженными кардиотоксическими свойствами, что приводит к образованию аутоантител к миокарду, еще более усугубляющих воспаление. При повторном инфицировании, охлаждении, стрессовых воздействиях патологическая реакция закрепляется, способствуя рецидивирующему прогрессирующему течению ревматизма.
Процессы дезорганизации соединительной ткани при ревматизме проходят несколько стадий: мукоидного набухания, фибриноидных изменений, гранулематоза и склероза. В ранней, обратимой стадии мукоидного набухания развивается отек, набухание и расщепление коллагеновых волокон. Если на этом этапе повреждения не устраняются, то наступают необратимые фибриноидные изменения, характеризующиеся фибриноидным некрозом волокон коллагена и клеточных элементов. В гарнулематозной стадии ревматического процесса вокруг зон некроза формируются специфические ревматические гранулемы. Заключительная стадия склероза является исходом гранулематозного воспаления.
Продолжительность каждой стадии ревматического процесса составляет от 1 до 2 месяцев, а всего цикла – около полугода. Рецидивы ревматизма способствуют возникновению повторных тканевых поражений в зоне уже имеющихся рубцов. Поражение ткани сердечных клапанов с исходом в склероз приводит к деформации створок, их сращению между собой и служит самой частой причиной приобретенных пороков сердца, а повторные ревматические атаки лишь усугубляют деструктивные изменения.
Классификация ревматизма
Клиническую классификацию ревматизма производят с учетом следующих характеристик:
- Фазы заболевания (активная, неактивная)
В активной фазе выделяется три степени: I – активность минимальная, II– активность умеренная, III – активность высокая. При отсутствии клинических и лабораторных признаков активности ревматизма, говорят о его неактивной фазе.
- Варианта течения (острая, подострая, затяжная, латентная, рецидивирующая ревматическая лихорадка)
При остром течении ревматизм атакует внезапно, протекает с резкой выраженностью симптомов, характеризуется полисиндромностью поражения и высокой степенью активности процесса, быстрым и эффективным лечением. При подостром течении ревматизма продолжительность атаки составляет 3-6 месяцев, симптоматика менее выражена, активность процесса умеренная, эффективность от лечения выражена в меньшей степени.
Затяжной вариант протекает с длительной, более чем полугодовой ревматической атакой, с вялой динамикой, моносиндромным проявлением и невысокой активностью процесса. Латентному течению свойственно отсутствие клинико-лабораторных и инструментальных данных, ревматизм диагностируется ретроспективно, по уже сформировавшемуся пороку сердца.
Непрерывно рецидивирующий вариант развития ревматизма характеризуется волнообразным, с яркими обострениями и неполными ремиссиями течением, полисинромностью проявлений и быстро прогрессирующим поражением внутренних органов.
- Клинико-анатомической характеристики поражений:
- с вовлеченностью сердца (ревмокардит, миокардиосклероз), с развитием порока сердца или без него;
- с вовлеченностью других систем (ревматическое поражение суставов, легких, почек, кожи и подкожной клетчатки, нейроревматизм)
- Клинических проявлений (кардит, полиартрит, кольцевидная эритема, хорея, подкожные узелки)
- Состояния кровообращения (смотри: степени хронической сердечной недостаточности).
Симптомы ревматизма
Симптомы ревматизма крайне полиморфны и зависят от степени остроты и активности процесса, а также вовлеченности в процесс различных органов. Типичная клиника ревматизма имеет прямую связь с перенесенной стрептококковой инфекцией (тонзиллитом, скарлатиной, фарингитом) и развивается спустя 1-2 недели после нее. Заболевание начинается остро с субфебрильной температуры (38—39 °С), слабости, утомляемости, головных болей, потливости. Одним из ранних проявлений ревматизма служат артралгии - боли в средних или крупных суставах (голеностопных, коленных, локтевых, плечевых, лучезапястных).
При ревматизме артралгии носят множественный, симметричный и летучий (боли исчезают в одних и появляются в других суставах) характер. Отмечается припухлость, отечность, локальное покраснение и повышение температуры, резкое ограничение движений пораженных суставов. Течение ревматического полиартрита обычно доброкачественно: через несколько дней острота явлений стихает, суставы не деформируются, хотя умеренная болезненность может сохраняться в течение длительного времени.
Спустя 1-3 недели присоединяется ревматический кардит: боли в сердце, сердцебиение, перебои, одышка; астенический синдром (недомогание, вялость, утомляемость). Поражение сердца при ревматизме отмечается у 70-85% пациентов. При ревмокардите воспаляются все или отдельные оболочки сердца. Чаще происходит одновременное поражение эндокарда и миокарда (эндомиокардит), иногда с вовлеченностью перикарда (панкардит), возможно развитие изолированного поражения миокарда (миокардит). Во всех случаях при ревматизме в патологический процесс вовлекается миокард.
При диффузном миокардите появляются одышка, сердцебиения, перебои и боли в сердце, кашель при физической нагрузке, в тяжелых случаях – недостаточность кровообращения, сердечная астма или отек легких. Пульс малый, тахиаритмичный. Благоприятным исходом диффузного миокардита считается миокардитический кардиосклероз.
При эндокардите и эндомиокардите в ревматический процесс чаще вовлекается митральный (левый предсердно-желудочковый) клапан, реже аортальный и трикуспидальный (правый предсердно-желудочковый) клапаны. Клиника ревматического перикардита аналогична перикардитам иной этиологии.
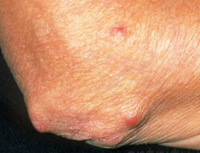
При ревматизме может поражаться центральная нервная система, специфическим признаком при этом служит, так называемая, ревматическая или малая хорея: появляются гиперкинезы – непроизвольные подергивания групп мышц, эмоциональная и мышечная слабость. Реже встречаются кожные проявления ревматизма: кольцевидная эритема (у 7–10% пациентов) и ревматические узелки. Кольцевидная эритема (аннулярная сыпь) представляет собой кольцевидные, бледно-розовые высыпания на туловище и голенях; ревматические подкожные узелки - плотные, округлые, безболезненные, малоподвижные, единичные или множественные узелки с локализацией в области средних и крупных суставов.
Поражение почек, брюшной полости, легких и др. органов встречается при тяжелом течении ревматизма, крайне редко в настоящее время. Ревматическое поражения легких протекает в форме ревматической пневмонии или плеврита (сухого или экссудативного). При ревматическом поражении почек в моче определяются эритроциты, белок, возникает клиника нефрита. Поражение органов брюшной полости при ревматизме характеризуется развитием абдоминального синдрома: болями в животе, рвотой, напряжением брюшных мышц. Повторные ревматические атаки развиваются под влиянием переохлаждения, инфекций, физического перенапряжения и протекают с преобладанием симптомов поражения сердца.
Осложнения ревматизма
Развитие осложнений ревматизма предопределяется тяжестью, затяжным и непрерывно рецидивирующим характером течения. В активной фазе ревматизма могут развиваться недостаточность кровообращения и мерцательная аритмия.
Исходом ревматического миокардита может являться миокардиосклероз, эндокардита – пороки сердца (митральная недостаточность, митральный стеноз и аортальная недостаточность). При эндокардите также возможны тромбоэмболические осложнения (инфаркт почек, селезенки, сетчатки, ишемия головного мозга и др.). При ревматическом поражении могут развиваться спаечные процессы плевральной, перикардиальной полостей. Смертельно опасными осложнениями ревматизма служат тромбоэмболии магистральных сосудов и декомпенсированные пороки сердца.
Диагностика ревматизма
Объективными диагностическими критериями ревматизма служат разработанные ВОЗ (1988 г.) большие и малые проявления, а также подтверждение предшествующей стрептококковой инфекции. К большим проявлениям (критериям) ревматизма относятся полиартрит, кардит, хорея, подкожные узелки и кольцевидная эритема. Малые критерии ревматизма делятся на: клинические (лихорадка, артралгии), лабораторные (повышение СОЭ, лейкоцитоз, положительный С-реактивный белок) и инструментальные (на ЭКГ - удлинение Р – Q интервала).
Доказательствами, подтверждающими предшествующую стрептококковую инфекцию, служат повышение титров стрептококковых антител (антистрептолизина, антистрептокиназы, антигиалуронидазы), бакпосев из зева β-гемолитического стрептококка группы А, недавняя скарлатина.
Диагностическое правило гласит, что наличие 2-х больших или 1-го большого и 2-х малых критериев и доказательства перенесенной стрептококковой инфекции подтверждает ревматизм. Дополнительно на рентгенограмме легких определяется увеличение сердца и снижение сократительной способности миокарда, изменение сердечной тени. По УЗИ сердца (ЭхоКГ) выявляются признаки приобретенных пороков.
Лечение ревматизма
Активная фаза ревматизма требует госпитализации пациента и соблюдения постельного режима. Лечение проводится ревматологом и кардиологом. Применяются гипосенсибилизирующие и противовоспалительные препараты, кортикостероидные гормоны (преднизолон, триамцинолон), нестероидные противовоспалительные препараты (диклофенак, индометацин, фенилбутазон, ибупрофен), иммунодепрессанты (гидроксихлорохин, хлорохин, азатиоприн, 6-меркаптопурин, хлорбутин).
Санация потенциальных очагов инфекции (тонзиллита, кариеса, гайморита) включает их инструментальное и антибактериальное лечение. Использование антибиотиков пенициллинового ряда при лечении ревматизма носит вспомогательный характер и показано при наличии инфекционного очага или явных признаков стрептококковой инфекции.
В стадии ремиссии проводится курортное лечение в санаториях Кисловодска или Южного берега Крыма. В дальнейшем для предупреждения рецидивов ревматизма в осеннее-весенний период проводят месячный профилактический курс НПВП.
Прогноз и профилактика ревматизма
Своевременное лечение ревматизма практически исключает непосредственную угрозу для жизни. Тяжесть прогноза при ревматизме определяется поражением сердца (наличием и тяжестью порока, степенью миокардиосклероза). Наиболее неблагоприятно с прогностической точки зрения непрерывно прогрессирующее течение ревмокардитов.
Опасность формирования пороков сердца повышается при раннем возникновении ревматизма у детей, поздно начатом лечении. При первичной ревматической атаке у лиц старше 25 лет течение более благоприятно, клапанные изменения обычно не развиваются.
Меры первичной профилактики ревматизма включают выявление и санацию стрептококковой инфекции, закаливание, улучшение социально-бытовых, гигиенических условий жизни и труда. Предупреждение рецидивов ревматизма (вторичная профилактика) проводится в условиях диспансерного контроля и включает профилактический прием противовоспалительных и противомикробных препаратов в осенне-весенний период.
[youtube.player]
Острая ревматическая лихорадка – это одно из наиболее тяжелых осложнений стрептококковых тонзиллитов (синонимичные названия патологии – ревмокардиты, заболевание Буйно-Сокольского).
Данное заболевание проявляется воспалительными повреждениями соединительнотканных волокон и характеризуется поражением преимущественно сердечных и суставных тканей (поражения ЦНС и кожи на данный момент регистрируются редко).
Следует отметить, что вероятность развития заболевания и тяжесть его течения в значительной степени зависят от наличия предрасположенностей к развитию инфекций стрептококкового генеза. Также заболевание в 2.5 раза чаще встречается у женщин.
Острые ревматические лихорадки являются одной из наиболее частых причин госпитализации пациентов младше двадцати четырех лет в кардиологические отделения. Наиболее часто острая ревматическая лихорадка развивается у пациентов от семи до пятнадцати лет. У пациентов старшего возраста чаще регистрируют повторные приступы лихорадок ревматического генеза и хронические патологии сердечных клапанов.
Что такое острые ревматические лихорадки
При этом ОРЛ поражает преимущественно сердечные (кардиты) и суставные ткани (полиартриты). Реже встречается развитие ревматических хорей (повреждение тканей ЦНС) и кольцевидных эритем или ревматических узлов (ревматические поражения кожных покровов).
Развитие симптомов ОРЛ является следствием развития аутоиммунных ответов на антигены стрептококковых генезов, схожие с аутоантигенными структурами поражаемых клеток организма.
Острая ревматическая лихорадка – причины
Причиной развития данного заболевания являются стрептококки бета-гемолитических типов из группы А.
Штаммы стрептококков, вызывающие стрептококковые пиодермии по типу импетиго, неспособны приводить к развитию острых ревматических лихорадок.
Обычно острая ревматическая лихорадка у детей регистрируется гораздо чаще, чем у взрослых.
Симптоматика ОРЛ описывается с давних времен, однако, ранее это заболевание протекало, как правило, с развитием хореи. Современная острая ревматическая лихорадка протекает преимущественно с:
- малосимптомными проявлениями;
- снижением частоты развития тяжелых поражений сердечных клапанов;
- единичными случаями повреждения ЦНС;
- низкой частотой встречаемости затяжных и латентных случаев заболевания;
- увеличением частоты встречаемости заболевания среди пациентов старше двадцати лет.
Факторами риска формирования ОРЛ являются:
- возраст пациента от пяти до двадцати лет;
- наличие наследственных предрасположенностей к возникновению заболеваний стрептококкового генеза;
- проживание в районах с низкими температурами и высоким уровнем влажности;
- наличие хронических очагов инфекции стрептококкового генеза или частое развитие острых инфекций;
- наличие врожденных патологий сердечно-сосудистой системы или аутоиммунных патологий, сопровождающихся системным поражением соединительнотканных волокон;
- отягощенный семейный анамнез (частые стрептококковые инфекции у близких родственников, патологии сердечно-сосудистой системы у родственников, семейные случаи острых ревматических лихорадок и т.д.);
- недоношенность (у маловесных и недоношенных детей ОРЛ в дальнейшем регистрируется чаще);
- наличие носительства В-лимфоцитарных аллоантигенов;
- наличие у пациента 2-й или 3-й группы крови;
- наличие у пациента высоких уровней неопретинов и антител к кардиолипинам;
- проживание в экономически неблагоприятных регионах;
- плохое питание, авитаминозы, истощение;
- хронический дефицит сна и переутомление;
- алкоголизм или употребление наркотических средств и т.д.
Также следует подчеркнуть, что в связи с нерационально проводимой антибактериальной терапией и высокой частотой самолечения произошло увеличение количества антибиотикорезистентных штаммов бета-гемолитических стрептококков.
Острая ревматическая лихорадка – этиология
ОРЛ развиваются после перенесенных заболеваний стрептококковой этиологии. У большинства пациентов с ОРЛ, в острейших фазах болезни в крови выявляются высокие титры антител к стрептококковым агентам.
Следует отметить, что прием антибактериальных средств с высоким уровнем антистрептококковой активности способствует предотвращению развития повторных атак ревматической лихорадки.
У детей в периоде новорожденности и пациентов младше четырех лет инфекции стрептококковой этиологии регистрируются редко.
Передача инфекции стрептококкового генеза осуществляется воздушно-капельно. Реже реализуется контактно-бытовой механизм передачи (общие предметы быта, игрушки).
Главным источником возбудителей инфекции являются пациенты с острыми стрептококковыми заболеваниями, реже заражение происходит от здоровых носителей стрептококковых инфекций. Риск заражения от здорового носителя чаще реализуется у лиц, проживающих с носителем в одной квартире.
[youtube.player]Читайте также:
- Сколько лежат в инфекционном отделении при высокой температуре
- Лечение ротовирусных инфекций у детей в клинике 21 век
- Как сдавать анализы на инфекции передающиеся половым путем у женщин
- Отечность под глазами при инфекционных заболеваниях
- Витамин с повышает устойчивость организма к инфекционным заболеваниям


