Нейрогенная артропатия что это такое


Оглавление
Артропатия нейрогенная
Артропатия нейрогенная (arthropathia; греческое arthron сустав + pathos страдание, болезнь; синоним сустав Шарко) — вторичное дистрофическое заболевание суставов, развивающееся при поражении различных отделов центральной нервной ситемы; наиболее резко выражено при патологических очагах в области боковых рогов спинного мозга, его задних корешков и столбов, поражениях периферических нервов и гипоталамической области, обеспечивающих вазомоторно-трофическую иннервацию суставов.
В происхождении артропатий нейрогенных основную роль играет потеря болевой чувствительности, расслабление связочного аппарата и мышц и обусловленная этим постоянная микротравматизация суставов,
Артропатия нейрогенная наблюдается при сирингомиелии, спинной сухотке, диабетическом полиневрите. Кроме того, артропатии нейрогенные могут развиваться при нарушении мозгового кровообращения и некоторых других неврологических заболеваниях.
Рис. 1.
Артропатия при сирингомиелии. Поражение левого луче-запястного сустава.
У одних больных превалируют процессы гипертрофии, у других — атрофии костной, хрящевой и соединительной ткани. Суставные поверхности при этом деформируются. Появление внутрисуставного выпота, отечность мягких тканей и деформация внутрисуставных концов эпифизов приводят к увеличению размеров пораженного сустава. В мелких суставах кисти чаще наблюдаются явления деформирующего артроза, приводящего к искривлению пальцев.
Несмотря на выраженность процесса, функция пораженного сустава нередко длительно сохраняется, а боли отсутствуют. Это объясняется тем, что при сирингомиелии снижается или полностью утрачивается болевая и температурная чувствительность.
При спинной сухотке артропатия (табетическая) отмечается у 5— 10% больных. Чаще обнаруживаются изменения в коленном суставе (рис. 2), реже — в тазо-бедренном, голено-стопном, суставах позвоночника и других.
Возможны две формы табетической артропатии. При одной наблюдается внутрисуставной серозный выпот, при другой форме присоединяется деструкция суставных хрящей и эпифизов сочлененных костей. Возможно наличие отломков костей или хряща, свободно лежащих в суставе.
Пораженный сустав деформирован и нередко отечен. Однако движения в нем обычно не ограничены и безболезненны. Атрофия окружающих сустав мышц и слабость связочного аппарата приводят к разболтанности сустава.
При диабетическом полиневрите поражаются преимущественно суставы стоп. При этом вторичные воспалительные изменения и выпот в суставах наблюдаются крайне редко.
Рис. 2.
Артропатия при спинной сухотке. Поражение правого коленного сустава.
Диагноз ставят в зависимости от основного заболевания на основании его клинической картины, а также лабораторных и рентгенологических исследований.
Рентгенодиагностика. Для артропатии типичны следующие основные рентгенологические признаки: рассасывание суставных концов костей (остеолиз), обезображивание их в связи с распадом костной ткани и бесформенными периостальными костными разрастаниями, остеосклероз, внутрисуставные и внесуставные патологические переломы и зоны перестройки в костях, беспорядочно расположенные параартикулярные окостенения и обызвествления, патологические вывихи и подвывихи. Своеобразной чертой артропатии является несоответствие между относительно мало нарушенной функцией сустава и грубыми морфологическими изменениями в нем. В связи с продолжающимся функционированием сустава суставные концы отшлифовываются, а отдельные костные отломки превращаются в суставные мыши.
Внесуставные переломы особенно часты при спинной сухотке (рис. 3), а лоозеровские зоны перестройки (смотри Лоозера зоны) — при сирингомиелии. Оба осложнения характеризуются образованием массивной периостальной костной мозоли.
При спинной сухотке и сирингомиелии изредка наблюдаются поражения позвоночника, которые проявляются гиперостозом и склерозом тел позвонков при отсутствии костного анкилоза между ними.
При спинной сухотке (рис. 4) и сирингомиелии (рис. 5) возникают также внесуставные изменения в костях. Рентгенологически весьма типично рассасывание ногтевых фаланг пальцев кисти, начинающееся обычно с их свободного конца. Показательна картина заострения рассасывающихся концов костной культи. При табетической артропатии развиваются плоскостопие и genu recurvatum (дугообразное искривление ноги назад).
Однако установление природы артропатии по одним рентгенограммам часто невозможно, и этиологический дифференциальный диагноз основывают главным образом на комплексных данных клинического исследования. Но встречаются случаи, когда клинические признаки артропатии недостаточно ясны, в то время как рентгенологическая картина вполне убедительна.
Прогноз в значительной мере зависит от особенностей течения основного заболевания и эффективности проводимого лечения.
Лечение. Необходимо проводить лечение основного заболевания.
Ортопедическое лечение артропатии заключается в предупреждении и лечении деформаций суставов, в уменьшения или ликвидации болей и в восстановлении функции конечности. Профилактика деформаций в ранних стадиях артропатии состоит в наложении глубоких гипсовых лонгет, фиксирующих суставы в правильном положении. При этом допускается применение осторожных распрямлений сегмента конечности с целью нормализации осевых соотношений сочленяющихся костей. Резекция измененных суставов противопоказана. При разболтанности суставов нижних конечностей применяются ортопедические аппараты, ортопедическая обувь. При табетической и сирингомиелитической артропатии операции на костях противопоказаны. При появлении выпота в суставе производят пункцию с эвакуацией жидкости, после чего показано однократное введение 50 мг гидрокортизона.
Рис. 3.
Артропатия при спинной сухотке. Деструктивные изменения в костях предплюсны. Патологические внесуставные переломы таранной (1), ладьевидной (2), пяточной (3) костей (рентгенограмма).
Рис. 4.
Артропатия при спинной сухотке. Поражение голено-стопного сустава с выраженными периостальными наслоениями — темные участки — на костях голени (рентгенограммы: слева—прямая проекция, справа — боковая).
Рис. 5.
Артропатия при сирингомиелии. Остеолиз ногтевых фаланг I, III и V пальцев (рентгенограмма).
В лечебном комплексе большое значение принадлежит активной лечебной физической культуре, направленной на укрепление мышц.
Передвижение больных артропатией облегчается при пользовании палочкой, костылями, специальными колясками.
а) Терминология:
1. Сокращения:
• Нейропатический позвоночник, нейропатическая артропатия
2. Определения:
• Деструктивная артропатия, развивающаяся при нарушении болевой и проприоцептивной чувствительности при сохранении подвижности суставов
б) Визуализация:
1. Общие характеристики:
• Наиболее значимый диагностический признак:
о Выраженные деструктивные изменения межпозвонковых дисков и дугоотростчатых суставов при сохранении нормальной костной плотности, затрагивающие 1-2 позвоночно-двигательных сегмента
• Локализация:
о Практически всегда это поясничный отдел позвоночника
о Иногда поражается нижнегрудной отдел позвоночника
2. Рентгенологические данные нейрогенной артропатии (Шарко):
• Рентгенография:
о Ранние стадии артропатии могут напоминать тяжелое дегенеративное поражение межпозвонкового диска:
- Снижение высоты межпозвонкового диска
- Дискогенный склероз
- Крупные спондилофиты, нередко значительно более выраженные, чем при дегенерации межпозвонкового диска
- Феномен вакуума
о Деструкция замыкательных пластинок
о Деструктивная артропатия дугоотростчатых суставов
о Сохранение костной плотности
о Несрастание переломов:
- Небольшие неконсолидированные костные фрагменты
о Подвывихи позвонков
о Нередко быстрое прогрессирование изменений
о Дезорганизация позвоночника
3. КТ при нейрогенной артропатии (Шарко):
• Костная КТ:
о Деструкция замыкательных пластинок, дугоотростчатых суставов:
- Часто видны эрозии и костные кисты
- Поражение замыкательных пластинок обычно менее равномерное, чем это бывает при инфекции
о Костный дебрис и несрастание переломов
о Мягкотканный компонент, который может достигать значительных размеров:
- Усиление изображения при введении контраста
4. МРТ при нейрогенной артропатии (Шарко):
• Изменения межпозвонковых дисков:
о Деструкция замыкательных пластинок
о Отек костного мозга (низкая интенсивность сигнала в Т1 -режиме, высокая интенсивность сигнала в Т2- и STIR-режиме)
о Контрастное усиление сигнала дисков и тел позвонков после введения гадолиния
• Изменения дугоотростчатых суставов: о Деструкция субхондральной кости
о Выпот в полости суставов
о Отек костного мозга
о Контрастное усиление сигнала в области дугоотростчатых суставов после введения гадолиния
• Мягкотканный компонент:
о Может отсутствовать
о Гетерогенная интенсивность сигнала:
- Преимущественно низкий сигнал в Т1 -режиме, изо- или гиперинтенсивный сигнала в Т2- и STIR-режиме
о Костный дебрис в толще мягкотканного компонента увидеть сложно
• Жидкостные скопления:
о Могут отсутствовать
о Краевое контрастное усиление сигнала
о Могут напоминать абсцесс
5. Радиоизотопные исследования:
• Костная сцинтиграфия:
о Положительный результат сканирования во всех трех фазах исследования
• ПЭТ:
о Усиление захвата ФДГ
• Сцинтиграфия с Ga:
о Положительный результат
• Сцинтиграфия с лейкоцитами, меченными индием:
о Положительный результат при активной форме артропатии
6. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о КТ: сохраненная костная плотность, костный дебрис лучше всего видны на КТ-изображениях, КТ помогает дифференцировать артропатические изменения от инфекционного поражения
• Протокол исследования:
о Тонкосрезовая КТ с реконструкциями изображений в сагиттальной и фронтальной плоскостях
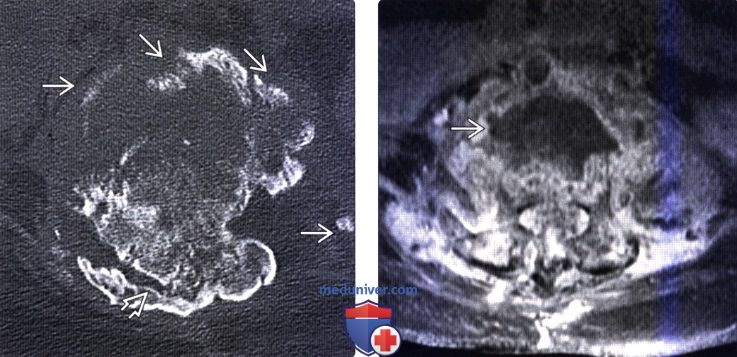
(Слева) КТ, фронтальный срез: практически полная облитерация спинномозгового канала 53 у пациента с нейрогенной артропатией на фоне травматической параплегии. Видны множество неконсолидированных костных фрагментов, образующих костный дебрис. Плотность костной ткани сохранена.
(Справа) Т1-ВИ, FS с КУ, аксиальная проекция: скопление жидкости, окруженное гетерогенно усиливающим сигнал мягкотканными компонентом. Гетерогенное усиление сигнала отмечается и в костной ткани. Инфекционный процесс в данном случае был исключен на основании данных бактериологического исследования операционного материала, лабораторных данных и последующего наблюдения за пациентом.
в) Дифференциальная диагностика нейрогенной артропатии (Шарко):
1. Неспецифическое инфекционное поражение:
• Чаще всего сопровождается остеопенией, однако иногда встречается склерозирующий вариант течения инфекционного процесса
• Деструкция смежных замыкательных пластинок и расположенного между ними диска
• Иногда формируется свищ, костные секвестры
• Паравертебральный абсцесс характеризуется периферическим контрастным усилением сигнала
• Деструкция двух соседних дисков и дугоотростчатых суставов двух смежных уровней встречается нечасто, за исключением, разве что, случаев хирургического спондилодеза
• Лихорадка, повышение СОЭ и уровня С-реактивного белка
• Результаты бактериологического исследования отрицательны в 50% случаев
2. Атипичные инфекции: туберкулез, грибковая инфекция:
• Сохранение костной плотности
• Паравертебральный мягкотканный компонент
• Аморфные кальцинаты в полости внутрикостных и мягкотканных холодных абсцессов
• Бактериологическое исследование обычно не дает результата
• Признаки легочного туберкулеза могут отсутствовать
• Диагноз скорее ставится гистологически, нежели чем культуральным методом
3. Саркома мягких тканей:
• Злокачественная фиброзная гистиоцитома
• Остеосаркома
• Реактивные веретеновидные клетки в составе мягкотканного компонента при артропатии Шарко неопытными патологоанатомами могут быть ошибочно приняты за саркому
• Исключительно мягкотканное образование
• Саркомы мягких тканей редко становятся причиной деструкции межпозвонковых дисков и дугоотростчатых суставов
4. Костная опухоль:
• Поражение двух смежных позвонков встречается редко
• Межпозвонковые диски обычно остаются интактными
5. Дегенеративное поражение межпозвонкового диска с нестабильностью:
• Тяжелое дегенеративное поражение диска, особенно в условиях нестабильности, может сопровождаться образованием эрозий замыкательных пластинок
• Такие эрозивные изменения похожи лишь на самые ранние проявления артропатии Шарко, при этом другие признаки артропатии будут отсутствовать
• Дегенеративное поражение межпозвонковых дисков характеризуется медленным прогрессированием изменений
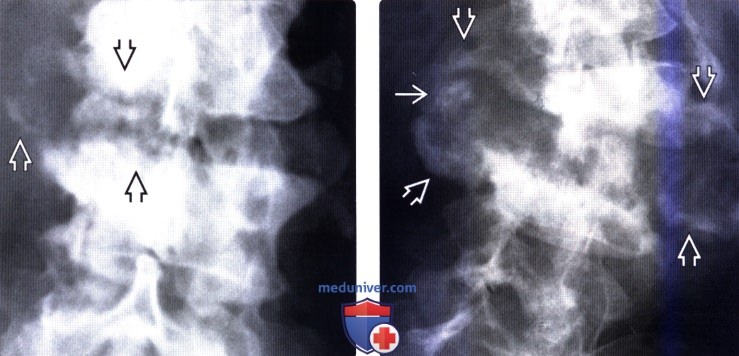
(Слева) Рентгенограмма в прямой проекции: ранние проявления нейрогенной артропатии. Ключом к диагнозу служат фокальные деструктивные изменения замыкательных пластинок и наличие костного дебриса. При инфекционном процессе обычно наблюдается более равномерное поражение замыкательных пластинок и отмечается тенденция к остеопении.
(Справа) На рентгенограмме в прямой проекции у этого же пациента, выполненной два месяца спустя, отмечается быстрое прогрессирование нейрогенной артропатии. Обратите внимание на сформировавшуюся скол иотическую деформацию и подвывих позвонка, массивные спондилофиты, костный дебрис и признаки деструкции костной ткани на уровне межтелового пространства.
г) Патология:
1. Общие характеристики:
• Этиология:
о Состояние развивается при нарушении проприоцептивной и болевой чувствительности и сохранении подвижности суставов:
- Вследствие исчезновения проприоцепции суставы подвергаются избыточным нагрузкам, превышающим нормальную амплитуду движений в суставах
- При снижении или полной утрате болевой чувствительности пациент теряет способность защитить самого себя от мелких травм
- Избыточная подвижность суставов приводит к:
Разрывам капсулы суставов и стабилизирующих сустав связок
Микропереломам и/или переломам образующих сустав костей
- При переломах не выполняется иммобилизация, что ведет к:
Формированию гипертрофической костной мозоли
Подвывихам и/или вывихам в суставах
Развитию репаративного ответа со стороны окружающих мягких тканей
Несращению перелома
Образованию костного дебриса
Плотность костей сохраняется (т.е. остеопения вследствие иммобилизации не развивается)
• Сочетанные изменения:
о Наиболее частая причина заболевания: нейропатия вследствие сахарного диабета
о Нейрогенная артропатия впервые была описана Шарко при нейросифилисе:
- Наиболее часто при нейросифилисе поражаются тазобедренные, коленные суставы и позвоночник
о Последствия травматической параплегии:
- Пациенты с параплегией, которые, несмотря на неврологический дефицит, остаются активными, что приводит к перегрузкам утратившего чувствительную иннервацию позвоночника
- Артропатия развивается по прошествии > 5 лет после травмы
- Поражаются сегменты, расположенные ниже уровня потери чувствительности
о Врожденное отсутствие болевой чувствительности
о Нейрогенная артропатия периферических суставов может вызываться и другими причинами
2. Макроскопические и хирургические особенности:
• Склероз костей, связанный с:
о Сохранением нагрузки на пораженные сегменты позвоночника (отсутствие остеопении, связанной с иммобилизацией)
о Формированием костной мозоли
о Образованием костного дебриса
3. Микроскопические особенности:
• Фрагменты костной и хрящевой тканей
• Инфильтрация гистиоцитами и лимфоплазматическими клетками
• Фиброзная, грануляционная ткань без признаков острого воспаления
• Картина может напоминать инфекционное поражение и иногда - опухолевый процесс
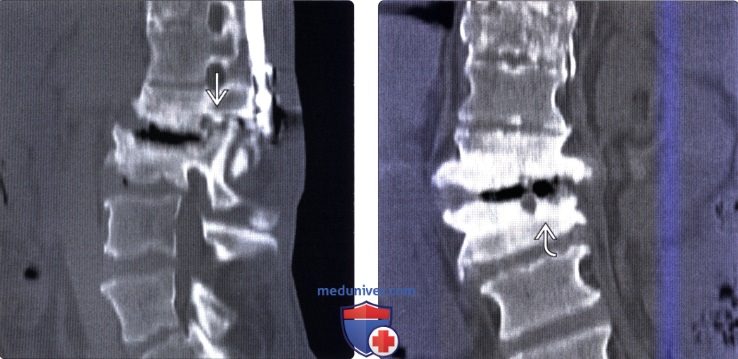
(Слева) КТ, сагиттальный срез: случай менее тяжелой нейрогенной артропатии. Признаками того, что это более тяжелое, чем дегенеративное поражение межпозвонкового диска, состояние являются параплегия в анамнезе, поражение как межпозвонкового диска, так и дугоотростчатых суставов и признаки ремоделирования костной ткани вследствие нестабильности. Признаки того, что это не инфекционный процесс, включают выраженное газообразование в области диска и сохранение плотности костной ткани.
(Справа) На фронтальном КТ-срезе у этого же пациента видны крупные эрозии, захватывающие лишь часть замыкательной пластинки. Инфекционный процесс обычно поражает замыкательную пластинку целиком.
д) Клинические особенности:
2. Течение заболевания и прогноз:
• В большинстве случаев хороший результат обеспечивает спондилодез и стабилизация позвоночника
• Может развиться суперинфекция
3. Лечение нейрогенной артропатии (Шарко):
• Варианты, риски, осложнения:
о Стабильная внутренняя фиксация и спондилодез пораженных сегментов
о Возможна внешняя иммобилизация, однако эффективность ее ограничена
д) Диагностическая памятка:
1. Следует учесть:
• Дифференциальная диагностика нейрогенной артропатии и инфекционного поражения сустава является одной из наиболее сложных проблем рентгенологии
• Важными признаками, свидетельствующими в пользу нейрогенной артропатии, являются:
о Наличие предрасполагающей к ее развитию причины
о Отсутствие системных признаков воспаления
о Отрицательные результаты бактериологического исследования (пунктата или операционного материала)
о Сохранение костной плотности, дезорганизация позвоночника, наличие костного дебриса
2. Советы по интерпретации изображений:
• Только два патологических процесса способны привести к полному разрушению сустава всего лишь за один месяц: инфекция и нейрогенная артропатия
• Данные радиоизотопных методов исследования не позволяют надежно дифференцировать нейрогенную артропатию и инфекционное поражение
е) Список использованной литературы:
1. Aebli N et al: Characteristics and surgical management of neuropathic (Charcot) spinal arthropathy after spinal cord injury. Spine J. 14(6):884-91,2014
2. Jacobs WB et al: Surgical management of Charcot spinal arthropathy: a single-center retrospective series highlighting the evolution of management. J Neurosurg Spine. 17(5):422-31,201 2
3. Haus BM etal: Long-term follow-up of the surgical management of neuropathic arthropathy of the spine. Spine J. 10(6): e6-e16, 2010
4. Hong J et al: Complications in the management of Charcot spinal arthropathy. J Neurosurg Spine. 11 (3):365-8, 2009
5. Morita M etal: Charcot spinal disease after spinal cord injury. J Neurosurg Spine. 9(5):419-26, 2008
6. Wagner SC et al: Can imaging findings help differentiate spinal neuropathic arthropathy from disk space infection? Initial experience. Radiology. 214(3):693-9, 2000
7. Palestro a et al: Radionuclide imaging in orthopedic infections. Semin Nucl Med. 27(4):334-45, 1997
8. Standaert C et al: Charcot spine as a late complication of traumatic spinal cord injury. Arch Phys Med Rehabil. 78(2):221 -5, 1997
9. Arnold PM et al: Surgical management of lumbar neuropathic spinal arthropathy (Charcot joint) after traumatic thoracic paraplegia: report of two cases. J Spinal Disord. 8(51:357-62, 1995
10. Heggeness MH: Charcot arthropathy of the spine with resulting paraparesis developing during pregnancy in a patient with congenital insensitivity to pain. A case report. Spine. 19(1):95-8, 1994
11. Park YH et al: Imaging findings in spinal neuroarthropathy. Spine. 19(13): 1499-504, 1994
12. Montgomery TJ et al: Traumatic neuropathic arthropathy of the spine. Orthop Rev. 22(101:1153-7, 1993
Редактор: Искандер Милевски. Дата публикации: 15.8.2019

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Нейрогенная артропатия - быстропрогрессирующая деструктивная артропатия, сочетающаяся со снижением перцепции боли и позиционной чувствительности, которые могут быть следствием различных заболеваний, наиболее частыми из которых являются диабет и инсульт. Наиболее часто нейрогенная артропатия манифестирует отеком сустава, гиперпродукицей синовиальной жидкости, деформацией и нестабильностью. Боль может не соответствовать тяжести нейропатии. Диагноз требует рентгенографического подтверждения; лечение включает иммобилизацию сустава при медленном прогрессировании, или, иногда, хирургическое лечение, если заболевание прогрессирует.

[1], [2], [3], [4], [5], [6], [7]
Заболевания, которые могут приводить к нейрогенной артропатии:
- Амилоидная нейропатия (вторичный амилоидоз)
- Мальформация Арнольда-Киари
- Врожденная нечувствительность к боли
- Дегенеративные заболевания позвоночника с компрессией спинномозговых корешков
- Сахарный диабет
- Семейные наследственные нейропатии
- Семейная амилоидная полинейропатия
- Семейная дизавтономия (синдром Райли-Дея)
- Наследственная сенсорная нейропатия
- Гипертрофическая интерстициальная нейропатия (болезнь Дежерина-Сотта)
- Перонеальная мышечная атрофия (болезнь Шарко-Мари-Тус)
- Гигантизм с гипертрофической нейропатией
- Лепра
- Spina bifida с меннингомиелоцеле (у детей)
- Подострая комбинированная дегенерация спинного мозга
- Сирингомиелия
- Спинная сухотка
- Опухоли и травмы периферических нервов и спинного мозга.
Дефект болевой или проприоцептивной чувствительности нарушают нормальные защитные суставные рефлексы, и часто позволяют травмам (особенно повторным малым эпизодам) и малым периартикулярным повреждениям проходить незамеченными. Увеличение костного кровотока вследствие вазодилятационного рефлекса приводит к активации костной резорбции, что вызывает повреждение кости и суставов. Каждое новое повреждение вызывает в суставе большие изменения, чем у здоровых лиц. Кровоизлияния в сустав и множественные мелкие переломы ускоряют прогрессирование заболевания. Слабость связочного аппарата, мышечная гипотония, быстрая деструкция суставного хряща - это обычные явления, которые являются предикторами суставной дислокации, которая также ускоряет прогрессирование заболевания.

[8], [9], [10], [11], [12], [13], [14], [15], [16]
Диагностика нейрогенной артропатии
Диагноз "нейрогенная артропатия" должен быть заподозрен у пациентов с наличием предрасполагающих неврологических заболеваний, которые приводят к развитию деструктивной, но быстрой безболезненной артропатии, у обычно через несколько лет после обусловившего его неврологического события. При подозрении на нейрогенную артропатию необходимо провести рентгенологическое исследование. Диагноз может быть установленным при наличии характерных рентгенологических аномалий у пациента с наличием предрасполагающего заболевания и типичных симптомов и знаков.
Рентгенологические аномалии на ранней стадии нейрогенной артропатии часто сходны с таковыми при остеортрите. Кардинальными отличиями являются: фрагментация кости, деструкция кости, неоостеогенез, уменьшение суставной щели. Также возможна гиперпродукция синовиальной жидкости, развитие сублюксации сустава. Позже кость деформируется, новообразованная кость формируется рядом с корковым слоем, начиная с полости сустава и часто выходя за пределы основной кости, особенно у длинных костей. Реже встречается кальцификация и оссификация мягких тканей. Важно, что аномальные остеофиты могут встречаться как по краю сустава, так и внутри его большие изогнутые остеофиты ("клюв попугая") часто возникают в позвоночнике без клиники спинальных расстройств.

[17], [18]
Профилактика и лечение нейрогенной артропатии
Профилактика артропатии возможна у пациентов с риском ее развития. Ранняя диагностика асимптомных или минимально симптомных переломов облегчают раннее лечение; иммобилизация (шиной, специальной обувью или другими приспособлениями) защищает сустав от возможных повреждений, может приостановить развитие болезни. Лечение неврологического заболевания, обусловливающего развитие нейрогенной артропатии, может замедлить прогрессирование артропатии и, при деструкции сустава еще на ранней стадии, частично обратить повреждение. При значительном повреждении сустава артродез с внутренней фиксацией, компрессией или использованием костного штифта может оказаться полезным. При значительных изменениях тазобедренного и коленного сустава, при вероятности отсутствия прогрессирования нейрогенной артропатии, хороший результат может быть получен при тотальной замене тазобедренного или коленного сустава. Однако, высокий риск развития нестабильности и дислокации протеза сохраняется.
Нейропатическая артропатия или сустав Шарко – деструктивная болезнь суставов, которая вызывает частые переломы, подвывихи и смещения суставных структур при ряде неврологических нарушений, которые затрагивают конечность или сустав.

Развитие нейропатической артропатии может вызвать изменения центральной или периферической нервной системы.
Наиболее распространенный вид этого заболевания – диабетическая нейропатия. Она развивается примерно у 8% больных сахарным диабетом.
Патологические изменения при суставе Шарко включают:
- остеосклероз;
- разрушение хряща;
- образование свободных тел;
- формирование остеофитов.
Обычно проявляется как моноартрит в острой или подострой форме с гиперемией, припухлостью, а также болью в разной степени.
Есть две клинические особенности, которые характерны для этой патологии:
- Существенное снижение чувствительности.
- Боли в меньшей степени, чем они должны быть выражены при таких деструктивных процессах в суставах.
Стадии заболевания
Выделяют три стадии развития:
- острая;
- подострая;
- ремоделирующая.
Причины
Для определения причин развития этой патологии предложены две теории:
- Нейроваскулярная.
- Нейротравматическая.
Причиной патологического процесса становятся повреждения нейронов, из-за чего сустав может быть поражен, но человек долго этого не замечает и продолжает оказывать большие нагрузки и т.п. Патологические изменения становятся заметны только на поздней стадии, что делает лечение намного сложнее.
Симптомы
Для этого заболевания характерны симптомы, схожие с полиартритом:
- припухлость в области сустава;
- эритема;
- боли в сочленении.
Со временем сустав деформируется, и, при пальпации, будут чувствоваться большое количество жидкости и остеофиты. Он будет существенно ограничен в движении.
При медленном развитии болезнь напоминает остеоартроз, а при стремительном – остеомиелит.
При быстром прогрессировании сустав отекает из-за слишком большого количества жидкости и аномального роста костной ткани, это будет вызывать сильные боли.
В зависимости от того, какое заболевание вызвало патологию, могут поражаться разные сочленения: сифилис приводит к поражениям коленного или тазобедренного сустава, сахарный диабет – голеностопного сустава или стопы, а сирингомиелия – позвоночника и суставы рук.
Диагностика

На ранних стадиях диагностика довольно затруднительна. Снимки на рентгене могут показывать вполне нормальную картину. На более поздних стадиях становятся заметны сочетания деструктивных и гипертрофически изменений: разрушается хрящ, субхондральная кость делится на части и рассасывается, возникают патологические переломы, а также большие костные разрастания, которые могут заполнять полость сустава.
Если поражается позвоночник, будут заметны сужения межпозвоночных дисков, деструкция и сплющивание позвонков, а также остеофиты очень больших размеров.
Лечение
Принимаются меры для лечений нейропатического заболевания, которое привело к образованию сустава Шарко.
Специфическое лечение этого заболевания не разработано. Больной сустав иммобилизируют, и ограничивают нагрузки на конечность.
Если сустав очень травмирован, могут провести артродез с фиксацией, компрессией и использованием штифта, однако это не всегда является оптимальным выходом из ситуации для человека. Если значительно поврежден коленный или тазобедренный сустав, он может быть полностью заменен, но всегда присутствует риск дислокации и нестабильности протеза, инфицирования.
Читайте также:


