Нервно мышечные заболевания журнал

Перевод и адаптация текста на русский язык выполнены сотрудниками Центра заболеваний периферической нервной системы ФГБНУ "Научный центр неврологии":
врач-невролог Ризванова Алина Сафовна; к.м.н., врач-невролог Гришина Дарья Александровна; член-корреспондент РАН, профессор, д.м.н. Супонева Наталья Александровна
Примечание: информация в отношении Covid-19 стремительно меняется, поэтому рекомендации в данном документе подлежат пересмотру каждые 3 дня. Пожалуйста, убедитесь, что вы используете самую последнюю версию документа.
Взгляд на проблему и рекомендации Всемирного общества по изучению нервно-мышечных заболеваний (WMS).
Группа нервно-мышечных заболеваний насчитывает большой перечень заболеваний, разнообразных по этиологии (наследственные и приобретенные болезни периферических нейронов, нервов, нервно-мышечного синапса, мышц), характеризующихся вариабельной клинической картиной и степенью инвалидизации пациента. В этой связи создание универсальных рекомендаций является непростой задачей. Настоящие рекомендации являются обобщающими и охватывают большой перечень нервно-мышечных заболеваний. Предназначены для пациентов, лиц, осуществляющих уход за ними, а также неврологов и врачей других специальностей.
1. Находятся ли люди с нервно-мышечными заболеваниями в группе повышенного риска?
Национальные неврологические ассоциации и рабочие группы по нервно-мышечной патологии (Ассоциация британских неврологов, Европейская координационная рабочая группа по нервно-мышечным заболеваниям EURO-NMD и другие) разработали руководство по тактике ведения пациентов с нервно-мышечным заболеванием с сопутствующим Covid-19. В данном руководстве риск тяжелого течения Covid-19 определяется как "высокий" или "умеренно высокий" у всех пациентов с нервно-мышечной патологией, за исключением легких форм течения последних.
Признаки, определяющие высокий или очень высокий риск тяжелого течения Covid-19 следующие:
- слабость дыхательной мускулатуры, выражающаяся в ЖЕЛ менее 60%, особенно у пациентов с кифосколиозом;
- использование дыхательной маски или наличие трахеостомы;
- слабый кашлевой толчок;
- нарушение работы сердца (и/или получение терапии по поводу кардиальной патологии);
- риск ухудшения состояния при появлении лихорадки, инфекции или при голодании;
- риск рабдомиолиза;
- сопутствующие сахарный диабет и ожирение;
- пациенты, принимающие стероиды и другие иммунодепрессанты.
2. Какие меры следует предпринимать пациентам с нервно-мышечной патологией для избежания заражения Covid-19?
Covid-19 имеет воздушно-капельный и контактный тип передачи, отсюда для данной группы пациентов наиболее актуальными являются следующие профилактические меры:
- соблюдение дистанции между людьми не менее 2 метров; лицам с высоким риском (см. пункт 1) рекомендована самоизоляция;
- рекомендован удаленный режим работы или коррекция рабочего графика;
- ограничение посещений массового скопления людей и пользования общественным транспортом;
- частое мытье рук (20 секунд с мылом и теплой водой), использование дезинфицирующих средств для рук и обработки поверхностей с содержанием спирта не менее 60%;
- ухаживающий персонал, по возможности, должен не покидать помещения с пациентом и носить маски/соответствующие средства индивидуальной защиты в соответствии с современными официальными инструкциями, чтобы предотвратить передачу вируса;
- посещение реабилитационных занятий в лечебных учреждениях не рекомендуется, следует продолжить лечебную физкультуру, растяжки, лечение положением, массаж и др. самостоятельно, в домашних условиях по рекомендованной специалистом ранее схеме;
- важно быть готовым ко всем сценариям, включая ситуацию отсутствия ухаживающего персонала из-за болезни или карантина. Лицо, ответственное за организацию ухода за пациентом на дому, должно обеспечивать контроль ситуации и составить план того, как наилучшим образом удовлетворить потребности пациента в сложившихся условиях, не прибегая к госпитализации;
- рекомендовано следовать последним рекомендациям официальных источников по профилактическим мерам.
3. Каковы общие рекомендации для пациентов с нервно-мышечными заболеваниями в условиях пандемии Covid-19?
- пациенты должны убедиться, что у них есть достаточный запас лекарств и оборудования для респираторной поддержки на период длительной изоляции (не менее 1 месяца);
- пациентам и лицам, осуществляющим уход, следует воспользоваться услугами онлайн-заказа или доставки по телефону через аптеку всех необходимых медикаментов;
- пациенты и лица, осуществляющие уход, должны быть знакомы с неотложными процедурами, специфичными для их состояния;
- пациенты, получающие глюкокортикостероиды или иные иммунодепрессанты, не должны самостоятельно прекращать их прием, так как это может привести к обострению и необходимости в назначении больших доз препарата;
- пациентам следует продолжить прием всех ранее назначенных препаратов по прежним схемам, в том числе сердечнососудистых, гипогликемических и т.д.;
- требования к изоляции могут повлиять на схемы лечения, требующие стационарных процедур (например, внутривенных инфузий иммуноглобулина или ритуксимаба или методов лечения, связанных с клиническими испытаниями). Эти виды лечения не следует прекращать, и, по возможности, проводить в специализированных стационарах (отделениях).
4. Когда пациенту с нервно-мышечным заболеванием следует обращаться за помощью в случае появления симптомов Covid-19 инфекции?
По возможности следует избегать госпитализации, однако в случае необходимости не стоит терять времени. Пациенты должны быть проинформированы о следующем:
- службы экстренной медицинской помощи могут быть сильно загружены;
- в случае госпитализации необходимо в первую очередь предоставить информацию лечащим врачам об основном нервно-мышечном заболевании, по применяемым и противопоказанным медикаментам.
5. Может ли лечение Covid-19 повлиять на течение нервно-мышечных заболеваний?
- специфические методы лечения Covid-19 еще не разработаны и требуют изучения. Ряд препаратов, применяемых в лечения Covid-19, могут значительно повлиять на нервно-мышечные функции: например, хлорохин и азитромицин небезопасны при миастении, за исключением случаев, когда пациент находится на искусственной вентиляции легких, при миодистрофии Дюшенна и других миодистрофиях с вовлечением сердца, т.к. могут провоцировать нарушение сердечного ритма;
- другие виды лечения (антибактериальная, симптоматическая терапия) также могут оказывать влияние на конкретные нервно-мышечные заболевания (в частности, метаболического, митохондриального генеза, миотонии и заболевания с нарушением нервно-мышечной передачи).

"Нервно-мышечные болезни" — ежеквартальный научно-практический рецензируемый журнал. Основан в 2011 г.
Импакт-фактор РИНЦ: 0,603 .
Издание включено в Перечень ведущих рецензируемых научных журналов и изданий, определяемый Высшей аттестационной комиссией (ВАК).
В мае 2017 г. принято решение о включении журнала в БД Scopus.
Главный редактор: д.м.н., профессор Никитин Сергей Сергеевич .
Журнал посвящён современным методам диагностики и лечения нервно-мышечных заболеваний.
Целевая аудитория — неврологи, специалисты в области нейрофизиологии и нейровизуализации, генетики, педиатры, реабилитологи и все интересующиеся нервно-мышечной патологией.
В журнале представлены лекции, обзоры, дискуссионные статьи, результаты оригинальных исследований, случаи из практики, диагностические и лечебные рекомендации, опыт использования лекарственных средств, отчеты о значимых событиях в области нервно-мышечных заболеваний, исторические заметки.
Периодичность: 4 выпуска в год.
Формат: А4.
Объем: 60–80 полос.
Тираж: 7500 экз.
Распространение: адресное по РФ и странам СНГ.
Подписной индекс: в каталоге "Пресса России" — 90986.
С видами размещения рекламы в печатных изданиях можно ознакомиться в разделе "Реклама в печатных изданиях".
Текущий выпуск
Врожденные мышечные дистрофии представляют собой чрезвычайно гетерогенную группу наследственных нервно-мышечных заболеваний, которые клинически характеризуются мышечной гипотонией, прогрессирующей мышечной слабостью и дистрофическими изменениями в мышцах. Перекрывающиеся клинические симптомы и большое число генов, которые необходимо проанализировать для установления конкретной формы заболевания у пациента, затрудняют диагностику. Молекулярно-генетический этап диагностики включает различные методы, в зависимости от клинической гипотезы, и их применение не утратило актуальность даже в эпоху массового параллельного секвенирования. Помимо анализа последовательности ДНК в диагностике врожденных мышечных дистрофий значительную роль также может играть анализ экспрессии мышечного белка. В обзоре мы рассмотрим наиболее важные этиологические, патофизиологические, клинические и лабораторные данные основных форм врожденных мышечных дистрофий, известных на сегодняшний день.
Частота интранатальной травмы плечевого сплетения составляет 0,12 % (0,04–0,20 %) всех новорожденных. Хотя вероятность полного выздоровления относительно высока, у 10–30 % пациентов наблюдаются вторичная деформация и ограничение функции верхней конечности вследствие дисбаланса мышц плечевого пояса, плеча, коконтракции, что приводит к двигательным нарушениям, возникновению контрактур суставов, а также деформации костей. Инъекции ботулинического токсина типа А в мышцы-мишени в сочетании с лечебной физкультурой, физиотерапией или оперативным лечением помогают восстановить мышечный баланс, устранить коконтракцию мышц-антагонистов, предотвратить вторичные деформации. В статье рассматриваются показания к ботулинотерапии, мышцы-мишени, дозы ботулинического токсина А, оптимальный возраст пациента и результаты лечения.
В условиях пандемии COVID-19 неврологу необходимо уметь оценить риски заражения вирусом пациентов с отдельными неврологическими болезнями. В обзоре представлены категории групп риска от Ассоциации британских неврологов для нервно-мышечных заболеваний, рассеянного склероза и других аутоиммунных болезней центральной нервной системы, инсульта, эпилепсии и болезни Паркинсона. Рассмотрены риски заражения и особенности ведения пациентов с нервно-мышечными болезнями. Обсуждено применение препаратов, изменяющих течение рассеянного склероза, особенности терапии пациентов с инсультом при COVID-19. Представлены данные из рекомендаций международных организаций по ведению пациентов с эпилепсией и болезнью Паркинсона.
Введение. Трудности в определении компрессии сосудисто-нервного пучка при синдроме выходного отверстия ставят вопрос о поиске доступного и воспроизводимого метода нейровизуализации плечевого сплетения и окружающих тканей.
Цель исследования – модифицировать алгоритм ультразвукового исследования для выявления уровня и причины компрессии плечевого сплетения в сопоставлении с результатами клинической оценки.
Материалы и методы. Обследованы 111 пациентов с верифицированной компрессией плечевого сплетения на уровне межлестничного (65,7 %) и косто-клавикулярного промежутка (21,6 %), а также сухожилия малой грудной мышцы (12,6 %). Использован протокол исследования, включающий ультразвуковой стресс-тест Адсона, оценку нижнего ствола в межлестничном промежутке и тест с ультразвуковой оценкой подмышечной артерии на уровне сухожилия малой грудной мышцы при пассивном отведении руки назад и вверх.
Результаты. Атрофии коротких мышц кисти чаще обнаружены у пациентов с компрессией на уровне косто-клавикулярного промежутка (p
Введение. Миастения является одним из наиболее распространенных аутоиммунных нервно-мышечных заболеваний, пик заболеваемости приходится на возраст 20–40 лет. Однако, как показывают исследования, во всем мире в последние десятилетия наблюдается увеличение распространенности и заболеваемости миастенией среди лиц старшей возрастной группы.
Цель исследования – оценить клинические проявления и особенности диагностики миастении у пациентов с дебютом заболевания в пожилом возрасте.
Результаты. Наиболее распространенным симптомом миастении в группе пациентов с дебютом заболевания в возрасте от 60 лет и старше оказался птоз (p 0,005). На этапе первичного осмотра в группе пожилых пациентов среди неверно установленных диагнозов превалировал инсульт или декомпенсация хронической ишемии мозга (р = 0,0002). При сопоставимой длительности и тяжести миастении в разных возрастных группах для терапии пожилых пациентов чаще использовалась трехкомпонентная схема с включением антихолинэстеразных, глюкокортикостероидных препаратов и азатиоприна (р = 0,01), суточная доза которого была ниже (100 мг) по сравнению с группами молодого и среднего возраста (150 мг) (р = 0,03).
Заключение. Диагностика миастении у пожилых пациентов представляет наибольшие трудности, и симптомы манифестации при первичном обращении зачастую расцениваются как проявление сосудистой патологии. Несмотря на наличие характерных для этой возрастной группы сопутствующих заболеваний, миастения не отличается тяжестью течения. Для достижения ремиссии и компенсации симптомов пациенты пожилого возраста не нуждаются в больших дозах симптоматических и патогенетических лекарственных препаратов.
Нервно-мышечными заболеваниями (НМЗ) является группа патологий, которые передаются на генетическом уровне от родителей детям. Нарушаются мышечные функции, снижается двигательная активность. Появляются характерные клинические симптомы.
Патологические процессы развиваются на фоне нарушений функций нервно-мышечных соединений, при поражении мышц и спинномозговых нейронов, нервов. Правильно подобранная терапия не поможет полностью вылечить человека, но позволит улучшить качество его жизни.
Этиология и неврология
Нервно-мышечные заболевания нарушают нормальную синаптическую передачу импульсов с нервных окончаний к мышечным волокнам. В основе каждого типа патологических изменений лежат аутоиммунные процессы.
Большая группа заболеваний характеризуется не только поражением мышечной ткани, но и периферических нервов, передних рогов спинного мозга. Среди часто диагностируемых патологий выделяют миопатию, миотонию, миастению.
Классификация
Нервно-мышечные заболевания различают по следующим видам:
Описание
Нервно-мышечные заболевания передаются по наследству, чаще появляются у людей, в семье которых были родственники с таким диагнозом.
Приобретенные патологические процессы развиваются в результате гормональных или метаболических нарушений в организме человека. Наблюдается сбой в функционировании иммунной системы. Она вырабатывает клетки, которые атакуют свой организм. Аутоиммунные заболевания приводят к появлению слабости в мышцах.
Нервно-мышечные патологии, сопровождающиеся дистрофическими процессами, поражают следующие области тела человека:
- мышцы;
- нервно-мышечные окончания;
- двигательные нейроны;
- периферические нервы.
При миопатии у человека высоки шансы стать инвалидом в результате утраты подвижности. Все виды нервно-мышечных заболеваний без своевременной терапии влекут за собой последствия. Это может быть не только инвалидность, но и смерть человека.
Стадии и степени
Нервно-мышечные заболевания протекают по стадиям. Определить этап развития патологических процессов поможет врач невролог при помощи медицинской диагностики.
| Название | Описание |
| I стадия | Двигательные нарушения слабо выраженные. |
| II стадия | У больного присутствуют ярко выраженные клинические признаки и наблюдаются серьезные двигательные изменения. |
| III стадия | Пациент не может самостоятельно передвигаться. |
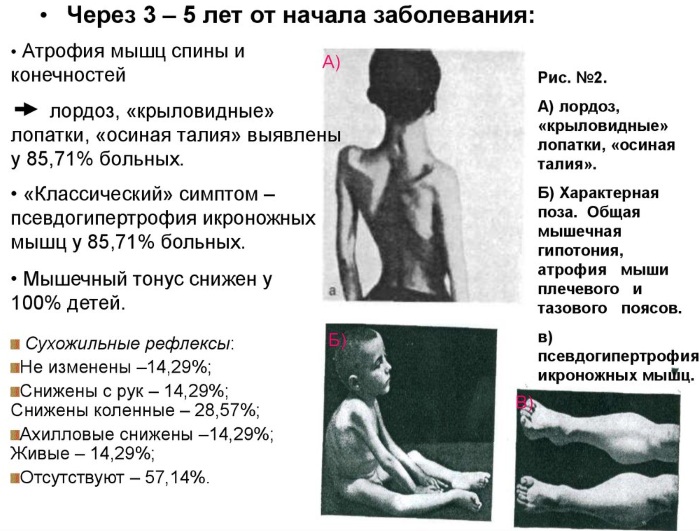
Нервно-мышечные заболевания миопатия Дюшенна на 2 этапе
Клиническая картина зависит от скорости развития патологических процессов и степени тяжести заболевания. Установить точный диагноз поможет врач невролог.
Симптомы
Основной признак нервно-мышечных заболеваний – это слабость мускулатуры. Клиническая картина зависит от области поражения (плечевой пояс, бедра, таз, нижние конечности).
В большинстве случаев у пациентов диагностируют следующие симптомы:
- снижается мышечный объем;
- наблюдаются болезненные спазмы;
- непроизвольно сокращаются мышцы;
- пораженные ткани немеют;
- снижаются сухожильные рефлексы;
- больной ощущает покалывание;
- двоится в глазах (диплопия);
- нарушаются глотательные и дыхательные рефлексы.
При нервно-мышечных заболеваниях опускаются веки, мышечная слабость проявляется симметрично и постепенно прогрессирует. В большинстве случаев при развивающейся мышечной дистрофии слабость возникает в области тазового и плечевого пояса. То же самое касается проксимальных отделов конечностей.
Иногда невральная амиотрофия сопровождается парестезией, нарушением глубокой или поверхностной чувствительности. Клинические признаки нервно-мышечных заболеваний проявляются постепенно. По мере прогрессирования патологических процессов человек теряет способности самостоятельно обслуживать себя. То же самое касается передвижения.
Причины появления
Нервно-мышечные заболевания в большинстве случаев возникают по причине аутоиммунных патологий.
Провоцирующим фактором также являются следующие обстоятельства:
- наследственный фактор;
- поражение периферических нервов и мотонейронов спинного мозга;
- сбои в функционировании нервно-мышечных соединений;
- отравление организма различными веществами;
- врожденный сбой метаболизма;
- патологические изменения в мышцах.
Нервно-мышечные заболевания также развиваются на фоне нарушений работы двигательного нейрона в области ствола головного мозга.
Определить причину и поставить точный диагноз поможет врач невролог. Учитывая состояние пациента, степень развития патологических процессов и индивидуальные особенности человеческого организма, специалист подберет эффективное лечение.
Диагностика
Медицинское обследование позволит врачу установить точный диагноз. Тестирование специалист назначает пациенту, учитывая его жалобы и симптоматику.
Для диагностики нервно-мышечных заболеваний назначаются следующие методы обследования:
Описание

Исследованием состояния сердечной мышцы занимается кардиолог. Специалист назначает не только кардиограмму, но и ультразвуковое исследование (УЗИ) сердца.
Когда необходимо обратиться к врачу
К врачу необходимо обратиться сразу, при появлении первых признаков нарушений в работе мышц. Но если в семье есть родственники с нервно-мышечными заболеваниями, необходимо пройти полное медицинское обследование и понять, насколько высока вероятность появления патологических процессов по наследственной линии.
Диагностикой и лечением занимается врач невролог. Специалист проведет осмотр и подберет максимально информативные методы исследования.
Профилактика
Нервно-мышечные заболевания в большинстве случаев развиваются по причине наследственного фактора. Предупредить патологические изменения невозможно. Женщине во время планирования беременности рекомендуется проходить медицинские обследования, особенно если в семье есть родственники с таким диагнозом.
Диагностические мероприятия также назначаются в период вынашивания малыша на ранних сроках. При высокой вероятности развития нервно-мышечных заболеваний специальная медицинская комиссия советует будущей матери прервать беременность.
Методы лечения
Терапия нервно-мышечных заболеваний осуществляется комплексными методами. Пациентам назначают медицинские препараты, лечебную физкультуру. При отсутствии серьезных противопоказаний, можно использовать рецепты знахарей и целителей. Основная цель терапии – это поддержать мышечные силы и замедлить атрофирующие процессы.
Медикаменты подбирает врач невролог, учитывая результаты медицинской диагностики, степень развития патологических процессов и индивидуальные особенности организма человека.
Самостоятельно не рекомендуется принимать лекарства, поскольку многие препараты вызывают побочные эффекты.
При нервно-мышечных заболеваниях врач назначает следующие медикаменты:
Применение
Лекарства позволяют устранить дефицит энергии и белка, положительно влияют на вещественные обмены в мышечных тканях. Дополнительно назначаются витаминные комплексы.
Нервно-мышечные заболевания можно лечить рецептами знахарей и целителей, но в качестве вспомогательной терапии. Народные средства улучшают качество жизни пациента и общее его состояние. Используемые средства следует обсуждать с лечащим врачом неврологом.
| Название | Рецепт | Применение |
| Овес | Зерна хорошо промыть и залить водой (500 мл). Полученную массу ставят на огонь, доводят до кипения и греют 30 мин. Дальше оставляют на 2 часа, процеживают и принимают по схеме. | Готовое средство рекомендуется принимать внутрь перед едой 4 раза в сутки. Курс терапии продолжается 3 месяца. Затем необходимо сделать перерыв на 30 дней и продолжить терапию. |
| Репчатый лук | Продукт очистить и смешать 200 г с сахаром (200 г), добавить воды (0,5 л). Полученную массу поставить на медленный огонь и греть 1,5 часа. Остудить и добавить 2 ст.л. натурального меда. | Готовое средство рекомендуется принимать по 2 ч.л. 3 раза в сутки. |
| Чеснок | Очистить и измельчить 3 головки чеснока. Добавить 4 лимона, предварительно измельченные. Все компоненты залить медом (1 л) и льняным маслом (200 г). | Полученное средство следует принимать по 1 ч.л. 3 раза в день. |
При нервно-мышечных заболеваниях полезно проводить контрастные ванны для нижних конечностей. После водных процедур ноги рекомендуется укутывать теплым одеялом.
Комплексная терапия нервно-мышечных заболеваний позволяет замедлить их развитие, продлевает период ремиссии и улучшает качество жизни пациента.
Вместе с традиционным и народным лечением больным назначаются следующие методы терапии:

| Название | Описание |
| Физиотерапевтические процедуры | Лечение улучшает проводимость нервных импульсов в мышечных тканях, способствует их питанию. Усиливается кровообращение и вещественный обмен. |
| Массаж | Точечное воздействие помогает повысить тонус мышц. Для достижения лечебного эффекта необходимо провести несколько сеансов на протяжении года. |
| Лечебная физкультура | Гимнастика проводится в специализированном комплексе под наблюдением специалиста. |
Сохранить самостоятельное передвижение пациента позволяют специальные ортопедические приспособления. Лечебная физкультура в виде активных и пассивных движений улучшает состояние больного.
Упражнения следует выполнять регулярно, соблюдая умеренные нагрузки. При нервно-мышечных заболеваниях также рекомендуется плавать. В воде легче выполнять физические упражнения без нагрузки на позвоночник.
Возможные осложнения
Негативные последствия патологических процессов появляются в результате поражения различных внутренних органов и систем организма человека:
Описание
Прогрессирующие патологические процессы также могут спровоцировать искривление позвоночника (кифоз, сколиоз). Больным необходимо носить специальные корсеты. В тяжелых ситуациях или на запущенных стадиях развития нервно-мышечных заболеваний пациенту показано оперативное вмешательство. Решение принимает врач невролог, учитывая состояние человека и индивидуальные особенности его организма.
При нервно-мышечных заболеваниях нарушается двигательная функция, слабеют мышцы. Симптомы постепенно усиливаются на фоне прогрессирующих дистрофических процессов.
Пациенту необходимо пройти полное обследование для постановки диагноза и специально подобранное лечение. Лекарства, средства народной медицины, физиотерапевтические процедуры помогут лишь облегчить жизнь пациенту, но полностью избавить от генетической патологии не смогут.
Оформление статьи: Владимир Великий
Видео о нервно-мышечных заболеваниях
Телесеминар о нервно-мышечных заболеваниях:
Заболевания периферических нервов
Определения
Мононейропатия. Изолированное поражение периферических нервов, например, при сдавлении, травме, нарушении кровоснабжения (поражение vasa vasorum).
Системные заболевания, поражающие нервы, чувствительные к сдавлению, например сахарный диабет, или патологические состояния, вызывающие диффузные нарушения сосудистого русла (васкулиты), способны вызывать мультифокальную нейропатию (или множественную полинейронатию).
Полинейропатия. Одновременное множественные поражение периферических нервов вследствие воспалительных процессов, метаболических нарушений или токсических воздействий. Клинически проявляется диффузным, симметричным поражением периферических нервов. В первую очередь страдают дистальные отделы конечностей, причем нижние конечности поражаются раньше верхних.
Мононейропатии
Наиболее часто встречаются следующие мононейропатии.
Синдром запястного канала
Компрессия срединного нерва в области запястья при его прохождении через канал может произойти:
- изолированно; например, у пациентов с избыточными физическим нагрузками (связанными с характером трудовой деятельности)
- при заболеваниях, характеризующихся повышенной чувствительностью нервных стволов к внешнему воздействию (сдавлению)
- при сдавлении нервного ствола в области запястного канала гипертрофированными тканями (табл. 1).
Таблица 1. Состояния, ассоциированные с синдромом запястного канала
Локальные деформации вследствие остеоартрита, переломов костей
Клинические проявления синдрома запястного капала:
- боль в кисти или предплечье, особенно ночью или при напряжении
- парез (паралич) и гипотрофия мышц возвышения большого пальца (thenar)
- снижение чувствительности в зоне иннервации срединного нерва (рис. 1)
- парестезии по ходу срединного нерва, которые возникают при постукивании в области запястного канала (симптом Тинеля)
- как правило, двустороннее поражение.
Рис. 1. Распределение зон иннервации срединного, локтевого и лучевого нервов на поверхности плеча и предплечья
Диагноз может быть подтвержден при помощи электрофизиологических исследований. Определение содержания в крови глюкозы, гормонов щитовидной железы, СОЭ, могут помочь в установлении правильного диагноза.
Лечение определяется тяжестью состояния больного. Основные лечебные мероприятия:
- фиксация мышц, особенно ночью, в частично вытянутом состоянии, кисть должна при этом находиться в состоянии разгибания
- мочегонные средства — эффект неясен
- введение кортикостероидов в просвет запястного канала
- хирургическая декомпрессия срединного нерва.
Нейропатия локтевого нерва
Локтевой нерв может быть подвержен сдавлению на различном уровне, однако наиболее часто это случается в области локтевого сустава.
- боли и/или парестезии (покалывающего характера), распространяющиеся от локтя вниз по локтевой поверхности к предплечью
- паралич или слабость внутренних мышц кисти (поражение мышц возвышения большого пальца)
- снижение чувствительности в зоне иннервации локтевого нерва (рис. 1)
- при хроническом поражении формируется когтистая кисть.
Определение скорости проведения импульса при помощи электронейрографического исследования позволяет точно установить локализацию поражения локтевого нерва.
При нетяжелом поражении может быть эффективна фиксация руки на ночь, выпрямленной в локтевом суставе, что обеспечивает уменьшение сдавления нервного ствола. При более тяжелом поражении положительный результат обеспечивает хирургическая декомпрессия или транспозиция локтевого нерва, однако полный регресс неврологической симптоматики наблюдается не всегда. Оперативное вмешательство показано при постоянной травматизации локтевого нерва, которая сопровождается постоянным болевым синдромом и/или прогрессирующими двигательными нарушениями (парез).
Парез лучевого нерва
Парез плечевого сплетения
Помимо острой травмы плечевого сплетения (например, в результате родовой травмы или дорожно-транспортного происшествия у мотоциклистов) поражение плечевого сплетения может быть обусловлено другими причинами. Поражение верхнего отдела сплетения носит название паралича Эрба, а нижнего - паралича Клюмпке.
Добавочное ребро
Добавочное ребро или гипертрофированная соединительная ткань может быть причиной компрессии плечевого сплетения в области верхней апертуры грудной клетки. На определенном этапе развития неврологии и нейрохирургии имела место гипердиагностика данного состояния и, как следствие, высокая частота необоснованных хирургических вмешательств. На сегодняшний день считается, что оперативное вмешательство показано пациентам с нарастающим парезом внутренних мышц предплечья, выраженной утратой чувствительности (по ходу локтевого нерва) и с диагнозом, подтвержденным электрофизиологическими методами обследования. Визуализация плечевого сплетения при помощи МРТ обычно неэффективна. При рентгенографическом обследовании возможно выявление добавочного ребра, но сдавление нервного ствола фиброзной тканью визуализировать не удается.
Опухоль Пенкоста
Бронхогенная карцинома верхушки легкого может прорастать в нижние корешки плечевого сплетения, вызывая усиливающуюся боль в одноименной руке, дистальный паралич и гипотрофию, а также снижение чувствительности в дерматомах С7, С8 и Th10. Возможен также синдром Горнера вследствие поражения преганглионарных вегетативных волокон. Симптоматика имеет сходство с первичными и метастатическими опухолями.
Диагностические трудности возникают при поражении сплетения у больных с карциномой молочной железы после проведенного курса лучевой терапии, так как неврологический дефицит может быть следствием распространения опухоли или радиационной плексопатии.
Идиопатическая плечевая плексопатия (невралгическая амиотрофия или нейропатия плечевого нерва)
Состояние характеризуется острой болью в плече и предплечье. Очевидных причин этому нет, хотя заболевание может возникнуть после прививки или операции. После регресса болей (через несколько дней или недель) появляется частичный паралич и слабость окололопаточной группы мышц, а также более удаленных мышечных групп верхней конечности. Особенно подвержена поражению передняя лестничная мышца, атрофия которой сопровождается развитием крыловидных лопаток (рис. 2). Поражение, как правило, одностороннее, с минимальными чувствительными нарушениями. Электрофизиологические исследования зачастую малоэффективны, хотя могут выявляться признаки денервации пораженных мышц. Состав СМЖ не изменен. Специфического лечения не существует, у большинства больных через 1,5-2 года наступает спонтанное выздоровление.
Рис. 2. Крыловидные лопатки
Парестетическая мералгия
Компрессия латерального кожного нерва бедра, проходящего под паховой связкой; характеризуется потерей чувствительности в соответствующей области (рис. 3). Начало заболевания связано, в частности, с изменением веса пациента (увеличение или уменьшение).
Рис. 3. Парестетическая мералгия. Схема распределения нарушений чувствительности при поражении латерального кожного бедренного нерва
Латеральный подколенный паралич
Подколенный нерв подвержен компрессионным повреждениям в области, где он огибает шейку малоберцовой кости. Проявляется синдромом свисающей стопы (вследствие пареза разгибателя стопы). Одновременно появляются слабость при тыльном разгибании и отведении стопы с утратой чувствительности разной степени выраженности. Данное состояние часто встречается у иммобилизованных пациентов и у пациентов с повышенной чувствительностью нервных стволов к сдавлению, например при сахарном диабете. Свисающая стопа может быть следствием поражения поясничного корешка (обычно L5). Следует отличать данный синдром от поражения малоберцового нерва, для которого характерна сохранная внутренняя ротация стопы, так как задняя большеберцовая мышца иннервируется большеберцовым нервом, а не малоберцовым. Однако требуется электрофизиологическое исследование для уточнения локализации поражения нерва. Повреждение малоберцового нерва обычно обратимо, так как вызывается нарушением проводимости (нейрапраксия). Положительный эффект оказывает фиксация стопы лонгетой.
Мультифокальная нейропатия
Причины мультифокальной нейропатии (множественный мононеврит):
- злокачественная инфильтрация (карцинома или лимфома)
- васкулит или заболевание соединительной ткани:
- ревматоидный артрит
- системная красная волчанка
- узелковый периартрит
- гранулематоз Вегенера;
- саркоидоз
- диабет
- инфекционные заболевания:
- проказа
- опоясывающий герпес
- ВИЧ
- болезнь Лайма;
- наследственная нейропатия со склонностью к параличам от сдав-ления.
Наиболее частой причиной мультифокальной нейропатии является васкулит с болями, слабостью и гипестезией в зонах иннервации нескольких периферических нервов. Чаще поражаются нижние конечности. Поражения отдельных нервов постепенно накапливаются, проявляясь асимметричным поражение конечностей.
Полинейропатии
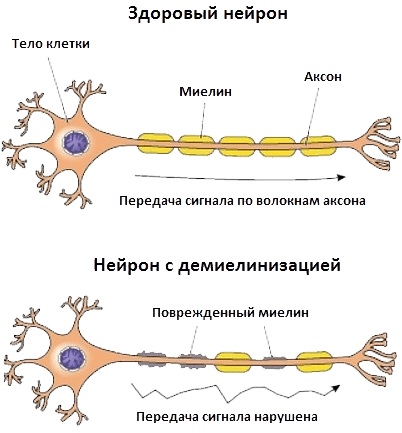
Диффузное поражение периферических нервов может быть разделено на группы с поражением двигательных, чувствительных или смешанных нервов. Существует патофизиологическая классификация полинейропатии, основным критерием которой является преобладание поражения миелиновой оболочки или непосредственно нервного ствола нерва (демнелинизирующая или аксональная нейропатия соответственно). Причины полинейропатии приведены в табл. 2.
Таблица 2. Причины полинейропатии
Наследственная предрасположенность
Инфекционные заболевания
Воспалительные процессы
Хроническая воспалительная демиелинизирующая полинейропатия
Читайте также:


