Новое в лечение мышечной атрофии
Термин мышечная атрофия относится к потере мышечной ткани. Отсутствие физической активности вследствие травмы или болезни, плохое питание, генетика, а также некоторые заболевания могут способствовать атрофии мышц. Если человек долгое время остается неподвижным, у него может наблюдаться данное состояние.
Мышечная атрофия — причины
Много факторов могут вызвать атрофию мышц:
Диеты с низким содержанием белка, фруктов и овощей могут привести к снижению мышечной массы. Гипотрофия мышц может развиться в результате заболеваний, ухудшающих способность организма усваивать питательные вещества. К ним относятся:
Кахексия — это сложное метаболическое состояние, которое вызывает экстремальную потерю веса и атрофию мышц. Кахексия может развиваться как симптом другого основного состояния, такого как рак, ВИЧ или рассеянный склероз. Люди с кахексией могут испытывать потерю аппетита или у них может быть непреднамеренная потеря веса, несмотря на употребление большого количества калорий.
С возрастом организм производит меньше протеинов, которые повышают рост мышечных волокон. Уменьшение протеина приводит к сжатию мышечных клеток и к развитию саркопении. Саркопения поражает до трети людей старше 60 лет. В дополнение к уменьшенной массе мышц, саркопения может вызвать следующие симптомы:
- слабость;
- нарушение равновесия;
- трудности с передвижением;
- более низкая выносливость.
Потеря мышечной массы может быть неизбежным результатом естественного процесса старения, увеличивая риск травм и негативно влияя на общее качество жизни человека.
Спинальная мышечная атрофия (СMA) — это генетическое заболевание, которое вызывает потерю двигательных нервных клеток и мышечную атрофию. Существует несколько типов СMA, которые попадают в следующие категории:
- СMA, связанная с хромосомой 5 — наблюдается вследствие мутации в генах SMN1 на хромосоме 5. Мутации приводят к дефициту белка моторных нейронов. СMA обычно развивается в детском возрасте, но может появиться в любом возрасте.
- СMA не связана с хромосомой 5.
Мышечная дистрофия относится к группе прогрессирующих состояний, которые вызывают потерю мышечной массы и слабость. Мышечная дистрофия возникает, когда мутирует один из генов, участвующих в производстве белка. Человек может наследовать генетические мутации, но многие происходят естественным образом по мере развития эмбриона.
- Боковой амиотрофический склероз (БАС) также называется болезнью Лу Герига. Заболевание включает в себя несколько типов, которые повреждают двигательные нервные клетки, контролирующие мышцы.
- Рассеянный склероз — это хроническое состояние возникает, когда иммунная система организма атакует центральную нервную систему, вызывая воспаление в нервных волокнах.
- Артрит — воспаление суставов, которое вызывает боль и скованность. Артрит ограничивает подвижность человека, что может привести к атрофии мышц.
- Миозит — воспаление мышц. Это состояние вызывает мышечную слабость и боль. У людей может развиться миозит после вирусной инфекции или как побочный эффект аутоиммунного состояния.
- Полиомиелит — это инфекционное заболевание, которое поражает нервную систему. Заболевание проявляется гриппоподобными симптомами и может привести к постоянному параличу.
- Травмы или состояния, приводящие к повреждению нервов, которые контролируют мышцы, приводя к нейрогенной мышечной атрофии.
Мышечная атрофия — симптомы
Симптомы атрофии мышц зависят от причины и тяжести мышечной потери. В дополнение к уменьшению массы мышц, симптомы атрофии мышцы включают:
- одна рука или нога заметно меньше другой;
- слабость;
- трудности с балансировкой;
- неактивность в течение длительного периода.
Мышечная атрофия — лечение
Лечение мышечной атрофии зависит от степени мышечной потери и наличия каких-либо основных заболеваний. Лечение основного заболевания, вызывающего мышечную атрофию, может замедлить прогрессирование потери мышц.
ЛФК включает в себя выполнение определенных растяжек и упражнений с целью предотвращения иммобилизации. Лечебная физкультура предлагает следующие преимущества:
- предотвращение неподвижности;
- увеличение мышечной силы;
- улучшение кровообращения;
- уменьшение спастичности.
Функциональная электрическая стимуляция (ФЭС) является еще одним эффективным методом лечения атрофии мышц. Данная методика предполагает использование электрических импульсов для стимуляции мышц. Во время ФЭС медицинский работник прикрепляет электроды к атрофированной конечности. Электроды передают электрический ток, который вызывает движение в конечности.
Этот метод поставляет лучи ультразвука к пораженным областям тела. Лучи стимулируют сокращения атрофированной мышечной ткани. Эта новая технология находится в стадии разработки и еще не вступила в фазу клинических испытаний.
Методы лечения будут зависеть от каждого отдельного случая.

Приглашаем подписаться на наш канал в Яндекс Дзен

ЕС выделил 12 млн евро на разработку новых способов диагностики и лечения редких генетических заболевани
Как сообщает пресс-служба Еврокомиссии, ЕС выделил грант в 12 млн евро на разработку новых способов диагностики и лечения редких генетических заболеваний в рамках седьмой рамочной программы ЕС (Seventh Framework Programme for research and technological development). Для достижения заявленных целей в октябре 2012 г. был запущен 5-летний проект NEUROMICS (Integrated European Project on Omics Research of Rare Neuromuscular and Neurodegenerative Diseases — Интегрированный Европейский проект инновационных исследований редких нейромышечных и нейродегенеративных заболеваний). Его возглавил Олаф Рейс (Olaf Riess), профессор кафедры медицинской генетики Института генетики человека Университета Тюбингена.
Нейродегенеративные и нейромышечные расстройства — одни из наиболее распространенных среди орфанных заболеваний, которые отмечают у более 500 тыс. пациентов в Европе.


Новый препарат для проверки на использование в мышечной дистрофии
Исследователи из Королевского колледжа ветеринарных, Лондонский университет получил грант от Совета по медицинским исследованиям по расследованию экспериментальный препарат для его способности предотвращать образование рубцовой ткани в мышечную дистрофию.
Профессор Доминик Уэллс, и д-р Сьюзен Браун, в Королевский ветеринарный колледж в Лондоне недавно получил грант от Совета по медицинским исследованиям (MRC), как часть инновационной схеме, что видел MRC партнерстве с фармацевтической компании AstraZeneca компании. AstraZeneca сделал 22 своих химических соединений доступна бесплатная заряда ученых, которые рекомендуется применять для MRC финансирования, чтобы использовать их в медицинских исследованиях с конечной целью принести пользу пациентам. AstraZeneca провела предварительные испытания этих соединений и подтверждено их использования для будущих исследований, но их отложили для дальнейшего развития. Целью этого партнерства было расширить возможности применения этих соединений для использования в новых областях.
Профессор Уэллс и д-р Браун будет испытывать препарат под названием AZD1236 по его способности предотвращать образование рубцовой ткани в мышечную дистрофию. AZD1236 был разработан, чтобы блокировать активность фермента называется матрицей metallopeptidase-9 (MMP-9) которая, как известно, участвует в формировании рубцовой ткани. В мышечной дистрофии, наблюдается постепенный распад мышц, что приводит к мышечной слабости. Как мышц ломается она заменяется жиром и рубцовой ткани дальнейшего снижения способности мышц работать должным образом. Именно это процесс, который ученые надеются замедлить использованием AZD1236.
Исследователи будут использовать препарат, первоначально разработанный AstraZeneca для лечения типа легкого заболевания, известного как хроническая обструктивная болезнь легких, в двух разных моделях мышей мышечной дистрофии - мышечная дистрофия Дюшенна и конечностей поясная мышечная дистрофия, чтобы увидеть, если они могут замедлить прогрессирование заболевания. В случае успеха, исследование даст фактические данные, необходимые для планирования человеческих испытаний препарата проверить, имеет ли он пользу для людей с мышечной дистрофией.




Метод внутритканевой электростимуляции (ВТЭС) разработан учеными города Екатеринбурга под руководством профессора А.А. Герасимова (патент 1805984). Эта методика успешно применяется во многих крупных центрах России, а так же во Франции, Испании, Польше, США. Метод прост и безвреден для организма. На кафедре травматологии и ортопедии УрГМА под руководством профессора А.А. Герасимова созданы новые принципиальные технологии, которые существенно отличаются и значительно опережают по эффективности все мировые тенденции. Метод внутритканевой электростимуляции утвержден и рекомендован Минздравом РФ к внедрению и широкому использованию в стационарном и амбулаторном лечении больных: в санаториях, поликлиниках, профилакториях, специализированных отделениях.
Метод ВТЭС улучшает кровообращение в костной ткани, восстанавливает ее структуру, улучшает питание хрящевой ткани. ВТЭС является эффективным альтернативным методом, обеспечивающим купирование боли, предотвращающим распад хрящевой ткани и помогающим достигнуть длительной ремиссии.
ВТЭС приводит в равновесие работу отделов нервной системы, участвующих в иннервации бронхов и легких. С помощью электротока особых параметров ВТЭС нормализует тонус сосудов мозга, снимает напряжение мышц скальпа, способствует нормализации артериального давления у гипотоников, воздействует на вегетативные центры в спинном и головном мозге, отвечающие за нормальную работу мочевого пузыря.

Первым воплощением мечты врачей о возможности помочь больному с выраженной дыхательной или сердечной недостаточностью, как-то восполнить дефицит кислорода у больного была кислородная подушка, на смену ей пришла кислородная палатка. Основателем ГБО считается известный голландский хирург Борема (иногда фамилия приводится как Бурема), который в 1956 г. провел первые исследования на животных. Экспериментальные и клинические исследования выявили, что гипербарическая оксигенация, помимо ликвидации гипоксии, обладает и свойством повышения способности клетки к антиоксидантной защите. В настоящее время каких-либо фармацевтических препаратов или методов лечения, обладающих одновременно этими двумя уникальными свойствами и нормализующих функцию клетки, нет.
Метод успешно применяют в хирургии, гинекологии, терапии, гастроэнтерологии, кардиологии, невропатологии эндокринологии, стоматологии. Получены хорошие клинические результаты применения ГБО при радиационном поражении организма,
Применение ГБО в комплексе с традиционными методами лечения самых разнообразных заболеваний приводит к повышению эффективности этой терапии. Пациенты сравнивают свои ощущения после сеанса с ощущениями посещения леса после грозы. После курса ГБО (10—11 сеансов) — с ощущениями после отпуска (полон сил и энергии…) У здоровых людей применение метода ГБО существенно повышает адаптационные возможности организма, снижает риск возникновения болезней. Сеансы в барокамере снимают усталость, восстанавливают силы после напряженной работы, повышают мышечный тонус, обладают антистрессовым, общеукрепляющим и тонизирующим действием, снижают неблагоприятные воздействия загрязненной атмосферы. Прошедшие курс ГБО пациенты отмечают увеличение работоспособности и стабилизацию психоэмоционального состояния.

Криотерапия (от греч. krios — холод) — новое терапевтическое направление, использующее в лечебных целях воздействие на организм человека сверхнизких температур.
Воздушная криотерапия — новейшая технология применения холода — представляет собой кратковременное воздействие струи сухого холодного воздуха с температурой от -30 °С до -120 °С на покровные ткани тела пациента. Первые воздушные криоустановки появились в 1990 г. в Германии.
Криотерапия обладает выраженным обезболивающим, противовоспалительным, противоревматическим, сосудорасширяющим, миорелаксирующим и иммуностимулирующим эффектом. Повышая выработку эндорфинов, приводит к активации адренокортикотропной системы с усилением выработки АКТГ передней долей гипофиза и кортизола корой подпочечников
В результате криотерапии значительно улучшается микроциркуляция и периферическое кровообращение, стимулируются обменные процессы и механизмы иммунологической защиты организма. Общая криотерапия применяется в период реабилитации после всех травм опорно-двигательного аппарата и оперативных вмешательств; при дегенеративно-дистрофических заболеваниях позвоночника (остеохондроз, болезнь Бехтерева, пояснично-крестцовый радикулит и другие); воспалительных и обменных заболеваниях суставов (ревматоидный полиартрит, суставный ревматизм, деформирующие остеоартрозы и т.д.); болезнях кожи (псориаз, нейродермит, трофические язвы); в андрологии при эректильной дисфункции и нарушении сперматогенеза.
Применение криотерапии предотвращает обострения и рецидивы многих хронических заболеваний опорно-двигательного аппарата, снижает необходимость приема лекарственных средств, сокращает сроки лечения и реабилитации, улучшает биомеханику движений в суставах, что позволяет вести более активный образ жизни.
Противопоказания к общей криотерапии: заболевания органов кровообращения в стадии декомпенсации, ранний период реабилитации после инфаркта миокарда, мозговые инсульты, гипертоническая болезнь II ст., прогностически неблагоприятные нарушения сердечного ритма и проводимости, лихорадка, онкологическая болезнь, геморрагические диатезы, истерический невроз, индивидуальная непереносимость холода.

Озонотерапия (от греч. ozon — пахнущий) — метод лечения, в котором используется медицинский озон, а точнее, озоно-кислородная смесь, обладающая мощным лечебным действием благодаря сильным окислительным свойствам озона.
Озонотерапия - метод немедикаментозной терапии, известный более 100 лет на Западе, пережил в России второе рождение благодаря фундаментально-прикладным исследованиям, ведущимся более 25 лет в медицинских учреждениях многих городов страны и уникальным техническим разработкам, выполненным в 1990-е гг. физиками Российского Федерального ядерного центра.
Озонотерапия отличается простотой применения, хорошей переносимостью пациентами, практически полным отсутствием побочных действий. Озонотерапия оказывает антибактериальное, антивирусное, противовоспалительное и иммуномодулирующее действие, усиливает микроциркуляцию и обмен веществ, помогает при нарушении перекисного окисления липидов и повышает активность системы антиоксидантной защиты. Все это дало возможность использовать озонотерапию при лечении целого ряда заболеваний – органов дыхания, кровообращения, микробных поражениях, трофических язвах и ожогах, в кардиохирургии и неврологии, и, конечно же, косметологии. Сочетание озонотерапии в комплексных программах курортного лечения с другими физическими факторами или лекарственными препаратами повышает эффективность проводимого лечения.
Озонотерапия проводится в виде следующих методов: внутривенное введение озонированного физиологического раствора; ректальное введение озонокислородной смеси; малая аутогемотерапия с озонокислородной газовой смесью; прием внутрь озонированной воды; обработка кожи озонокислородной смесью, озонированными мазями, кремами.
Ознотерапия восстанавливает белковый, жировой и углеводный обмен, гормональный фон, баланс нервной системы, быстро устраняют последствия стресса и хронической усталости, повышает кислородное обеспечение всего организма.

Новый метод лечения спинальной мышечной атрофии (СМА) предложен специалистами Университета штата Огайо. Результаты исследования, опубликованные в журнале Nature Biotechnology, оказались очень обнадеживающими и в настоящее время начинается клиническая фаза исследования.
Спинальная мышечная атрофия (spinal muscular atrophy - SMA), является одним из самых распространенных генетических нарушений (носителями гена, который ответственен за возникновение спинальной мышечной атрофии, являются один из сорока жителей планеты). Однако встречаемость самого заболевания намного ниже (1:6000), т.к. оно наследуется по аутосомно-рецессивному типу (даже если у обоих родителей присутствует дефектный ген, то вероятность рождения ребенка со спинальной мышечной атрофией - 25% и с 50% вероятностью ребенок может стать носителем дефектного гена).
СМА является одним из наиболее часто встречающихся нервно-мышечных заболеваний (2-3,3 на 100 000 населения) и по частоте уступает лишь миодистрофии Дюшенна. В зависимости от тяжести течения и времени возникновения заболевания выделяют несколько типов спинальной мышечной атрофии - Верднига-Гоффмана (наиболее тяжелый), Кугельберга-Веландера, синдром Кеннеди (развивается у взрослых).
Возникновение клинических проявлений СМА обусловлено дефицитом белка SMN, влияющего на эффективность работы нервных клеток передних рогов спинного мозга - мотонейронов, т.е. двигательных нейронов. Поражение двигательных нейронов приводит к нарушению иннервации скелетной мускулатуры, в большей части ее проксимальных (находящихся ближе к туловищу) отделов (это заболевание также называют проксимальной мышечной атрофией).
Какого-либо специфического лечения СМА в настоящее время не существует. До последнего времени все усилия ученых (передовые исследовательские группы в этом направлении работают в США, Германии и Италии) были направлены на поиск методов увеличения количества в организме белка SMN. Неплохие результаты были получены после применения некоторых фармакологических препаратов (вальпроевая кислота, бутират натрия и др.), эффективность использования стволовых клеток в лечении СМА остается под вопросом.
Исследовательская группа из Университета штата Огайо провела испытания методики лечения спинальной мышечной атрофии, которая не просто устраняет последствия генной мутации в виде недостаточности синтеза белка SMN, а направлена на исправление структуры ДНК, приводящего к этому.
Для генной терапии СМА американскими учеными был использован модифицированный вирус, который исправлял дефектный ген, вследствие чего возобновлялся синтез белка SMN и восстанавливались мышечные функции у лабораторных животных.
Так, группе новорожденных мышей с заранее вызванной генной мутацией, приводящей к развитию спинальной мышечной атрофии, удалось восстановить двигательную активность и значительно продлить срок их жизни. Получавшие генную терапию мыши прожили в 5 раз больше, чем получавшие другие виды лечения и в 16 раз дольше животных из контрольной группы, лечения не получавших вообще.
Генная терапия спинальной мышечной атрофии с использованием модифицированного вируса была также успешно испытана в лечении обезьян, что служит хорошим предзнаменованием для испытания данной методики на человеке.
В ходе клинических исследований с участием людей предстоит выяснить не является ли данный метод лечения токсичным и как скоро после родов его необходимо использовать для получения максимально высоких результатов. Клиническое использование генной терапии СМА потребует также проведения пренатального скрининга новорожденных для раннего выявления заболевания. И, конечно же, в случае положительных результатов клинических испытаний данной методике предстоит прохождение процедуры утверждения FDA (Food and Drug Administration, Управление по контролю за качеством пищевых продуктов и лекарственных препаратов США).
Мышечная атрофия — это потеря мышечной массы, которая может вызвать серьезные проблемы со здоровьем, в том числе затруднение передвижения и даже правильное дыхание. Часто атрофия мышц происходит из-за крайне малоподвижного образа жизни и других проблем со здоровьем, которые могут привести к потере мышечной массы.
В дополнение к тому, что такое мышечная атрофия, давайте рассмотрим основные симптомы этого состояния и обсудим, какие методы лечения доступны в настоящее время.
- Что такое атрофия мышц?
- Типы мышечной атрофии
- Причины атрофии мышц
- Причины атрофии вследствие недостатка движения
- Причины нейрогенной атрофии
- Другие причины
- Симптомы
- Осложнения состояния
- Диагностика
- Лечение
- Как предотвратить атрофию
- Заключительные советы
Что такое атрофия мышц?
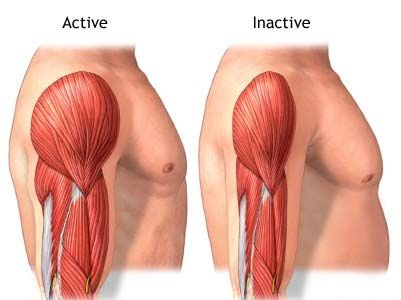
Мышцы — это большой запас белка в нашем организме. Мышечная масса предназначена не только для того, чтобы тело было в форме. Основная физиологическая функция мышц состоит в том, чтобы запасаться источниками энергии для использования её телом при необходимости. То есть, если человек лишен питательных веществ или подвержен серьезному и изнурительному заболеванию (например, рак, серьезные ожоги, аутоиммунные заболевания и сердечная недостаточность), организм ищет другие доступные источники энергии, такие как белок, хранящийся в мышцах.
Он очень полезен в чрезвычайных ситуациях, но не в качестве постоянного источника энергии.
Таким образом, наличие запаса белка в организме полезно для стимулирования здорового старения, предотвращения возникновения метаболических нарушений и обеспечения энергией в условиях стресса жизненно важных органов, таких, например, как сердце, мозг и печень.
Таким образом, мышечная атрофия характеризуется чрезмерной деградацией белков в организме, что ухудшает функцию мышц, а также может нарушать другие функции обмена веществ. Чрезмерная потеря мышечной массы может ухудшить снабжение организма человека энергией в среднесрочной и долгосрочной перспективе и привести к смерти.
Типы мышечной атрофии
Существует 2 основных типа мышечной атрофии, которые различаются по своим причинам. Кроме того, атрофия может затронуть как одну, так и несколько мышц, в зависимости от тяжести и причины.
1. Атрофия из-за недостатка движения.
Это тип мышечной атрофии, при которой потеря мышечной массы происходит из-за недостатка мышечной массы.
Это может произойти из-за чрезвычайно сидячего образа жизни или из-за некоторых медицинских или медицинских состояний, которые мешают кому-либо заниматься физическими упражнениями и даже выполнять простые движения.
Например, люди с ревматоидным артритом или остеоартритом имеют больший риск развития мышечной атрофии, особенно если они никогда не упражняются. Другие медицинские состояния, такие как сломанная кость или сильный ожог (чьё выздоровление происходит медленно) и люди с параличом тела могут стать жертвами мышечной атрофии первого типа.
2. Нейрогенная атрофия.
Нейрогенная атрофия — это тип атрофии вызван проблемами нервной системы. Основными причинами являются нервно-мышечные заболевания, такие как спинальная мышечная атрофия, рассеянный склероз, боковой амиотрофический склероз и синдром Гийена-Барре. Другая проблема со здоровьем, которая может вызвать атрофию, — диабетическая нейропатия.
В таких случаях происходит прерывание нервных сигналов мышцы, нарушая ее нормальное функционирование.
Причины атрофии мышц
Помимо отсутствия физической активности, которое приводит к истощению мышц и упомянутых выше заболеваний, существуют и другие причины, которые могут ухудшить здоровье мышц.
Некоторые другие заболевания и травмы, которые мешают или ограничивают движения, могут вызвать атрофию. Есть даже случаи, когда мышечная атрофия является симптомом серьезного недоедания или мышечного заболевания, связанного со злоупотреблением алкоголем. Даже у астронавтов, которые проводят много времени в космическом путешествии, может также начать развиваться мышечная атрофия из-за недостатка гравитации.
Возможные причины мышечной атрофии из-за недостатка движения:
- госпитализация или длительный отдых из-за болезни или операции;
- временные травмы, такие как перелом руки или ноги;
- недоедание, при котором мышцам не хватает питательных веществ, что приводит к постепенному ослаблению и невозможности использовать мышцы должным образом;
- дерматомиозит, при котором возникает мышечное воспаление, проявляющееся сыпью;
- мышечная дистрофия, наследственное заболевание, которое вызывает прогрессирующую потерю мышечной ткани и порождает мышечную слабость;
- остеоартроз, тип артрита, который вызывает боль и затруднение передвижения;
- ревматоидный артрит, хроническое аутоиммунное заболевание, при котором возникает воспаление в суставах;
- полимиозит, генерализованное воспаление, вызывающее слабость мышц;
- отсутствие физической активности;
- сильные ожоги.
Возможные причины нейрогенной мышечной атрофии:
- миопатия, связанная со злоупотреблением алкоголем;
- рассеянный склероз, поражающий нервную систему, головной и спинной мозг, вызывающий нарушение равновесия, нарушение координации, слабость и другие симптомы;
- боковой амиотрофический склероз или болезнь Лу Герига, тяжелое нервно-мышечное состояние, которое приводит к мышечной слабости и затруднению контроля произвольного движения мышц;
- диабетическая нейропатия, осложнение диабета, связанное с высоким уровнем сахара в крови;
- повреждение шеи, периферических нервов или спинного мозга;
- атрофия спинного мозга, генетическое заболевание, вызывающее снижение мышечной функции;
- воздействие токсинов или соединений, вредных для организма в виде ядов;
- синдром Гийена-Барре, аутоиммунное нервное расстройство, которое вызывает воспаление нерва и мышечную слабость;
- спинальная мышечная атрофия или болезни Верднига-Гоффмана, генетическое заболевание, которое ослабляет и атрофирует мышцы, и ухудшает движения.
- естественный процесс старения;
- длительное использование кортикостероидов;
- сосудистое поражение головного мозга;
- проблемы с глотанием;
- нейропатия, болезнь, которая вызывает повреждение одного или нескольких нервов;
- полиомиелит, вирусное заболевание, влияющая на мышечную ткань и вызвающая паралич.
Симптомы
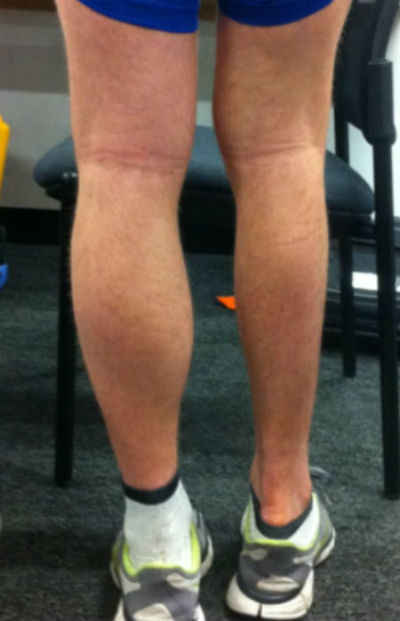
Симптомы мышечной атрофии могут варьироваться в зависимости от причины. Тем не менее, наиболее часто наблюдаемые симптомы:
- боль;
- ощущение, что одна конечность меньше другой, например, одна рука выглядит тоньше другой;
- нечувствительность;
- отек;
- мышечная слабость в любой конечности тела;
- трудность выполнения простых движений, таких как сидение или ходьба;
- проблемы с глотанием и речью;
- дыхательная недостаточность;
- мышечные спазмы или тремор;
- проблемы с костями и суставами, такие как сколиоз;
- проблемы координации движений;
- усталость;
- жесткость мышц.
Некоторые симптомы могут указывать на другие более серьезные проблемы со здоровьем. Поэтому, если вы заметили любой из следующих симптомов, обратитесь за медицинской помощью как можно скорее:
- изменение уровня сознания, например, обморок;
- искаженная и затянутая речь;
- неспособность говорить;
- изменения зрения, такие как потеря зрения или боль в глазах;
- внезапная слабость или онемение только на одной стороне тела;
- невозможность двигать частью тела.
Эти более серьезные симптомы могут указывать, например, на возникновение рассеянного склероза или инсульта. При рассмотрении любого из этих отклонений необходимо обратиться за помощью.
Осложнения состояния
Мышечная атрофия может быть признаком более серьезного заболевания. Таким образом, отсутствие надлежащего лечения может привести к серьезным осложнениям и необратимому повреждению организма.
Некоторые из осложнений атрофии — это снижение подвижности, снижение физической работоспособности, постоянные проблемы с осанкой, потеря силы и паралич.
Таким образом, пациент должен знать, что как только у него на руках будет диагноз, он должен сразу же начать лечение, чтобы остановить болезнь.
Диагностика
Диагноз состоит из оценки симптомов, истории болезни и запроса на дополнительные обследования. Также важно упомянуть любой тип старой или недавней травмы и рассказать врачу о лекарствах или пищевых добавках, которые вы принимаете.
Врач может запросить некоторые исследования, такие как анализ крови, рентген, МРТ, компьютерная томография, электромиография, биопсия мышц и нервов, а также исследование нервной проводимости, чтобы исключить возможные причины и завершить диагностику.
Лечение
В некоторых случаях, например, у тех, у кого мышечная атрофия возникла вследствие малой подвижности, состояние можно изменить путем лечения, которое включает сбалансированную диету в сочетании с физическими упражнениями и/или физической терапией.
Люди с нейрогенной атрофией мышц не могут быть полностью вылечены, но могут следовать специально разработанному лечению, чтобы снизить симптомы и улучшить качество жизни.
Лечение мышечной атрофии из-за малой подвижности.
Лечение доступно как часть полного курса или как отдельные методы терапии:
Физические упражнения и физиотерапия.
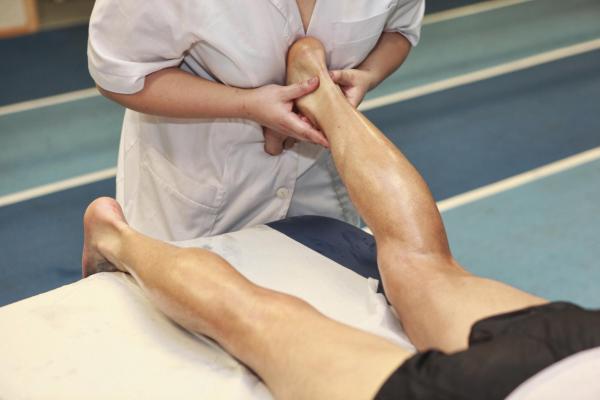
Вам рекомендуется как можно больше двигаться. В дополнение к простым упражнениям, таким как ходьба, рекомендуется заниматься бодибилдингом, если это возможно, и водными упражнениями, такими как аквааэробика, которые оказывают меньшее воздействие на суставы.
Если вам очень трудно заниматься физическими упражнениями, обратитесь за помощью к физиотерапевту, который поможет определить свои физические ограничения и научит правильному выполнению физических упражнений, делая физическую активность более легкой и приятной.
В тех случаях, когда человек не может двигаться в одиночку, необходима физиотерапия, чтобы не дать мышцам атрофироваться еще больше и даже восстановить некоторые повреждения.
Изменения в диете.
Чтобы избежать и лечить атрофию, вызванную малой подвижностью, необходимо правильно питаться. В дополнение к использованию здоровой пищи, важно обеспечить хорошее количество белка, чтобы организм мог восстановить атрофированные мышцы. В некоторых случаях могут быть назначены добавки, но обычно изменения в еде уже поможет восполнить всё необходимое организму.
Другие возможности методы лечения:
- Ультразвуковая терапия. Это неинвазивная терапия, при которой используются звуковые волны для лечения травм, вызывающих атрофию мышц.
- Альтернативные методы лечения. Альтернативные методы лечения, такие как остеопатия и хиропрактика могут помочь уменьшить симптомы.
- Электрические стимулы. При длительных госпитализациях, когда человек не может встать с постели, необходимо, чтобы мышцы работали искусственно с помощью электрических стимулов и/или с помощью медсестер, профессионального терапевта или физиотерапевта, чтобы сохранить мышечную массу. В подобных случаях устройство генерирует электрический ток, который при воздействии на кожу вызывает непроизвольное сокращение мышц.
- Хирургия: В тех случаях, когда хирургическое вмешательство может помочь, назначается операция, после рассмотрения плюсов и минусов вмешательства.
Лечение нейрогенной мышечной атрофии.
В случаях нейрогенной мышечной атрофии, состояние также должно лечиться с использованием лекарств. Это потому, что при этом типе атрофии повреждение нерва не может быть обращено вспять. Часто эти люди не могут выполнять физические нагрузки или испытывают большие трудности с контролем именно движений.
Таким образом, лечение с физиотерапевтами имеет важное значение, чтобы помочь в выполнении упражнений. Кроме того, можно стимулировать мышцы и генерировать непроизвольные сокращения с использованием таких методов, как нервно-мышечная электростимуляция, которая с помощью электрических импульсов, воздействующих на нервы и мышцы, вызывает непроизвольные сокращения мышц, которые помогают движению мышц и лечению атрофии мышц в определенной области.
Поскольку существует несколько типов нейрогенной атрофии, важно выявить правильный диагноз и лечить состояние в соответствии с медицинскими рекомендациями. Как правило, в дополнение к физиотерапии, врачи указывают на использование противовоспалительных кортикостероидов, чтобы уменьшить воспаление и боль и уменьшить компрессию пораженных нервов.
Как предотвратить атрофию
Поскольку мышечная атрофия может возникать и в пожилом возрасте, важно знать способы предотвращения истощения мышц.
Лучший совет — вести активную жизнь. Недостаток физической активности является одним из основных факторов, способствующих атрофии мышц. Поэтому больше занимайтесь спортом, занимайтесь силовыми тренировками не менее 2 раз в неделю, плавайте, танцуйте, бегайте, гуляйте с домашним животным в парке. Важно почаще двигаться!
Другой важный совет — правильно питайтесь. Ешьте натуральные продукты. Это поможет не только сохранить мышцы здоровыми, но и остальную часть тела.
Заключительные советы
За исключением тех случаев, когда вы действительно не можете, правило таково — встань и двигайся. Это могут быть простые движения, но важно не поддаваться трудностям, связанным с атрофией мышц.
Даже если ваша атрофия не может быть обращена вспять, важно следить за ходом лечения и стараться оставаться активным до тех пор, пока это возможно. Это поможет повысить самооценку и качество жизни. Лечение очень важно, и с увеличением количества доступных в медицине ресурсов, можно хорошо жить, имея мышечную атрофию.
Читайте также:


