Нужна ли госпитализация при инфекционном мононуклеозе
Обзор
Инфекционный мононуклеоз — вирусное заболевание, чаще всего поражающее детей и подростков. Возбудителем инфекционного мононуклеоза является вирус Эпштейна-Барр.
Более редкими синонимами инфекционного мононуклеоза являются: болезнь Филатова, железистая лихорадка, моноцитарная ангина.
Инфекционный мононуклеоз может поразить человека в любом возрасте, но в большинстве случаев им болеют дети, подростки и молодые люди. У маленьких детей болезнь протекает бессимптомно или с легким недомоганием. У взрослых мононуклеоз вызывает более тяжелые симптомы.
Основными признаками инфекционного мононуклеоза могут быть температура до 38-40°С, боль в горле, увеличение лимфатических узлов на голове и шее, слабость, а также увеличение печени и селезенки. Иногда болезнь протекает с сыпью и желтухой. После себя болезнь оставляет стойкий пожизненный иммунитет.
Инфекционный мононуклеоз не всегда легко отличить от других инфекций по внешним признакам, поэтому для диагностики обязательно берут анализ крови. В большинстве случаев этого оказывается достаточным, чтобы подтвердить диагноз. Реже требуются дополнительные исследования.
В большинстве случаев, с инфекционным мононуклеозом удаётся справиться в течение нескольких недель дома, соблюдая лечебный режим и принимая симптоматические средства. При развитии осложнений возможна госпитализация в инфекционную больницу.
Симптомы инфекционного мононуклеоза
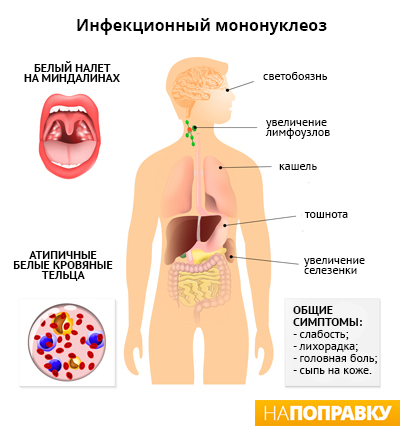
Первые симптомы мононуклеоза проявляются примерно через 1-2 месяца после заражения вирусом Эпштейна — Барр. Основные из них:
- высокая температура (жар);
- боль в горле — как правило, гораздо сильнее, чем при простуде или гриппе;
- увеличение лимфоузлов в шее и, возможно, в других местах, например, под мышками;
- быстрая утомляемость, слабость.
Инфекционный мононуклеоз также может вызывать следующие симптомы:
- общее недомогание;
- мышечная боль;
- повышенное потоотделение;
- отсутствие аппетита;
- боль в области глаз;
- опухание небных миндалин (гланд) и аденоидов (небольших узелков в глубине носа), что может затруднять дыхание;
- покраснение горла;
- небольшие красно-пурпурные пятнышки на небе;
- сыпь на коже;
- припухлость под глазами;
- болезненность или вздутие живота;
- пожелтение кожи и белков глаз (желтуха).
Большинство симптомов мононуклеоза проходят в течение 2-3 недель. Боль в горле обычно беспокоит на протяжении 3-5 дней, а затем постепенно стихает. Температура чаще держится около 2 недель. Усталость — самый стойкий симптом, зачастую она не проходит несколько недель, а некоторые люди испытывают постоянную усталость в течение нескольких месяцев после того, как остальные признаки болезни пройдут.
Причины инфекционного мононуклеоза
Возбудителем инфекционного мононуклеоза является вирус Эпштейна — Барр. В большинстве случаев вирус Эпштейна — Барр передается через слюну зараженного человека. Например, заражение может произойти следующим образом:
Источником инфекции может быть больной человек или носитель вируса, у которого нет симптомов болезни, но в слюне содержатся вирусные частицы. Попав в организм, вирус начинает размножаться в ротоглотке, проникает в лимфоциты — белые кровяные тельца и распространяется по всему телу.
Заражение вирусом обычно происходит в детстве. Если это случается до 3 лет, то инфекция протекает скрыто, иногда под видом ОРЗ. У 45% заразившихся старше 3 лет развиваются симптомы мононуклеоза. К 35 годам человек обычно уже инфицирован вирусом Эпштейна-Барр. Поэтому крайне редко заболевание разворачивается у людей старше 40 лет
После выздоровления иммунитет к вирусу вырабатывается на всю жизнь, и человек никогда больше не заболеет инфекционным мононуклеозом. Однако вирус остается в организме в дремлющем состоянии. Поэтому каждый инфицированный человек может в определенные моменты жизни становиться источником заражения окружающих.
Лечение инфекционного мононуклеоза
Специфического лечения инфекционного мононуклеоза не существует. Признаки инфекции обычно стихают в течение нескольких дней. С помощью лечебного режима и симптоматических средств можно облегчить течение мононуклеоза и ускорить выздоровление.
Для предотвращения обезвоживания старайтесь пить больше жидкости (лучше воду или фруктовые соки без сахара). Не употребляйте алкоголь, так как это может навредить печени, которая и так ослаблена болезнью.
Чтобы снять боль, общую ломоту и сбить температуру можно воспользоваться нестероидными противовоспалительными средствами, которые продаются без рецепта, например, ибупрофен, парацетамол и др. Детям до 16 лет не следует давать аспирин, так как есть риск развития у них редкого, но тяжелого заболевания под названием синдром Рейе. Регулярно полощите рот теплой подсоленной водой, это поможет облегчить боль в горле.
При мононуклеозе необходимо больше отдыхать, однако строгий постельный режим не рекомендуется. Длительное малоподвижное пребывание в кровати может усугубить и продлить слабость и чувство утомления. Постепенно увеличивайте уровень активности по мере возвращения сил, но не делайте ничего, что дается вам с трудом.
В течение месяца с начала заболевания воздерживайтесь от контактных видов спорта и любых занятий, во время которых вы можете упасть, так как мононуклеоз нередко сопровождается увеличением селезенки и резкий удар или падение могут спровоцировать ее разрыв.
Карантинных мер при мононуклеозе не принимают, так как большинство людей имеют иммунитет к вирусу Эпштейна — Барр. Поэтому вы можете вернуться на работу, в институт или школу, как только будете себя достаточно хорошо чувствовать. Риск распространения инфекции невелик, если во время болезни вы будете следовать простым правилам предосторожности, например, никого не целовать и не пользоваться общими столовыми приборами. Кроме того, необходимо тщательно мыть посуду и другие личные принадлежности, которые могут содержать частички слюны.
Антибиотики не помогают при мононуклеозе, так как они не лечат инфекционные заболевания, вызванные вирусами. Однако врач может назначить антибиотик в случае, если заметит признаки бактериальных осложнений, например, гнойной ангины или пневмонии (воспаления легких).
При тяжелом течении инфекционного мононуклеоза в лечении используются короткие курсы кортикостероидов. Например, если:
- очень сильно увеличились небные миндалины, что мешает дыханию;
- развилась тяжелая анемия (нехватка красных кровяных телец, переносящих кислород);
- появились признаки перикардита — воспаления сердечной сумки;
- наблюдаются нарушения работы головного мозга или нервов, например, энцефалит.
В тяжелых случаях мононуклеоза рекомендуется стационарное лечение, то есть госпитализация в больницу. Показаниями к госпитализации может быть:
- свистящее дыхание (стридор) или трудности при дыхании;
- нарушение проглатывания жидкостей;
- сильная боль в животе.
В больнице проводят лечение, в зависимости от тяжести состояния и выраженности симптомов. Это может быть введение лекарственных растворов, антибиотиков, кортикостероидов внутривенно или внутримышечно. В редких случаях требуется операция по удалению селезенки (спленэктомия), если произойдет ее разрыв.
Осложнения инфекционного мононуклеоза
Большинство людей с инфекционным мононуклеозом выздоравливают в течение 2-3 недель и не испытывают каких-либо дальнейших проблем со здоровьем. Тем не менее, в некоторых случаях могут развиться осложнения. Некоторые из основных осложнений при мононуклеозе описаны ниже.
Продолжительная усталость наблюдается более чем в 10% случаев мононуклеоза. Упадок сил может длиться более 6 месяцев после заражения. Некоторые специалисты считают, что это может быть формой синдрома хронической усталости. Это плохо изученное заболевание, вызывающее постоянную усталость и ряд других симптомов, таких как головная боль и боль в суставах.
Сокращение количества клеток крови. В редких случаях мононуклеоз может привести изменениям в крови, а именно к сокращению количества:
- эритроцитов — красных кровяных телец (анемия) — может вызвать усталость и одышку;
- нейтрофилов — белых кровяных телец (нейтропения) — может повысить риск вторичного заражения;
- тромбоцитов — из-за этого легче появляются синяки и дольше не останавливается кровотечение.
В большинстве случаев нарушения формулы крови носят временный характер и проходит в течение нескольких месяцев, не вызывая серьезных симптомов.
Разрыв селезенки — редкое и опасное осложнение мононуклеоза. Риск разрыва селезенки очень мал, это случается лишь в 1 случае мононуклеоза из 500–1000, но разрыв селезенки может приводить к смерти в результате сильного внутреннего кровотечения. Основной симптом разрыва селезенки — острая боль в животе слева. В этом случае нужно вызвать скорую помощь, позвонив со стационарного телефона по номеру 03, с мобильного 911 или 112. В некоторых случаях может потребоваться экстренная операция по удалению увеличенной или разорванной селезенки (спленэктомия).
Разрыв селезенки, как правило, происходит при повреждении, вызванном интенсивной физической активностью, например, занятиями контактными видами спорта. Поэтому необходимо воздерживаться от такой активности не менее месяца после проявления симптомов инфекционного мононуклеоза. Будьте особенно осторожны в течение второй и третьей недели болезни, так как в этот период селезенка наиболее уязвима.
Примерно у половины людей с мононуклеозом увеличивается селезенка. Само по себе это не представляет угрозы здоровью.
Неврологические осложнения. Менее чем в 1% случаев вирус Эпштейна — Барр может поразить нервную систему и спровоцировать развитие ряда неврологических заболеваний:
- Синдром Гийена-Барре — повреждение периферических нервов, что вызывает онемение и слабость в конечностях, вялый паралич.
- Паралич лицевого нерва (паралич Белла) — временный паралич одной половины лица.
- Вирусный менингит — инфекционное заболевание, поражающее защитную оболочку головного и спинного мозга. Вирусный менингит обычно протекает легче, чем бактериальный менингит, который может привести к смерти.
- Энцефалит — инфекционное заболевание головного мозга.
Эти осложнения зачастую требуют специального лечения, но более чем в 80% случаев люди полностью выздоравливают.
Вторичная инфекция. Вторичное бактериальное заражение обычно возникает у людей со слабым иммунитетом, например, у больных СПИДом или людей, проходящих химиотерапию. У них мононуклеоз настолько ослабляет организм, что он становится уязвим для бактерий. При инфекционном мононуклеозе могут возникнуть такие тяжелые вторичные инфекционные заболевания как пневмония (инфекционное заболевание легких) и перикардит (инфекционное заболевание сердечной сумки).
Если у вас ослабленный иммунитет и вы заразились мононуклеозом, в качестве меры предосторожности вас могут положить в больницу, чтобы вы проходили лечение под наблюдением специалистов. Таким образом, врачи смогут тщательно следить за состоянием вашего здоровья и лечить вторичные инфекционные заболевания, если они появятся.
Когда обращаться к врачу при инфекционном мононуклеозе
Если вы думаете, что у вас или вашего ребенка мононуклеоз, обратитесь к врачу широкого профиля: терапевту или педиатру. С помощью сервиса НаПоправку вы также можете найти хорошего инфекциониста — узкого специалиста, который тоже занимается диагностикой и лечением мононуклеоза.
Если вам предложат госпитализацию, вы можете выбрать надежную инфекционную больницу для полноценного лечения мононуклеоза.
[youtube.player]Ответы на вопросы про инфекционный мононуклеоз

1. Все дети болеют мононуклеозом?
Не все.
Болезнь после заражения может протекать вовсе бессимптомно или только с одним симптомом из триады.
Отчего это зависит наука не объясняет, равно как не существует никаких мер профилактики.
2. Как можно НЕ заразиться?
Никак!
Если в близком окружении ребёнка есть носитель ВЭБ, то заразит обязательно.
Вирус передаётся со слюной через посуду, соски и прочие общие предметы.
3. Какие основные проявления?
1. воспаление горла
-фарингит или фаринготонзиллит
-часто с налетами на миндалинах, что путает с ангиной и подвергается лечению антибиотиком
2. увеличение миндалин и лимфоузлов
-характерным является острое увеличение аденоидов, что приводит к заложенности носа без соплей, гнусавости и храпу
-шейные лимфоузлы становятся видимыми
-миндалины в горле могут распухать так, что соприкасаются друг с другом
3. лихорадка
--характерных особенностей нет
--не нарушает поведение и самочувствие в нормальных условиях
--сильно мешает, если жарко, душно и мало питья
--может быть дольше обычных трех суток (до семи дней)
Возможные признаки
-увеличение печени
-увеличение селезенки
-сыпь на коже
--5-10% случаев и 80-90% при лечении антибиотиком
-слабость
-утомлямость
-усталость (может длиться до 6 месяцев)
4. Чем помочь при повышенной температуре?
Да всем тем же:
-питье каждый час
-кондиционер
-прохладный воздух
-обтирания мокрым
-"Нурофен для детей" в дозе на вес ребенка не чаще 1 раза в 8 часов
-препарат парацетамола на вес ребенка не чаще 1 раза в 6 часов
5. Чем помочь при боли в горле?
-холодная еда
-холодные напитки
-мороженое
-холодный арбуз (оно же и питье)
-"Нурофен для детей" в озвученном выше режиме
-спреи, таблетки и пастилки по назначению врача
6. Нужны ли анализы?
В случае типичной картины нет.
При сомнении в тонзиллите - мазок на стрептококк.
При сомнении в диагнозе - мазок на ВЭБ с миндалин горла и кровь на ВЭБ в первые дни болезни, но это не исключает носительство.
На второй неделе болезни показателен общий анализ крови - появляются атипичные мононуклеары более 10%
Так же на второй неделе появляются антитела класса М (Ig M) к капсидному антигену ВЭБ
7. Нужны ли противовирусные?
Нет.
И нет.
Тоже нет.
И вот эти тоже не нужны.
Фуфлофероны и фуфлозины не влияют ни на течение болезни, ни на прогноз.
8. Сколько придется болеть?
Не менее 7-10 дней.
Увеличение селезенки может сохраняться до 3 недель.
Заложенность носа и увеличенные лимфоузлы могут сохраняться более длительно.
9. Чем грозит болезнь?
Если появились симптомы, кроме перечисленных трех ведущих-обращение к врачу в течение 12 часов должно быть.
Если три ведущих симптома сохраняются без улучшения на 4 день болезни-к врачу в течение 24 часов.
Утомлямость и слабость могут сохраняться до 6 месяцев.
Столько сохраняется подверженность более частым ОРЗ, чем до болезни.
10. Можно ли вести обычный образ жизни?
Да, после улучшения состояния и если самочувствие и поведение ребенка не нарушается.
И гулять.
И купаться.
И загорать. Да-да, можно)
И общаться со всеми, кому не страшно (нужно учитывать риск заражения других детей), ибо ребёнок заразен не менее недели от первых симптомов.
И это тоже можно)
При значительном увеличении селезенки рекомендуют исключить спорт (не физкультуру) на три недели.


ВНИМАНИЕ!
ВАЖНАЯ ИНФОРМАЦИЯ О ПРАВИЛАХ ОКАЗАНИЯ УСЛУГ ДЕТЯМ



Наш адрес: 194044, г. Санкт-Петербург, Б. Сампсониевский пр., д. 45.
Телефоны: +7 (812) 380-02-38
Единый телефон колл-центра: +7 (812) 380-02-38
Будьте в курсе самых актуальных новостей, наших новых услуг и акций.
[youtube.player]Встреча с возбудителем
Конец июля. Всей семьёй мы были на даче. По соседству отдыхали мама с дочкой 4-х лет. После общения с девочкой, у которой на тот момент наблюдался сухой кашель, на следующий день заболел наш ребёнок. Утром температура больше 38 о С, раздирающий горло кашель и сильная заложенность носа. Без промедления мы вернулись в город. Обратившись в поликлинику, получили стандартное назначение.
Главное лекарство из того, что нам назначил врач — свечи виферон в малой дозировке. В основном, конечно, были прописаны симптоматические средства (лазолван сироп от кашля, тантум верде спрей в горло, називин капли в нос, ромашка внутрь в виде настоя).
Мы продолжали делать всё так, как говорили врачи. Единственное, что мы добавили, это противоаллергические капли Зодак для внутреннего применения (кстати, впоследствии оказалось, что многим детям они не помогают, и нам в том числе).
Анализы
Время шло
Но буквально через день после похода в поликлинику у ребёнка с утра снова температура 38,9 о С. Мы вызвали скорую помощь. Нам предложили ехать в инфекционную клиническую больницу, предупреждая нас при этом, что в этой больнице с высокой вероятностью возможно наложение одной инфекции на другую.
Муж был за госпитализацию, я против. Дальше мы действовали по моей схеме: сбиваем температуру, едем в поликлинику, показываем горло педиатру и ЛОРу, советуемся с ними по поводу стационарного лечения. Что мы и сделали. ЛОР ничего у нас не нашла, кроме красного горла, а педиатр направила в больницу, ехать в которую мы были готовы сразу после поликлиники.
Мы думали, что теряем дочь
В общем, на своём автомобиле мы так и не доехали до больницы из-за невероятной паники, которая охватила нас уже при подъезде к ней. Местность нам незнакомая, а то, что при температуре 39,3 о С это состояние для ребёнка вполне естественно, мы не подумали, да и, честно говоря, думать тогда было в принципе сложно.
Нашёлся молодой мужчина (дай Бог ему здоровья), который довёз нас до больницы на своей машине. Так, после двух недель бессмысленного лечения, мы оказались в стационаре.
Если бы всё было иначе…
Очень жаль, что врачи, которые приходили на дом постоянно менялись и, зачастую это были исключительно молодые специалисты. Не удивительно, что конкретного диагноза так и не было поставлено.
Очень много времени из-за этого было упущено, и здоровье ребёнка потеряно. Помимо этого, не были назначены более глубокие анализы. С их помощью можно было бы точно определить: вирусная это инфекция или бактериальная. Тогда, возможно, не пришлось бы давать дочери антибиотики, которые в той или иной степени подрывают иммунитет. Хотя, вполне вероятно, что на даче у нашего ребёнка дала о себе знать именно бактериальная инфекция.
А вот вирус мог проникнуть в организм уже позже (например, в поликлинике) и на фоне ослабленного иммунитета вызвать развитие мононуклеоза. Но это лишь один из множества возможных вариантов развития событий.
Выяснить наверняка, откуда взялся вирус не представляется возможными и сейчас. Рассуждать на эту тему можно много, но, к сожалению, практически бессмысленно.
Могу добавить только, что после переписки с мамой той больной девочки, с которой мы контактировали на даче, стало понятно, что болела она довольно долго, температура отсутствовала, но при этом был насморк, кашель, а также конъюнктивит. ОРЗ это было или ОРВИ или что-то ещё – непонятно. Кровь они сдавали по моей просьбе уже тогда, когда мы с дочкой лежали в больнице. Результат ничего сомнительного не показал, т.е. девочка абсолютно здорова. Более глубоких анализов сделано не было. Вполне возможно, что девочка переболела тем же мононуклеозом, только в стёртой форме. Но, как я уже сказала, гадать бесполезно, можно только предполагать.
Стационар
В конце концов, мы с дочкой всё же оказались в инфекционной больнице. При поступлении в стационар, ребёнку, первым делом, ввели литическую смесь (анальгин, папаверин и димедрол) внутримышечно. Применяется она для быстрого снижения высокой температуры.
Точный диагноз был установлен не сразу, а спустя неделю после госпитализации. Пока мы сдали все анализы, пока стали известны их результаты и т.п. При поступлении по итогам первого анализа крови было обнаружено атипичных мононуклеаров – 3% (это норма), моноцитов – 9% и СОЭ – 50мм/ч. По итогам второго анализа (спустя 3 дня) мононуклеаров – уже 8%, моноцитов – 13%, СОЭ – 30мм/ч. Остальные показатели, в том числе лейкоциты, по результатам обоих исследований оставались в норме.
Так как с самого начала, мы находились на поддерживающем лечении (анаферон, антигриппин, но-шпа совместно с супрастином в инъекциях), состояние, конечно, улучшилось. Температура сначала держалась на уровне не выше 38 о С, затем и вовсе нормализовалась.
Чуть позже снова возник конъюнктивит, который длился около 10 дней (вылечить его нам удалось только с помощью глазных капель офтальмоферон). Были увеличены подчелюстные и шейные лимфоузлы. Также было сделано УЗИ брюшной полости, по результатам которого выяснилось, что у ребёнка увеличена печень, наблюдаются диффузные изменения паренхимы печени (изменена вся её ткань), увеличены лимфоузлы в воротах печени.
Остался только вирус герпеса (ВГ) VI типа, ДНК которого была обнаружена с помощью иммуноферментного анализа (ИФА). ВГ VI типа мог спровоцировать розеолу или лихорадку без сыпи. Слава Богу, этого не произошло.
Таким образом, ВГ IV типа был причиной мононуклеоза, но на тот момент времени в крови его обнаружено не было. Нередко в анализах устанавливается также наличие цитомегаловирусной инфекции (ЦМВ, ВГ V типа), которая протекает идентично инфекционному мононуклеозу. Иного лекарства назначено не было, т.е. ВГ VI типа должен был быть подавлен изопринозином. Необходимо было завершить первый курс и через 10 дней, уже после выписки, начать второй 10-дневный курс в такой же дозировке. Но на этом наше пребывание в больнице не закончилось.
Но затем начался конъюнктивит. Протекал точно так же, как у дочки. Довольно быстро убрали проблему при помощи того же альбуцида. Но, позднее, находясь с ребёнком в больнице, снова и снова давало о себе знать именно горло, болело по 3-4 дня стабильно (волнообразно, я бы сказала). Что только я не использовала, чтобы погасить эту боль: тантум, мирамистин, биопарокс, граммидин нео. Дошло даже до свечей виферона во взрослой дозировке.
Действительно, после такого комплексного лечения боль исчезала, но проблема в том, что, как я уже упоминала, она появлялась вновь. Лечащий врач наблюдала и за моим состоянием, регулярно осматривала горло, но так как не было больше никаких признаков, характерных для мононуклеоза, делать все необходимые анализы посчитала нецелесообразным.
Также врач добавила, что у взрослых клинические проявления болезни намного ярче (например, обязательно должна быть лихорадка и т.д.). Кстати, конъюнктивит в больнице у меня ещё раз повторился. Видимо, вирус путешествовал, переходя с одной слизистой на другую. Врач затем сказала мне, что именно по этой причине можно даже не обнаружить вирус в крови при сдаче анализов на определённом этапе лечения.
Подходило время выписывать дочь, но симптомы интоксикации начались и у меня. Три дня держалась температура под 39 о С, сильно болело горло, воспалились глаза. Доктор назначила мне уколы цефтриаксона (антибиотик, т.к. по видимому была смешанная инфекция) и тот же изопринозин.
Возбудителей мононуклеоза в моём случае не было обнаружено, но все признаки указывали, что это именно он. Началось лечение такое же длительное и объёмное по количеству препаратов лечение, как у дочери…
Папу мононуклеоз не обошёл стороной
После 3-х недель изнурительного пребывания в больничных стенах, мы с дочкой наконец-то оказались дома. Но муж на тот момент находился на лечении в инфекционной клинической больнице.
Почти за неделю до того, как выписали нас, мужа пришлось госпитализировать в инфекционную больницу на скорой помощи в связи с лихорадкой. Недомогание, слабость, головную боль, заложенность носа и боль в горле муж почувствовал немного ранее и перенёс это состояние, посещая работу.
Папу выписали, а мы снова отправились в больницу
На следующий день после его выписки мы с ребёнком снова попали в больницу. Это спустя 2 недели после нашего возвращения в родные стены. Произошло это либо вследствие общего пребывания с другими детьми на детской площадке, либо из-за возможного переохлаждения ребёнка. Получается, что я снова как бы не уследила за дочерью.
Анализ крови показал полное отсутствие атипичных мононуклеаров, моноцитов – 9%, а также нормальные значения всех показателей, кроме СОЭ – 36мм/ч. На этот раз обошлось без антибиотиков. Основное лечение – противовирусное и иммуностимулирующее. Выписали нас спустя 6 дней после поступления.
Наконец-то все были дома
Как только вся семья оказалась в сборе и окончательно пришла в себя, каждый из нас встал на учёт к инфекционисту. Разумеется, ребёнок наблюдается в детской поликлинике, а мы с мужем у одного и того же врача во взрослой. В настоящее время все мы находимся на поддерживающем лечении, так как иммунитет ослаблен и нуждается в определённой стимуляции.
За это время возникали попытки вирусов (а в наших организмах их, как выяснилось, целый комплекс) напоминать о себе симптомами ОРЗ при малейших переохлаждениях. Всем нам были назначены длительные курсы иммуностимуляторов и противовирусных средств. Впереди долгий путь работы над иммунитетом всех членов нашей семьи….
Последствия мононуклеоза
На данный момент нас с мужем также очень беспокоит дыхание ребёнка, проблемы с которым начались ещё на начальной стадии болезни. Так как дочка очень сильно храпит во время сна, мы решили показать её по договорённости ЛОР-врачу. Основной диагноз по результатам осмотра: аденоидит II степени на фоне перенесённого инфекционного мононуклеоза, сопутствующий: аллергический ринит.
Полученные рекомендации: домашний режим, супрастин внутрь в течение 10 дней, аминокапроновая кислота в нос капельно на протяжении 5 – 7 дней, ингаляции с физиологическим раствором, УФО-тубус носа и зева №5, гипоаллергенная диета.
Надо сказать, что на второй день лечения супрастином и аминокапроновой кислотой ребёнок дышит намного легче и практически перестал храпеть во время сна. С каждым днём состояние всё лучше и лучше. Одновременно с этими лекарствами мы начали давать изопринозин. Инфекционист сказала нам, что на фоне приёма противовирусного аденоиды, так же как миндалины и лимфоузлы должны со временем уменьшиться в размерах. Это логично. Только вот происходит это всё очень медленно, постепенно.
Что касается, общения с другими детьми, пока оно у ребёнка отсутствует. Гостей в доме не бывает. Сами мы можем выбраться только к бабушке, иногда даже оставить дочь у неё на пару дней. Конечно, внешне жизнь наша почти ничем не отличается от той, которая была до болезни, разве что теперь больше времени уделяется теплу в доме, одежде ребёнка и, конечно, питанию. Пища должна быть низкоаллергенной и щадящей для печени.
Не навреди!
В заключение хотелось бы сказать вот о чём: не секрет, что в стране огромная нехватка кадров в сфере здравоохранения. Об этом действительно сейчас очень много разговоров. Опытные врачи уходят, на их место приходят новые специалисты, которым также нужно нарабатывать опыт. Это естественно.
Молодым специалистам, наверное, следует постоянно развиваться, опираться на знания и опыт своих старших коллег. Ещё очень важно, чтобы врачи не менялись так часто, как происходило у нас, так как желательно всё-таки придерживаться какого-то одного подхода к лечению. Из-за неверно поставленных диагнозов страдают взрослые и дети.
В нашем случае довольно серьёзно пострадал именно ребёнок. Из-за поведения некоторых медицинских работников, которые внесли определённый вклад в лечение нашей дочери, у нас с мужем остался неприятный отпечаток на сердце.
Родители особенно зависимы от мнения врачей, работающих в педиатрии, так как дело касается их детей. Они доверяют врачам и боятся отходить от любых назначений. Пациентов всегда много, но история болезни каждого заслуживает определённого внимания и индивидуального подхода, особенно, если эти пациенты – дети.
[youtube.player]Инфекционный мононуклеоз (mononucleosis infectiosa) - острое антропонозное инфекционное доброкачественное заболевание, передающееся воздушно-капельным путем, вызванное вирусом Эпштейна-Барр (вирус герпеса человека 4 типа) и характеризующееся поражением ретикулоэндотелиальной и лимфатической систем человека.
Этиология. Вирус Эпштейна-Барр представляет собой В-лимфотропный вирус человека, относится к семейству Herpesviridae , подсемейству Gammaherpesviridae, роду Limphocryptovirus. Содержит ДНК , имеет сложную антигенную структуру. Специфическими антигенами являются капсидный (VCA), ядерный (EBNA), ранний (EA) и мембранный (МА). Каждый из них продуцируется в определенной последовательности и, будучи чужеродным белком, индуцирует образование соответствующих антител.
Одной из уникальных особенностей вируса Эпштейна-Барр является его способность вызывать не гибель клеток, в которых происходит его репродукция, а, напротив, их пролиферация. Устойчивость вирус Эпштейна-Барр во внешней среде низкая . Он быстро погибает при высыхании, высокой температуре (кипячение, автоклавирование), обработке всеми дезинфицирующими средствами.
Эпидемиология. Заболевание распространено повсеместно ; в основном регистрируют спорадические случаи, иногда - небольшие вспышки. Заболеваемость регистрируется круглый год, но чаще - весной и осенью. Резервуаром и источником инфекции является человек с манифестной или стёртой формой болезни, а также носитель возбудителя. Выделение вируса инфицированными лицами происходит с последних дней инкубации и на протяжении 6-18 месяцев после первичной инфекции.
Механизм передачи инфекции - аэрозольный с воздушно-капельным путем передач. Проникновение вируса в верхние отделы дыхательных путей приводит к поражению эпителия и лимфоидной ткани рото- и носоглотки. При последующей вирусемии возбудитель внедряется в В-лимфоциты, вызывает их пролиферацию и диссеминирует по всему организму. Распространение вируса вызывает гиперплазию лимфоидной и ретикулярной ткани, вызывая отечность носовых раковин и слизистой оболочки ротоглотки, увеличение миндалин, полиаденопатию, увеличение печени и селезенки.
Возможно заражение контактным путём при поцелуях, половым путём, через руки, игрушки и предметы обихода так как вирус часто выделяется со слюной. Также возможна передача инфекции при переливаниях крови , а также во время родов .
Естественная восприимчивость людей высокая, однако, преобладают лёгкие и стёртые формы болезни. Иммунодефицитные состояния способствуют генерализации инфекции. Специфическая профилактика заболевания не разработана. Наиболее часто заболевают подростки , у девочек максимальную заболеваемость регистрируют в 14-16 лет, у мальчиков - в 16-18 лет. Лица старше 40 лет болеют редко, но у ВИЧ-инфицированных реактивация латентной инфекции возможна в любом возрасте. При заражении в раннем детском возрасте первичная инфекция протекает в виде респираторного заболевания, в более старших возрастах - бессимптомно. Прогноз благоприятный у иммунокомпетентных лиц.
Течение заболевания. В течении инфекционного мононуклеоза выделяют следующие четыре периода: (1) инкубационный период, (2) начальный период, (3) период разгара, (4) период реконвалесценции.
( 1 ) Инкубационный период . Продолжительность периода составляет в среднем 33-49 дней.
( 2 ) Начальный период . Возможно острое (с повышения температуры тела до 38-39°С, головной боли, тошноты, ломоты в теле) или постепенное (недомогание, слабость, заложенность носа, отечность век, пастозность верхней половины лица, субфебрильная температура) начало болезни. В единичных случаях болезнь начинается с одновременного появления всех трех основных симптомов инфекционного мононуклеоза: лихорадки, острого тонзиллита, лимфаденопатии. Продолжительность начального периода составляет 4-5 дней.
( 3 ) Период разгара . Наступает к концу 1-й недели. Самочувствие больного ухудшается. Проявления: высокая температура, ангина, лимфоаденопатия, гепатоспленомегалия. Одним из основных симптомов периода разгара является ангина, с развитием которой появляется боль в горле. Ангина чаще бывает катаральной, но иногда на миндалинах появляются различные по величине и характеру наложения, рыхлые, легко снимающиеся. Длится ангина 2 недели и дольше. Периферические лимфатические узлы (в первую очередь шейная группа) в периоде разгара достигают максимальных размеров (от горошины до грецкого ореха или куриного яйца). С 10-го дня болезни уже не отмечается болезненности и дальнейшего увеличения лимфатических узлов. На 7-10-й день болезни у 4% больных могут наблюдаться пятнисто-папулезные высыпания на коже, без определенной локализации, быстро исчезающие не оставляя пигментаци. В начале 2-й недели инфекционного мононуклеоза в 50-80% случаев наблюдается спленомегалия, на 3-й неделе размеры органа нормализуются. Гепатомегалия наблюдается несколько позже, на 9-11-й день, у части больных размеры печени увеличиваются значительно. Увеличение печени сохраняется дольше увеличения селезенки. При доброкачественном течении инфекционного мононуклеоза к 10-12-му дню болезни исчезают заложенность носа, отечность век, лица. Продолжительность периода разгара 2-3 недели.
( 4 ) Период реконвалесценции . Длительность периода в среднем составляет 3-4 недели.
Возможные осложнения: разрыв селезенки (в 0,1-0,5% случаев), менингит, энцефалит, острый психоз, острый мозжечковый синдром, парезы черепных нервов, радикуло- и полиневриты (синдром Гийена-Барре); нарушения ритма сердца (блокада, аритмия), перикардит; пневмония; печеночная энцефалопатия, массивный некроз печеночных клеток; острая почечная недостаточность; асфиксия.
Дифференциальный диагноз проводится со (1) стрепококковым тонзиллитом, (2) токсической формой дифтерии, (3) аденовирусной инфекцией, (4) корью, (5) краснухой, (6) токсоплазмозом, (7) туберкулезом, (8) генерализованной формой листериоза, (9) псевдотуберкулезом, (10) заболеваниями крови (острые лейкозы, агранулоцитоз, лимфогранулематоз), (11) лейкемоидными реакциям, (12) цитомегаловирусной инфекцией, (13) хламидиозом, (14) листериозом, (15) ВИЧ-инфекцией.
Диагностика. При постановке диагноза инфекционного мононуклеоза учитывают молодой возраст больного, подострое (реже острое) начало заболевания с заложенности носа и легкого недомогания, присоединение через 4-5 дней лихорадки, болей в горле, сочетание экссудативного фарингита с острым тонзиллитом, полиаденопатией (преимущественно латеральных лимфатических узлов), гепатоспленомегалией, характерными гематологическими изменениями.
Самым достоверным из диагностических критериев является картина крови. Умеренный лейкоцитоз, относительная нейтропения со сдвигом лейкоцитарной формулы влево, значительное увеличение количества лимфоцитов и моноцитов (суммарно более 60%). Характерно наличие . атипичных мононуклеаров - клеток с широкой базофильной цитоплазмой, имеющих различную форму. Диагностическое значение имеет увеличение количества атипичных мононуклеаров с широкой цитоплазмой не менее чем до 10-12%, хотя число этих клеток может достигать 80-90%. Их появление в периферической крови может задерживаться до конца 2-3-й недели болезни, поэтому отсутствие атипичных мононуклеаров при характерных клинических проявлениях заболевания не противоречит предполагаемому диагнозу . В период реконвалесценции количество нейтрофилов, лимфоцитов и моноцитов постепенно нормализуется.
Диагноз инфекционного мононуклеоза подтверждается выявлением антител к основной структуре вируса Эпштейна-Барр и гетерофильных антител. Антитела к антигенам вирусного капсида (анти-VCA) IgM появляются уже в инкубационном периоде, обнаруживаются у всех больных, а через 2-3 месяца после выздоровления исчезают. Их обнаружение, таким образом, является доказательство текущего инфекционного мононуклеоза. Анти-VCA IgG сохраняются в течение всей жизни после перенесенного инфекционного мононуклеоза. Приблизительно у 70% больных с инфекционным мононуклеозом образуются антитела к ранним антигенам вируса Эпштейн-Барр, уровень которых достигает максимума через 3-4 недели после начала болезни. При выздоровлении они исчезают.
Как отмечалось, вирус Эпштейна-Барр вызывает активацию В-лимфоцитов, которые продуцируют различные гетерофильные (то есть не против возбудителя болезни, а против различных других антигенов) антитела, на чем и основаны реакции Пауля-Буннелля (с эритроцитами барана), Гоффа-Бауэра (с эритроцитами лошади). Реакция Пауля-Буннелля становится положительной с конца 1-й недели, а на 2-й неделе она положительная у 50-60% больных. Для подтверждения диагноза имеет значение нарастание титра антител в динамике болезни. Однако этот показатель недостаточно специфичен и в настоящее время учитывается редко. Чувствительность и специфичность теста Гоффа-Бауэра превосходит другие методы неспецифической серологической диагностики в несколько раз, к тому же эта реакция чрезвычайно проста в исполнении и может использоваться в качестве метода экспресс-диагностики. Титры гетерофильных антител достигают максимума на 4-5-й неделе от начала заболевания, затем снижаются и сохраняются 6-12 месяцев.
Тактика лечения. Больные инфеуционным мононуклеозом могут лечиться на дому. Госпитализация необходима в случаях выраженной интоксикации, высокой лихорадки, угрозы асфиксии, при развитии осложнений, а также для уточнения диагноза.
( 1 ) Противовирусное лечение инфекционного мононуклеоза не разработано. ( 2 ) Проводится симптоматическая и патогенетическая терапия в зависимости от степени тяжести и формы болезни. При всех формах болезни как базисную терапию применяют жаропонижающие средства, десенсибилизирующие препараты, антисептики для купирования местного процесса, витаминотерапию. ( 3 ) Антибиотики назначают детям раннего возраста, при тяжелых формах заболевания, детям с нарушением иммунной системы, при выраженных некротических изменениях в зеве и резком палочкоядерном сдвиге в анализе крови. Преимущество отдается макролидам и фторхинолонам. Противопоказаны ампициллин, вызывающий аллергические реакции, и левомицетин и сульфаниламидные препараты, вызывающие угнетение кроветворения. ( 4 ) Гормональная кортикостероидная терапия назначается при тяжелом течении мононуклеоза с резким увеличением лимфоидной ткани носа и глотки, приводящих к обтурации дыхательных путей, неврологических осложнениях, гемолитических анемиях. ( 5 ) Также при тяжелом течение проводится дезинтоксикационная терапия. ( 6 ) При разрыве селезенки показано экстренное хирургическое лечение. ( 7 ) Диспансерное наблюдение за переболевшими осуществляется в кабинете инфекционных заболеваний в течение 6-12 месяцев. При сохранении изменений гемограммы в течение 3 месяцев показана консультация гематолога.
[youtube.player]Читайте также:


