О классификации диспластического коксартроза
Что и о чем?
Диспластический коксартроз тазобедренного сустава характеризуется тем, что у костей суставные оконечности деформируются под влиянием некорректного развития, форма становится неправильной, вертлужная впадина – ненормальной глубины. У кости бедра меняется проксимальный отдел. Исследования показывают ненормальный шеечно-диафизарный угол.
Чаще заболевание фиксируют у женщин. Группа риска – возраст от 30 до 40 лет, хотя, по оценкам некоторых докторов, – до 55. Если зафиксирована дисконгруэнтность поверхностей суставов, вероятность развития патологии возрастает практически в два раза.
Как часто?
Статистические данные свидетельствуют, что диспластический коксартроз тазобедренного сустава – это достаточно часто встречающееся заболевание. Среди прочих, классифицирующихся как дегенеративные, дистрофические патологий, поражающих этот сустав, коксартроз, по мнению некоторых исследователей, встречается в каждом четвертом случае. А вот другие ученые утверждают, что он диагностируется у 77% пациентов. Наиболее известные исследования, посвященные этому вопросу, производились в 2006 году Финляндии под руководством Антти Эскелинена, а также в 1996 году С. В. Сергеевым, в 2001 – В. И. Угнивенко.

Европейские исследователи оценивают распространённость заболевания среди взрослого населения стран Европы в 7-25%. Посвященные этому научные мероприятия проводились в 1965 и 1996 годах. Если изучить статистику по патологическим нарушениям опорно-двигательной системы, станет ясно, что дисплазия – это порядка 16,5% известных науке случаев. На фоне такого высокого процента вопрос о том, как лечить диспластический коксартроз тазобедренного сустава, становится особенно актуальным. До 60% всех заболевших со временем теряют работоспособность, а 11,5% становятся инвалидами.
Диспластический коксартроз: какой бывает?
Классификация подвидов заболевания основана на признаках:
- в суставе меняются анатомические взаимоотношения (как ярко выражен процесс?);
- суставной хрящ меняется (как активен артроз?).
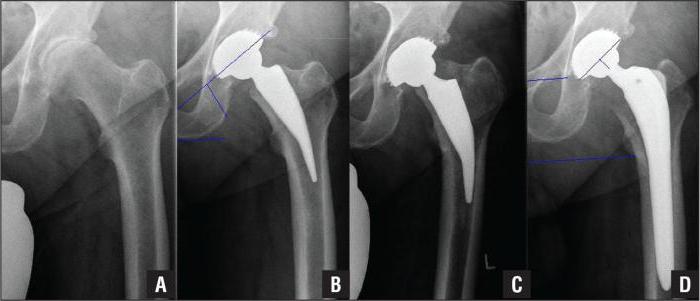
В современной медицине чаще всего применяют классификацию, называемую Crowe. Это система, в которой оценивают, насколько сильно смещается в районе головы бедренная косточка. Всего есть 4 подтипа болезни.
Диспластический коксартроз 1 степени выражен проксимальным смещением не более чем на половину высоты, что относительно таза будет в пределах 10%. Вторая стадия предполагает показатели смещения 50-75%, 10-15% соответственно. Диспластический коксартроз 3 степени – это смещение на 75-100%, 15-20%. Наконец, четвертая стадия – когда смещение произошло больше, нежели на величину головки кости, что относительно таза показывает нарушение положения на 20 и более процентов.

Система классификации Hartofilakidis
Эта теория предполагает оценивать, насколько сильно бедренная кость в районе головки меняет свое положение краниально. Также изучают состояние вертлужной впадины, предполагают истинное положение и выявляют положение головки относительно него. Эта классификация диспластического коксартроза выделяет три степени развития патологии.

Если методика Crowe применима, когда нужно выявить результативность хирургического вмешательства, Hartofilakidis широко распространена за счет простоты применения. Нужно помнить, что Crowe не позволяет максимально точно учесть, насколько сильно впадины меняются из-за дисплазии. Отсюда рождаются проблемы эндопротезирования диспластического коксартроза: недостаточность информации для составления четкого плана создает сложности в реализации хирургических мероприятий.
Впрочем, Hartofilakidis тоже имеет некоторые несовершенства. Такая методология не дает возможности отслеживать положение проксимального отдела. А именно эти изменения сильно влияют на операцию. Чтобы выбрать логику лечения, нужно применять различные классификации: как те, что отражают дисплазию, так и оценивающие остеоартроз.
Артроз: как это происходит?
Итак, откуда берется двухсторонний диспластический коксартроз? Как развиваются другие подтипы болезни? Что претерпевает сустав при этом?
Первое, что подвержено негативным изменениям – это суставная жидкость. Она загустевает, превращается в вязкую. Причины тому могут быть самые разные, но результат один и тот же – хрящ не получает должной смазки, из-за чего подсыхает. Поверхность хряща покрывается небольшими трещинками, шероховатостями. Ткань становится со временем тоньше, что провоцируется сильным трением при любых движениях. Сочленения разделяются все меньшим и меньшим расстоянием. Из-под хряща становится видна поверхность кости, что ведет к возрастающему давлению, а в перспективе – к деформации. Поэтому диспластический коксартроз известен также как деформирующий.
А что дальше?
К сожалению, дегенеративные процессы не исчерпываются изменениями суставной жидкости. Со временем нарушается подача крови к тканям, обмен веществ становится медленнее нормы, так как по сосудам не циркулирует с нужной активностью насыщенная полезными компонентами, в том числе кислородом, кровь.
Причины заболевания
Диспластический коксартроз может появиться из-за самых разных факторов:
- Проблемы с кровообращением, приводящие к недостаточному питанию тканей и накоплению не окисленных в нужной степени обменных продуктов, что активизирует разрушительно влияющие на хрящ ферменты.
- Механические, провоцирующие нагрузку на сустав сверх меры. Таким подвержены спортсмены, люди, страдающие избыточной массой. Для вторых характерны проблемы обмена веществ, недостаточность кровотока, что дополнительно негативно влияет на суставы.
- Биохимические реакции, проблемы метаболизма, гормональные.
- Травмы, переломы, вывихи, зачастую провоцирующие болезнь в молодом возрасте.
- Патологии позвоночника.
- Инфекционные, воспалительные процессы, поражающие суставы.
- Асептический некроз.
- Врожденные нарушения.
- Сидячий образ жизни.
- Возрастные изменения.
Сильное влияние оказывает наследственность, генетическая предрасположенность к различным артрозам. Коксартроз по наследству передать нельзя, но именно механизмы наследования определяют специфику хрящевой ткани, метаболизма. Если ближайшая родня страдает от артроза, вероятность заболеть у человека резко возрастает.

Как заподозрить?
Медицина выделяет следующие симптомы болезни:
Чаще всего к врачу больные обращаются, когда нога, суставы начинают болеть. Этот признак наиболее характерный и заметный. Нужно понимать, что проявления патологии зависят от того, до какого уровня она развилась.
Стадия болезни напрямую определяет продолжительность приступов боли, их интенсивность и область, в которой локализируются ощущения. Лечение диспластического коксартроза тазобедренного сустава показывает хорошие результаты только тогда, когда начато было на ранней стадии развития нарушения. Но происходит это нечасто, так как болезненность суставов несильная, и люди затягивают поход к доктору.
Не обратившись вовремя к специалисту, больные теряют время – сустав разрушается изо дня в день все сильнее. Со временем подвижность теряется, боль усиливается, даже первые шаги даются с трудом, безболезненно можно лишь не шевелиться. Человек хромает, происходит атрофия бедренных мышц. Конечно, все эти признаки стимулируют поход в клинику, но бывает уже слишком поздно.
Боль и атрофия
При патологии атрофия бедренных мышц провоцирует дополнительный болевой синдром – он локализируется там, где крепятся сухожилия. Сильнее всего болят колени, а вот в паху и у бедра синдром выражен слабее. Это приводит к постановке неправильного диагноза. Частая ошибка – определение артроза сустава колена, что приводит к некорректному выбору терапии.
Артроз – не единственная причина болей в бедренной, паховой области. Возможно, это отголосок боли, связанной с воспалительными процессами в сухожилии, так могут проявлять себя и повреждения позвоночника.
Диспластический коксартроз: лечение. С чего начнем?
Было изобретено несколько разных методологий подхода к больным с этой патологией. У любого варианта есть положительные и слабые стороны. Но есть одно общее правило: самолечение недопустимо. Даже если вы убеждены, что точно знаете, чем больны, как это можно вылечить, допускается терапия только под контролем доктора с профильным образованием. В противном случае есть вероятность не просто не замедлить дегенеративные процессы, а только обострить их. Также следует понимать, что стадия заболевания сильно влияет на подходы к его лечению.
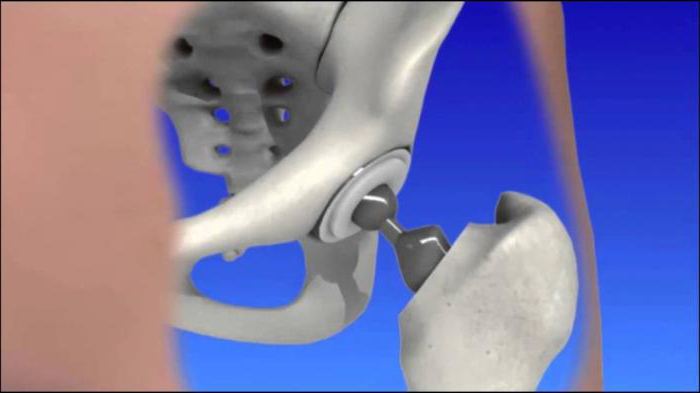
Если диагностирована первая или вторая стадия, можно практиковать консервативную терапию. В этом случае лечение диспластического коксартроза производится при помощи мазей, таблеток и вводимых инъективно препаратов. При диагностировании третьей стадии путь только один – оперативное вмешательство. Эндопротезирование сустава, производимое при таком диагнозе, предполагает замену сустава на искусственное изделие. Процедура довольно сложная, дорогостоящая, но эффективная. Имплантат вживляют в кости таза и бедра. Протез идентичен биологическому суставу.
Первая, вторая стадия: чем лечим?
Если удалось обнаружить болезнь раньше, чем началось развитие третьей степени, можно добиться положительных результатов консервативной терапией. Широко применяются нестероидные препараты против воспалений, наиболее эффективные в реактивный период. Основное преимущество этих лекарственных средств – купирование болевого синдрома, обусловленное сильным влиянием на воспалительные процессы. Лекарства быстро снимают воспаление и устраняют отечность.
Впрочем, у всего есть недостатки. Так, регулярное применение противовоспалительных средств уменьшает способность организма восстанавливаться природными механизмами. Кроме того, большая часть известных науке средств имеют широкий спектр побочных эффектов, воздействуя на организм в целом и на отдельные органы и системы органов. Выбор медикаментозного средства нужно доверить врачу. Категорические не рекомендовано одновременно использовать несколько лекарственных препаратов. Если выписанное лекарство не помогает купировать боль, можно сделать дозу больше или обратиться к доктору за рецептом на другой медикамент.
Что еще поможет?
Довольно хорошо зарекомендовали себя препараты, способные расширять сосуды. При этом расслабляется гладкая мускулатура, просвет сосудов становится больше. Если диагностирован коксартроз, такая терапия показывает хорошие результаты достаточно быстро.
С одной стороны, при правильном применении медикаментов этой группы под контролем врача результат хорош, ждать его не придется долго. Также привлекает небольшой список противопоказаний. Сустав со временем восстанавливается, так как обеспечивается лучший кровоток, то есть ткани получают питание в нужном объеме. Расширяющие сосуды препараты показали себя исключительно эффективными против ночных болей.
Но есть и слабые стороны. Далеко не все пациенты переносят эту группу лекарств, а при индивидуальной непереносимости хотя бы одного компонента терапия становится неприменимой. До начала нужно проконсультироваться с врачом, сдать анализы. Начиная курс лечения, поначалу принимают не более таблетки в сутки – эту дозу выдерживают первые три дня, контролируя показатели организма. Если все в норме, можно переходить на рекомендованную доктором и производителем концентрацию.
Миорелаксаты и хондропротекторы
Миорелаксаты – это медикаменты, помогающие расслаблять мышцы. Если диагностирован коксартроз, такие средства используют очень осторожно, зато добиваются устранения спазмов, купируют болевой синдром. Применение лекарств помогает улучшить приток крови к пораженной зоне. Но возможно угнетающее воздействие на нервную систему, отчего кружится голова, сознание затормаживается и появляется ощущение, сходное с воздействием алкоголя.

Хондропротекторы направлены на восстановление хрящевой ткани. Они считаются одними из самых полезных при артрозе, так как улучшают структуру хрящевой ткани и направляют к клеткам полезные, питательные компоненты. Если такие препараты употребляются регулярно, развитие болезни останавливается. Правда, быстрого позитивного эффекта при применении хондропротекторов не заметить: это ощущается только в перспективе. Даже после прекращения курса лечения тенденции улучшения состояния хряща сохраняются. Правда, нельзя практиковать прием этих медикаментов при беременности, воспалительных процессах в суставах. Также возможна индивидуальная непереносимость компонентов.
Гормональная терапия
Наконец, нельзя не упомянуть гормональные стероидные медикаменты, получившие довольно широкое распространение в последние годы. Вводятся они инъективно прямо внутрь сустава. Результат зачастую проявляется почти сразу после начала лечения, наиболее ярко выражен он, если воспаление поразило бедренные сухожилия. Но эффект проходит довольно быстро, а курс терапии сопровождается побочными явлениями.
Доктора рекомендуют в один сустав вводить не более трех инъекций. Между двумя уколами следует выдерживать две недели и больше.
Двусторонний диспластический коксартроз тазобедренного сустава (M16.2) представляет собой тяжелое дегенеративное поражение опорно-двигательного аппарата, приводящее к разрушению суставных поверхностей сочленения тазовой впадины и бедренной кости. Синонимом данного заболевания является артроз тазобедренного сочленения.
Частота выявления дисплазийного коксартроза составляет 16-17 % среди заболеваний костной системы, более подвержены люди в молодом возрасте, женщины болеют в 4 раза чаще, чем мужчины. Патология может поражать один сустав или оба, но даже при двусторонней деструкции первоначально разрушается одно сочленение, а через некоторое время второе. Заболевание характеризуется острым началом и быстрым прогрессированием. В более половине случаев приводит к снижению подвижности, в 11-12% заканчивается инвалидностью.
Этиология заболевания
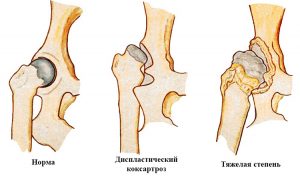
Диспластический коксартроз чаще диагностируется у пациентов в возрасте от 25 до 55 лет. К группе риска относятся люди с дисплазией тазобедренного сочленения или врождённым вывихом бедра. Исходя из причин развития патологии, выделяют вторичный и первичный артроз.
Вторичная форма возникает на фоне присутствующих либо перенесенных ранее травм, болезни соха vara, Легга-Калве-Пертеса, нарушения анатомического строения тазобедренных суставов. Основной причиной считается врожденное аномальное формирование структурных элементов сустава: гипоплазия, неполноценность сухожилий, связок, нервных волокон, сосудов, недостаточность хрящевой ткани.
Первичная форма характерна для диспластического коксартроза грудного и поясничного отдела, а также суставов коленей. Причины развития зачастую остаются неизвестными, даже если у пациента не было выявлено наличия способствующих факторов, имеется вероятность развития у него дисплазийного артроза.
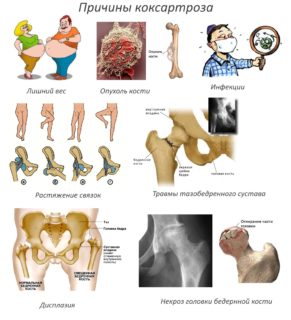
Коксартроз также возникает вследствие следующих предрасполагающих факторов:
- беременность, роды (гормональная перестройка организма);
- снижение двигательной активности;
- ослабление тазобедренных мышц и связок;
- прекращение спортивных тренировок;
- травмы, чрезмерные нагрузки;
- наличие воспалительных, инфекционных заболеваний;
- наследственная предрасположенность;
- возраст более 35 лет.
Особого внимания заслуживает взаимосвязь двустороннего коксартроза в результате дисплазии с артрозом. Учет случаев его заболеваемости и принятие мер профилактики поможет избежать тяжелых осложнений и предотвратить прогрессирование заболевания.
Классификация диспластического коксартроза суставов
В зависимости от причин развития дисплазийный артроз тазобедренного сустава подразделяют на следующие типы:
- посттравматический;
- диспластический;
- неуточненного генеза.

В детской патологии, исходя от степени поражения суставных элементов, различают 3 вида заболевания:
- ацетабулярная дисплазия;
- недоразвитие проксимальной части бедра;
- ротационная дисплазия – ограничение амплитуды движения в тазобедренном сочленении.
Самой распространенной является классификация дисплазийных артрозов по Crowe, согласно которой выделяют 4 степени развития заболевания:
- I – смещение бедренной головки по отношению к тазовой впадине в расположенном ближе к центру направлении равно значению до 50%, отмечается незначительная деформация головки;
- II – смещение 50-70%, головка частично находится в истинной впадине, но уже формирует псевдосустав;
- III – уровень сдвига 75-100%, в вертлужной впадине остается незначительная часть головки;
- IV – более 100%, характеризуется полным вывихом головки, которая полностью выходит из впадины, сдвигается вверх и поворачивается кзади.
Из недостатков данной классификации можно отметить неполную оценку деформации вертлужной впадины, присущей для каждой степени прогрессирования патологии.
Наиболее простая классификация диспластического коксартроза по Hartofilakidis базируется на определении сдвига головки. Исходя из этого, выделяют 3 вида болезни:
- I – подвывих, вход во впадину увеличен;
- II — низкий вывих, головка контактирует с ложной впадиной, сохраняется взаимосвязь с истинной впадиной и псевдосуставом;
- III – полный вывих, при котором псевдосустав и истинная впадина отграничены друг от друга.
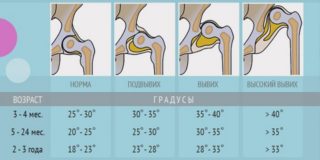
Типирование коксартроза по Eftekhar состоит из 4 разновидностей, оно является предпочтительным для предоперационного изучения или определения нюансов оперативного вмешательства по эндопротезированию:
- А — головка не выходит за границы впадины, вход в нее увеличен;
- В — средний подвывих: головка находится во впадине на 50%;
- С — высокий подвывих: контакт головки и впадины менее 50%;
- D — высокий вывих: образуется ложный сустав с подвздошной костью.
В данной классификации наиболее подробно оценивается степень дисплазии вертлужной поверхности, но недостаточно учтены особенности деформации бедра.
Степени развития и клинические проявления

Ранняя диагностика заболевания является залогом успеха его лечения. Но, как правило, если двусторонний коксартроз в результате дисплазии находится в начальной стадии развития, отчетливые клинические признаки отсутствуют. В зависимости от выраженности симптомов различают 3 стадии заболевания:
- I стадия характеризуется незначительным нарушением способности движения, временной болью и хрустом. На рентгеновских снимках малозаметное, слабовыраженное сужение щели сустава, присутствуют начальные остеофиты, отмечается склероз вертлужной впадины и головки. Длина нижних конечностей одинаковая.
- II стадия – подвижность сустава снижена, ощущается хруст во время движения, имеется атрофия мышц, но длина ног одинакова. Суставная щель сужена в 2-3 раза, хорошо заметны остеофиты, кисты на суставных поверхностях.
- III стадия – сустав деформируется, возможен некроз, полное ограничение подвижности, постоянное чувство боли, поврежденная конечность укорочена, невозможно опереться на больную ногу. Суставная щель отсутствует, остеофиты обширные, крупные субхондральные кисты.
Выявление заболевания и определение степени тяжести его развития необходимо для определения наиболее эффективных методов лечения.
Методы диагностики дисплазий
В медицинской практике для уточнения диагноза используют клинический и рентгенологический методы исследования. Клинический включает выяснение жалоб пациента, сбор анамнеза, осмотр. Выяснить стадию коксартроза помогает наличие определенных жалоб:
- чувство усталости в конечности, дискомфорт;
- нестабильность сустава, хромота;
- боль в области таза, пояснице;
- ограничение подвижности, контрактура;
- снижение трудоспособности, вплоть до инвалидности;
- спазм, атрофия мышц, укорочение ноги.
Тщательный сбор сведений и осмотр ортопеда при диспластическом двустороннем коксартрозе 1 степени позволяет выявить незначительные нарушения положения ног и таза. Чрезмерная амплитуда движений указывает на аплазию вертлужной впадины.
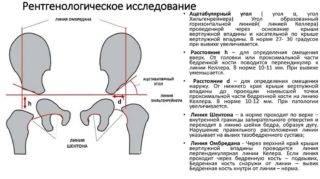
Рентгенологические способы диагностирования предполагают выполнение КТ, МРТ, рентген-исследования. При этом оценивают следующие признаки диспластического коксартроза:
- характеристики суставной впадины;
- соотношение головки со впадиной;
- состояние проксимальной части бедра.
В понятие характеристики рентгенологического обследования входят параметры угла Виберга и вертикального соответствия, величина покрытия головки, а также особенности линии Шентона.
Тактика лечения
Для определения методов терапии необходимо установить не только степень диспластических изменений, но и степень остеоартроза. Пациентов с дисплазией наблюдают в условиях диспансера, их должен ежегодно осматривать ортопед.
Лечение диспластического двухстороннего коксартроза 1 степени основано на снятии неприятных ощущений, восстановлении нормальной трофики сустава, улучшения общего состояния пациентов.
Применение методов консервативной терапии направлено на достижение следующих результатов:
- уменьшение болевого синдрома: спазмолитики, миорелаксанты;
- устранение симптомов воспаления: нестероидные и гормональные противовоспалительные средства;
- восстановление хрящевой ткани: хондропротекторы;
- улучшение кровообращения, регулирование метаболизма;
- предотвращение прогрессирования поражения структурных элементов сустава.
Замедлить развитие диспластического двустороннего коксартроза 1 степени и сохранить функциональность тазобедренных суставов помогают физиотерапевтические процедуры, массаж, лечебная гимнастика, коррекция рациона питания.
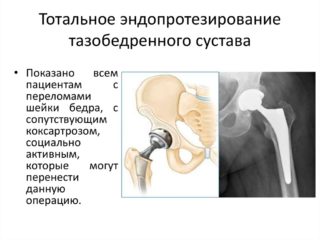
При неэффективности способов консервативного лечения прибегают к хирургической терапии. В зависимости от степени поражения возможно выполнение следующих операций:
- корригирующей и ротационной остеотомии;
- артропластики тазобедренного сустава;
- эндопротезирования.
Клинические рекомендации по профилактике диспластического коксартроза предполагают правильную организацию занятий лечебной физкультурой, посещение бассейна, катание на велосипеде, ходьба на лыжах, а также избегание переохлаждений, травм и высоких нагрузок на сустав.
Прогноз
Диспластический коксартроз тазобедренного сустава характеризуется тяжелыми дегенеративными изменениями и неблагоприятным прогнозом. Методы консервативной медицины способны лишь на время замедлить прогрессирование патологии. Пациентам с установленным диагнозом показано оперативное вмешательство по восстановлению функциональности суставов.
Дисплазия тазобедренных суставов приводит к неправильному положению позвоночника. Молодые люди призывного возраста при выявлении у них ширины суставной щели до 4 мм подлежат отсрочке от прохождения службы в армии. Полностью освобождаются парни с выраженной дисплазией и шириной суставной щели 2 мм.
При наличии в анамнезе факторов, вызывающих диспластический коксартроз, следует каждый год проходить рентгенологическое исследование, наблюдаться у врача-ортопеда. Выявление заболевания на первых стадиях развития позволяет своевременно остановить дегенеративные изменения в суставе и помочь компенсаторным механизмам организма бороться с патологией.
Диспластический коксартроз – дегенеративно-дистрофическое заболевание, при котором поражается тазобедренный сустав, что провоцирует разрушение суставных поверхностей вертлужной впадины, а также головки кости бедра.
Данные медицинской статистики говорят о том, что этот патологический процесс носит избирательный характер и поражает в основном женщин. Приблизительно 80% всех случаев заболевания составляют пациенты-женщины.
Диспластический коксартроз тазобедренного сустава коварен: на начальной стадии он не проявляется никакими симптомами. Но чтобы не допустить развития недуга, именно в это время и нужно начинать терапию.
Почему развивается заболевание?
Основная причина — недоразвитие некоторых участков тазобедренного сустава, которое имеет врожденный характер. Человек на протяжении длительного времени может даже не подозревать о данной проблеме, т. к. признаки заболевания бывают скрыты в начальной стадии, а компенсаторный механизм суставов полностью способен выдерживать ежедневные нагрузки.
Однако болезнь коварна, ведь при развитии благоприятных условий недуг быстро развивается. Рассмотрим факторы, которые способны его активизировать:
- Беременность и период кормления грудью;
- Нарушения, связанные с изменением гормонального фона;
- Чрезмерная физическая нагрузка на область сустава;
- Микротравмы тазобедренного сустава;
- Невысокая двигательная активность.
Перечисленные причины способствуют тому, что происходит срыв компенсации и деструкция сустава. В основном патология дает о себе знать в возрасте от 30 до 50 лет.

Виды, стадии, симптомы суставных поражений
Специалисты выделяют группы диспластического коксартроза, которые зависят от того, где располагается очаг воспалительного процесса.
- Верхняя часть тазобедренного сустава. Именно в этом участке скелета происходят перегрузки, что с высокой долей вероятности может спровоцировать дополнительное травмирование. Именно поэтому в этом участке сразу появляется резкая боль;
- Нижняя часть сустава. Болевые ощущения в основном незначительные. Заболевание развивается достаточно медленно, а диагностируется в основном в самый последний момент. Медикаментозная терапия в этот период уже не эффективна;
- Центральной части тазобедренного сустава. А этот вид развивается очень быстро и имеет ярко выраженную симптоматику, поэтому диагноз ставится быстро и точно.
Существует три стадии развития коксартроза, отличающихся между собой симптомами и рентгенологическими проявлениями.
- І степень характеризуется незначительным сужением суставной щели, наличием краевых костных наростов, в которых наблюдаются очаги разрушения. В этот период развиваются болевые проявления в области бедра, которые отмечаются даже после незначительной физической нагрузки. Однако после отдыха они исчезают. Каких-либо внешних проявлений (изменения мышечной силы, походки) не наблюдается;
- ІІ стадия — остеофиты сустава на головке бедренной кости и вертлужной впадине интенсивно разрастаются, а суставная щель сужается на 1/4 от своей нормальной высоты. Вторая стадия характеризуется следующими проявлениями:
- Интенсивные боли, которые начинаются даже после медленной и непродолжительной ходьбы;
- Болезненность в области бедра, паха;
- Развитие хромоты;
- Движения ног, отведение и ротация ограничиваются.
- ІІІ стадия — ярко выраженные деструктивные проявления в области бедра. Суставная щель, впадины теряют свою первоначальную структуру и форму. Боль носит постоянный характер и не утихает и в ночное время. Во время передвижения мышцы бедра, ягодиц атрофируются, больная нога становится короче.

Причины
Ознакомимся с причинами, которые могут спровоцировать развитие диспластического коксартроза.
- Человек прекращает заниматься спортом, а его физическая активность уменьшается;
- Рождение ребенка;
- Травмы или часто повторяющиеся микротравмы, в результате которых хрящ растрескивается;
- Факторы, в результате которых повредилась хрящевая ткань, что может спровоцировать разрушение костей и тканей, расположенных рядом с ними;
- Врождённый вывих бедра или дисплазия тазобедренного сустава;
- Большие физические нагрузки, именно поэтому в группу риска входят профессиональные спортсмены;
- Генетическая предрасположенность;
- Неправильная терапия артрита тазобедренного сустава, т. к. при данном заболевании меняются свойства хрящевой ткани, нарушается кровообращение;
- Избыточный вес, что вызывает большую нагрузку на суставы;
- Преобладающее число учёных считают, что заболевание может спровоцировать ухудшение венозного оттока и нарушение артериального притока в суставе.

Диагностика
В тяжелых случаях, чтобы с максимальной точностью определить состояние пациента, назначается КТ (компьютерная томография), МРТ (магниторезонансная томография).
Что происходит во время развития болезни?
Прочный суставный хрящ покрывает кости тазобедренного сустава. Какую роль выполняет хрящ? Он помогает равномерно распределять нагрузку во время ходьбы, дает возможность костям мягко скользить относительно друг друга. Защищает и питает хрящ суставная жидкость, которой он покрыт.
Заболевание тазобедренного сустава изменяет свойства суставной жидкости, в результате чего она приобретает вязкость, густоту и перестает эффективно выполнять функцию смазки хряща. А это ведет к тому, что хрящ начинает подсыхать, становится тоньше и покрывается трещинками.
Из-за этих негативных перемен страдают кости сустава: они обнажаются, давление на них возрастает, что приводит к деформации костей.
Чем опасен коксартроз?
Заболевание постоянно развивается, а состояние пациента ухудшается. Если больной не получает вовремя лечения, то недуг вызывает такие осложнения:
- Непроходящие болевые ощущения в области ноги, которые не проходят даже в состоянии покоя;
- Ухудшается осанка, развивается остеохондроз позвоночного столба;
- Пораженная болезнью нога укорачивается;
- Если заболевание запущено, то передвигается человек с трудом.
Лечение
Необходимо сразу отметить, что лечение диспластического коксартроза продолжительное и проводится комплексно. При І и ІІ стадии заболевания назначается консервативное лечение. Диспластический коксартроз тазобедренного сустава ІІІ степени устраняется исключительно хирургическим путем.
Терапия первой и второй стадии заключается в следующем:
- Применение препаратов-хондропротекторов;
- Использование нестероидных противовоспалительных медикаментов;
- Прием лекарственных средств, которые снимают спазмы;
- При тяжелом течении заболевания назначаются внутрисуставные уколы гормональных медикаментов;
- Физиотерапия;
- ЛФК (лечебная физкультура);
- Массаж;
- Специальное диетпитание.
Необходимо помнить: терапия должна в обязательном порядке продолжаться и после наступления облегчения. Если тщательно выполнять все назначения доктора, то можно приостановить прогрессирование заболевания и значительно улучшить качество жизни.
Если консервативное лечение не дает желаемых результатов, а больного мучают интенсивные боли, то применяют хирургическое лечение, которое может осуществляться при помощи таких операций:
- Остеотомия;
- Подвешивание суставов по Фоссу;
- Артропластика тазобедренного сустава.
В основном, при запущенном заболевании рекомендуется проведение эндопротезирования тазобедренного сустава. Во время операции разрушенные участки таза удаляются и заменяются протезами, выполненными из медицинского металла, пластика, керамики. Протезы функционируют от 15 до 20 лет, после чего производится их замена во время повторной операции.
Профилактика рецидивов
Большое значение при наличии такой патологии, как диспластический коксартроз, имеет профилактика и и методы, применяемые для достижения стойкой ремиссии. К ним относятся:
- Физиотерапевтические процедуры;
- Иглоукалывание;
- Применение медицинских пиявок;
- Массаж;
- Лечебная физкультура и гимнастика;
- Занятие танцами, спортом, ходить пешком;
- Специальная диета, при которой рекомендуется употреблять больше рыбных блюд, молочных продуктов, нежирных сортов мяса, гречневой каши, фасоли, а также следует ввести в рацион желе, холодец и блюда с желатином;
- Употребление в течение дня от 1,5 до 2 л чистой воды;
- Использование средств народной медицины.

Чего же нельзя делать:
- Чрезмерно перегружать суставы и связки;
- Переохлаждать суставы;
- Переутомляться и прибавлять в весе.
Прогноз заболевания
При отсутствии адекватного лечения заболевание быстро приводит к инвалидности, что выражается в ограничении движений и постоянных болевых ощущениях.
Диспластический коксартроз поддается лечению, риска для жизни больного не вызывает.
При хирургическом лечении-протезировании функция ноги полностью восстанавливается. Больные могут даже заниматься спортом.
Чем раньше начато лечение заболевания, тем быстрее происходит возвращение к привычному ритму жизни. Здоровье человека — в его руках!
Читайте также:


