Обызвествление передней крестообразной связки
Движения колена и его стабильность возможны благодаря слаженной работе его пяти связок:
- двух крестообразных,
- двух латеральных,
- собственной связки надколенника.
Помимо неприятных ситуаций, связанных с прямым травмированием колена, (разрывом связок, вывихом или переломом), возникает еще одна опасность — тендинит коленного сустава (воспаление сухожилий и связок). Чаще всего диагностируется тендинит собственной связки надколенника.
Анатомия связки надколенника
Собственная связка продолжает сухожилие четырехглавой мышцы бедра и прикрепляет его спереди к бугорку большеберцовой кости, расположенному ниже коленной чашечки.
Такая оригинальная структура придает уникальность коленному суставу: он обеспечивает не только двигательные функции, но и работает по принципу рычажно-блочного механизма, умножая эффективность четырехглавой мышцы:
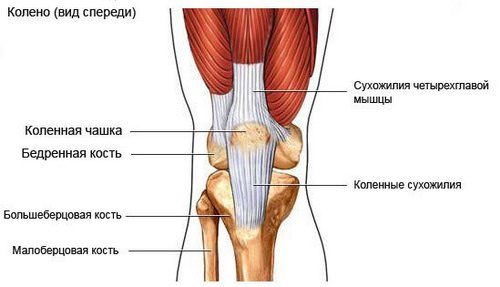
Сам надколенник можно считать блоком, а собственную связку — длинным плечом рычага.
Причины тендинита коленного сустава
Тендинит коленного сустава вызывается либо механическими, либо дегенеративными причинами.
Первый тип (механический) связан со спортивной или профессиональной деятельностью:
- Постоянные тренировки или нагрузка приводят к микротравмированию связки и возникновению в ней воспалительного процесса.
- Тендинит связки надколенника чаще всего диагностируется у спортсменов, занимающихся прыжковыми видами спорта, ввиду чего эта патология получила весьма точное название — колено прыгуна.

Наибольшее напряжение появляется всегда в месте крепления связки, а, следовательно, и тендинит развивается преимущественно в месте ее фиксации к надколеннику или бугру большеберцовой мышцы (первое встречается чаще). Таким образом целесообразней его считать не тендинитом, а энтезитом.
Провоцирующими факторами тендинита являются:
- плоскостопие стопы с ее заваливанием вовнутрь (пронация);
- анатомическое положение коленной чашечки, при котором происходит защемление ею связки при сгибании колена выше 60°;
- нарушенная стабильность колена с ротацией бедренной и большеберцовой кости;
- хамстринг-синдром — травмы на почве постоянных нагрузок мышц задней поверхности бедра.
Второй тип тендинита относится к возрастным и связан со старением связок и дегенеративным изменениям в них:
- преобладает мукоидный процесс или фиброз;
- появляются псевдокисты.
Способствовать дегенерации связок могут:
- ревматоидный артрит;
- инфекционный артрит;
- сахарный диабет;
- длительный прием глюкокортикостероидов и другие причины.
В ослабленной связке одновременно идет и процесс регенерации — восстановление дегенеративно измененных участков:
- восстановившиеся участки более плотные и крупные;
- в них возможен ангиофибробластоз;
- может наблюдаться оссификация (окостенение) и обызвествление связок — это свойство наблюдается в обоих типах тендинита.
Стадии тендинита связок колена
Тендинит связок колена проходит четыре стадии:
- Первая — симптомы дискомфорта боли возникают только после тренировок или нагрузок.
- Вторая — вышеуказанные симптомы возможны уже и до нагрузки, и после нее.
- Третья — болевые симптомы во время самой нагрузки и после нее.
- Четвертая — разрыв связки.
Разрыв наступает закономерно: хронические воспаления в связке приводят к ее структурным изменениям, снижая механическую прочность. Если разрыв произошел не из-за обычной травмы, а по причине тендинита, то он считается осложнением тендинита.
Симптомы тендинита связок коленного сустава
- Тендинит собственной связки надколенника начинается вначале с несильных тупых болей в нижней части коленной чашечки или в области бугорка большеберцовой кости.
- На ранней стадии боль бывает в основном после нагрузки.
- Также возникают ощущение напряжения или скованности, разгибание колена может даваться с трудом.
- По мере прогресса боли становятся все интенсивнее, пока не начинают сопровождать все сгибательные и разгибательные движения.
- Если тендинит затрагивает глубокие слои, то при сильном и глубоком надавливании на область между коленной чашечкой и бугром большеберцовой кости возникает боль.
- Симптом частичного или полного разрыва связки — боль при разгибании с сопротивлением.

Диагностика
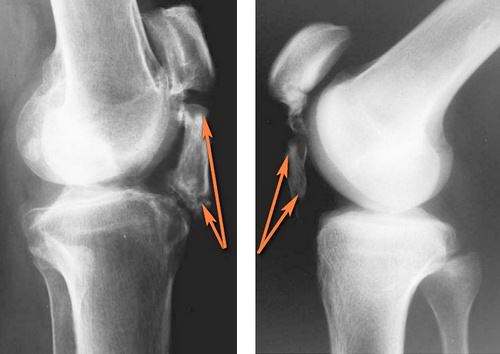
Чтобы уточнить диагноз, делают рентгенографию колена: прямую и боковую проекцию.
Рентген позволяет выявить усталостные микротравмы, участки окостенения и обызвествления.
Следует учесть, что боль в колене может быть по многим причинам:
- повреждении и разрыве мениска;
- остеохондропатиях надколенника;
- увеличенном бугре большеберцовой кости.
Для более пристального изучения локальных участков связок или менисков может потребоваться точное обследование при помощи компьютерной или магниторезонансной томографии.
Тендинит коленного сустава: методы лечения
В первых двух стадиях применяют консервативное лечение:
- Облегчают тренировочный и нагрузочный режимы, снижая интенсивность тренировок или работы.
- Ставят ледяные компрессы.
- Для уменьшения боли используют перорально или внутримышечно нестероидные противовоспалительные средства (ибупрофен, индометацин, напроксен)
Внутрисуставные местные инъекции НПВС или глюкокортикостероидов при тендините колена лучше не применять, так как они способствуют развитию атрофии связок.
Все эти лекарства дают временный эффект и имеют много побочных эффектов, особенно для ЖКТ.
Основной метод лечения тендинита коленного сустава- это ЛФК с упражнениями на гиперэкстензию и укрепление четырехглавой мышцы бедра и задней группы мышц.
Выполнять их нужно долго (порой несколько месяцев), но эффект упражнений очень хорош — они позволяют вылечить тендинит и возобновить тренировки или работу в полном режиме.
Еще один вид консервативного немедикаментозного лечения — это тейпирование.
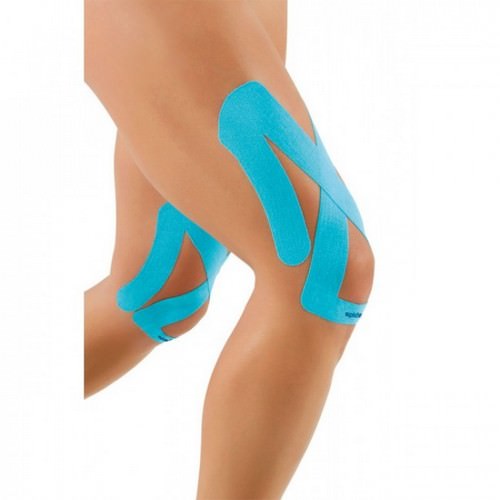
Смысл тейпирования в использовании специальных лент, разгружающих связку.
Есть различные виды тейпирования:
- лента наклеивается поперек связки;
- крестообразно с креплением вверху или внизу;
- вдоль связки с фиксацией ниже бугра большеберцовой кости, к которому крепится собственная связка надколенника;
- комбинированное тейпирование (например, крестообразное и продольное, крестообразное и поперечное).
Также как и тейпирование, ношение ортезов помогает разгрузить собственную связку колена, только надевается он не прямо на коленную чашечку, а немного ниже.
Тендинит коленного сустава третьей-четвертой степени сложно устранить консервативно, и тогда может потребоваться хирургическое лечение.
Часто прибегают к артроскопии — методу, при котором через небольшие проколы вводится инструмент под наблюдением микроскопической видеокамеры и удаляют поврежденные участки. Этим способом возможно удалять:
- небольшие повреждения связок;
- наросты на коленной чашечке, если они ущемляют связки.
Кисты и другие образования требуют открытой операции.
Виды открытых операций:
- иссечение связки;
- выскабливание нижней части коленной чашечки;
- множественные тенотомии на связках (насечки).
Но эти методы могут привести к ослаблению и разрыву связки в дальнейшем. На четвертой стадии предпочтительной операцией является пластическая реконструкция.
Иногда хирурги прибегают к иного рода операциям:
- резекции нижнего полюса надколенника, если считают его виновником хронического тендинита колена;
- удалению жирового тела (Гоффа), находящегося под надколенником.
Эти упражнения весьма эффективны при коленном тендините:
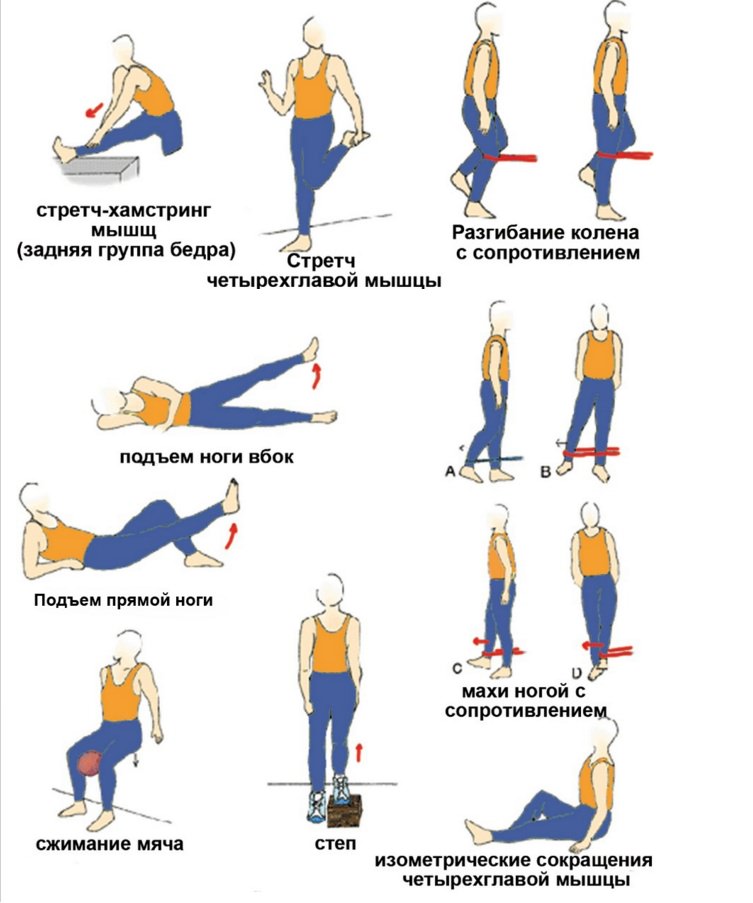
Упражнения на растяжку четырехглавой мышцы:
- Повернувшись спиной к столу или тумбе и держась за спинку стула, кладем правую ногу на стол. Сохраняем равновесие в течении 45 — 60 сек., чувствуя напряжение на передней поверхности бедра. Повторяем упражнение с левой ногой.
- Можно немного видоизменить упражнение, не кладя ее на стол, а удерживая сзади рукой за ступню.
- Сидя на полу, наклониться назад, опершись сзади на локти. Одну ногу сгибаем в колене, а другую выпрямленную поднимаем и удерживаем какое-то время. Затем сменить положение ног и повторить подъем.
- Изометрическое упражнение (при сильных болях):
- Сесть на пол, выпрямив ноги, руки упираются сзади о пол.
- Напрячь мышцу ноги, подтянув к себе коленную чашечку (нога остается неподвижной).
- Несколько секунд фиксировать это положение, затем расслабиться и повторить с другой ногой.
- Выполнять по 20 раз за несколько подходов.
- Упражнения с сопротивлением (выполняются с резиновым шнуром или эластичной лентой):
- Согнутая в колене нога фиксируется лентой. Разгибаем колено, преодолевая сопротивление.
- Другие варианты: отведение ноги с сопротивлением назад, в сторону, махи ногой.
Упражнения для бедренных мышц задней группы:
- В положении стоя перед столом (гимнастической лестницей), положить ногу на поверхность или перекладину и тянуться руками к ступне, не сгибая второй ноги.
- В положении сидя на полу наклоняться поочередно к ступням разведенных ног.
Видео: Самостоятельное излечение тендинита колена.





(83 оценок, среднее: 4,75 из 5)
Содержание:

Кальцифицирующий тендинит относится к патологическим процессам, проявляющимся избыточным скоплением солей кальция в мягких тканях (в т.ч. сухожилий) суставов с дальнейшим образованием воспалительного явления в окружающих петрификаты тканях. Депонирование кальциевых солей в большинстве случаев возникает в плечевом и коленном суставе. Такая болезнь достаточно распространена среди людей старшего возраста.
Петрификаты в коленных суставах преимущественно скапливаются в менисках, важных компонентах крупного сустава организма, а также незаменимых амортизаторахпри движении человека. Остеоартроз коленных сочленений имеет начало непосредственно с развития дегенеративного процесса и кальцинирования. В случае прогрессирования патпроцесса в них развивается уменьшение артрощели и ухудшается состояние самого артрсоединения и больного. Повреждение кальцификатами менисковых структур и крестовидных связочных волокон понижает устойчивость сустава и выступает непосредственной причиной запуска остеоартрозного процесса.
Этиологические сведения
Причинные факторы до настоящего времени не выяснены. Но несомненен тот факт, что откладывание кальция случается в областях с недостаточным кровоснабжением, вследствие изнашивания сухожильных волокон, их травматизации и возрастных трансформаций, в т.ч. системных патологий соединительной ткани.
Обызвествления связочного аппарата травматической природы достаточно известны в травматологической практике. Преимущественно они развиваются вследствие острого травмирования (ушиба, растяжения) и представлены на рентгенснимке в виде парасуставных теней. Параартикулярные ткани колена зачастую подвергаются прямому действию травмы, разрывам вследствие чрезмерного насильственного двигательного акта в сочленении.
С таким происхождением обызвествления в основном развиваются спустя 3-4 недели после травмирования, в некоторых случаях и позднее. Достаточно часто развиваются кальциевые депозиты в образовавшихся гематомах.
Симптоматические проявления
Началом заболевания следует считать возникновение неинтенсивных болевых ощущений в суставной области. В последующем болевой синдром интиенсифицируется, ограничивается амплитуда активных двигательных актов в артрсоединении. Характерным признаком выступает усиление болевого ощущения в суставном сочленении при поднятии конечности и ночью.
Болезнь Пеллегрини-Штида
Это заболевание представляет собой обызвествление либо оссификация у медиального мыщелка бедра. Оно первоначально опсывалось Пеллегрини и Штид в 1905-1908 г.г. Это кальциевое депо на рентгенснимке представляется по типу костной плотности треугольной, крючкоподобной тени, которая располагается преимущественно параллельно контуру метафиза. Тень отделяется от костной структуры светлой прослойкой, размеры ее — от 6 до 20 мм.
Такое обызвествление располагается в сухожильной ткани большой приводящей мышцы у медиального мыщелка бедра. Иногда оно не ограничивается сухожильными волокнами, а генерирует на боковую большеберцовую связку и бурсу. Кальцинаты отделены от костной структуры мембраной, которая покрывает мыщелок.
Причиной возникновения кальциевых депозитов у медиального мыщелка бедра в большей части выступает непосредственное одномоментное травмирование (удар, ушиб), либо повторное, опосредованное и слабое — растяжение связочного аппарата и др. В определенных вариантах исключается травматическое воздействие и часть исследователей считают причинным фактором такого образования дегенеративные трансформации в сухожильных волокнах, которые возникают в результате хронического микротравмирования – постоянных растяжений и др.
Тень у медиального бедренного мыщелка — это локализованный процесс травматической природы, который представляет собой либо обызвествление, либо оссификацию сухожилия большой приводящей бедренной мышцы, с незначительной симптоматической картиной.
Диагностирование
Постановка соответствующего диагноза осуществляется на основе анамнестических сведений и результатов физикального осмотра коленного сустава, при котором особое внимание уделяют наличию болезненности при пальпировании и ограниченности в совершении двигательных актов.
Обязательно проводится рентгенологическое обследование сустава, позволяющее визулизировать кальциноз в сухожильных волокнах колена. На начальных этапах патологического процесса видны кальциевые депозиты. В случае необходимости проводится МРТ суставного сочленения.
Терапевтический подход

В случае бессимптомного течения необходимость проведения каких-то терапевтических мероприятий отсутствует. В другом варианте лечение начинается всегда с консервативных мер — физиотерапии и назначения НПВП. В некоторых случаях прибегают введение кортикостероидных препаратов местным способом, однако объем их подбирается индивидуально. Продолжительность консервативной терапии составляет не больше 2-х месяцев, после этого трудоспособность подавляющего большинства больных полностью восстанавливается. Приотсутствии эффективности проведенного лечения кальцинаты элиминируют артроскопическим способом.
Рекомендации по лечению болезней депонирования ПФК
- Низкотемпературные аппликации;
- Освобождение от излишней синовиальной жидкости;
- Интрасуставное введение гормонсодержащих средств продолжительного воз действия;
Применение лекпрепаратов группы НПВС в соответствии с преморбидным фоном больного (в соответствии с наличием сопутствующих патологий).
Лигаментоз коленного сустава – заболевание, при котором связочная ткань постепенно заменяется на хрящевую и костенеет. Гибкие связки в коленных суставах обеспечивают подвижность сочленений. При дегенеративно-дистрофичной замене ткани эта подвижность снижается, в это человек испытывает боли.
Колени – уязвимая часть человеческого тела, ткань получает скудное кровоснабжение и долго восстанавливается после травм. Не осознавая, что это такое — лигаментоз коленного сустава, человек может не придавать значения небольшому дискомфорту и не обращаться за лечением.
Характеристика заболевания
Лигаментит коленного сустава – хроническое заболевание, при котором нарушается структура соединительной ткани. Крестовидная ткань перерождается и становится тверже, подвижность коленей со временем становится затруднительной или невозможной, сопровождается болями. Во всех случаях лигаментоз крестовидных связок коленного сустава становится последствием хронического воспаления в указанной области.

Связочная ткань пресыщается кальцием, в результате чего становится тверже и увеличивается в объеме. На фоне лигаментоза крестообразных связок развиваются нарушения двигательного аппарата, артрозы, заболевания позвоночника. В запущенной форме заболевание провоцирует полное окостенение связочной ткани, лишение подвижности коленного сустава.
Причины развития лигаментоза
К группе риска относятся люди старше 40 лет и спортсмены, постоянно подвергающие колени нагрузкам. Воспалительные процессы, провоцирующие лигаментоз коленного сустава, возникают вследствие:
- Регулярных микротравм – резких движений, ударов по коленям, превышения естественной амплитуды, частых приземлений на жесткие покрытия и т.д.;
- Физиологического старения, снижающего кровоснабжение коленных связок и вызывающего обызвествление связочной ткани;
- Сильных травм, ставших причиной повреждения связочной ткани или сустава;
- Остеохондроза коленей;
- Генетической предрасположенности.
Зная, что такое лигаментоз, нельзя оставлять это заболевание без внимания. Подвижность коленного сустава – основа комфортного передвижения человека. Лигаментозные изменения сопровождаются достаточно сильными болевыми ощущениями. На начальных стадиях человек испытывает только дискомфорт при сгибании и разгибании поврежденного колена.
Симптоматика лигаментоза
Симптомы лигаментоза коленного сустава носят местный, выраженный характер:
- Режущие боли в пораженном колене;
- Возникновение отечность и припухлости из-за увеличения крестообразных связок в объеме;
- Снижение подвижности, возможности сгибать и разгибать коленный сустав.
Методы диагностики
Для определения характера болезни недостаточно клинических симптомов. В качестве диагностики используются инструментальные средства современной медицины, в зависимости от стадии лигаментоза, это могут быть УЗИ, МРТ и рентгенография.
Рентгенологическое исследование 
эффективно на поздних стадиях лигаментоза, когда начались процессы окостенения связочной ткани. Снимки отобразят очаги тканей, претерпевших перерождение и обызвествление. На ранних этапах лигаментоза крестообразных связок сустава рентген практически бесполезен.
Наиболее эффективно проведение ультразвукового исследования для диагностики перерождения связочной ткани. Аппарат УЗИ позволяет тщательно изучить текущее состояние и качество крестообразных связок, а также окружающей ткани.
Несмотря на высокую эффективность МРТ в диагностировании большинства заболеваний суставов, исследование редко назначается на ранних стадиях лигаментита. В России, особенно в регионах, недостаточно оборудования для определения, что это такое, лигаментоз ли у пациента или другие патологические изменения.
Магнитно-резонансная томография отображает лигаментоз даже на ранних стадиях, когда выраженной симптоматики нет, и сам пациент не подозревает о воспалительных процессах, происходящих в тканях.
Лечение лигаментоза коленного сустава
Для лечения лигаментоза крестообразных связок коленного сустава используют различные манипуляции, вплоть до хирургического вмешательства. Чтобы облегчить состояние пациента без дополнительных медикаментов, используются фиксирующие бандажи и наколенники.

Цель врачей – предотвратить развитие лигаментоза и перерождение тканей, нормализовать состояние пациента. Терапия предусматривает использование следующих методов:
Пероральные и местные медикаменты. В том числе, препараты, снимающие болезненные ощущения и противовоспалительные средства. Среди медикаментов местного применения назначаются мази с обезболивающим и разогревающим эффектом. Если пациент испытывает сильные боли, для лечения лигаментоза используются инъекции с подобранными препаратами.
Физические упражнения. Лечебная физкультура назначается только после снятия болевого синдрома и воспаления связочной ткани. Задача прохождения курса ЛФК – восстановление подвижности коленного сустава путем выполнения специальных упражнений. Занятия ЛФК необходимо проводить с осторожностью, под присмотром врача.
Физиотерапевтическое лечение. Чтобы лигаментит собственной связки надколенника не прогрессировал, а боли пропали, используются методы физиотерапии. Среди физиотерапевтических методов распространены электрофорез, накладки с парафином и лечебной грязью, облучение ультразвуком и т.д.
Консервативное лечение лигаментита коленного сустава не способно восстановить пораженные ткани, только затормозить процесс окостенения и облегчить состояние человека. Для устранения лигаментозной патологии понадобится хирургическое вмешательство.

В ходе операции врачи удаляют пораженную ткань и заменяют ее искусственными имплантами. Состав синтетического материала для замены не вызывает отторжений и схож по структуре со здоровыми человеческими крестообразными связками.
Чем раньше будет начато лечение лигаментоза собственной связки надколенника, тем эффективнее станут терапевтические меры. Консервативного подхода достаточно, чтобы существенно улучшить состояние пациента, если заболевший точно исполняет предписания врача.
Меры профилактики
Понимая, что такое лигаментоз коленного сустава, ни один человек не захочет стать жертвой этого заболевания. Выше уже говорилось, что в группу риска входят спортсмены и люди среднего, старшего возраста. В качестве профилактики необходимо следовать простым правилам:
- Использовать бандажи и эластичные бинты во время физических нагрузок и в течение нескольких часов после них;
- Снизить нагрузки на коленные суставы, сочетать активные упражнения с периодами отдыха;
- Увеличить физические нагрузки при малоподвижном образе жизни, особенно людям старше 40 лет.
Важно сохранять целостность тканей коленных суставов, не допускать начала воспаления. В случае травм, дискомфорта в коленях, рекомендуется пройти консультацию и обследование.
В случае отсутствия лечения, внутрисуставной лигаментоз прогрессирует. Связочная ткань постепенно теряет эластичность, перерождается полностью, пресыщается кальцием и костенеет. Данный процесс необратим, патологические связки невозможно восстановить без операбельным путем. Важно своевременно обратиться за диагностикой и лечением, чтобы сохранить большую часть связок в естественном состоянии.
Крестообразные связки стабилизируют весь коленный сустав и не дают ему смещаться назад и вперед. Разрыв этих связок чрезвычайно тяжелая травма, которая требует длительного лечения.
Как происходит разрыв коленных связок?
Коленный сустав поддерживает довольно сложный связочный аппарат. Среди прочего выделяют 4 крестообразных связки:
Передняя крестообразная связка (ACL). Связка, расположенная в центре колена, управляет вращением и движением голени вперед.
Задняя крестообразная связка (PCL). Связка, расположенная в центре колена, которая контролирует обратное движение голени.
Медиальная коллатеральная связка (MCL). Связка, которая придает стабильность колену с внутренней стороны.
Боковая коллатеральная связка (LCL). Связка, которая стабилизирует колено с внешней стороны.
Именно поэтому разрыв крестообразных связок коленного сустава считается типичной травмой футболистов, баскетболистов, теннисистов и легкоатлетов. Ученые из Университета Сан-Паоло в Бразилии подсчитали , что до 50% случаев травм или разрывов передних крестообразных связок приходится именно на футбол.
Ученые из Огайо, проанализировав частоту травматичных случаев среди детей-спортсменов, пришли к выводу, что у девочек-футболисток разрыв коленных связок встречается чаще, чем у мальчиков.
Прочие возможные причины:
Падение с высоты с приземлением на ногу;
Прямой удар в подколенную область.
Симптомы разрыва коленных связок
-
Резкая боль сразу после травмы, которая усиливается при движениях ногой;
Ограниченное движение, скованность сустава;
Невозможность перенести вес на поврежденную ногу, согнуть или повернуть ее;
При полном разрыве связок полностью утрачивается двигательная функция;
Гематома, отек в районе колена;
Местная гиперемия (повышение температуры) в колене.
Лечение разрыва крестообразных связок коленного сустава
Травмы, которые сопровождаются полным разрывом сухожилий, приходится лечить хирургическими методами.
Если подобного не произошло и имеет место надрыв (микроразрыв) связки, то достаточно консервативных методов:
Покой и снятие нагрузки с ноги во время перемещений с помощью костылей или ходунков;
Фиксация колена тугой повязкой (бандажем);
Придание ноге возвышенного положения во время сна и отдыха;
В первые дни после травмы противопоказаны любые физические нагрузки. Пострадавшему предписывается никоим образом не нагружать ногу и по возможность не сгибать её в коленном суставе
Как только болевой синдром уйдет и связки немного восстановятся, рекомендована физиотерапия:
Лечебная физкультура на укрепление связок и мышц;
Ношение защитного бандажа, фиксатора при ходьбе;
Ограничение физической активности до полугода и более.
К сожалению, у подобных травм почти всегда неблагоприятный исход. Повреждения связок, будь то растяжения или надрывы, ухудшают функциональность коленного сустава. Примерно половина пациентов при сопоставимых нагрузках получает повторную травму в течение следующих 5 лет.
Хирургическое лечение разрыва крестообразных связок коленного сустава – терапия выбора, поскольку серьезное повреждение зачастую приводит к тяжелой инвалидности. Если не провести операцию вовремя возможны серьезные осложнения, такие как заедание колена, прогиб в обратную сторону, а затем потеря функциональности сустава.
Риски операции на крестообразных связках
Нужно понимать, что любое хирургическое вмешательство подразумевает риски. Наиболее опасным считается тромбоэмболия легкого или тромбоз глубоких сосудов.
В среднесрочной перспективе пациенты часто жалуются на болевой синдром, проблемы со сгибанием, периодическое опухание колена. Другие напротив отмечают излишнюю подвижность сустава, поскольку трансплантат со временем растягивается сильнее здоровых связок.
В зависимости от вашего конкретного состояния могут существовать и другие риски, такие как кровотечение. Обязательно обсудите любые проблемы и возможные осложнения с хирургом перед операцией.
Как подготовиться к операции на крестообразных связках?
Пройдите полное обследование, включая анализы крови и проверку сосудов на тромбы;
Обязательно сообщите врачу, есть ли у вас гиперчувствительность к определенным лекарствам или анестезирующим средствам, аллергия на резину, латекс и т.п.;
Подробно расскажите обо всех препаратах и биологически активных добавках, которые вы принимали за последние несколько дней;
Сообщите о сопутствующих заболеваниях, если о них нет записей в медицинской карте, в особенности о болезнях системы кровообращения;
Отдельно следует сообщить о приеме любых антикоагулянтов (разжижающих кровь), включая аспирин, и в целом о препаратах, влияющих на свертываемость крови;
Для женщин: при подозрении на беременность или подтвержденной беременности, даже на малых сроках, уведомите об этом медицинского работника.
Как правило, операция на крестообразных связках проводится под общим наркозом, либо с помощью спинальной анестезии. Поэтому вам предстоит как минимум на 8 часов отказаться от пищи и пить меньше жидкости.
Как происходит операция на крестообразных связках
Процедура, как правило, малоинвазивная и производится при помощи артроскопа – специального инструмента, который вводится в коленный сустав через небольшой разрез. Однако при обширном разрыве связок возможно традиционная операция с иссечением поврежденной ткани.
Для аутотрансплантата обычно берется кусок подколенного сухожилия (позади бедра), либо иные ткани.
Далее хирург сверлит два небольших отверстия в берцовой и бедренной кости в местах крепления разорванной связки. Трансплантат будет прикреплен к ним при помощи хирургических скоб, анкеров или винтов.
Реабилитация после операции на крестообразных связках
После выписки из больницы уделите внимание чистоте прооперированного колена до того, как срастется шов. Не мочите его во время водных процедур, не чешите и не прикасайтесь к пораженной зоне. Чтобы уменьшить отек, держите ногу в чуть приподнятом положении.
Разумеется, вам понадобится программа физической реабилитации при помощи упражнений. Чем раньше вы приступите к ней и чем регулярнее будут тренировки – тем легче будет разработать больную ногу.
Тренировочную программу для вас должен составить квалифицированный физиотерапевт. Следуйте всем его указаниям. К тренировкам можно приступать, как только снимут швы и спадет послеоперационный отек.
Помните, что не следует возвращаться к активным тренировкам без одобрения лечащего врача.
Читайте также:


