Одонтогенный остеомиелит на рентгене
Остеомиелит челюстей
Остеомиелит челюстей является, по данным ряда авторов, наиболее частым заболеванием, наблюдаемым в клинике челюстной хирургии. Остеомиелит челюстей возникает на почве инфекции, проникающей в костную ткань.
Классификация. В зависимости от пути проникновения инфекции различают:
2) контактный остеомиелит, разновидностью которого является одонтогенный остеомиелит.
Гематогенный остеомиелит возникает при различных общих инфекциях и при наличии инфекционного очага в каком-нибудь участке тела. Инфекция переносится по кровеносной системе.
Контактный остеомиелит может возникнуть при наличии очага в тканях, окружающих кость. Так, наблюдаются случаи остеомиелита челюсти как осложнение после фурункула, рожистого воспаления кожи лица.
Одонтогенный остеомиелит. Инфекция проникает в челюсть со стороны верхушки корня или альвеолярного края.
Патологоанатомическая картина. Проникая по лимфатическим путям и гаверсовым каналам, инфекция углубляется в альвеолярный отросток и распространяется на тело челюсти. Тут происходит гнойное расплавление трабекул, возникают мелкие участки деструкции кости. Мелкие очаги в дальнейшем сливаются в более крупные. В промежутках может сохраняться неповрежденная кость. Местами появляются репаративные изменения вплоть до склероза. В одних случаях процесс носит ограниченный характер, в других диффузный. Кость подвергается деструктивным изменениям, замещается грануляциями, гноем, который проникает под надкостницу в мягкие ткани, образуя свищи.
Некроз кости, секвестрация в каждом отдельном случае зависит от васкуляризации данного участка. Так, в восходящей ветви нижней челюсти, особенно в области отростков венечного и суставного, богато снабженных сосудами со стороны мягких тканей, секвестрация наблюдается реже.
Горизонтальная часть нижней челюсти питается за счет одной альвеолярной артерии, заложенной в нижнечелюстном канале. Секвестрация этой части бывает довольно значительна, так как роль сосудов мягких тканей в данном участке ничтожна. Артерия посылает веточки к зубам и альвеолярным перегородкам. Веточки носят характер концевых артерий. Однако эти участки васкуляризуются и другими сосудами. Часто процесс секвестрации альвеолярного отростка протекает раздельно от тела кости.
Некоторые авторы отмечают дополнительные источники кровоснабжения челюстей. По данным В. М. Уварова, нижняя альвеолярная артерия питает исключительно альвеолярный отросток и зубы, тело же нижней челюсти снабжается кровью от ряда экстраоссальных сосудов.
В ментальной области имеется много сосудов, проникающих в кость из мягких тканей. Имеющиеся здесь анастомозы между сосудами одной и другой стороны способствуют распространению остеомиелитического процесса с одной стороны челюсти на другую.
Репаративные процессы происходят за счет камбиального слоя периоста, остеобластов губчатого и коркового вещества кости. Продуктивные процессы при хронических остеомиелитах нижней челюсти бывают выражены достаточно резко и ведут к образованию секвестральной коробки, утолщению, деформации кости, образованию шероховатостей, шипов, остеофчтов и др.
Остеомиелит верхней челюсти чаще носит ограниченный характер вследствие особого расположения костных трабекул, образующих местами костные тяжи. Однако здесь наблюдается иногда переход процесса на смежные кости и полости — гайморову, носовую, а также через инфицированные эмболы на более отдаленные участки.
Явления склероза кости и оссифицирующего периостита в верхней челюсти обычно выражены слабо. Неполноценность надкостницы верхней челюсти сказывается в резком замедлении оссифицирующих процессов.
Процесс восстановления кости происходит здесь преимущественно за счет остеобластов губчатого вещества.
Секвестральной коробки на верхней челюсти не наблюдается.
Не только виновный зуб, но и рядом стоящие зубы дают явления периодонтита. Появляются все усиливающиеся рвущие боли.

В дальнейшем появляются мелкие очаги деструкции, где плотные участки чередуются с участками лизиса (рис. 75).

В связи с поражением костной ткани в области нижнечелюстного канала и вовлечением в процесс заложенного в канале нерва наблюдаются анестезии и парестезии. К местным симптомам присоединяются общие — в виде озноба, повышения температуры, изменений морфологии крови. Окружающие мягкие ткани втягиваются в процесс. Появляются коллатеральные отеки, абсцессы, воспаления лимфатических желез, мышечной ткани, флегмоны, тризм. В дальнейшем течении кость подвергается деструктивному процессу, а иногда и некротическим изменениям. Некротизирующиеся участки кости могут выделяться в виде секвестров (рис. 76).

Остеомиелит альвеол обладает всеми вышеописанными признаками и отличается только тем, что эти признаки выявлены на ограниченном участке. Здесь можно также наблюдать деструктивный процесс, мелкие секвестры. Острая форма сменяется подострой. Острые явления стихают, общее состояние улучшается; процесс принимает более ограниченный характер. Некротизированный участок окружается грануляционной тканью и отторгается в виде секвестра от живой кости.
Хронический остеомиелит характеризуется длительным, вялым течением процесса. Он может сопровождаться вспышками воспалительного процесса, обострениями. При хроническом остеомиелите наряду с появлением очагов деструкции наблюдаются репаративные изменения — гиперостозы, обусловливающие деформацию и утолщение. Эти явления касаются почти исключительно нижней челюсти. За счет продуктивных процессов надкостницы образуется секвестральная коробка. Характер секвестральной коробки нижней челюсти отличается от таковой в трубчатой кости.

В этом случае представляется возможным получить не только сравнительную характеристику обеих половин челюсти, но и выявить изменения со стороны надкостницы, при боковом снимке челюсти часто неуловимые. Эта же укладка чрезвычайно благоприятна для обнаружения секвестров.
Для выявления состояния ментальной области мы рекомендуем нашу ментальную укладку.
До тех пор, пока процесс ограничивается альвеолярным отростком, продуктивную реакцию со стороны надкостницы удается уловить только в том случае, когда альвеола пуста (зуб удален).
Гораздо чаще удается уловить на рентгенограмме мелкие секвестры как губчатого вещества, так и кортикального слоя альвеол:
1) при парадентозе, осложненном инфекцией костного кармана;
2) при гнойной инфекции со стороны корневого канала;
3) после неудачной экстракции;
4) после неудачного наложения мышьяка (фактически некроз кости).
Кожные свищи. Исходящие из остеомиелитических очагов свищи, кроме обычной своей локализации на слизистой полости рта, часто открываются на коже в самых разнообразных местах: у нижнеглазничного края, у скуловой кости, в подбородочной области, у угла нижней челюсти, иногда и над ключицей.
В некоторых случаях в кости удается проследить ход свища от его первоисточника, однако чаще приходится для этого прибегать к добавочным мероприятиям. Целесообразно вводить пуговчатый зонд или контрастные вещества с помощью шприца (йодлипол). Это исследование носит название фистулографии.
Одонтогенные воспалительные заболевания, связанные с распространением инфекции из периапикальных (осложнения кариеса) или других зубных тканей (заболевания пародонта, перикоронит), среди всех воспалительных заболеваний челюстно-лицевой области занимают значительное место. В диагностике и дифференциальной диагностике таких заболеваний, как периостит, остеомиелит и гайморит рентгенологическое обследование имеет первостепенное значение.
Периостит челюсти
Периостит челюсти - острое или хроническое гнойное воспаление надкостницы, альвеолярного отростка или тела челюсти. Причиной гнойного периостита чаще являются первый и третий моляры, на верхней челюсти -также вторые премоляры и вторые моляры.
При остром периостите челюсти на рентгенограмме может проецироваться утолщенная, отслоенная надкостница. Периостальное утолщение кости наблюдается с одной стороны челюсти (преимущественно с вестибулярной поверхности альвеолярного отростка и тела челюсти).
При хроническом периостите утолщение надкостницы постепенно увеличивается. На рентгенограмме видна тень периостального утолщения челюсти. При длительности заболевания более 2-3 мес. появляется оссификация утолщенного периоста. При более длительном течении, особенно у детей и подростков, на рентгенограмме по краю нижней челюсти обнаруживаются участки новообразованной кости, видны слоистое ее строение, а также вертикальная исчерченность.
Рентгенография может быть использована при проведении дифференциального диагноза периостита с остеомиелитом и поражениями надкостницы челюстей при специфических инфекциях. Периостит в отличии от остеомиелита рентгенологически характеризуется отсутствием очагов резорбции кости и секвестров. Туберкулезное и сифилитическое поражения периоста сочетаются с изменениями лимфатических узлов, кости челюсти, поэтому соответственно отличаются рентгенологические данные.
Остеомиелит челюсти
Остеомиелит челюсти - гнойно-некротический воспалительный процесс в костной ткани челюсти. Среди различных форм остеомиелита (контактный, гематогенный) преобладают одонтогенные остеомиелиты, чаще поражается нижняя челюсть. На долю остеомиелитов челюстно-лицевой области приходится 50 % всех воспалительных заболеваний костей скелета.
Одонтогенный остеомиелит возникает после многократных обострений хронических периодонтитов, при инфицировании лунки, радикулярных кистах, абсцедирующем пародонтите, затрудненном прорезывании зуба мудрости. Поражение костной ткани в пределах 3-4 зубов рассматривается как ограниченный процесс, при вовлечении больших отделов — диффузный. В развитии остеомиелита различают острую, подострую и хроническую стадии, которые имеют отличительные рентгенологические признаки.
В острой фазе (продолжительность 10-14 дней) в первые дни заболевания изменения не выявляются, кроме деструкции кости в окружности периодонта пораженного зуба. На рентгенограмме видны причинный зуб с периапикальным хроническим процессом, радикулярная киста и мягкотканная сопоровождающая тень. На 10-14-й день заболевания на рентгенограмме видны нерезко выраженные деструктивные изменения костной ткани, утолщение надкостницы.
В гюдострой фазе (продолжительность от 10-14 дней до 3 недель) появляется очаговый остеопороз в виде округлых и овальных очагов разрежения костной ткани с четкими или нечеткими контурами. На рентгенограмме видны участки резорбции главным образом по краю челюсти, не имеющие четких границ - неассимилированный линейный периостит. В эту стадию заболевания полного отделения секвестров не наблюдается.
Хронический остеомиелит протекает от нескольких месяцев до нескольких лет. Он характеризуется дальнейшим отграничением воспалительных очагов, образованием и отторжением секвестров, новообразованием костной ткани и ее кальцификацией. На фоне очага деструкции и остеопороза возникают губчатые (через 3-4 нед. от начала заболевания) и корковые (через 6-7 нед.) секвестры, представленные на рентгенограмме в виде более плотных теней на фоне очагов разрежения (рис. 4.1).
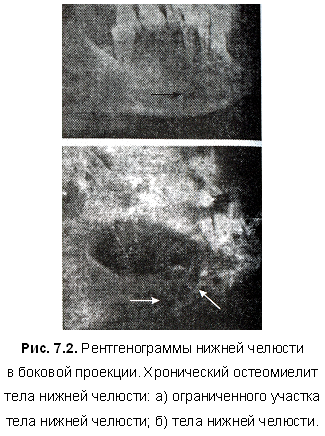

Образовавшаяся в окружности остеомиелитического очага новообразованная костная ткань представляет секвестральную коробку (капсулу). На рентгенограмме определяются отдельные очаги резорбции кости, в центре которых проецируются тени секвестров — секвестральная форма остеомиелита. Контуры челюсти изменены за счет утолщения и неровности ее отделов в связи с оссифицирующим процессом в надкостнице (рис. 4.2).
При длительном хроническом течении остеомиелита часто наблюдается бессеквестральная форма, когда расплавление костного вещества происходит диффузно с образованием отдельных мелких очагов резорбции, в которых заключены небольшие участки некро-тизированной кости (точечные секвестры), часто подвергающиеся рассасыванию (рис. 4.3).
На рентгенограмме определяются эндостальная и периостальная перестройка костной ткани, отличающиеся нечеткостью костного строения, его значительной плотностью и выраженным склерозом кости, секвестры не наблюдаются (рис. 4.4).

У отдельных больных может наблюдаться гиперостозная форма хронического остеомиелита, характеризующаяся значительным новообразованием кости, в которой имеются отдельные очаги деструкции, содержащие мелкие секвестры или разрастание грануляций. На рентгенограмме видны очаги разрежения кости, содержащие мелкие секвестры, которые чаще рассасываются или инкапсулируются. В дальнейшем в толще челюсти остаются округлые, мелкие очаги резорбции, окруженные участками скерозированной кости (рис. 4.5). На рентгенограмме видны эндостальная и периостальная перестройки костной ткани, отличающиеся нечеткостью костного строения, значительной плотностью и выраженным склерозом кости, секвестры не определяются (рис. 4.6).

Одонтогенный остеомиелит необходимо дифференцировать с остеомиелитами неодонтогенного происхождения (гематогенным, гиперпластическим, актиномикотическим, луче
вым). Гематогенный остеомиелит встречается у детей при общеинфекционных и септических состояниях. При гиперпластическом остеомиелите (остеомиелите Гарре), поражающем только нижнюю челюсть, преобладает продуктивная реакция кости в виде выраженного остеосклероза с наличием небольших полостей и периостальных наслоений (рис. 4.7).

Для актиномикотического остеомиелита характерно длительное течение, наличие наряду с очагами деструкции выраженного склероза и периостальных наслоений (рис. 4.8).
Лучевой остеомиелит (остеорадионекроз) характеризуется торпидным течением, секвестры образуются через 3-4 месяца от начала заболевания, реакция надкостницы отсутствует (рис. 4.9).

Хронический одонтогенный остеомиелит может привести к развитию осложнений. При обширных поражениях кости и недостаточной тканевой реакции для образования секвестральной капсулы (у ослабленных больных и лиц пожилого возраста) часто возникают самопроизвольные переломы челюсти с характерным смещением отломков и с последующим сращением их в неправильном положении, приводящие к деформации челюсти. В некоторых случаях ееквестральная капсула бывает выражена крайне слабо, на месте погибшего участка не происходит восстановления кости и остается подвижность отломков - образуется ложный сустав (рис. 4.10).

В отдельных случаях после перенесенного остеомиелита в толще челюстной кости остаются различных размеров воспалительные очажки, содержащие грануляционную ткань, а иногда и небольшие секвестры. По периферии такие очаги окружены фиброзной капсулой и зоной склерозированной кости.
Перикоронит
Перикоронит - воспалительный процесс в маргинальном отделе периодонта и десны, связанный с затруднённым прорезыванием третьего нижнего моляра. При рентгенологическом исследовании отмечают расширение линии периодонта у шейки зуба, иногда резорбцию кости по ходу корня в виде полулуния.
4.4. Гайморит
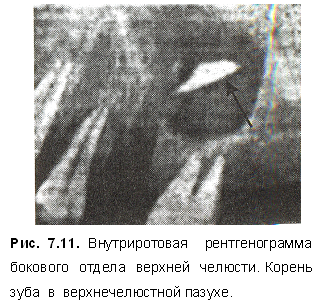
Гайморит — воспаление верхнечелюстной пазухи в следствие острого или обострившего хронического периодонтита верхних премоляров и моляров, нагноения радикулярной кисты, остеомиелита верхней челюсти, травматического удаления зубов и их проталкивания в пазуху (рис. 4.11).
При рентгенологическом исследовании (рис. 4.12) отмечаются снижение прозрачности (затемнение) верхнечелюстной пазухи, очаги деструкции в области причинных зубов. В целях диагностики и дифференциальной диагностики проводят рентгенографию с введением рентгено-контрастной массы (рис. 4.13).
Хронический гайморит дифференцируют от корневой кисты верхней челюсти, проросшей в пазуху. Рентгенография при кисте позволяет увидеть куполообразное затемнение с ровными четкими границами. Введение в полость образования контрастной массы (йодолипола) показывает границы кисты и ее отношение к верхнечелюстной пазухе (рис. 4.14).


При проведении дифференциального диагноза с хроническим остеомиелитом верхней челюсти, особенно при бессеквестральной форме, решающими моментами являются периостальное утолщение кости, рентгенологически определяемые очаги резорбции кости альвеолярного отростка, что характерно для воспалительного заболевания кости.
Обязательно проведение дифференциальной диагностики хронического гайморита со злокачественной опухолью верхней челюсти. На рентгенограмме при раке челюсти видна резорбция стенок пазухи, альвеолярного отростка челюсти (рис.4.15). Верхняя челюсть деформирована, нередко разрастания выбухают в полость носа.
Глава 5

Опора деревянной одностоечной и способы укрепление угловых опор: Опоры ВЛ - конструкции, предназначенные для поддерживания проводов на необходимой высоте над землей, водой.

Папиллярные узоры пальцев рук - маркер спортивных способностей: дерматоглифические признаки формируются на 3-5 месяце беременности, не изменяются в течение жизни.

Общие условия выбора системы дренажа: Система дренажа выбирается в зависимости от характера защищаемого.
Поперечные профили набережных и береговой полосы: На городских территориях берегоукрепление проектируют с учетом технических и экономических требований, но особое значение придают эстетическим.
Остеомиелит — гнойное воспаление костных структур. Подтверждение диагноза осуществляется при помощи рентгенологической диагностики. Впоследствии методика используется для визуализации динамики процесса, эффективности и результативности терапии.
Остеомиелит на рентгене трудно обнаружить на начальных стадиях, необходим тщательный подбор степени излучения, на поздних этапах болезни лизис тканей и появление воспалительного инфильтрата не оставляет сомнений в правильности диагноза.
- Как при помощи рентгена обнаружить заболевание на ранней стадии
- Методика проведения рентгенографии
- Проявление заболевания на рентгенограммах
- Острое течение патологии
- Хроническое течение
- Видео
Как при помощи рентгена обнаружить заболевание на ранней стадии
Начальные проявления острого остеомиелита на рентгеновских снимках обнаруживаются к концу первой недели развития патологии, подтвердить диагноз можно на 8-15 сутки попадания инфекции. Это связано с патогенезом заболевания.

Остеомиелит пяточной кости
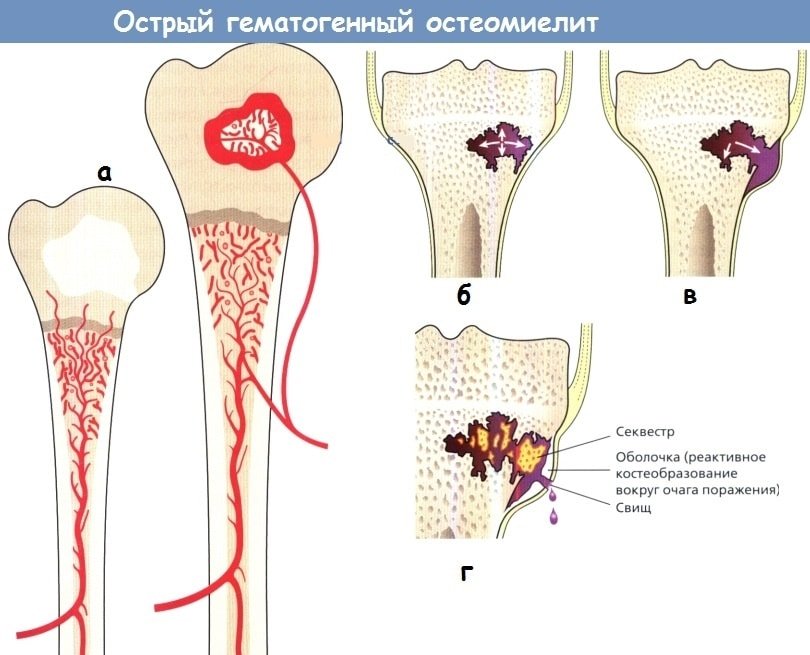
Развитие патологии может быть как после травматизации кости, так и в результате гематогенного распространения инфекции.
Если при переломе кости диагностика не составляет труда, то гематогенный остеомиелит трудно заподозрить.
Чаще острый гематогенный остеомиелит встречается у детей, так как в детском возрасте костный мозг представлен красным ростком, его кровоснабжение лучше за счёт большого количества анастомозов, во взрослом он замещается жёлтым костным мозгом — жировой тканью.

Остеомиелит нижней челюсти
Патогенез развития острой патологии связан с септическим инфекционным поражением, когда с током крови инфекция попадает в полость кости и начинается воспаление костного мозга.
Чем больше коллатералей, тем большая вероятность инфицирования. После попадания бактериального эмбола должно пройти время, необходимое на реакцию организма и воздействие патогенных факторов на ткани кости.
На начальных стадиях диагноз остеомиелит выставляется по рентгенологическим признакам:
- увеличение мягкотканого компонента в объёме над местом поражения: в норме подкожная клетчатка на снимке выглядит как однородное просветление, при воспалении — она отекает, становится по плотности соизмерима с мышечными структурами, контуры размываются;
- при воспалении в метафизе трубчатой кости размывается рисунок трабекул, контур коркового слоя, иногда он может исчезать;
- периостальная реакция наблюдается при эпифизарном остеомиелите в диафизах и эпифизах трубчатых костей — происходит отслоение коркового слоя, в просвете могут наблюдаться воспалительные инфильтраты (участки затемнения, в которых происходит иммунный ответ: отёк, лимфоцитарная инфильтрация, гнойное расплавление тканей) на рентгенограмме это выглядит как симптом утолщения кости;
- костномозговой канал размывается, его обнаружение возможно только при томографическом исследовании на ранних стадиях.
![]()
Пункция коленного сустава
Чаще патология формируется в области функциональных участков костей, суставных поверхностях. В таком случае информативным для подтверждения диагноза становится пункция сустава. После процедуры для контроля эффективности проводят повторное исследование.
Методика проведения рентгенографии
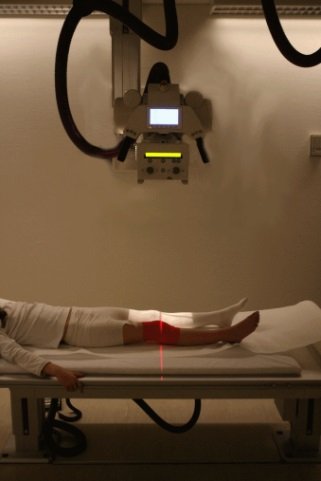
При подозрении на остеомиелит требуется подобрать оптимальную дозу облучения рентгеновского луча. Чем выше жёсткость лучей, тем более контрастный снимок и лучше видны воспалительные участки.
Хроническое течение патологии требует обязательного исследования. Это необходимо для уточнения степени повреждения и контроля динамики развития процесса, так как исследование расширяет область обзора и помогает врачу полностью представить объём поражения.
При появлении секвестров и свищей применяется метод прямого увеличения рентгенограммы или фистулография — исследование с внутривенным контрастированием.
Диагностика помогает точно определить объём деструктивного повреждения кости, мягких тканей, позволяет травматологу подобрать оптимальный способ оперативного вмешательства.
При хроническом течении гематогенного остеомиелита методика малоинформативная, так как плотные очаги склероза затрудняют визуализацию. В таком случае требуется фистула томографическое исследование.
Проявление заболевания на рентгенограммах
Признаки остеомиелита на рентгенограммах зависят от течения патологии. При остром и хроническом процессе рентгенолог видит различную рентген-картину, динамическое наблюдение позволяет проследить хронизацию заболевания.
При остром течении рентгенолог видит следующие симптомы:
- воспалительную реакцию мягкотканых структур в области патологического очага в виде утолщения тканей над ней, размытости слоёв подкожно-жировой клетчатки и мышечных структур;
- периостальная реакция по бахромчатому типу или в виде широкой неравномерной тени, результат обезыствления костной ткани;
- деструкция кости — явный симптом, при котором под воздействием инфекционного фактора и собственных иммунных клеток происходит разрушение клеток. На снимке видны очаги просветлений (тёмные пятна на снимке) разной формы и размера с нечёткими размытыми контурами в кортикальном слое, губчатом веществе. Кость теряет свою рентгенологическую плотность, становится прозрачной;
- исчезновение костномозгового канала, явный признак острого гематогенного остеомиелита в детском возрасте.
![]()
При хроническом гематогенном остеомиелите кортикальный слой значительно утолщается в сравнении с начальными снимками, надкостница наоборот — истончается.
Появляются участки склероза — замещение функциональной костной ткани соединительной. Чаще на снимках обнаруживаются области деструкции с ободком склероза, такая картина увеличивает риск возникновения патологических переломов, так как кость становится более хрупкой, нарушаются её амортизационные функции.
Происходит формирование секвестров — на рентгене выглядят как плотная тень, окружённая соединительнотканным венчиком (секвестральная капсула). Этот участок лишён костной структуры. Секвестрация может привести к укорочению костей.
Чем раньше начнётся диагностика и лечение остеомиелита, тем большая вероятность благополучного исхода.
Переход в хроническую стадию увеличивает риск развития патологических переломов, формирования ложных суставов, некроза кости и инвалидизации.
Видео

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Воспалительные заболевания челюстей чаще наблюдаются у детей 5-10 лет и больных в возрасте 20-40 лет. Наиболее часто встречающиеся одонтогенные остеомиелиты возникают преимущественно в нижней челюсти (до 93 % всех случаев); у 35-55 % всех больных остеомиелитом поражаются челюсти.
Инфицирование кости происходит из околоверхушечных очагов при острых и обострении хронических периодонтитов, реже - из краевых отделов при пародонтите и нагноении радикулярных кист. Остеомиелит может развиться и при инфицировании лунки после удаления зуба.
В зависимости от состояния реактивности организма и патогенности микрофлоры в воспалительный процесс вовлекается небольшой участок костной ткани в пределах 3-4 зубов или большие отделы кости - половина челюсти или вся челюсть (диффузный остеомиелит).
Длительность хронического остеомиелита от 1 мес до нескольких лет, в течение которых продолжается демаркация (отделение) омертвевших участков кости, отторжение секвестров, образование свищей. У молодых больных отторжение губчатых секвестров, расположенных в области альвеолярной части, происходит через 3 - 4 нед, кортикальных - через 6 - 7 нед. Нарастает деформация челюсти вследствие ассимиляции периостальных наслоений.
Обнаружение секвестров на рентгенограмме иногда представляет собой довольно сложную задачу. Распознавание упрощается при образовании вокруг секвестра демаркационного вала из грануляционной ткани, определяемой в виде полосы просветления вокруг более интенсивной тени секвестра. Обнаружение дополнительной тени, выходящей за пределы челюсти в мягкие ткани, изменение положения подозрительного участка на повторных идентичных рентгенограммах несомненно свидетельствуют о наличии секвестра.
При остеомиелите лунки удаленного зуба процесс начинается с фрагментации кортикальной замыкательной пластинки, затем происходит деструкция межкорневой перегородки, размеры лунки увеличиваются, видны кортикальные секвестры.
При несвоевременном вскрытии околочелюстных абсцессов и флегмон возникает контактный остеомиелит с образованием кортикальных секвестров. После секвестрации остаются значительные дефекты кости.
Выраженные деструктивные изменения и формирование крупных секвестров могут привести к возникновению патологического перелома. При неправильном и несвоевременном лечении, особенно у пожилых больных, у которых снижены репаративные процессы, может образоваться ложный сустав с патологической подвижностью. У стариков нередко наблюдаются атипично протекающие хронические остеомиелиты с преобладанием продуктивной реакции (гиперпластические, гиперостозные), поражающие преимущественно нижнюю челюсть. На рентгенограмме определяются ассимилированные периостальные наслоения с утолщением коркового слоя, очаги выраженного остеосклероза, облитерация костномозговых пространств. Образования секвестров не происходит, возникают свишевые ходы.
Травматический остеомиелит как осложнение переломов челюстей развивается в 3 - 25 % случаев. На частоту его возникновения влияют тяжесть повреждения, наличие открытого перелома, сроки обращения за врачебной помощью и недостаточная иммобилизация отломков челюсти. Длительно сохраняющийся отек мягких тканей в области перелома затрудняет своевременное выявление начинающегося нагноения костной раны.
Первые рентгенологические признаки травматического остеомиелита: нарастание пятнистого остеопороза, нечеткость и неровность краевых отделов отломков, увеличение ширины линии перелома, смещение отломков из-за нарушения формирования соединительнотканной мозоли, отмечают через 8-10 дней после появления клинических симптомов заболевания.
При некротизации мелких осколков и краевых отделов костных отломков на рентгенограммах отображаются секвестры в виде более плотных теней. На повторных рентгенограммах осколки меняются мало, может появляться нежная тень по контуру за счет эндостального костеобразования. Тень секвестров в течение 2-3 нед становится более интенсивной. О некротизации осколка свидетельствует также его смещение при анализе идентичных повторных рентгенограмм. Небольшие секвестры и осколки могут рассасываться на протяжении 2-3 мес. В связи с особенностями кровоснабжения даже мелкие осколки в средней зоне лица сохраняют свою жизнеспособность.
Склеротические изменения при травматическом остеомиелите встречаются редко. Периостальная реакция в виде линейного отслоенного периостита видна лишь по нижнему краю тела и по заднему краю ветви нижней челюсти.
При остеомиелите может быть поражена не вся поверхность отломков, а лишь ограниченные участки (зона проволочного шва, область альвеолярного края). При хроническом течении процесса в других отделах происходит заживление перелома с формированием костной мозоли. В этих случаях иногда лишь рентгенологическое исследование позволяет заподозрить наличие осложнения.
Введение в пазуху рентгеноконтрастного вещества (гайморография) не обеспечивает получения необходимой информации о состоянии слизистой оболочки.
Остеомиелит челюстей у детей. У детей остеомиелит возникает в области молочных моляров и первых постоянных моляров на верхней и нижней челюстях. Особенности анатомического строения костей с их недостаточной минерализацией обусловливают диффузное течение воспалительного процесса у детей. На рентгенограммах в острый период в первые дни заболевания, несмотря на выраженную клиническую картину, выявляются лишь очаги деструкции костной ткани в зоне бифуркации молочных моляров (картина хронического гранулирующего периодонтита). Уже в конце 1-й недели могут появляться очаги разрежения костной ткани, линейные периостальные наслоения и мягкотканная тень.
При хроническом течении остеомиелита секвестрации подвергаются и зачатки постоянных зубов, исчезает изображение замыкающей кортикальной пластинки фолликула, нарушается формирование зуба; в поздних стадиях отмечаются нечеткость контуров зачатка и его смещение.
При гиперпластической форме остеомиелита возникает деформация челюсти за счет выраженных периостальных наслоений. Для получения представления о состоянии губчатого вещества необходимо провести томографию, которая позволяет выявить участки разрежения костной ткани, не содержащие секвестров. Возникают сложности при дифференциальной диагностике заболевания с опухолями, в частности с остеогенной саркомой, которые иногда удается преодолеть лишь благодаря гистологическому исследованию. Следует отметить, что в отличие от остеогенных сарком при остеомиелите периостальные наслоения имеют линейный характер.
Гематогенный остеомиелит возникает у новорожденных и в раннем детском возрасте как осложнение пиодермии, пузырчатки, пупочного сепсиса, пневмонии, мастита у матери, менингита, медиастинита. При гематогенном остеомиелите поражаются зоны активного роста костей: на нижней челюсти - мыщелковый отросток с тенденцией к вовлечению сустава в патологический процесс, на верхней - край глазницы, альвеолярный отросток, область зубных зачатков. На 6-7-й день от начала заболевания на рентгенограмме определяются нечеткость, смазанность костного рисунка. Очаги разрежения округлой и овальной формы на отдельных участках сливаются. Для гематогенного остеомиелита характерно вовлечение в процесс значительных отделов кости. На 3-4-й неделе становятся видимыми губчатые и корковые секвестры. Выявление периостальных наслоений вдоль наружной поверхности, заднего края и параллельно основанию челюсти свидетельствуют о хроническом течении заболевания.
Радиационные повреждения челюстей. Широкое применение лучевой терапии при лечении злокачественных опухолей челюстно-лицевой области и большие лучевые нагрузки на верхнюю и нижнюю челюсти при проведении радикального курса лучевой терапии обусловливают сравнительно высокую частоту их лучевых повреждений.
Первым клиническим симптомом развивающегося остеомиелита являются боли. Позже появляются остеопороз, участки деструкции, губчатые и корковые секвестры, могут возникать патологические переломы. Лучевой остеомиелит характеризуется длительным торпидным течением, отделение секвестров происходит лишь через 3-4 мес. Характерной особенностью рентгенологической картины является отсутствие реакции надкостницы.
Облучение ростковых зон в детском и юношеском возрасте вызывает остановку роста соответствующих отделов.
Читайте также: