Оксана анатольевна никитинская остеопороз
- КЛЮЧЕВЫЕ СЛОВА: остеопороз, бисфосфонаты, Резокластин ФС
Лечение остеопороза (ОП) – одна из важнейших задач современного здравоохранения, что связано с высокой распространенностью данного заболевания среди лиц пожилого и старческого возраста и риском переломов при низком уровне травмы, так называемых низкоэнергетических переломов.
Многоцентровые плацебоконтролируемые клинические исследования показали эффективность современной патогенетической терапии ОП: значимое снижение относительного риска переломов при длительном приеме препаратов (как минимум три – пять лет), влияющих как на костеразрушение, так и на костеобразование.
Одной из основных проблем медикаментозной терапии ОП является недостаточная частота назначения патогенетических противоостеопоротических препаратов лечащими врачами. Так, по данным зарубежных исследователей, частота рекомендаций по приему лекарственных средств для лечения ОП в условиях реальной клинической практики варьирует в широких пределах, однако не превышает 40% в тех случаях, когда отсутствуют дополнительные вмешательства со стороны врачей-исследователей в работу врачей системы общественного здравоохранения.
В течение последних двух десятилетий препаратами первого выбора считаются бисфосфонаты. В результате их применения уменьшается костная резорбция и нормализуются процессы минерализации, как следствие, увеличивается костная масса. Кроме того, бисфосфонаты улучшают структуру кости, в первую очередь трабекулярной, приводя к увеличению ее прочности и уменьшению риска переломов.
В России сегодня доступно несколько бисфосфонатов – алендронат, ризедронат, ибандронат и золедроновая кислота. При этом последняя обладает наиболее высокой антирезорбтивной активностью, в связи с чем ее можно применять с самым большим интервалом – 12 месяцев.
Золедроновая кислота в дозе 5 мг/100 мл один раз в год внутривенно капельно применяется для лечения постменопаузального, мужского и глюкокортикостероидного остеопороза, а также для профилактики повторных переломов, что было доказано в нескольких предрегистрационных многоцентровых рандомизированных плацебоконтролируемых клинических исследованиях.
Один из дженериков золедроновой кислоты, у которого есть показание для лечения ОП, – отечественный препарат Резокластин ФС. Он выпускается в двух дозах, одна из которых (5 мг/6,25 мл) зарегистрирована в России для лечения ОП.
Для оценки частоты назначения бисфосфонатов в реальной клинической практике авторами проведено анкетирование по специально разработанному опроснику 307 врачей шести основных специальностей, которые консультируют больных ОП. Выявлено, что наиболее часто пациентов с ОП лечат ревматологи, в течение месяца они принимали 20 [12; 40] больных, реже – эндокринологи (16 [8; 20]) и травматологи (12 [6; 18]), а гинекологи, неврологи и терапевты – в среднем по 6 больных в месяц. Таким образом, ревматологи и эндокринологи наблюдали больных ОП достоверно чаще, чем гинекологи, неврологи и терапевты (p 2 = 6,986, р = 0,017), у кого снизилась минеральная плотность кости [1]. В другой работе анализ результатов подгрупп с разной комплаентностью продемонстрировал статистически значимое снижение риска переломов у женщин с высокой приверженностью назначенной терапии [2]. Аналогичные данные получены в исследовании, проведенном J.R. Curtis и соавт.: у больных, принимавших менее 50% рекомендованной курсовой дозы, по сравнению с больными, комплаентность которых достигала 90%, риск переломов возрастал на 40% [3].
В условиях реальной клинической практики длительное соблюдение пациентами с ОП назначений врача отмечается лишь в небольшом количестве случаев. В отчете Всемирной организации здравоохранения, посвященном лечению хронических заболеваний, включая ОП, указано, что пациенты тщательно выполняют рекомендации врачей в течение длительного времени не более чем в 50% случаев [4].
Проведенные фармакоэпидемиологические исследования показали, что приверженность противоостеопоротической терапии в целом невелика. Так, в исследовании J. Sanfelix-Genovés и соавт., включавшем 630 пациенток, установлено, что только одна из двух женщин постменопаузального возраста, которым был рекомендован прием препаратов, имела хорошую приверженность лечению [5]. Аналогичные данные (приверженность 45–58% через 12 месяцев терапии) получены и в других исследованиях [6, 7].
Отдельные работы свидетельствуют о том, что более редкий прием препаратов может способствовать увеличению приверженности лечению. Например, при назначении внутривенных бисфосфонатов в режиме один раз в год пациенты получают 100% дозы при однократном введении. Однако на приверженность лечению бисфосфонатами, вводимыми внутривенно, может повлиять развитие постинфузионных симптомов (повышение температуры тела, миалгии, гриппоподобный синдром, головная боль, артралгии), особенно среди тех, кто ранее не принимал препараты указанной группы. Если в исследовании HORIZON-PFT [8] при введении золедроновой кислоты, например, лихорадка и миалгии наблюдались в 16 и 9% случаев соответственно, а степень выраженности симптомов варьировала от слабой до средней и в течение трех дней они исчезали, то, по данным P. Sieber и соавт. [9], частота гриппоподобной реакции у пациенток с постменопаузальным ОП, наблюдавшихся в одной из клиник Швейцарии, в среднем составляла 54%, миалгии – 69%, лихорадки – 32%. Кроме того, у 14,5% больных указанные симптомы отмечались более одной недели.
Острофазовые реакции после внутривенного введения бисфосфонатов часто являются причиной отказа пациентов от последующих инфузий. В лучшем случае они переходят на другую противоостеопоротическую терапию, в худшем – остаются без таковой. Однако хорошо известно, что частота гриппоподобных реакций в значительной степени снижается при введении повторных инфузий золедроновой кислоты, что подтверждается как клиническими исследованиями, так и личным опытом врачей Научно-исследовательского института ревматологии им. В.А. Насоновой.
Независимые опросы его врачей и больных ОП показали, что в России алендронат в отличие от золедроновой кислоты получил большее распространение в виде дженерических препаратов. Скорее всего, это связано с тем, что большинство дженериков золедроновой кислоты выпускаются в дозе 4 мг/5 мл, применяемой в онкологии для лечения костных метастазов и гиперкальциемии, индуцированной злокачественными опухолями. Кроме того, особенности проведения исследований при регистрации дженерических парентеральных препаратов заключаются в том, что не изучается биоэквивалентность препарата оригинальному лекарственному средству (обязательное требование для препаратов, принимаемых перорально).
Для доказательства эффективности дженериков при ОП, как парентеральных, так и пероральных, проводятся исследования по сопоставимости их влияния на минеральную плотность кости и костные маркеры.
В 2014 г. представлен ретроспективный анализ результатов открытого лечения 123 больных ОП (118 женщин и 5 мужчин) препаратом Резокластин ФС 5 мг/6,25 мл (концентрат для приготовления раствора для инфузии), который показал достоверный прирост минеральной плотности кости как в позвоночнике, так и в проксимальном отделе бедра через 12 и 24 месяца лечения. При оценке уровня маркера костной резорбции CTx выявлено его снижение в среднем на 78% уже через три месяца после внутривенного введения препарата. Уже через шесть месяцев после введения отмечалось снижение боли в спине. Достигнутый результат сохранялся и в последующем. За время наблюдения не зафиксировано достоверного снижения роста больных. Гриппоподобный синдром при введении дженерика золедроновой кислоты отмечался у 38% пациентов, миалгия – примерно у 13%, после второй инфузии число больных с указанными нежелательными явлениями значительно сократилось – до 1,8 и 5,3% соответственно [10].
В России было проведено еще одно исследование по сравнению эффективности Резокластина ФС и оригинального препарата у пациенток с низкоэнергетическими переломами тел позвонков и постменопаузальным ОП [11]. Его результаты продемонстрировали сопоставимую эффективность препаратов в отношении влияния на минеральную плотность костной ткани как позвоночника, так и проксимального отдела бедра. При этом у больных, принимавших отечественный препарат, нежелательные явления после введения регистрировались достоверно реже, чем в группе принимавших оригинальный препарат.
В заключение следует отметить, что бисфосфонаты как класс антирезорбтивных препаратов, применяемых для лечения ОП, представлены несколькими лекарственными средствами с разными способами введения и режимом дозирования. Это позволяет выбрать для каждого конкретного пациента то, которое будет способствовать наилучшей приверженности длительному лечению. Золедроновая кислота, вводимая внутривенно один раз в год, может быть препаратом выбора, особенно у пожилых больных при наличии полифармации и когнитивных нарушений.
Полный текст:
- Аннотация
- Об авторах
- Литература
- Cited By
Цель исследования – оценка распространенности отдельных факторов риска (ФР) остеопороза (ОП) и переломов, частоты высокого риска остеопоротических переломов по FRAXR (Fracture Risk Assessment Tool) и ОП по данным рентгеновской денситометрии дистального отдела предплечья у мужчин 50 лет и старше в различных регионах России.
Результаты. Оценка распространенности отдельных ФР остеопоротических переломов у мужчин в возрасте 40 лет и старше показала, что наиболее часто встречались: недостаточное потребление кальция с продуктами питания (91%), курение (30%), низкоэнергетические переломы в анамнезе (20%), низкая физическая активность (16%) и вторичные причины ОП (11%). У мужчин в Уральском федеральном округе (УФО), Сибирском ФО и Центральном ФО чаще выявлялись ≥3 ФР. 5% мужчин в возрасте 50 лет и старше имели высокий риск остеопоротических переломов по FRAXR, а частота ОП по данным периферической денситометрии составила 19%. Наибольшая потребность в проведении лечебных и профилактических мероприятий, выявленная по алгоритму FRAXR, была у жителей Северо-Западного ФО и УФО.
Выводы. Исследование ОСР позволило выявить наиболее распространенные клинические ФР ОП и остеопоротических переломов у мужчин в 5 регионах Российской Федерации, недостаточное потребление с пищей кальция, оценить риск остеопоротических переломов и частоту ОП по данным периферической денситометрии.
Оксана Анатольевна Никитинская
115522, Москва, Каширское шоссе, 34А
115522, Москва, Каширское шоссе, 34А
115522, Москва, Каширское шоссе, 34А
1. Михайлов ЕЕ, Беневоленская ЛИ. Эпидемиология остеопороза и переломов. В кн.: Беневоленская ЛИ, редактор. Руководство по остеопорозу. Москва: БИНОМ; 2003. С. 10-53.
2. Ершова ОБ, Белова КЮ, Барышева ЮВ и др. Многофакторность развития остеопороза: обзор научных исследований кафедры терапии Института последипломного образования Ярославского государственного медицинского университета. Научно-практическая ревматология. 2016;54(2):187-90.
3. Hernlund E, Svedbom A, Ivergаrd M, et al. Osteoporosis in the European Union: medical management, epidemiology and economic burden. A report prepared in collaboration with the International Osteoporosis Foundation (IOF) and the European Federation of Pharmaceutical Industry Associations (EFPIA). Arch Osteoporos. 2013;8:136. doi: 10.1007/s11657-013-0136-1. Epub 2013 Oct 11.
4. Burge R, Dawson-Hughes B, Solomon DH, et al. Incidence and economic burden of osteoporosisrelated fractures in the United States, 2005-2025. J Bone Miner Res. 2007 Mar; 22(3):465-75.
5. Becker DJ, Kilgore ML, Morrisey MA. The societal burden of osteoporosis. Curr Rheumatol Rep. 2010 Jun;12(3):186-91. doi: 10.1007/s11926-0100097-y.
6. Bentler SE, Liu L, Obrizan M, et al. The aftermath of hip fracture: discharge placement, functional status change, and mortality. Am J Epidemiol. 2009 Nov 15;170(10):1290-9. doi: 10.1093/aje/kwp266. Epub 2009 Oct 4.
7. Willson T, Nelson S, Newbold J, et al. The clinical epidemiology of male osteoporosis: a review of the recent literature. Clin Epidemiol. 2015 Jan 9; 7:65-76. doi: 10.2147/CLEP.S40966.eCollection 2015.
8. Khosla S, Amin S, Orwoll E. Osteoporosis in men. Endocr Rev. 2008 Jun;29(4):441-64. doi: 10.1210/er.2008-0002. Epub 2008 May 1.
9. Schuit SC, van der Klift M, Weel AE, et al. Fracture incidence and association with bone mineral density in elderly men and women: the Rotterdam Study. Bone. 2004 Jan;34(1):195-202.
10. Frost M, Wraae K, Abrahamsen B, et al. Osteoporosis and vertebral fractures in men aged 60–74 years. Age Ageing. 2012 Mar;41(2):171-7. doi: 10.1093/ageing/afr170. Epub 2012 Jan 9.
11. Drake MT, Murad MH, Mauck KF, et al. Clinical review. Risk factors for low bone massrelated fractures in men: a systematic review and meta-analysis. J Clin Endocrinol Metab. 2012 Jun; 97(6):1861-70. doi: 10.1210/jc.2011-3058. Epub 2012 Mar 30.
12. Скрипникова ИА, Гурьев АВ, Шальнова СА и др. Распространенность клинических факторов, используемых для оценки риска остеопоротических переломов. Профилактическая медицина. 2016;(5):33-41.
13. Ялочкина ТО, Белая ЖЕ, Рожинская ЛЯ и др. Распространенность переломов и факторы риска их возникновения у больных сахарным диабетом 2 типа, наблюдаемых в амбулаторном медицинском учреждении г. Москвы. В кн.: Сборник тезисов VII Всероссийского диабето-логического конгресса. Диабет XXI веке – время объединения усилий. Москва; 2015. С. 334-5.
14. Никулина СЮ, Боева ЛН, Капустина ЕВ, Догадин СА. Клинико-анамнестические отличия и характеристика состояния костной ткани у мужчин с остеопеническим синдромом. В кн.: Сборник тезисов VII Всероссийского конгресса эндокринологов. Достижения персонализированной медицины сегодня – результат практического здравоохранения завтра. Москва; 2016. С. 343.
15. Ершова ОБ, Синицына ОС, Белова КЮ и др. Результаты анализа факторов риска и абсолютного риска переломов (FRAX) у мужчин с переломами проксимального отдела бедра. Остеопороз и остеопатии. 2013;(1):3-6.
16. Оглоблин НА, Спиричев ВБ, Батурин АК. О потреблении населением России кальция с пищей. Вопросы питания. 2005;(5):14-7.

Контент доступен под лицензией Creative Commons Attribution 4.0 License.











Актуальные вопросы терапии остеопороза: кому и что назначать, как долго лечить
Остеопороз является широко распространенным заболеванием скелета. Лечение остеопороза направлено на снижение риска переломов, возникающих на фоне сниженной минеральной плотности и нарушения микроархитектоники костной ткани. В настоящее время в арсенале врачей имеются несколько антиостеопоротических препаратов, среди которых бисфосфонаты, деносумаб, терипаратид и стронция ранелат. В статье обсуждаются вопросы выбора лекарственной терапии и тактики ведения пациента с остеопорозом.
Остеопороз (ОП) является широко распространенным заболеванием скелета, обусловленным снижением плотности и ухудшением качества кости и проявляющимся переломами на фоне минимальной травмы или спонтанно. По данным эпидемиологических исследований, в России ОП страдают 30–33% женщин и 22–24% мужчин в возрасте 50 лет и старше [1]. ОП – это болезнь не только пожилых людей, но и лиц более молодого возраста, особенно тех из них, у кого имеются различные заболевания, например, ревматоидный артрит или инсулинозависимый сахарный диабет, или получающих лекарственные препараты, негативно влияющие на костный обмен. В зависимости от пола, возраста, сопутствующей патологии и принимаемой лекарственной терапии, наличия или отсутствия переломов пациент с ОП может оказаться в поле зрения врача любой специальности. Врач, в свою очередь, должен быть готовым оказать этому больному квалифицированную помощь, подобрав в каждом конкретном случае необходимое лечение и определив его продолжительность.
Сегодня в клинической практике используются препараты, доказавшие свою эффективность в отношении снижения риска переломов в длительных многоцентровых плацебо-контролируемых клинических испытаниях. В России, как и во всем мире, для лечения ОП применяются азотсодержащие бисфосфонаты (БФ), деносумаб, терипаратид и стронция ранелат [2]. Выбор терапии зависит от конкретной клинической ситуации, а при назначении отдельных препаратов – также и от предпочтительного пути введения (перорально или внутривенно).
На протяжении последних двух десятилетий для лечения ОП препаратами первого выбора остаются БФ (алендронат, ризедронат, ибандронат и золедроновая кислота), которые ингибируют опосредованный остеокластами процесс костной резорбции, в результате чего увеличивается костная масса и улучшается прочность кости, снижается риск переломов различной локализации.
В настоящее время алендронат представлен как оригинальным препаратом, так и целым рядом дженерических аналогов различного производства. Он назначается внутрь в дозе 70 мг 1 р/нед, и показаниями для его назначения служат ОП у женщин в постменопаузе, ОП у мужчин, ОП, вызванный использованием глюкокортикоидов (ГК) у лиц обоего пола. Кроме лечения ОП, алендронат может применяться для профилактики переломов у женщин в постменопаузе и у больных с глюкокортикоидным ОП, но это показание зарегистрировано только для ежедневного приема в дозе 10 мг.
Другой БФ, ризедронат, доступен в таблетках по 35 мг для приема 1 р/нед в виде двух дженерических препаратов. Он имеет те же показания для назначения, что и алендронат.
Ибандронат – единственный БФ, который выпускается в двух лекарственных формах: таблетка 150 мг для приема 1 раз/мес и раствор для внутривенного введения 3 мг/3 мл 1 р/3 мес. Препарат может быть рекомендован женщинам с постменопаузальным ОП.
Золедроновая кислота применяется для лечения постменопаузального ОП, ОП у мужчин, профилактики последующих новых остеопоротических переломов у мужчин и женщин с переломами проксимального отдела бедренной кости, профилактики и лечения ГК ОП, а также 1 раз в 2 года – у пациенток с остеопенией для профилактики постменопаузального ОП. Она назначается 1 раз в год только в дозе 5 мг в виде внутривенной инфузии в течение 15 мин. В России доступны оригинальный препарат и отечественный аналог.
Основными противопоказаниями для назначения любых БФ являются гипокальциемия, тяжелые нарушения функции почек (клиренс креатинина менее 35 мл/мин), повышенная чувствительность к этой группе лекарственных средств, беременность, лактация и, дополнительно для таблетированных форм: стриктура пищевода, ахалазия, неспособность больного стоять или сидеть прямо по крайней мере 30 мин после приема препарата. Это связано с тем, что бисфосфонаты при пероральном приеме имеют прямое негативное действие на слизистую оболочку верхних отделов желудочно-кишечного тракта (ЖКТ), вызывая диспепсию, тошноту и боли в области эпигастрия. Определенное значение играет и кислотность желудочного сока. В постмаркетинговых исследованиях выявлялись случаи эрозивного и язвенного поражения пищевода, а также желудка и двенадцатиперстной кишки на фоне лечения таблетированными бисфосфонатами. Частота нежелательных явлений с поражением ЖКТ была выше среди лиц, у которых в анамнезе были эзофагит и/или язвенная болезнь, и у тех, кто принимал нестероидные противовоспалительные препараты.
Сегодня на нашем фармакологическом рынке появилась новая форма алендроната – шипучие таблетки, содержащие 70 мг препарата (Биносто, производства СвиссКо Сервисез АГ, Швейцария), при растворении которых в воде получается буферный раствор с относительно высоким уровнем рН и высокой способностью нейтрализации кислоты желудочного сока. Буферный раствор Биносто позволяет снизить до минимума контакт между частицами алендроната и слизистой оболочкой верхних отделов ЖКТ, что, в свою очередь, ведет к уменьшению числа нежелательных явлений со стороны пищевода и желудка. Данный препарат подтвердил свою биоэквивалентность оригинальному алендронату. В 2012 г. он был одобрен FDA для лечения больных с остеопорозом в США, а с 2016 г. применяется и в странах Европы, Азии и Африки.
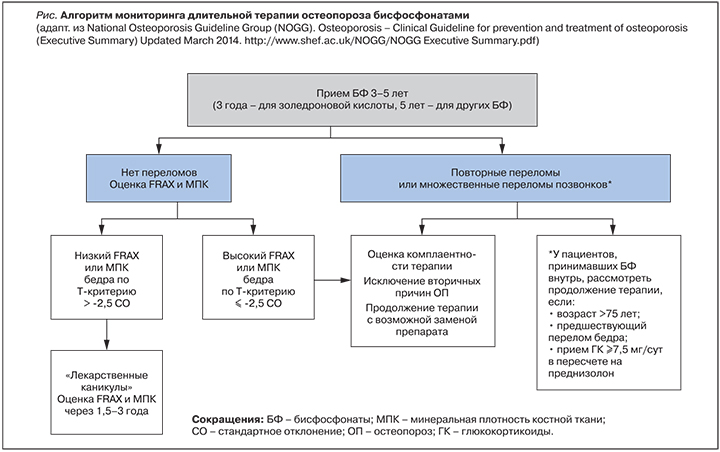
Продолжительность терапии алендронатом, ризедронатом, ибандронатом должна быть не менее 5 лет, а золедроновой кислотой – не менее 3 лет (рисунок). В отдельных случаях в течение этого срока может возникнуть необходимость в пересмотре назначенного лечения, например, при плохой переносимости определенного препарата или при подозрении на отсутствие ответа на проводимую терапию. Последнее можно предполагать, когда у больного, получающего БФ, произошли два и более низкоэнергетических перелома любой локализации, кроме костей кистей, стоп и черепа, или было выявлено снижение минеральной плотности костной ткани (МПК) на 5% и более в позвоночнике или 4% и более в проксимальном отделе бедренной кости при двух последовательных измерениях, а также не было отмечено достоверного снижения маркеров костного обмена через 6 мес лечения на 25% от первоначального уровня [3]. Решение о смене терапии таким пациентам должно быть принято врачом после оценки приверженности больного лечению (пропуски и несоблюдение режима приема препарата), а также исключения других, ранее не выявленных факторов, негативно влияющих на костную ткань.
Если у больного, получавшего в течение 3–5 лет БФ, не было новых переломов, а показатели МПК в проксимальном отделе бедра достигли остеопенических или даже нормальных значений, то можно рассмотреть возможность так называемых лекарственных каникул – перерыва в терапии ОП на 2–3 года [4]. У больных с высоким риском остеопоротических переломов целесообразно продолжить лечение пероральными БФ до 10 лет, а при использовании золедроновой кислоты – до 6 лет [5]. Это пациенты в возрасте старше 75 лет, лица с показателями Т-критерия бедренной кости менее -2,5 стандартных отклонений (СО) или с высоким 10-летним риском основных переломов, рассчитанным по алгоритму FRAX®; больные, имевшие ранее перелом бедра или множественные переломы позвонков или принимающие ГК в дозе 7,5 мг/сут и более в пересчете на преднизолон [6].
В качестве мониторинга риска переломов у пациента на лекарственных каникулах через 1–3 года после приостановки лечения БФ могут быть использованы такие параметры, как определение уровня маркеров костного метаболизма, измерение МПК и оценка по алгоритму FRAX [7–9]. Рекомендовано рассмотреть вопрос о возобновлении антиостеопоротической терапии при выявлении следующих состояний: 1) значимое увеличение уровня маркеров костной резорбции или достижение показателей костного обмена, которые были у пациента до начала лечения БФ; 2) снижение МПК до уровня ОП, особенно в проксимальном отделе бедренной кости; 3) показатель риска перелома по FRAX®, рассчитанный с учетом данных МПК шейки бедра, выше порога терапевтического вмешательства. Вне зависимости от показателей маркеров костного обмена и МПК лекарственные каникулы могут быть прерваны в любой период, если произошел новый перелом.
Для предупреждения снижения МПК во время лекарственных каникул возможно назначение активного метаболита витамина D – альфакальцидола, который показал свою эффективность у пациентов после остановки лечения БФ [10].
Альтернативой БФ может служить генно-инженерный биологический препарат деносумаб, являющийся полным человеческим моноклональным антителом, для подкожного введения с режимом дозирования 1 раз в 6 мес, который также относится к антирезорбтивным средствам. Механизм действия деносумаба связан с ингибицией лиганда рецептора активатора ядерного фактора каппа В (RANKL), в результате чего не происходит его связывания с самим рецептором активатора ядерного фактора каппа В (RANK), находящимся на незрелых остеокластах, что предотвращает их созревание. Кроме того, он снижает функционирование и выживание зрелых остеокластов, что ведет к уменьшению резорбции костной ткани, при этом его воздействие на костную ткань обратимо [11].
Как было сказано ранее, воздействие деносумаба на костную ткань обратимо, поэтому после отмены введения данного препарата отмечается усиление процессов костной резорбции, что ведет к возобновлению потери МПК и увеличению риска переломов [15]. В то же время назначение в течение года алендроната позволяет сохранить показатели МПК на уровне, достигнутом на фоне деносумаба после любого срока его применения [16].
Терипаратид – рекомбинантный человеческий паратиреоидный гормон, представляющий собой последовательность из 1–34 аминокислотных остатков, биологическое действие которого осуществляется за счет связывания со специфическими рецепторами на поверхности клеток. Ежедневное однократное подкожное введение терипаратида в дозе 20 мкг стимулирует образование новой костной ткани на трабекулярной и кортикальной (периостальной и/или эндостальной) поверхностях костей с преимущественной стимуляцией активности остеобластов по отношению к активности остеокластов. Это пока единственный препарат в нашей стране, обладающий анаболическим действием. Он зарегистрирован для лечения ОП у женщин в постменопаузальном периоде, у мужчин с первичным ОП или ОП, обусловленным гипогонадизмом, и у лиц обоего пола с ОП и повышенным риском переломов, обусловленным длительной системной терапией ГК. Однако назначение терипаратида предпочтительно у пациентов с тяжелым ОП, имеющих один или более переломов тел позвонков или перелом проксимального отдела бедра, многочисленные повторные переломы костей скелета.
Терипаратид может рассматриваться как препарат выбора у больных с неэффективностью предшествующей антиостеопоротической терапии при возникновении новых переломов или продолжающемся снижении МПК, а также у больных ОП с непереносимостью других препаратов для лечения ОП или при наличии противопоказаний для их назначения.
При планировании лечения необходимо помнить о противопоказаниях к назначению терипаратида, среди которых: предшествующая гиперкальциемия, тяжелая почечная недостаточность, метаболические заболевания костей, включая гиперпаратиреоз и болезнь Педжета, за исключением первичного ОП, повышение активности щелочной фосфатазы неясного генеза, предшествующая лучевая терапия костей и метастазы и опухоли костей в анамнезе, беременность и кормление грудью, детский и подростковый возраст до 18 лет, повышенная чувствительность к препарату. Длительность терапии терипаратидом не должна превышать 24 мес. Принимая во внимание, что у пациентов, прекративших лечение этим препаратом, через 18 мес отмечалось снижение МПК и увеличение риска новых переломов [17], в настоящее время для закрепления достигнутого результата, полученного на фоне назначения анаболической терапии, рекомендовано после окончания применения терипаратида назначать препараты, обладающие антирезорбтивным действием (БФ или деносумаб), а продолжительность лечения ими должна составлять не менее года [6].
Стронция ранелат – препарат с предполагаемым двойным механизмом действия, в результате которого баланс между образованием и разрушением костной ткани изменяется в сторону процессов анаболизма кости. Он выпускается в виде саше, содержащего 2 г препарата, для приготовления суспензии для приема внутрь ежедневно. Препарат имеет доказанную эффективность в отношении снижения риска переломов и зарегистрирован для лечения ОП у женщин в постменопаузе и мужчин с высоким риском переломов.
Стронция ранелат может применяться продолжительностью до 10 лет для лечения тяжелого ОП (один или более переломов тел позвонков или перелом проксимального отдела бедра, многочисленные повторные переломы костей скелета) у пожилых женщин и мужчин [18]. Препарат не должен назначаться пациентам с ишемической болезнью сердца, неконтролируемой артериальной гипертензией, заболеваниями периферических артерий и цереброваскулярной болезнью, а также при склонности к тромбозам и тромбоэмболиям. У больных, не имеющих противопоказаний к его назначению, он рассматривается как препарат выбора в случае неэффективности предшествующей антиостеопоротической терапии, при возникновении новых переломов или продолжающемся снижении МПК, а также у пациентов с непереносимостью других препаратов для лечения ОП.
Любой из вышеперечисленных препаратов назначается на фоне применения препаратов кальция и витамина D, при этом доза кальция зависит от суточного потребления данного макроэлемента с продуктами питания. В настоящее время доза кальция для женщин до 50 лет и мужчин до 60 лет составляет 1000 мг/ сут, а для людей более старшего возраста – 1200 мг/ сут. Витамин D рекомендуется в дозе 800–1000 МЕ/ сут, а при приеме ГК она может быть увеличена до 2000 МЕ [19].
Таким образом, в клинической практике при выборе терапии ОП перед врачом стоит нелегкая задача в определении тактики ведения пациента, страдающего этим заболеванием. Для достижения максимально возможного результата по снижению риска будущих переломов необходимо сделать не только обоснованный выбор лекарственного средства и определить длительность его применения, но и убедить пациента следовать рекомендациям.
Читайте также:


