Онкогенная инфекция что это

Онкогенные инфекции являются инфекциями, которые могут увеличивать риск развития определенного вида или видов рака. Рак часто связан с привычками и образом жизни (например, курением), генетической предрасположенностью человека и воздействием окружающей среды. Учеными сегодня уже установлены связи между развитием некоторых видов рака и конкретными вирусными, бактериальными и паразитарными инфекциями, которые называют онкогенными вирусами или опухолевыми продуцирующими инфекциями.
Как передаются онкогенные вирусы
Онкогенные вирусы передают свой генетический материал в другие клетки, а затем остаются в организме в течение длительного времени в качестве латентной инфекции (это означает, что они находятся в состоянии покоя, но не умирают), либо как хронические инфекции (это означает, что инфекция сохраняется в течение длительного времени). Например, вирус Эпштейн-Барр остается в организме на всю жизнь, время от времени проявляется воздействием на иммунную систему организма. Хронические инфекции, такие как гепатит В или С, часто повреждают организм постепенно, в течение многих лет.
Факторы развития онкогенных вирусов
Другой характерной чертой онкогенных инфекций является то, что они могут стимулировать клетки размножаться с необычно высокой скоростью, что может привести к повреждению генетического материала в этих клетках. Дополнительные факторы, такие как курение или воздействие определенных канцерогенов, могут вызывать окончательное превращение нормальных клеток в раковые. Эти воздействия, наряду с индивидуальными генетическими особенностями каждого человека, могут объяснить, почему у некоторых людей с онкогенными инфекциями развивается рак, а у других нет.
Вирус папилломы человека
Известно несколько инфекций, которые связаны с развитием рака. Вирус папилломы человека является семейством более чем семидесяти различных типов вирусов, которые могут вызывать бородавки на различных частях тела. Некоторые штаммы вируса папилломы распространяются половым путем и вызывают остроконечные бородавки. Передаваемые половым путем вирусы папилломы связаны с развитием рака шейки матки, полового члена и анального прохода (последние встречаются не так часто).
Наиболее важным фактором риска для женщины в развитии рака шейки матки является инфекция вируса папилломы, который обнаруживается в девяноста процентах случаев этого заболевания. Его присутствие может вызывать дисплазию шейки матки или появление предраковых клеток в шейке матки. Состояние может привести к раку, если его своевременно не лечить. Раннее обнаружение и лечение может уменьшить риск рака шейки матки, поэтому врачи советуют женщинам с диагнозом вируса папилломы периодически проводить тест мазок Папаниколау. Вирус папилломы человека является довольно распространенными венерическим заболеваниям с несколькими миллионами новых случаев инфицирования, диагностируемых каждый год. Между тем, нет никакого лечения ВПЧ, терапия направлена главным образом на борьбу с инфекцией.
Вирус Эпштейн-Барра

Вирус Эпштейн-Барра широко известен как вирус, который вызывает инфекционный мононуклеоз. До девяносто процентов взрослых могут быть инфицированы вирусом к сорока годам своей жизни. Данный вирус передается через контакт с жидкостью полости рта и носа инфицированного человека. Дети редко имеют выраженные симптомы вируса Эпштейн-Барра, но даже если они есть, симптомы, как правило, являются такими же, как при широко распространенных вирусных инфекциях.
Вирус Эпштейн-Барра после заражения остается в организме, главным образом в лимфоцитах, всю остальную части жизни человека. Он находится в состоянии покоя в течение большей части времени, иногда проявляя себя не причиняя никакого реального вреда. Люди с ослабленной иммунной системой переносят такие вспышки хуже. Вирус Эпштейн-Барра ассоциируется, в первую очередь с развитием болезни Ходжкина, лимфомы носоглотки и лимфомы Беркитта, редкой формой рака, возникающего в лимфатических узлах.
Вирус гепатита
Вирус гепатита, прежде всего, влияет на печень. Он распространяется через контакт с зараженной кровью, например, при повторном использовании игл (в том числе игл для татуировок, пирсинга и наркотиков). Вирус гепатита может также распространяться через контакт с жидкостями организма инфицированного человека во время полового акта. Некоторые люди с гепатитом не имеют никаких симптомов вообще, в других случаях инфекция в конечном итоге может привести к раку печени или ее повреждению от цирроза. Поскольку вирусный гепатит обычно является хроническим состоянием, его вирусы присутствуют в организме в течение длительного времени и могут нанести значительный ущерб здоровью.
Хеликобактер пилори

В настоящее время известно, что хеликобактер пилори вызывает большинство случаев язвы желудка и двенадцатиперстной кишки. Заражение можно лечить с помощью антибиотиков. Люди, инфицированные хеликобактер пилори, подвергаются более высокому риску возникновения рака желудка. Онкогенные инфекции, связанные с хеликобактер пилори, являются общими в таких странах, как Китай и Колумбия, считается, что сочетание инфекции, диеты и других факторов способствует этим видам рака. Бактерии могут распространяться через контакт с калом или испражнениями в загрязненных водных источниках или на руках, которые не были тщательно вымыты.
Лимфотропный вирус первого типа
Лимфотропный вирус первого типа является вирусом, связанным с развитием некоторых видов лейкемии и лимфомы в основном у жителей Японии, южных островов Тихого океана, Карибского бассейна, части Центральной Азии, а также центральной и западной Африки. Заражение вирусом часто происходит при рождении, но он может оставаться неактивным в течение многих лет, а иногда и десятилетий, прежде чем разовьется рак. Вирус обычно распространяется через контакт с зараженной кровью, в результате длительного воздействия с инфицированным половым партнером, или от матери к ребенку через грудное молоко. Чем дольше человек не лечит инфекцию, тем выше риск развития лимфомы.
Предотвращение онкогенных инфекций
Воздействие онкогенных инфекций вовсе не означает, что у человека обязательно разовьется рак, инфекционные агенты увеличивают риск только у некоторых людей. Избежать ВПЧ-инфекции, а также лимфотропного вируса первого типа и ВИЧ можно, ограничив число сексуальных партнеров, практикуя воздержание или безопасный секс. Для того чтобы предотвратить гепатит, целесообразно не пользоваться плохо продезинфицированными иглами для татуировок или пирсинга. Тщательное мытье рук может уменьшить риск инфицирования хеликобактер пилори.
Отказ от ответственности: Информация, представленная в этой статье про онкогенные вирусы и онкогенные инфекции, предназначена только для информирования читателя. Она не может быть заменой для консультации профессиональным медицинским работником.
Вирусная инфекция может продолжительный отрезок времени присутствовать в организме и не подавать признаков. Люди являются носителями патогена. “Пробуждается” инфекция при ослабевании иммунитета. После этого на эпидермисе и слизистых появляются наросты. Обычно они не представляют для человека опасности. Однако некоторые их штаммы обладают способностью перерождаться в злокачественные образования. Называются они ВПЧ (вирус папилломы человека) высокого онкогенного риска.
Что такое ВПЧ высокого онкогенного риска
Зачастую люди не знают что это такое, ВПЧ высокого онкогенного риска. Это разновидность патогенных микроорганизмов, провоцирующая онкологические процессы. Однако, если поставлен диагноз “вирус папилломы человека среднего, высокого онкогенного риска”, это еще не приговор к смертельно опасным опухолям. Онкологии получится избежать при адекватном лечении ВПЧ у женщин, мужчин, детей.
ВПЧ высокого канцерогенного (онкогенного) риска еще несколько десятков лет назад считался безобидными. В то время не подозревали, что вполне безвредный нарост способен переродиться в онкологическое заболевание. Поэтому папилломавирусу онкориска не уделяли должного внимания, не начинали своевременное лечение.
Современная медицина выявила более 100 штаммов вируса. 80% этих типов у мужчин, дам, малышей являются изученными. 5-10% из них обладают высоким канцерогенным риском. Значит, возможность преобразования доброкачественного нароста в злокачественный довольно мала.
Особо опасен ВПЧ высокой степени риска, поражающий интимную область. Лечебными мероприятиями таких штаммов инфекции занимаются в гинекологии, урологии. Что это такое, онкогенный тип понятно. Разберемся, какие именно штаммы способны спровоцировать онкологию.
Онкогенные типы
ВПЧ 1-5 типа, 7, 10, 12, 14, 15, 17 провоцируют возникновение разнообразных бородавок. Штаммы ВПЧ 1, 2, 3, 4 вызывают подошвенные наросты. Типы 3, 10, 28, 49 характеризуются плоскими бородавками. Штаммы ВПЧ (HPV) с номером 27 провоцируют “мясники” и плоские образования.
Типы 6, 11, 13, 16, 18, 31, 33, 35 затрагивают дыхательные и мочеполовые органы. Вирус папилломы человека высокого канцерогенного, онкогенного риска: 31, 33, 58, 52, 39, 70, 30, 40, 42, 43, 51, 55, 57, 59, 61, 62, 64, 67, 68, 69. Новые наросты таких генотипов должны насторожить. Это онкогенные папилломы, которые связывают с предраковым состоянием.
Типы ВПЧ принято разделять на ВПЧ низкого, среднего, высокого онкогенного риска. Онкотипы инфекции низкого риска: 6, 11, 42, 43, 44, 53, 54, 55. Штаммы 6 и 11 считаются относительно низкоонкогенными. На человеческом теле, слизистых оболочках их рекомендуется удалять.
Самую большую угрозу несут штаммы 16, 18, 31, 33, 35, 45, 56, 66. Они могут спровоцировать предраковые, раковые состояния гениталий. Особо опасны штамм 56, 66. Такие наросты способны переродиться в карциному (вид онкологической патологии).
Что провоцирует рак и источники заражения

ВПЧ высокого онкогенного риска распространяется при сексуальной близости. Реже контактно-бытовым, вертикальным (от беременной женщины к плоду) путями. Но передается ли через оральный секс инфекция? Ответ положительный. Заразиться патогеном можно при любой сексуальной близости и даже при поцелуях. 60% людей на земле носят в организме онкогенные штаммы ВПЧ. Поэтому вероятность инфицирования довольно высока. Но если начать своевременное лечение, папилломавирус, который имеет высокий онкогенный риск, не переродиться в онкологию.
Как передается ВПЧ мы разобрались. Необходимо понять, что именно провоцирует рак:
- беспорядочная половая жизнь;
- ВИЧ и СПИД;
- сопутствующие патологии;
- чрезмерные физические перенапряжения;
- продолжительные стрессы, депрессии;
- спиртное, никотин, наркотические вещества;
- бесконтрольный прием медикаментов;
- патологии мочеполовой системы;
- патологии ЖКТ;
- нетрадиционные половые связи и прочее.
Чтобы снизить возможность активизации ВПЧ высокого онкогенного риска (типа), нужно избегать перечисленных факторов.
Симптомы

Вирус папилломы высокого онкогенного риска вызывает эрозии на шейке матки. А также остроконечные новообразования на эпидермисе, гениталиях, во влагалище.
ВПЧ высокого онкогенного риска:
- болезненность при мочеиспускании;
- специфические выделения с кровяными сгустками;
- неприятные ощущения ниже пупка;
- дискомфорт при сексе, после;
- боль у мужчин при гигиенических процедурах.
При возникновении перечисленной симптоматики нужно обратиться к доктору. Вирус папилломы человека онкогенных типов нужно начинать лечить незамедлительно.
Методы диагностики
ДНК HPV в большей степени подвержены женщины. Поэтому им делать диагностику рекомендуется каждые шесть месяцев. Мужчинам нужно проходить не менее одного исследования в три года. ДНК HPV скрининг на определение вируса высокого онкогенного риска производится для выявления следующего: разновидность, степень угрозы перерождения в рак и вирусная нагрузка, показывающая объем в кровяной жидкости патогена.
Следующие анализы ВПЧ способны выявить патоген:
- Общее исследование состава кровяной жидкости. Бывает обнаружена высокая концентрация лимфоцитов и моноцитов. Это указывает на различные инфекции. Поэтому метод считается неинформативным.
- ПЦР. Таким образом можно проверить пациента на наличие патогена, произвести типирование, совершить оценку его онкогенности. Считается наиболее достоверной методикой обследования. Положительный результат анализа говорит об инфицировании человека.
- Digene-тест. Помогает определить штамм патогена, его количество и онкогенность. Когда результат положителен, то данные 3 Lg указывают на малую концентрацию вируса в кровяной жидкости. Риск возникновения неблагоприятных последствий минимальный. Показатель 3 Lg-5 Lg свидетельствуют о большой вероятности формирования новообразований. Нужен контроль врача и лечение. Данные более 5 Lg указывают на высокую вероятность развития онкологии.
- ПАП-тест. Способен выявить инфекцию еще до формирования бородавок. В качестве профилактики его рекомендуется проходить каждые шесть месяцев.
- Генотипирование. Гемотест определяет штаммы патогена.
- ИФА. Определяет уровень патогенной нагрузки, уровень антител, продолжительность инфицирования, присутствие онкомаркеров.
Гинеколог назначает соскоб из цервикального канальца, биопсия, кольпоскопия. Урологи рекомендуют мужчинам сдать мазок из мочевыводящего канала, биоматериал с эпидермиса пениса, пройти уретроскопию.
Лечение

Полностью избавиться от патологического состояния невозможно. Поэтому лечение ВПЧ высокого, среднего онкогенного риска направлено на угнетение синтеза болезнетворных микроорганизмов, восстановление защитных сил.
Новообразования, способные переродиться в рак, иссекают при помощи лазерного луча, радиоволн, жидкого азота. Злокачественные опухоли устраняют хирургическим способом. А потом прижигают. Самой эффективной признана лазеротерапия. Риск рецидивов после нее минимальный.
Как лечить инфекцию медикаментами:
- мази для наружного нанесения, имеющие в составляющих кислоты, щелочи;
- системные лекарства для подавления патогена и укрепления защитных сил;
- противовирусные медикаменты использования местно;
- иммуностимуляторы в форме инъекций;
- крем Алдара, наносящийся после устранения наростов (деактивирует инфекцию, укрепляет иммунную систему);
- лекарства для подавления репликации ДНК;
- цитотоксические медикаменты (подавляют синтез патогена).
Терапевтические мероприятия по деактивации болезнетворного микроорганизма должны иметь комплексный подход. Дополнительно к консервативному лечению рекомендуются закаливающие процедуры, умеренные физические нагрузки, фитопрепараты, гомеопатические лекарства. Схема терапии подбирается лично для каждого исходя из разновидности, индивидуальных особенностей человека, запущенности патологии. Дополнительно могут использоваться народные средства, но только после разрешения лечащего врача.
Последствия и осложнения
Высокоонкогенные штаммы ВПЧ у мужчин могут спровоцировать развитие базалиомы. Патологическое состояние начинает развиваться из-за отсутствия эффективного лечения. Это злокачественное образование, расположенная на конце пениса. Имеют вид розоватого, шелушащегося пятнышка.
Вирус способен спровоцировать развитие рака шейки матки. Во время беременности может произойти выкидыш, преждевременные роды. Ребенок может инфицироваться во время появления на свет, при внутриутробном развитии.
Однако не все так страшно. При вовремя предпринятых лечебных мерах, трансформации доброкачественного нароста, в опасное для жизни заболевание, удастся избежать. Укрепляйте свое здоровье. При сильном иммунитете ни один патогенный микроорганизм не сможет начать свое развитие в организме.
Главная > Консультации > Детский врач > Существуют ли инфекции, способные спровоцировать рак? Онкогенные инфекции
В настоящее время доказано, что от 15 до 20% новообразований человека имеют вирусное происхождение.
Вирусами называют мельчайшие организмы, большую часть из которых нереально разглядеть, даже используя обыкновенный микроскоп. Они состоят из небольшого количества ДНК и РНК генов, которые находятся в белковой капсуле. Эти вирусы проникают в живые клетки, где впоследствии начинают размножаться. Бывают также вирусы вызывающие рак, которые могут помещать свою ДНК в клетки, в скором времени спровоцировав появление онкологических заболеваний. Характерной чертой онкогенных вирусов является то, что они могут стимулировать клетки размножаться с необычно высокой скоростью, что может привести к повреждению генетического материала в этих клетках. Дополнительные факторы, такие как курение или воздействие определенных канцерогенов, могут вызывать окончательное превращение нормальных клеток в раковые. Эти воздействия (дополнительные факторы), наряду с индивидуальными генетическими особенностями каждого человека, могут объяснить, почему у некоторых людей с онкогенными инфекциями развивается рак, а у других нет.
К онковирусам относятся инфекции, которые провоцируют появление раковых заболеваний, а также вирусы, которые способствуют развитию воспалительных процессов, носящих хронический характер.
По заключению экспертов Международного Агентства по Изучению Рака (МАИР) прямым канцерогенным действием на человека обладают следующие вирусы:
- вирусы гепатита В и С, вызывающие рак печени;
- определенные типы папилломавирусов человека, являющиеся причинным агентом рака шейки матки, некоторых опухолей ано-генитальной области и других локализаций;
- вирус Эпштейна-Барр, принимающий участие в возникновении целого ряда злокачественных новообразований;
- герпесвирус человека 8-го типа, играющий важную роль в возникновении саркомы Капоши, первичной выпотной лимфомы, болезни Кастлемана и некоторых других патологических состояний;
- вирус Т-клеточного лейкоза человека, являющийся этиологическим агентом Т-клеточного лейкоза взрослых, перHIVной выпотной лимфомы (Primary Effusion Lymphoma, PEL), а также тропического спастического парапареза (TSP) и ряда других неонкологических заболеваний;
- вирус иммунодефицита человека (ВИЧ), не обладающий трансформирующими генами, но создающего необходимые условия (иммунодефицит) для возникновения рака.
Все они включены в санитарные правила и нуждаются в кратких комментариях.
В настоящее время существует глобальная эпидемия вируса гепатита В (HBV): на планете инфицировано этим вирусом более 350 млн. человек. Каждый год от инфекции HВV умирает 2 млн. человек, из них более 300 тыс. от рака печени. Вирусом гепатита С в мире инфицировано более 170 млн. человек, и их число ежегодно увеличивается на 3–4 млн. По данным экспертов, вирус гепатита С ежегодно становится причиной смерти 250–350 тыс. человек от цирроза, печеночной недостаточности и гепатоцеллюлярной карциномы. Из общего числа случаев рака печени (гепатокарцином) более половины связано с инфицированием HBV, четверть — с инфицированием HCV и 22% случаев — с другими причинами.
Инфицированность населения HBV колеблется от низкой, не превышающей 2% в США и странах Западной Европы, до высокой в странах Африки и Юго-Восточной Азии, приближающейся к 10%. Россия по уровню инфицированности населения HBV занимает промежуточное положение. В окружающих Россию странах (Средняя Азия, Закавказье, Молдавия) инфицированность населения по данным ВОЗ достигает 8%.
Пути заражения вирусом гепатита В (HBV): перинатальный (от матери к плоду), парентеральный (главным образом с кровью или другими биологическим жидкостями больного человека, попадающими непосредственно в кровь инфицируемого, особенно при употреблении инъекционных наркотиков) и половым путем. Заразиться можно в местах, где собираются лица, употребляющие инъекционные наркотики, в салонах пирсинга и татуажа, парикмахерских (маникюр, педикюр — при совместном пользовании общими бритвами и маникюрными принадлежностями). Половой контакт с партнером носителем инфекции в 30% случаев заканчивается инфицированием партнера. Велика вероятность заразиться вирусом, если человек имеет много половых партнеров. У инфицированной HBV матери может родиться инфицированный ребенок. Заражение происходит при родах или нарушении целостности плаценты в ходе беременности. Вирус гепатита B обнаруживается в слюне, слезах, моче и кале инфицированных лиц. Риск заражения, хотя и незначительный, существует при попадании их на поврежденную кожу и слизистые оболочки другого человека. С пищей, при разговоре, т. е. контактно-бытовым путем гепатит В не передается.
Пути заражения вируса гепатита С (HCV): в основном такие же как при HBV. Половой путь передачи гепатита С мало актуален (не более 3–5%), однако значение его возрастает при наличии большого количества партнеров, случайных связей. От инфицированной матери плоду вирус гепатита С передается редко, не более, чем в 5% случаев и только в процессе родов при прохождении родовых путей. Не отмечена передача вируса с молоком матери и контактно-бытовым путем.
Профилактика. Исходя из вирусной природы указанных заболеваний, вакцинация является наиболее эффективным способом предотвращения распространения инфекции, возникновения острого и хронического гепатита, а, следовательно, и рака печени. В 1980 г. приготовлена вакцина против вируса гепатита В. Согласно рекомендациям, принятым в 1999 г. в США и практикуемым в России, вакцина рекомендована для лиц от 0 до 19 лет. В настоящее время во многих странах мира, включая Россию, введена обязательная вакцинация против гепатита В (HBV) среди новорожденных, детей раннего возраста, подростков и лиц из групп риска. С целью профилактики распространения HBV и рака печени проводится тестирование всех беременных и доноров крови на поверхностный антиген вируса (HbsAg) и антитела к нему (HBs).
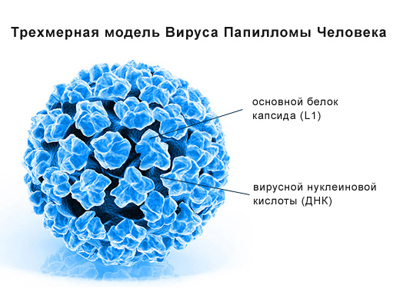
Вирусы папилломы человека (HPV) принадлежат к группе Papillomavirus и являются вирусами, которые поражают клетки эпителия эктодермального происхождения (кожа, слизистые половых органов, ротовой полости).
В настоящее время известно более 100 типов HPV, которые могут вызывать бородавки на различных частях тела, но лишь немногие из них связывают с различными злокачественными новообразованиями. Некоторые штаммы вируса папилломы распространяются половым путем и вызывают остроконечные бородавки. Передаваемые половым путем вирусы папилломы связаны с развитием рака шейки матки, полового члена и анального прохода (последние встречаются не так часто). К группе высокого онкогенного риска относят наиболее распространенные в Европе и в России 16-й и 18-й типы вируса (HPV 16 и HPV 18), а также менее распространенные 31, 33, 35, 39, 45, 51, 52, 56, 58, 59 типы, ответственные, соответственно, за возникновение 65–75% и 18–20% случаев рака шейки матки (РШМ). Раннее обнаружение и лечение может уменьшить риск рака шейки матки, поэтому врачи советуют женщинам с выявленными вирусами папиломы периодически проводить тест мазок Папаниколау. Вирус папилломы человека является довольно распространенными венерическим заболеваниям с несколькими миллионами новых случаев инфицирования, диагностируемых каждый год.
Пути заражения. Передача инфекции осуществляется половым путем, возможны перинатальный (от матери к плоду) и оральный пути заражения. Большинство лиц обоего пола инфицируется вирусом в первые годы половой жизни. В последние 20–30 лет уровень инфицированности существенно возрос. У 90% женщин HPV инфекция протекает без явных клинических проявлений и вирус исчезает самостоятельно через год после инфицирования под влиянием иммунной системы организма. В трети случаев вирусную ДНК можно выявить более чем через год и в 10% — более чем через два года. Инфекция данным вирусом очень распространена среди здоровых женщин. К 50-летнему возрасту ею переболевает 8 женщин из 10.
Факторами риска для развития рака шейки матки служат раннее начало половой жизни, частая смена партнеров, сопутствующие урогенитальные инфекции (например, хламидийная или герпетическая), снижение клеточного иммунитета, гормональные воздействия (аборт, беременность, прием гормональных контрацептивов и др.), курение, неправильное питание (дефицит фолиевой кислоты), а также индивидуальные генетические особенности.
Вирус Эпштейн-Барра широко известен как вирус, который вызывает инфекционный мононуклеоз. Вирусом Эпштейн-Барра инфицировано практически всё население планеты. В развивающихся странах почти у каждого ребенка к пятилетнему возрасту выявляются антитела к этому вирусу. В развитых странах инфицированность несколько меньше: в США антитела выявляются у 50% выпускников средних школ, к сорока годам антитела к этому вирусу появляются у 90% населения. 15–25% взрослых являются выделителями вируса.
Данный вирус передается через контакт с жидкостью полости рта и носа инфицированного человека. Дети редко имеют выраженные симптомы вируса Эпштейн-Барра, но даже если они есть, симптомы, как правило, являются такими же, как при широко распространенных вирусных инфекциях. Вирус Эпштейн-Барра после заражения остается в организме, главным образом в лимфоцитах, всю остальную части жизни человека. Он находится в состоянии покоя в течение большей части времени, иногда проявляя себя, но не причиняя никакого реального вреда. При ослаблении организма и снижении защитных сил иммунной системы — вирус может активироваться и вызывать более агрессивные воздействия. Вирус Эпштейн-Барра ассоциируется, в первую очередь с развитием лимфобластомы, болезни Ходжкина, лимфомы носоглотки и лимфомы Беркитта, редкой формой рака, возникающего в лимфатических узлах. Кроме лимфобластомы, следует назвать такие вызываемые вирусом доброкачественные и злокачественные новообразования, как волосатоклеточная лейкоплакия полости рта, рак носоглотки и др., возникающие на фоне иммунодефицита организма различного происхождения.
Пути заражения. Основной путь передачи вируса — воздушно-капельный, но наиболее часто передача вируса происходит при непосредственных контактах слизистой рта (поцелуях). Заражение возможно и через содержащие вирус пищевые продукты, а также бытовым путём через руки и предметы обихода, при переливании крови и других парентеральных вмешательствах. Зафиксирован также половой путь передачи.
Ко-факторы. Поскольку у большинства лиц, инфицированных EBV, какой-либо патологии не возникает, то для ее появления, включая злокачественные новообразования, очевидно, необходимо воздействие на организм дополнительных факторов. Среди известных следует назвать паразитарные инфекции типа малярии; массивную инфекцию EBV в. раннем детском возрасте; ослабление иммунной системы; хроническое недоедание, а также использование в пищу продуктов, обладающих коканцерогенным действием; влияние любых факторов, вызывающих хромосомные мутации. Таким образом, можно сделать вывод, что инфицирование EBV является важным, но недостаточным условием для возникновения ассоциированных с ним онкологических заболеваний, чтобы возникла опухоль, необходимо действие ряда дополнительных факторов.
Открытый в 1994 г. герпесвирус саркомы Капоши в семействе герпесвирусов обозначен под номером 8 (HHV-8). В настоящее время считается доказанной его этиологическая роль в возникновении довольно редко встречающихся заболеваний, а именно саркомы Капоши (СК), выпотной В-клеточной лимфомы полостей тела (PEL) и болезни Кастлемана.
Распространенность HHV-8. Инфицированность населения HHV-8 в различных географических регионах существенно отличается и варьирует от долей процента в США и большинстве стран Западной Европы до 8–10% в странах Средиземноморья (Греция, Италия). Самый высокий процент серопозитивных лиц обнаружен в странах Восточной, Центральной и Западной Африки — странах, эндемичных для СК, где уровень инфицированности населения этим вирусом достигал 50–70%. В России уровень инфицированности HHV-8 среди доноров крови находится в пределах 4%.
Пути заражения. Основной путь передачи HHV-8 — половой, но также со слюной (при поцелуе), и с кровью (редко).
Профилактика. Учитывая половой путь передачи вируса основной профилактической мерой является практика безопасного секса, лечение хронического уропростатита у больных с выявленным HHV-8 в эякуляте и/или секрете предстательной железы, применение противовирусных препаратов в группах риска (больные, нуждающиеся в трансплантации органов и ВИЧ-инфицированные).
Профилактическая анти-вирусная (противоопухолевая) вакцина не создана, над ее изготовлением ведется работа.
Вирус Т-клеточного лейкоза человека (HTLV-1) — это онкогенный ретровирус, являющийся этиологическим фактором Т-клеточного лейкоза/лимфомы взрослых, протекающей чрезвычайно агрессивно со средней продолжительностью жизни около 6 месяцев, и нейро-дегенеративного заболевания под названием HTLV-1-ассоциированная миелопатия или тропического спастического парапареза. В регионах с высокой инфицированностью данным вирусом диагностируются также ассоциированные с вирусом увеиты, артриты, базедова болезнь, инсулинзависимый диабет, синдром Цезаря и др.
Распространенность. Спорадические случаи HTLV-1 инфекции встречаются во многих странах мира, включая Россию. Эндемичными же для этой инфекции являются некоторые регионы Японии, Южной Америки, Африки и часть стран Карибского бассейна.
Пути заражения. Существуют 3 основных пути передачи инфекции от инфицированных лиц: а) с молоком матери; б) при половом контакте главным образом через сперму; и в) с переливаемой кровью при гемотрансфузиях.
Ко-факторы. У большинства лиц, инфицированных HTLV-1, какой-либо патологии не возникает. После заражения вирусом ATL регистрируют не более чем у 1–5% вирусоносителей даже в эндемических для этого заболевания регионах и после длительного латентного периода, длящегося порой десятилетиями. Факторами, способствующими развитию ATL, являются паразитарные инфекции типа эписторхоза, использование иммунодепрессантов любого происхождения, ВИЧ-инфекция и др.
Профилактика. Для профилактики инфекции рекомендованы: отмена кормления грудным молоком младенцев инфицированными матерями; предохраняемый секс и контроль на присутствие HTLV-1 донорской крови не только в регионах с высоким уровнем распространения HTLV-1 среди населения, но и в других, т. к. переливание инфицированной вирусом крови, может способствовать его распространению и появлению заболеваний, связанных с HTLV-1 там, где они сейчас отсутствуют.
Этот вирус был открыт в 1983 г. и его ассоциация с синдромом приобретенного иммунодефицита (СПИД) доказана в 1984 г. Как уже упоминалось ранее, ВИЧ не обладает трансформирующим геном (онкогеном). Инфицированные им клетки (главным образом СD4+ Т-клетки и макрофаги) не подвергаются усиленной пролиферации (делению), а разрушаются, вызывая у инфицированного лица нарастающую степень иммунодефицита, и создавая тем самым условия, необходимые для возникновения опухоли. Доказано, что у больных СПИД`ом примерно 50% новообразований ассоциировано с Эпштейн-Барр вирусом или герпес вирусом саркомы Капоши (HHV-8). Чаще всего у таких больных диагностируют саркому Капоши либо одну из разновидностей не-ходжкинских лимфом. Характеристика этих новообразований, механизмы канцерогенеза, а также методы профилактики и лечения даны в предыдущих разделах, их можно найти также в многочисленных отечественных и зарубежных публикациях.
Несмотря на различную организацию онкогенных вирусов человека, неодинаковый спектр их клеток-мишеней, они обладают рядом общих биологических свойств, а именно:
- вирусы лишь инициируют патологический процесс, усиливая пролиферацию (разрастание ткани организма путём размножения клеток делением) и генетическую нестабильность инфицированных ими клеток;
- у инфицированных онкогенными вирусами лиц возникновение опухоли, как правило, событие нечастое: один случай новообразования возникает среди сотен, иногда тысяч инфицированных;
- продолжительность латентного периода от инфицирования до возникновения опухоли составляет иногда десятилетия;
- у большинства инфицированных лиц возникновение опухоли не является обязательным, но они могут составить группу риска, с более высокой возможностью ее возникновения;
- для злокачественной трансформации инфицированных клеток в организме человека необходимы дополнительные факторы и условия, приводящие к возникновению опухоли.
Профилактика активации вирусов и развития рака
- отказ от курения;
- коррекция питания и образа жизни;
- сокращение воздействия канцерогенных веществ;
- повышение защитной функции организма;
- определение и терапия заболеваний, находящихся в предраковой стадии;
- наблюдение групп высокого риска появления онкологий;
- диагностика рака на ранних стадиях.
Можно ли заразиться раком от больного человека, либо от носителя вируса?
То, что окружающие в безопасности рядом с онкобольными людьми, уже неоднократно доказано и подтверждено проведенными опытами. В 19 веке французским хирургом был выделен экстракт рака молочной железы. Затем он ввел его себе, и еще нескольким людям, участвовавшим в опыте добровольно, этот экстракт под кожу. В месте, куда была проведена инъекция, начались острые воспалительные процессы, которые прошли спустя несколько дней. Опыт в скором времени был проведен еще раз и результаты оказались те же.
Современные ученые также проводили исследования, которые подтвердили, что заразиться раком от другого человека невозможно. Медицинские работники провели анализ 350 тысяч процедур переливания крови, проводимые в течение 35 лет. У трех процентов доноров был обнаружен рак, однако ни один из людей, которым переливали кровь онкобольных, не был заражен.
Еще один важный вывод после проведенных медицинских исследований — генетика на появление раковых образований влияет гораздо больше, чем вирусы и другие факторы. Это значит, что попавший в организм онковирус имеет в развитии рака практически нулевую значимость, тогда как сбой в генетическом коде — ключевую.
Выводы
Вирусы, вызывающие рак — очень опасны для жизни и здоровья человека. Их профилактика и своевременная диагностика поможет максимально снизить риск появления серьезных последствий. При появлении каких-либо признаков вирусной инфекции необходимо срочно обратиться к компетентному специалисту и сдать анализы, которые помогут их выявить и вовремя принять необходимые меры.
Читайте также:


