Опасные инфекции в операционной
Цель:профилактика распространения инфекции
Оснащение:бикс с противочумным костюмом и бикс для забора материала
Последовательность действий:
При выявлении больного, подозрительного на ООИ, работу в очаге организует врач. Средний медперсонал обязан знать схему проведения противоэпидемических мероприятий и выполнять их по распоряжению врача и администрации.
Схема проведения первичных противоэпидемических мероприятий.
I. Меры для изоляции больного по месту его выявления и работа с ним.
При подозрении на ООИ у больного медработники не выходят из помещения, где выявлен больной, до приезда консультантов и осуществляют следующие функции:
1. Оповещение о подозрении на ООИ по телефону или через дверь (стуком в дверь привлечь внимание находившихся вне очага и на словах через дверь передать информацию).
2. Запросить все укладки по ООИ (укладка для профилактики медперсонала, укладка для забора материала на исследование, укладка с противочумными костюмами), дезрастворы на себя.
3. До поступления укладки по экстренной профилактике из подручных средств (марля, вата, бинты и т.д.) сделать маску и её использовать.
4. До поступления укладки закрыть окна, фрамуги, используя подручные средства (ветошь, простыни и т.д.), закрыть щели в дверях.
5. При получении укладок для предупреждения собственного заражения провести экстренную профилактику заражения, надеть противочумный костюм (при холере костюм облегченный – халат, фартук, возможно и без них).
6. Оклеить окна, двери, вентиляционные решетки лекопластырем (кроме очага холеры).
7. Оказать экстренную помощь больному.
8. Провести забор материала для исследования и подготовить биксы и направления на исследования в баклабораторию.
9. Провести в помещении текущую дезинфекцию.
II. Меры по предотвращению разноса инфекции.
Зав. отделением, администратор при получении информации о возможности выявления ООИ выполняет следующие функции:
1. Перекрывает все двери этажа, где выявлен больной, выставляет посты.
2. Одновременно с этим организует доставку в помещение с больным всех необходимых укладок, дезсредств и емкостей для них, медикаментов.
3. Прекращается приём и выписка больных.
4. Оповещает вышестоящую администрацию о принятых мерах и ждёт дальнейших распоряжений.
5. Составляются списки контактных больных и медперсонала (учитывая близкий и отдалённый контакт).
6. С контактными больными в очаге проводится разъяснительная работа о причине их задержки.
7. Даёт разрешение на вход консультантов в очаг, обеспечивает их необходимыми костюмами.
Выход из очага возможен по разрешению главного врача больницы в установленном порядке.
Порядок одевания противочумного костюма.
Противочумный костюм необходимо одевать не спеша, тщательно, с тем, чтобы во время работы не поправлять части костюма.
В санитарном пропускнике снимаются медицинский халат, шапочка или косынка. Затем:
1. одевается комбинезон;
2. тапочки заменяются на резиновые сапоги;
3. одевается косынка;
4. одевается противочумный халат;
5. завязываются петлей тесемки у воротника на левой стороне;
6. затем завязывается пояс, на спине продевается через петлю;
7. пояс завязывается также с петлей на левой стороне;
8. затем завязываются тесемки на рукавах;
9. затем одевается респиратор;
10. концы респиратора завязываются петлей сначала на затылке;
11. вторые концы респиратора завязываются на темени;
12. у крыльев носа закладываются ватные тампоны для герметичности;
13. перед одеванием очки-консервы натираются карандашом, чтобы не запотевали стекла.
14. очки консервы должны быть хорошо пригнаны (свободное место закладывается ватным тампоном);
15. проверяются на целостность и одеваются перчатки;
16. за пояс, с правой стороны, заправляется полотенце.
Порядок снятия противочумного костюма.
Для обеззараживания костюма в процессе его снятия, должны быть предусмотрены:
1) тазик или бачок с дезраствором для обработки наружной поверхности сапог или галош;
2) тазик с дезраствором для обработки рук в перчатках в процессе снятия костюма;
3) банка с притертой крышкой с 70 градусным спиртом для обеззараживания очков;
4) кастрюли с дезраствором или мыльной водой для обеззараживания ватно-марлевых масок;
5) металлический бак с дезраствором для обеззараживания халата, косынки (капюшона) и полотенца;
6) металлическая кастрюля или стеклянная банка с дезраствором для обеззараживания перчаток.
После снятия каждой части костюма руки в перчатках погружают в дезраствор.
Снимают костюм медленно, не торопясь:
1) в течение 1-2 минут моют руки в перчатках в дезрастворе;
2) медленно вынимают полотенце, сворачивают и погружают в дезраствор;
3) сапоги или галоши протирают сверху вниз ватными тампонами, обильно смоченные дезраствором, применяя для каждого сапога отдельный тампон;
4) очки снимают плавным движением, оттягивая их двумя руками поочередно вперед-вверх-назад за голову;
5) ватно-марлевую маску снимают, не касаясь лица наружной ее стороной;
6) развязывают завязки ворота халата, пояс и, спустив верхний край перчаток, развязывают завязки рукавов, снимают халат, заворачивая наружную часть его внутрь;
7) снимают косынку, осторожно собирая все концы ее в одну руку на затылке,
8) снимают перчатки, проверяют их на целостность дезраствором (но не воздухом),
9) обмывают сапоги (галоши) в баке с дезраствором и снимают их.
После снятия защитного костюма руки тщательно моют с мылом в теплой воде.
Примечание: после окончания работы защитная одежда снимается, помещается в прорезиненные мешки и направляется в дезинфекцию. Бригада подвергается санитарной обработке, переодевается в чистое белье и одежду.
Не нашли то, что искали? Воспользуйтесь поиском:
Подробнее о том, как защитив себя, пациентов и персонал от внутрибольничных инфекций, можно сэкономить на издержках и избежать ненужных страданий.
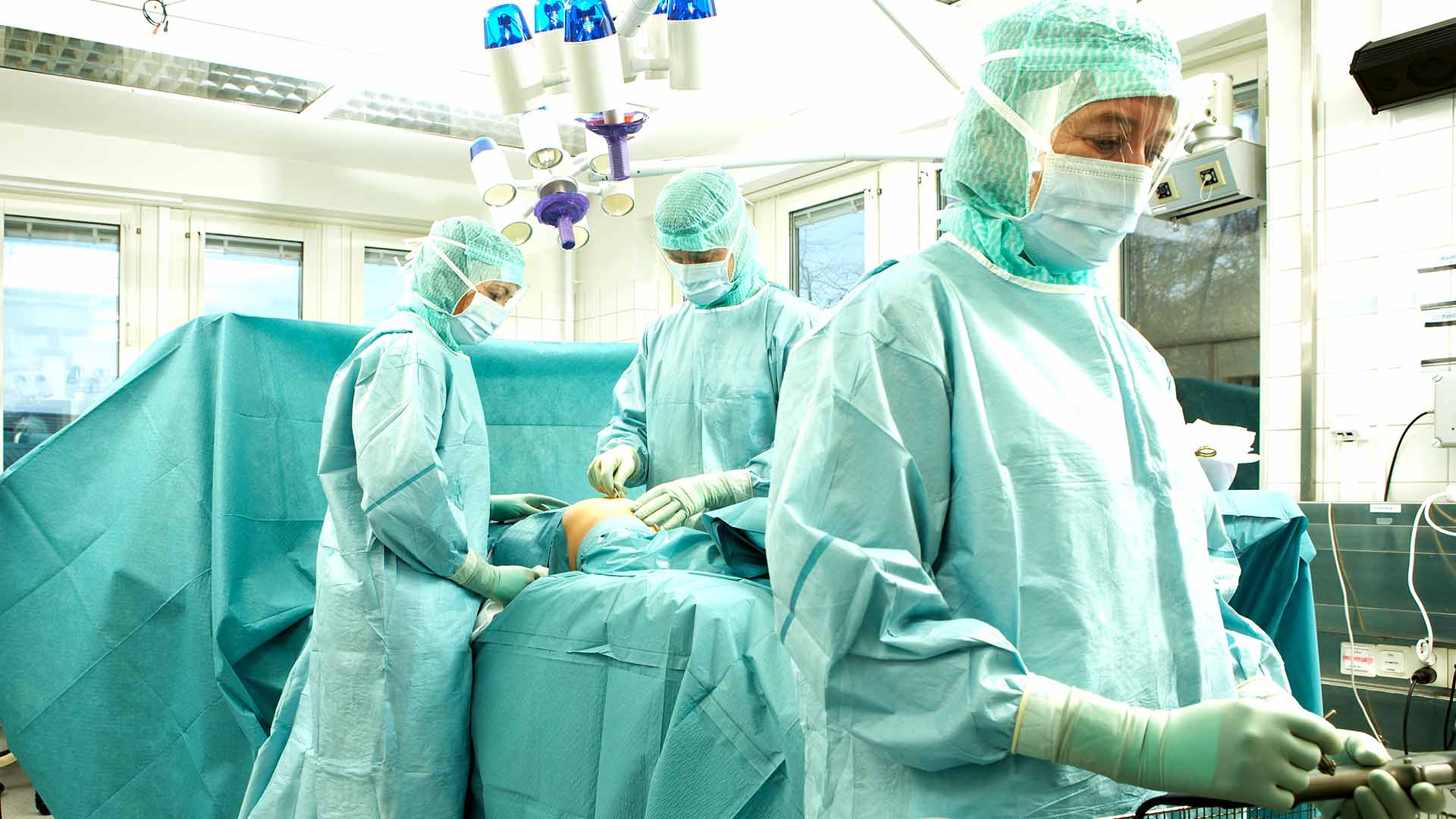
Как известно, медицинские учреждения находятся под постоянным давлением: с одной стороны, от них требуют снижения расходов, с другой – более качественного обслуживания и предупреждения перекрестного инфицирования.
По данным исследований, на каждые 20 хирургических пациентов у одного развивается инфекция области хирургического вмешательства (ИОХВ), а в 10,4 случаев из 100 медицинский персонал контактирует во время операции с кровью пациента . Безопасность пациента в операционной (OR) очень важна, равно как защита медиков от гемоконтактных инфекций.
Медработники подвержены частым контактам с патогенными микроорганизмами. Каждая травма от укола (количество которых только по Европе оценивается в один миллион в год) – это риск заразиться от пациента гемоконтактными инфекциями, в том числе гепатитом В, гепатитом С и ВИЧ.
Бремя инфекций области хирургического вмешательства
Помимо того, что лечение инфекций области хирургического вмешательства дорого стоит, эти инфекции причиняют боль и травмируют пациентов. Так, ИОХВ может привести к развитию у пациента инфекции глубоких тканей, из-за которой ему придется дольше оставаться в больнице и занимать койко-место, которое можно было бы использовать для лечения других пациентов. Однако такое развитие событий можно предотвратить.
Причина ИОХВ – заражение операционной раны микробами. Микроорганизмы проникают в рану одним из следующих путей:
- с кожных покровов пациентов;
- от хирургов и другого операционного персонала;
- из воздуха;
- с зараженных поверхностей или инструментов, используемых во время операции.
Предупреждение ИОХВ – нелегкая задача. По оценкам специалистов, почти каждый третий человек на планете является естественным носителем бактерий Staphylococcus aureus, которые живут на кожных покровах и в ноздрях . Некоторые штаммы этой бактерии (например, метициллин-резистентный золотистый стафилококк, или МЗРС) не восприимчивы к нескольким антибиотикам. И стафилококки, и энтерококки, если окажутся высушенными на больничных тканях или пластике, сохраняют жизнеспособность от нескольких дней до месяцев .
Воздух также может быть источником инфекции: с каждого человека в него ежеминутно попадает несколько тысяч отмерших чешуек кожи , и каждая потенциально несет в себе бактерии (80% бактерий попадают в рану из воздуха ).
Перчатки как средство профилактики инфекций
Профилактика инфицирования и перекрестного заражения в операционной предполагает контроль таких факторов как воздух, пациенты, персонал, оборудование и поверхности. В сотрудничестве с медицинскими специалистами мы ищем наиболее эффективные способы предотвращения распространения инфекций и перекрестного инфицирования.
Хирургические перчатки способствуют снижению риска инфицирования как медперсонала, так и пациентов. Они являются одним из многих факторов, которые в совокупности помогают предотвратить инфицирование в операционной . Однако стоит повредить перчатку иглой, и хирург остается беззащитным, несмотря на то, что прокол практически незаметен. В случае прокола перчатки риск ИОХВ возрастает .
Чтобы хирургические перчатки было легче надевать и снимать, можно использовать специальную пудру. Но проблема в том, что она может способствовать снижению иммунитета, бактериальному заражению окружающей среды, аллергизации, замедленному заживлению ран, возникновению спаек и гранулем . Все перечисленные потенциальные последствия могут увеличивать риск ИОХВ.
Двойные хирургические перчатки с системой индикации прокола сигнализируют медработникам о перфорации сразу же, как только она случилась. Это значит, что перчатки можно быстро заменить и продолжить процедуру без снижения защиты от перекрестных инфекций .
В исследовании перчаток, используемых при хирургических процедурах, было показано, что уровень обнаружения перфораций во время операций составляет 90,2% в подгруппе, использовавшей двойные перчатки с индикацией, тогда как в подгруппах, где персонал работал в двух одинарных перчатках, надетых одна на другую, и просто в одинарных перчатках, этот показатель составляет 23,0% и 36,0% соответственно .
Уже доказано, что использование двойных перчаток снижает риск проколов и других повреждений острыми предметами, а с ним и риск заражения гемоконтактными инфекциями. В Кокрановском обзоре от 2014 года сделан вывод, что в сравнении с работой в одинарных перчатках при использовании двойных перчаток риск перфорации внутренней перчатки снижается на 71% .
Сегодня рекомендация использовать во время инвазивных манипуляций двойные перчатки исходит от самых авторитетных органов здравоохранения:
- Центры по контролю и профилактике заболеваний США (Centers for Disease Control and Prevention, CDC)
- Национальная ассоциация операционных медицинских сестер (National Association of Theatre Nurses, NATN)
- Ассоциация периоперационных дипломированных медицинских сестер (Association of periOperative Registered Nurses, AORN)
- Американская коллегия хирургов (American College of Surgeons, ACS)
- Королевская коллегия хирургов Англии
- Австралийская коллегия операционных медицинских сестер
Профилактика инфицирования через одежду медперсонала
Мы считаем, что одежда медработников играет ключевую роль в профилактике инфекций: она предотвращает передачу патогенных микроорганизмов от персонала к пациенту и способствует чистоте воздуха в операционной.
Традиционно текстильные хирургические костюмы между операциями стирают, чтобы затем их снова использовать. Однако пятна и места износа могут снижать надежность защиты: ее эффективность зависит от качества и количества стирок.
После операции одноразовые хирургические костюмы утилизируются, что снижает риск инфекций. Следует отметить, что при использовании полипрополеновых костюмов бактериальная контаминация воздуха и раны намного ниже, чем при использовании обычных хлопчатобумажных брюк и рубашек .
Максимальную чистоту воздуха в операционной обеспечивает совокупность следующих мер: однонаправленный воздушный поток, количество открываний дверей, количество людей в операционной и использование костюмов чистого воздуха. Особую важность такой подход имеет при ортопедических, педиатрических и имплантационных мероприятиях.
Костюмы чистого воздуха разработаны с целью снизить контаминацию воздуха со стороны медперсонала. В сравнении с многоразовыми хлопковыми/полиэстровыми аналогами эти костюмы имеют большую эффективность и обеспечивают высокую надежность защиты от проникновения бактерий даже тогда, когда в операционной используется обычная вентиляция .
Чтобы свести риск инфицирования к минимуму, следует использовать костюмы чистого воздуха, в том числе тогда, когда в операционной есть ламинарная вентиляция.
Профилактика контаминации со стороны кожных покровов пациента
Чтобы предотвратить перенос микроорганизмов с кожи пациента в операционную рану и потенциальную ИОХВ, используют, в частности, хирургические простыни и мытье пациента.
Хирургические простыни предупреждают распространение микроорганизмов с кожных покровов пациента во время операции. Непроницаемые материалы помогают держать инфекции под контролем, а эффективное впитывание жидкостей обеспечивает более сухую рабочую зону. Самые эффективные простыни имеют мало элементов и просты в использовании, что снижает риск контаминации.
Мытье пациента снижает бактериальную нагрузку на кожные покровы и в итоге уменьшает риск ИОХВ. Для очищения кожи пациента прибегают к способам, описанным ниже.
- Мыло и вода: стандартная процедура очищения пациента. В этом случае бактерии просто разносятся по поверхности кожи из естественных очагов с максимальным уровнем колонизации .
- Повидон-йод: обработка им тела пациента перед операцией обеспечивает некоторую защиту. Впрочем, из-за сопровождающих операции крови, гноя и жира эффективность этого средства снижается .
- Раствор хлоргексидина биглюконата: в нескольких исследованиях показано, что раствор хлоргексидина биглюконата предупреждает развитие осложнений у пациентов реанимационных отделений . Последние хирургические протоколы рекомендуют перед операцией дважды обмывать пациентов (двухразовый душ) с раствором хлоргексидина биглюконата, делая как минимум 1-минутную паузу перед его смыванием . Еще один плюс этого средства в том, что оно реже, чем другие, вызывает кожные реакции .

В соответствии с Санитарными правилами и нормами (СанПиН) 2.1.7.728-99 "Правила сбора, хранения и удаления отходов лечебно профилактических учреждений", все отходы здравоохранения разделяются по степени их эпидемиологической, токсикологической и радиационной опасности на пять классов опасности:
Класс А. Неопасные отходы лечебно-профилактических учреждений
Отходы, не имеющие контакта с биологическими жидкостями пациентов, инфекционными больными, нетоксичные отходы. Пищевые отходы всех подразделений всех отделений лечебно-профилактических учреждений (ЛПУ) кроме инфекционных (в т.ч. кожно-венерологических), фтизиатрических. Мебель, инвентарь, неисправное диагностическое оборудование, не содержащие токсических элементов. Неинфицированная бумага, строительный мусор и т.д.
Класс Б. Опасные (рискованные) отходы лечебно-профилактических учреждений
Потенциально неинфицированные отходы. Материалы и инструменты, загрязненные выделениями, в том числе кровью. Патологоанатомические отходы. Органические операционные отходы (органы, ткани и т.п.). Все отходы из инфекционных отделений, в т.ч. пищевые. Отходы из микробиологических лабораторий, работающих с микроорганизмами 3-4 группы патогенности. Биологические отходы вивариев.
Класс В. Чрезвычайно опасные отходы лечебно-профилактических учреждений
Материалы, контактирующие с больными особо опасными инфекциями. Отходы из лабораторий, работающих с микроорганизмами 1-4 групп патогенности. Отходы фтизиатрических, микологических больниц. Отходы от пациентов с анаэробной инфекцией.
Класс Г. Отходы лечебно-профилактических учреждений, по составу близкие к промышленным
Просроченные лекарственные средства, отходы от лекарственных и диагностических препаратов, дезсредства, не подлежащие использованию, с истекшим сроком годности. Цитостатики (лекарственные вещества, блокирующие деление клеток, применяют преимущественно в онкологии) и другие химические препараты. Ртутьсодержащие предметы, приборы и оборудование.
Класс Д. Радиоактивные отходы лечебно-профилактических учреждений
Все виды отходов, содержащие радиоактивные компоненты.
К отходам ЛПУ, в зависимости от их класса, предъявляются различные требования по сбору, временному хранению и транспортированию.
Сбор отходов класса А осуществляется в многоразовые емкости или одноразовые пакеты. Одноразовые пакеты располагаются на специальных тележках или внутри многоразовых баков. Заполненные многоразовые емкости или одноразовые пакеты доставляются к местам установки (меж)корпусных контейнеров и перегружаются в контейнеры, предназначенные для сбора отходов данного класса. Многоразовая тара после сбора и опорожнения подлежит мытью и дезинфекции.
Крупногабаритные отходы данного класса собираются в специальные бункеры для крупногабаритных отходов. Поверхности и агрегаты крупногабаритных отходов, имевшие контакт с инфицированным материалом или больными, подвергаются обязательной дезинфекции.
Отходы класса А могут быть захоронены на обычных полигонах по захоронению твердых бытовых отходов.
Отходы класса Б после обязательной дезинфекции (методом погружения в дезинфицирующий раствор, подготовленный в специально выделенной для этой цели емкости) собираются в одноразовую герметичную упаковку.
Мягкая упаковка (одноразовые пакеты) закрепляется на специальных стойках (тележках).
После заполнения пакета примерно на 3/4 из него удаляется воздух и сотрудник, ответственный за сбор отходов в данном медицинском подразделении, осуществляет его герметизацию. Удаление воздуха и герметизация одноразового пакета производится в марлевой повязке и резиновых перчатках.
Органические отходы, образующиеся в операционных, лабораториях, микробиологические культуры и штаммы, вакцины, вирусологически опасный материал после дезинфекции собираются в одноразовую твердую герметическую упаковку.
Сбор острого инструментария (иглы, перья), прошедшего дезинфекцию, осуществляется отдельно от других видов отходов в одноразовую твердую упаковку.
Транспортирование всех видов отходов класса Б вне пределов медицинского подразделения осуществляется только в одноразовой упаковке после ее герметизации.
В установленных местах загерметизированные одноразовые емкости (баки, пакеты) помещаются в (меж)корпусные контейнеры, предназначенные для сбора отходов класса Б.
Сбор отходов класса В после обязательной дезинфекции осуществляется в одноразовую упаковку. Мягкая упаковка (одноразовые пакеты) должна быть закреплена на специальных стойках (тележках).
После заполнения пакета примерно на 3/4 из него удаляется воздух и сотрудник, ответственный за сбор отходов в данном медицинском подразделении, осуществляет его герметизацию с соблюдением требований техники безопасности с возбудителями 1-2 групп патогенности.
Микробиологические культуры и штаммы, вакцины должны собираться в одноразовую твердую герметичную упаковку.
Транспортирование всех видов отходов класса В вне пределов медицинского подразделения осуществляется только в одноразовой упаковке после ее герметизации.
В установленных местах загерметезированные одноразовые емкости (баки, пакеты) помещаются в (меж)корпусные контейнеры, предназначенные для сбора отходов класса В.
Отходы классов Б и В уничтожаются на специальных установках по обезвреживанию отходов ЛПУ термическими методами.
Правила сбора отходов класса Г зависят от класса токсичности.
Использованные люминесцентные лампы, ртутьсодержащие приборы и оборудование собираются в закрытые герметичные емкости. После заполнения емкости герметизируются и хранятся во вспомогательных помещениях. Вывозятся специализированными предприятиями на договорных условиях.
Сбор, хранение цитостатиков, относящихся к отходам 1-2 классов токсичности, осуществляют в соответствии с классификатором токсичных промышленных отходов и другими действующими нормативными документами.
Отходы класса Г, относящиеся ко 2 му и 3-му классу токсичности в соответствии с классификатором токсичных промышленных отходов, собираются и упаковываются в твердую упаковку, 4-го класса – в мягкую.
Захоронение отходов класса Г осуществляется в соответствии с гигиеническими требованиями предъявляемыми к порядку накопления, транспортирования, обезвреживания и захоронения токсичных промышленных отходов.
Сбор, хранение, удаление отходов класса Д осуществляется в соответствии с требованиями правил работы с радиоактивными веществами и другими источниками ионизирующих излучений, нормами радиационной безопасности, и других действующих нормативных документов, которые регламентируют обращение с радиоактивными веществами.
Методы обработки отходов здравоохранения можно разделить на две группы.
Ликвидационные методы:
– захоронение на специальном полигоне, без обеззараживания, например, на полигоне для токсичных отходов;
– обеззараживание химическими или физическими методами и складирование на полигонах ТБО;
– сжигание с последующим захоронением остатков от сжигания.
Утилизационные методы (повторное использование и использование в качестве вторичного сырья). Утилизационные методы, помимо экономических целей, направлены на ограничение неблагоприятного влияния деятельности человека на окружающую среду.
Дезинфекция отходов предполагает обеспечение биологической безопасности материала после его переработки и уничтожения путем термического, радиационного или иного физико химического воздействия.
Выделяют следующие технологии дезинфекции: сжигание (озоление); стерилизация в автоклаве (паровая стерилизация); химическая дезинфекция; пиролиз; лазерная обработка; микроволновая дезинфекция; плазменная технология и др.
Последние рекомендации ВОЗ основаны на отказе от применения технологий, связанных с химической дезинфекцией, а оптимальными технологиями для обезвреживания отходов ЛПУ предлагают считать технологии термического обеззараживания, особо выделяя методы автоклавирования.
Химическое обезвреживание
Обеззараживание (дезинфекция) опасных в эпидемиологическом отношении отходов лечебно профилактических учреждений осуществляется с применением зарегистрированных в установленном порядке дезинфицирующих средств. Комбинация механического измельчения с методом химической дезинфекции потенциально инфицированных и инфицированных опасных медицинских отходов способствует более полному проникновению дезинфектантов в толщу отходов, что повышает надежность и эффективность дезинфекции.
В России имеет наибольшее распространение. Используется по причинам весьма ограниченного распространения термического обеззараживания отходов (в 2007 г. действовало всего 263 установки для термического уничтожения медицинских отходов в ЛПУ).
– при выполнении операции дезинфекции у персонала часто возникают аллергические реакции и поражения кожного покрова;
– мало изменяется внешний вид отходов, что не гарантирует исключения их от повторного использования (вплоть до нелегальной продажи);
– не гарантируется полное уничтожение возможного инфекционного начала вследствие неравномерности проникновения дезинфектанта и различной чувствительности некоторых микроорганизмов к антимикробным препаратам;
– при захоронении отходов, обработанных химическими дезинфектантами, возникает риск загрязнения окружающей среды соединениями, главным образом хлора, (для дезинфекции отходов чаще применяется группа хлорсодержащих препаратов);
– удельные затраты дезинфицирующих средств (на тонну отходов), а также затраты на предотвращение возможного экологического ущерба, существенно превышают аналогичные затраты для других способов обеззараживания.
Термическое обезвреживание
Установки для сжигания медицинских отходов, пиролизные установки, газификация и плазменные технологии используют высокотемпературные процессы, которые в результате химических и физических преобразований приводят к разрушению и разложению как органических, так и неорганических фракций, входящих в состав отходов.
Автоклавы
В России популярны установки комбинированного типа, совмещающие в себе измельчитель и паровой стерилизатор. Загрузив исходные несортированные отходы классов Б или В, пользователь получает измельченные, неидентифицируемые и стерильные отходы класса А.
Процесс не имеет побочных отходов и выбросов, загрязняющих атмосферу, водные и земельные ресурсы, т.е. экологически безопасен.
В результате обработки паром погибают все известные виды микроорганизмов и отходы утрачивают возможность повторного использования в связи с их механическим деструктурированием.
Вспомогательная техника
Это техника, которая может участвовать в процессе избавления от опасных отходов, но сама по себе не способна обеспечить всю цепочку от их образования до получения безопасного продукта. Это измельчители разного рода, стандартные паровые стерилизаторы, а также деструкторы инъекционных игл.
Деструкторы предназначены для уничтожения игл непосредственно после инъекции, без снятия их со шприца, что значительно снижает травматизм персонала.
Материал подготовлен на основе информации РИА Новости и открытых источников
III. Требования к работе в госпиталях,
изоляторах и обсерваторах в очагах заболеваний, вызванных
микроорганизмами I - II групп патогенности
3.1. При возникновении случаев заболеваний, вызванных микроорганизмами I - II групп патогенности (чума, холера, заболевания, вызванные вирусами I группы патогенности), разворачивают инфекционный и провизорный госпитали, изолятор и обсерватор.
3.2. Инфекционный и провизорный госпитали, изолятор организуют на базе инфекционной или многопрофильной больницы. Разрешается также организация указанных временных специализированных медицинских формирований в изолированных помещениях типа школьных зданий, общежитий, а также в палатках с выделением обслуживающего персонала и соблюдением настоящих санитарных правил.
3.3. Больные (лица с подозрением на заболевание) чумой, холерой и заболеваниями, вызванными вирусами I группы патогенности, с целью изоляции и лечения госпитализируются в инфекционный госпиталь или изолированное помещение (бокс) инфекционного стационара с отдельными входами для больных и обслуживающего персонала.
Больные с симптомами, не исключающими указанные заболевания, для изоляции и медицинского наблюдения с целью установления диагноза госпитализируются в провизорный госпиталь или специально приспособленное помещение в инфекционном или соматическом стационаре.
Лица, подвергшиеся реальной опасности заражения чумой, холерой и заболеваниями, вызванными вирусами I группы патогенности в результате контакта с больными людьми либо трупами; животными и другими объектами, которые могут являться источниками инфицирования, госпитализируются в изолятор.
3.4. Больные остальными инфекциями госпитализируются в инфекционное отделение любой больницы. При этом больных сибирской язвой, сапом, мелиоидозом, лихорадкой Ку, крымской геморрагической лихорадкой (КГЛ), глубокими микозами, орнитозом помещают в изолированные палаты или боксы.
3.5. В "заразном" отделении госпиталя предусматривают:
- приемное отделение с отдельным входом для больных и кладовой для хранения одежды больных до отправки ее в дезинфекционную камеру;
- отделение для больных, в котором должны быть предусмотрены палаты (боксы) для раздельного размещения больных по срокам поступления, клиническим формам и степени тяжести болезни;
- комнату для обеззараживания инфицированного материала (выделения больных, судна, белье и др.);
- помещение для выписки больных с санитарным пропускником;
- санитарный пропускник для персонала (комнаты для надевания и снятия защитной одежды, душевая);
- палаты для регидратации (в госпитале для больных холерой);
- рентгеновский кабинет, оборудованный передвижной аппаратурой (в госпитале для больных чумой);
- туалет для слива обеззараженных отходов и выделений больных.
3.6. В приемном отделении осматривают поступающих больных, оказывают экстренную помощь, берут материал для бактериологического (вирусологического) исследования, проводят санитарную обработку, переодевают больного, готовят одежду больного к отправке в дезинфекционную камеру, составляют первичные документы на поступившего больного, при необходимости начинают специфическое лечение. Приемное отделение оборудуют в соответствии с его назначением и необходимостью проведения текущей и заключительной дезинфекции.
В кладовой одежду хранят в индивидуальных мешках, сложенных в баки или полиэтиленовые мешки, внутренняя поверхность которых должна быть обработана раствором инсектицида.
3.7. В отделении госпиталя должны быть палаты для больных со смешанными инфекциями, для беременных и рожениц, а также аппаратура и инструментарий для оказания экстренной хирургической и акушерско-гинекологической помощи.
3.8. Пища для больных доставляется в посуде кухни к служебному входу "чистого" блока и там перекладывается из посуды кухни в посуду буфетной госпиталя. В буфетной пища раскладывается в посуду отделений и направляется в раздаточную отделения, где распределяется по порциям и разносится по палатам. Посуда, в которой пища поступила в отделение, обеззараживается кипячением, после чего бак с посудой передается в буфетную, где ее моют и хранят до следующей раздачи. Раздаточная снабжается всем необходимым для обеззараживания остатков пищи. Индивидуальная посуда обеззараживается после каждого приема пищи.
3.9. Обеззараженные медицинские отходы утилизируются в соответствии с санитарно-эпидемиологическими требованиями к обращению с медицинскими отходами.
3.10. В "чистой" половине располагаются помещения для обслуживающего персонала:
- гардеробную для верхней одежды;
- санитарный пропускник (желательно отдельно для мужчин и женщин);
- комнаты для дежурного персонала (для оформления историй болезни, других документов и отдыха);
- подсобные помещения (аптека и др.).
3.11. За персоналом, обслуживающим больных легочной формой чумы, заболеваниями, вызванными вирусами I группы патогенности и подозрительными на эти заболевания, устанавливается постоянное медицинское наблюдение.
3.12. Доставка в стационар больных осуществляется бригадой эвакуаторов на специально выделенном автотранспорте. В состав бригады включаются врач или средний медицинский работник, прошедший инструктаж, двое санитаров, одетых в противочумный комплект I типа. Водитель эвакуационной бригады при наличии изолированной кабины должен быть одет в комбинезон, при отсутствии изолированной кабины - в противочумный костюм I типа.
3.13. При перевозке больных легочной формой чумы, а также заболеваниями, вызываемыми вирусами I группы патогенности, крымской геморрагической лихорадки, или с подозрением на эти заболевания защитная одежда меняется после каждого больного.
3.14. После доставки больного в стационар транспорт и предметы, использованные при транспортировании, обеззараживаются силами бригады эвакуаторов на территории госпиталя на специально оборудованной площадке со стоком и ямой (приложение 1). По окончании каждого рейса персонал, сопровождавший больного, обязан продезинфицировать обувь и руки (в перчатках) и полиэтиленовые (клеенчатые) фартуки, дополнительно надеваемые при массовых перевозках. Все члены бригады после смены обязаны пройти санитарную обработку.
3.15. Вся работа в госпитале по уходу и лечению больных проводится в защитной одежде.
3.16. Перед выпиской больной проходит санитарную обработку.
3.17. Постельные принадлежности выбывшего из госпиталя больного сдаются в дезинфекционную камеру, а кровать и тумбочка обеззараживаются.
3.18. В госпитале, где находятся больные с заболеваниями, вызванными микроорганизмами I группы патогенности (кроме бубонной формы чумы), а также II группы патогенности (КГЛ, легочная форма сапа), устанавливается противоэпидемический режим максимальной изоляции.
3.19. В госпитале, где находятся больные туляремией, сибирской язвой, бруцеллезом, сапом, мелиоидозом и другими заболеваниями, вызванными возбудителями II группы патогенности, устанавливается противоэпидемический режим, предусмотренный для соответствующей инфекции.
3.20. В холерном госпитале устанавливается противоэпидемический режим, аналогичный для отделений с острыми кишечными инфекциями.
3.21. Больных, подлежащих провизорной госпитализации, размещают индивидуально или небольшими группами по срокам поступления, по клиническим формам и по тяжести заболевания.
3.22. Устройство, порядок и режим работы провизорного госпиталя устанавливают как для инфекционного госпиталя.
3.23. При подтверждении в провизорном госпитале предполагаемого диагноза больные переводятся в соответствующие отделения инфекционного госпиталя.
В палате провизорного отделения после перевода больного проводится заключительная дезинфекция в соответствии с характером инфекции. Оставшимся больным (контактным) проводят санитарную обработку, переодевают в чистое белье, по возможности, переводят в другую палату и при необходимости приступают к профилактическому лечению. Время пребывания контактных больных увеличивается на срок инкубационного периода выявленного заболевания.
3.24. Срок выписки больных из провизорного госпиталя определяется конкретно в каждом случае, но не ранее окончания инкубационного периода подозреваемого заболевания.
3.25. Устройство и режим изолятора аналогичны таковым в инфекционном госпитале.
3.26. В госпиталях и изоляторе не должно быть лишних предметов. Оборудование и мебель должны быть гладкими, легко моющимися, устойчивыми к действию дезинфицирующих средств.
3.27. Выделения больных и изолированных лиц (мокрота, моча, кал, иной биологический материал) подлежат обязательному обеззараживанию. Методы обеззараживания применяются в соответствии с характером инфекции (приложение 1) и санитарно-эпидемиологическими требованиями к обращению с медицинскими отходами.
3.28. В госпиталях и изоляторе ежедневно проводится тщательная текущая дезинфекция, после освобождения помещений - заключительная дезинфекция.
3.29. Контроль соблюдения требований биологической безопасности в инфекционном, провизорном госпиталях, изоляторе и обсерваторе осуществляют специалисты территориальных органов Роспотребнадзора.
3.30. Лица, находящиеся в карантинной зоне по чуме, могут выехать за ее пределы после обсервации по истечении установленного срока. Прохождение обсервации удостоверяется справкой установленной формы.
3.31. Лица, находящиеся в карантинной зоне по холере, могут выехать за ее пределы после обсервации по истечении установленного срока. В ходе обсервации проводится однократное обследование на вибриононосительство. О прохождении обсервации выдается справка установленной формы.
3.32. Обсерваторы развертывают в обособленных помещениях (административных зданиях, школах, профилакториях, гостиницах, детских и спортивных лагерях, на пассажирских судах и прочее), специально приспосабливаемых для изоляции и медицинского наблюдения за выезжающими за пределы зоны карантина здоровыми лицами, не бывшими в контакте с больными.
3.33. В обсерваторе предусматриваются приемные, палаты, комнаты для медицинского и обслуживающего персонала, для взятия биологического материала, хранения личных вещей обсервируемых, буфетная, санпропускник и подсобные помещения.
Для работы в обсерваторе разрешается мобилизация медицинских работников и другого обслуживающего персонала из числа обсервируемых.
3.34. В обсерватор помещаются только здоровые люди.
3.35. В обсерваторе проводится медицинское наблюдение с целью выявления лиц с температурой или желудочно-кишечными расстройствами и другими сигнальными симптомами особо опасных инфекционных болезней.
3.36. Заполнение отделений или палат обсерватора проводится одномоментно. Обсервируемые размещаются по срокам поступления, по возможности, небольшими группами с принятием мер к исключению общения с лицами из других помещений.
3.37. При выявлении в обсерваторе больного с повышенной температурой или с острым кишечным заболеванием его переводят в провизорный госпиталь. Лиц, контактировавших с заболевшим, изолируют на месте до установления диагноза. При подтверждении диагноза они переводятся в изолятор.
Для остальных обсервируемых увеличивают продолжительность обсервации на срок инкубационного периода выявленного заболевания с момента госпитализации больного и проведения заключительной дезинфекции.
В случае получения отрицательных результатов лабораторного исследования первоначальный срок обсервации не изменяют.
3.38. После освобождения отделения обсерватора проводят заключительную дезинфекцию и повторное его заполнение.
3.39. Стационары должны находиться под круглосуточной охраной воинских или полицейских нарядов.
3.40. В госпиталях, изоляторе и обсерваторе работу по лечению и уходу за больными выполняют врачи и медицинские сестры, прошедшие подготовку по вопросам особо опасных инфекционных болезней, подтвержденную зачетом по полученным знаниям. Младший и обслуживающий персонал проходит подготовку на рабочем месте. К работе допускают персонал, не имеющий противопоказаний к лечению специфическими препаратами и антибиотиками.
3.41. Медицинский персонал, привлекаемый к работе в госпиталях, изоляторах и обсерваторах, допускают к работе без вакцинации при отсутствии противопоказаний к лечению специфическими препаратами и антибиотиками. За ним устанавливают медицинское наблюдение на время работы в очаге.
3.42. По окончании работы в госпиталях и изоляторах персонал проходит обсервацию, срок которой регламентируется соответствующими нормативными документами.
3.43. Организацию мероприятий настоящих санитарных правил в госпиталях, изоляторах и обсерваторах обеспечивают руководители медицинских организаций.
Читайте также:


