Операции на костях послеоперационные осложнения
Операция Мейсенбаха — остеотомия плюсневых костей на уровне 3 см проксимальнее плюснефаланговых суставов, дистальные фрагменты плюсневых костей в ходе операции перемещают вверх.
Дю Ври (H.L. DuVries) в 1953 году выполнил подошвенную кондилэктомию — иссечение подошвенной части головок плюсневых костей (подошвенных мыщелков). Какое осложнение может возникнуть после такой операции и почему?
Дэвидсон (M.R. Davidson) в 1969 году предложил остеоклазию (создание искусственного перелома) плюсневых костей подобно операции Мейсенбаха. На каком уровне выполняли остеоклазию? Какое осложнение может возникнуть после такой операции?
Остеоклазию выполняли на уровне дистальной шейки плюсневых костей, под углом 90° к продольной оси кости. Целью операции было создание оптимального подъема переднего отдела стопы. Уровень подъема определялся естественной подвижностью больного в послеоперационном периоде. Осложнением операции было тыльное смещение головок плюсневых костей и формирование избыточной костной мозоли в результате постоянного движения костных отломков.
Якоби (R.P. Jacoby) в 1973 году предложил для коррекции подошвенной костной мозоли выполнять V-образную остеотомию плюсневых костей с фиксацией костных отломков. Какие осложнения могут возникнуть после такой операции?
Появление болезненных подвижных образований, тыльное смещение плюсневых костей.
Коррекцию патологически удлиненных плюсневых костей проводят с помощью укорачивающей остеотомии. Какой способ операции позволяет избежать осложнений?
- Остеотомию выполняют в косом направлении до уровня головки плюсневой кости, этот способ позволяет избежать ротации дистального фрагмента.
- Остеотомию выполняют в зоне метафиза, это способствует быстрому сращению кости.
- Исключают нагрузку на поврежденную ногу до появления рентгенологических признаков консолидации, в противном случае сращение может быть замедлено.
Где выполняют разрезы кожи при операциях на плюсневых костях? Почему? Делают единичный разрез кожи кнаружи или кнутри от сухожилия разгибателей, а этом случае в зоне сухожилия не образуется рубцов, которые могут ограничить подвижность пальцев стопы. При операции на нескольких плюсневых костях разрезы делают в межплюсневых промежутках — это способствует хорошему обзору операционного поля и разрезов требуется меньше.
После остеотомии плюсневых костей с артродезом в проксимальных межфаланговых суставах выполняют фиксацию отломков спицей Киршнера. В каком положении должна проводиться фиксация, чтобы избежать послеоперационных осложнений?
При фиксации важно не допустить интерпозиции мягких тканей в межплюсневых промежутках, чтобы не спровоцировать боль и раздражение в зоне проведения спицы. Спицу Киршнера проводят через головку плюсневой кости, саму кость слегка отклоняют в подошвенную сторону: в таком положении кость максимально выпрямлена, и спица ломается реже.
Назовите наиболее частое осложнение после остеотомии II-IV плюсневых костей, выполняемой по поводу болезненных деформаций подошвы.
Согласно Хэтчеру (Hatcher) и соавт., частота рецидивов — 18%, частота смещений плюсневых костей — 39%.
Какие болезненные кожные образования чаще всего возникают на подошвенной поверхности стопы? В чем их клинические различия?
- Мозоли (натоптыши) — участки гиперкератоза кожи, расположенные в местах наибольшей нагрузки; на поверхности натоптыша видны кольцевидные линии.
- Порокератоз (porokeratosis plantaris discreta) щ мозоли на подошве стопы, связанные, как считают, с дисфункцией эккриновых потовых желез. Мозоль влажная, имеет желтый цвет, в центре расположено белесоватое ядро.
- Наследственные мозоли — возникают у детей на коже ладоней и подошвах стоп, с нагрузкой не связаны.
Каковы причины замедленного срастания плюсневых костей после хирургических вмешательств?
- Подвижность костных фрагментов в зоне остеотомии при нагрузке на плохо иммобилизированную стопу.
- Неадекватная фиксация костей, неправильный выбор уровня остеотомии.
Назовите признаки неправильного срастания плюсневой кости.
- Длительный отек
- Деформация
- Боль и тугоподвижность в плюснефаланговом суставе
Какие изменения возникают на рентгенограмме при избыточной подвижности костных фрагментов в зоне остеотомии?
При плохой фиксации зоны остеотомии возникает избыточная подвижность костных фрагментов. В результате образуется большая костная мозоль. Ткань костной мозоли соединяет костные концы и представляет собой зону избыточного и беспорядочного
">гематомы , которая служит каркасом для последующей регенерации костной ткани.
Какова тактика при неправильном срастании плюсневых костей в случае, если фиксация была адекватной?
В этом случае необходимо иммобилизировать стопу в послеоперационном сапожке в течение 1 мес. Если была выполнена цилиндрическая или нестабильная остеотомия, нагрузку на оперированную стопу разрешают не ранее, чем через 4-8 недель, и только после того, как при рентгенографии стопы в гипсе будут получены четкие признаки срастания.
Какова тактика при смещении фиксатора (шурупа), используемого для закрепления костных фрагментов при остеотомии плюсневых костей?
Необходимо удалить фиксатор, затем использовать для повторной фиксации гладкую спицу Киршнера диаметром 0,45 мм.
Каковы причины деформации пальцев после операций на плюсневых костях?
- Рубцовая контрактура
- Частичная или полная резекция головки плюсневой кости
В чем недостаток подошвенной кондилэктомии?
В результате этой операции возникает дестабилизация пальцев. Причины такого осложнения следующие: утрачивается стабилизирующая роль подошвенного апоневроза, в результате иссечения подошвенных мыщелков плюсневых костей нарушается кубическая конфигурация плюснефаланговых суставов, при этом снижается натяжение сгибательной пластинки.
- Какие осложнения развиваются после операций по поводу диафизарных переломов плюсневых костей наиболее часто?
Укорочение и угловая деформация плюсневых костей, нарушение их параболической конфигурации.
Что такое 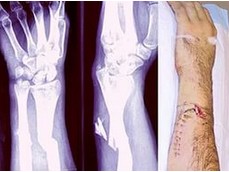
Частичное или полное разрушение кости организма человека или животного произошедшее под воздействием травмирующеего воздействия, превосходящей упругость кости.
В медицине различают травматические и патологические переломы.
- Травматические происходят под действием внешней силы на кость.
- Патологические переломы появляются при минимальном внешнем действии на кость при небольших травмах или сопутствующих заболеваниях и спонтанных воздействиях (например при патологическом разрушении костной ткани при туберкулезе или опухолевом процессе).
">перелом Джонса? Какое осложнение может возникнуть в послеоперационном периоде при неадекватном лечении?
Истинный перелом Джонса — это поперечный перелом основания V плюсневой кости, линия которого проходит на 1,5-3 см дистальнее бугристости кости. За перелом Джонса часто ошибочно принимают отрывной перелом основания V плюсневой кости. Фиксация перелома должна быть жесткой. Неадекватная фиксация ведет к замедленному сращению или несращению перелома. Такие переломы сопровождаются ин- валидизацией, медленным выздоровлением больного, в ряде случаев требуется пересадка костного трансплантата.
Что такое брахиметатарзия?
Брахиметатарзия — врожденное укорочение плюсневых костей, вызванное преждевременным заращением эпифизарной (ростковой) пластинки в результате наследственного дефекта или травмы.
Назовите наиболее частые осложнения, возникающие после хирургической коррекции брахиметатарзии.
К методам мягкотканной коррекции относят кожную пластику V-Y-образным лоскутом, а также Z-образную удлиняющую пластику сухожилий-разгибателей. Осложнения — повреждения сосудов и нервов.
Костная коррекция брахиметатарзии.
- Остеотомия плюсневой кости с пересадкой костного трансплантата. Возможные осложнения: замедленное приживление трансплантата, прогиб плюсневой кости в зоне внедрения трансплантата.
- Операцию удлинения плюсневых костей с помощью слайдовой остеотомии без трансплантации выполняют больным с легкой и средней степенью брахиметатарзии. Возможные осложнения: замедленная консолидация, несращение плюсневых костей.
- Скелетное вытяжение (дистракция) проводят с помощью специальных дистракционных аппаратов. Длительное вытяжение приводит к сосудистым нарушениям — сужению сосудов и гангрене. При избыточном удлинении плюсневых костей возникает контрактура в плюснефаланговых суставах.
Каковы причины хронических болей после артротомии при остеохондропатии головки II плюсневой кости (болезни Фрейберга [Freiberg])?
Выделяют несколько причин: недостаточно глубокая обработка (высверливание) субхондральной зоны в эрозированных участках кости, неполное вытяжение во время и после операции, недостаточное отделение сустава от сгибательной пластинки во время операции.
Какие послеоперационные осложнения могут возникнуть после удаления экзостозов (экзостозэктомии) при бурсите V пальца стопы?
- При удалении слишком малого участка костной ткани возникают рецидивы бурсита, избыточная экзостозэктомия приводит к нестабильности пятого луча.
- Непереносимость больших нагрузок, дестабилизация пятого плюснефалангового сустава.
- Перелом головки V плюсневой кости.
Какое послеоперационное осложнение может возникнуть после резекции головки V плюсневой кости по поводу бурсита V пальца?
Довольно частым осложнением такой операции является втяжение (ретракция) V пальца стопы. Протезирование V плюсневой кости, операция синдактилии предотвращают это осложнение.
В течение какого срока после проксимальной остеотомии V плюсневой кости больной должен воздержаться от нагрузок на оперированную стопу?
Нагрузку на оперированную стопу разрешают только через 6-8 нед после полного сращения кости, подтвержденного рентгенологически. В послеоперационном периоде нужно быть особенно осторожным, чтобы избежать перелома в зоне латеральной выступающей части кости.
Остеотомия является хирургической операцией, применяющейся в случаях, когда требуется устранить дефект в костной ткани. Чаще всего процедуру проводят для восстановления кости после ее деформативных повреждений.
Оперироваться могут различные сегменты, включая кости ног и лица. Проведение остеотомии возможно только в условиях стационара, в поликлиниках ее не делают. К сожалению, имеется риск послеоперационных осложнений, особенно если в период реабилитации были допущены серьезные ошибки.
Операция может быть сложной (при лечении крупных костей ног, например) и простой (мини-остеотомия). Риск послеоперационных осложнений выше в случае сложной техники исполнения.
1 Что такое остеотомия: общее описание операции
Ныне без проблем можно решить практически любые проблемы, связанные с деформативными поражениями костей и суставов. Именно для решения таких проблем и используется остеотомия.
Процедура предназначена для ликвидации костных дефектов и последствий деформации ткани. С помощью операции можно вернуть функции опорно-двигательной системы, в том числе с помощью проведения искусственного перелома.
Пациенту могут специально сломать конечность на том уровне, где у него локализована деформация. Такую методику часто применяют при врожденных или приобретенных патологиях (например, неправильно срощенный перелом).
Своим описанием и способом проведения остеотомия может отпугнуть большинство пациентов. На самом деле все не так страшно, как может показаться: пациент ничего не ощущает во время операции (разве что умеренный дискомфорт, связанный с работой рецепторов, фиксирующих механическое напряжение).

Сращение кости на остеотомии
Процедура имеет два вида проведения: через небольшой надрез на кожных покровах или с помощью проделывания в коже нескольких отверстий. Данная методика применяется и для детей, и для взрослых больных разных возрастных групп.
к меню ↑
Процедура применима для следующих групп костей и суставов:
- нижняя и верхняя челюсть;
- кости таза, тазобедренные суставы;
- кости голени, коленный сустав, плюсневая кость;
- локтевые суставы, кости верхних конечностей, включая пальцы рук и лучевые кости;
- возможно лечение бедренной кости (достаточно сложная процедура, имеющая риски послеоперационных осложнений).
Важно понимать, что для каждой группы костей используются свои нюансы оперативного вмешательства. Кроме того, могут применяться различные методики даже для одной группы костей, но имеющей разные заболевания.
Например, лечить бедренную кость можно с помощью корригирующего и восстановительного способа остеотомии. Первый вариант подходит в случаях, когда имеется неправильно срощенный перелом. Второй вариант предпочтительнее при подвывихе бедра.
Окончательный выбор методики остается за лечащим врачом. Его делают после серии диагностических процедур.
к меню ↑
Показаний для остеотомии достаточно большое количество, ведь помимо общих заболеваний (которые могут поражать разные суставы и кости) имеются и специфические, возникающие только в какой-то определенной группе.

Результаты остеотомии берцовых костей
Остеотомию проводят при следующих патологиях:
- Неправильно сросшийся перелом той или иной группы костей (при этом возможно проведение искусственного перелома с последующим нормальным заживлением кости).
- Анкилоз сустава в порочном положении.
- Коксартроз
- Вальгусная деформация.
- Последствия рахита в виде искривления (деформации) костей.
- Травматические деформативные поражения.
- Укорочение или патологическое удлинение кости.
- Вывихи и подвывихи костей или суставов.
- Врожденные дефекты и аномалии строения определенных костей.
- Варусная деформация.
- Ложный сустав шейки бедренной кости.
Нередко операцию проводят при различных подвидах артритов (например, при псориатическом). Дело в том, что артриты могут приводить к деформациям сустава или костей. Как правило, это случается лишь в самых запущенных случаях, когда болезнь протекает достаточно долго.
Спецификой процедуры является излечение деформативных поражений в результате травм или осложнений именно костей, но не суставов. Лечение осложнений различных видов артритов – лишь вспомогательная функция остеотомии, которая применяется не постоянно.
к меню ↑
Существует достаточно большое количество противопоказаний к проведению. Игнорировать их нельзя, ибо в таком случае ситуацию можно усугубить вплоть до инвалидности.
Остеотомию нельзя проводить в следующих случаях:
- в период острого начала или обострения ревматоидной формы артрита;
- третья степень пателлофеморального подвида артроза;
- ожирение у пациента 2-3 степени (относительное противопоказание, в некоторых случаях игнорируется с разрешения лечащего врача);
- наличие остеопороза;
- нарушения регенеративных функций организма, в частности – локальных (в плане регенерации костной ткани);
- инфекционные патологии костной ткани (например, сифилис или туберкулез костей) – активные или перенесенные в недавнем прошлом;
- артрозные поражения (дегенеративно-дистрофические), локализующиеся в коллатеральных отделах суставов.

Остеотомия челюстных костей
Кроме того, нельзя проводить операцию при общей слабости больного, истощении, кахексии, лихорадке (даже с минимально повышенной температурой). Запрещена операция и в том случае, если не установлен четкий диагноз: например, имеются деформативные поражения кости, но неизвестно, чем они вызваны. Сначала делается полноценная диагностика – затем принимается решение о проведении операции.
к меню ↑
2 Виды остеотомии
Операция имеет два вида проведения: закрытым и открытым способом.
При закрытой процедуре операция проводится через небольшой (эндоскопический) разрез на кожных покровах. Размеры разреза обычно не превышают 2 сантиметров. Врач во время закрытой остеотомии буквально вслепую пересекает кости, используя специальное долото. Это тяжелая и опасная методика, так как неверные действия специалиста могут привести к ряду серьезных осложнений.
Открытая остеотомия применяется значительно чаще, в том числе из-за меньших рисков серьезных осложнений. Здесь уже врач работает не вслепую: имеется возможность полноценной визуализации оперируемых тканей. Разрез на коже для проведения такой методики значительно больше, и составляет до 12 сантиметров в длину.
Также остеотомия делится на несколько подтипов:
- Линейный подтип (поперечный или косой). Больную кость надрезают таким образом, чтобы затем выровнять с помощью трансплантата (пластин). В дентальной имплантологии проводят межкортикальную остеотомию для ликвидации дефектов челюсти.
- Клиновидный подтип (akin, Акин). Во время процедуры больному удаляют часть костной ткани, благодаря чему оставшаяся нетронутой кость впоследствии выравнивается.
- Z-образный подтип. Используется для лечения вальгусной деформации большого пальца ноги. Во время процедуры врач удаляет разросшиеся ткани.
- Угловой подтип. Костные ткани аккуратно вырезаются под определенными углами по две стороны, за счет чего удается поставить их в необходимое положение.
3 Как проводится операция?
Универсального метода проведения остеотомии нет: для каждого случая (болезни) используется своя методика.

Остеотомия нижней челюсти
Оперирование коленных суставов обычно проводят для лечения деформирующего артроза. Производят пересечение большеберцовой кости, что приводит к улучшению обмена веществ в суставной ткани за счет устранения застоя венозного кровообращения.
Ступни обычно лечат от вальгусной деформации. Для этого врачом проводится надрез на конце кости, прилегающей к большому пальцу, с последующим помещением его ближе к внутренней части стопы. В итоге удается устранить смещение, но иногда требуется удалить часть разросшейся костной ткани.
Иногда врачи идут на какие-то хитрости при оперировании неспецифических случаев заболеваний. То есть прямо по ходу операции может меняться стандартная тактика действий. Как правило, это только лучшим образом сказывается на выздоровлении пациента.
Какая бы конкретно процедура не проводилась – всегда имеется ненулевой шанс осложнений после операции. Нередко осложнения вызваны неправильно проводимым реабилитационным этапом.
Столь сложные хирургические процедуры проводят только в крупных государственных стационарах или частных клиниках. Желательно обращаться в профильные медицинские центры, занимающиеся исключительно заболеваниями опорно-двигательного аппарата.
Стоимость зависит от типа операции. Например, корригирующая остеотомия стоит в районе 50000 рублей. Средняя стоимость процедуры, независимо от ее вида, составляет от 60-65 тысяч рублей.
к меню ↑
к меню ↑
Восстановление функции прооперированной кости – минимум 50% успеха всего лечения.
Важно понимать, что в большинстве случаев кость уже не будет функционально такой, какой была до заболевания и операции. Однако возможно такое восстановление функционала, что особой разницы уже заметно не будет (по ощущениям).
Как именно должна проводиться реабилитация после остеотомии – зависит от того, какой именно метод операции проводился и на какой области.
Существуют общие правила:
- В первое время после процедуры требуется полный покой области, которая оперировалась. Никакой нагрузки, даже минимальной, быть не должно.
- Позже пациенту предписывают минимальную физическую активность для восстановления функционала кости. Дозированная нагрузка запускает ускорение регенерации прооперированных тканей. Решение о том, когда и как можно нагружать прооперированную часть тела, должен принимать только лечащий врач.
- Могут применяться медицинские корсеты, ортопедические стельки и прочие инструменты для снижения нагрузки с костей.
- Обязательно назначаются медикаменты (противовоспалительные, регенеративные). По необходимости могут использоваться болеутоляющие и миорелаксанты.
Восстановление после остеотомии может занять несколько месяцев. Очень важно соблюдать все предписания врача: неправильная реабилитация не просто может загубить эффект лечения, но и сделать хуже, чем было до операции.
Остеосинтез – хирургическая операция, проводимая для крепления и фиксацию отдельных костных обломков после тяжелых переломов.
Процедура назначается, когда консервативные способы не дали (или точно не дадут) должного результата. Существует несколько видов (техник) выполнения остеосинтеза, различающихся по сложности исполнения и вероятности возможных послеоперационных осложнений.
1 Что такое остеосинтез: общее описание
Во время операции производится репозиция (сбор и скрепление на нужных местах) обломков, которые фиксируются при помощи пластин, проволоки и нескольких других элементов. Для таких целей изначально может применяться консервативная терапия, но в случае ее неудачи остается лишь хирургический остеосинтез.
Ход операции контролируется под микроскопом, поэтому при правильном исполнении осложнения после нее случаются редко.

Металлические конструкции для осуществления остеосинтеза
Основным показанием является сломанная кость (чаще нижних конечностей – обычно именно с ними возникают проблемы при попытках консервативной репозиции). Для скрепления осколков используются специальные металлоконструкции (шурупы, винты, для предупреждения отторжения организмом – обычно титановые).
к меню ↑
Чаще всего процедура проводится для сращения костей бедра, голени, лодыжки, лучевой кости, ключицы. Большая часть операций связана со сращением осколков при переломах ноги, особенно при травме бедренной кости и костей таза. Несколько реже – при травмах лодыжки или голени.
Переломы руки реже нуждаются в подобной процедуре, очень часто дело обходится консервативной репозицией. Для верхних конечностей чаще всего операция требуется для сращения осколков локтевой кости, предплечья, плечевой кости, гораздо реже – кисти.
Процедуру проводят с применением специальных фиксирующих инструментов. Комплект применяемых деталей: винты, штифты, проволока, спицы и титановые пластины, стержни, биологические инертные импланты.
к меню ↑
Если консервативная терапия оказалась безуспешной, сращение костных отломков возможно только с помощью хирургических процедур. Остеосинтез в этом плане крайне эффективная процедура, дающая положительный результат в более чем 90% случаев.
После остеосинтеза есть вероятность осложнений, но встречаются они сравнительно редко. Обычно проблемы возникают у людей старше 60 лет (из-за замедленной регенерации и истонченной костной ткани, особенно если у пациента есть остеопения или остеопороз).

Результат остеосинтеза на рентгенографическом снимке
- тромбоэмболия из-за длительной неподвижности конечности, жировая эмболия;
- развитие гнойного поражения в области крепления металлоконструкции;
- развитие остеомиелита (гнойное поражение кости);
- несращение костных обломков;
- в ранние сроки после процедуры возможны достаточно сильные боли, температура (вплоть до лихорадки), отек;
- поломка фиксатора с последующим повреждением мягких тканей;
- некротизация краев раны, загноение шва.
Все перечисленные проблемы развиваются в основном из-за неправильных действий врача или неправильном уходе за раной. Если процедуру проводили правильно и аккуратно, пациент младше 55-60 лет, и у него нет проблем с иммунитетом и костным аппаратом, риск осложнений минимален.
2 Показания к проведению остеосинтеза
Существуют прямые и второстепенные показания к проведению остеосинтеза. Первые проводятся обычно при сложных переломах с нерезультативной консервативной терапии (если обломки нельзя или не получилось срастить без пластин). Вторые применяются и при обычных незаживающих переломах.
Основные показания:
- Переломы, сращение которых невозможно при помощи консервативной терапии. К примеру: сложные переломы без возможности консервативного лечения (перелом локтевого отростка, перелом коленного сустава со смещением).
- Травмы с потенциальным риском перфорации кожных покровов.
- Повреждение кости с ущемлением мягких тканей костными обломками, или переломы, приведшие к травме крупных нервных узлов или сосудов.

Проведение остеосинтеза пальца руки
- рецидивы расхождения костных обломков (если их попытались соединить, но они не держатся на месте);
- невозможность проведения закрытой репозиции;
- несросшиеся простые переломы;
- псевдоартрозы.
Противопоказания к процедуре:
- общее плохое состояние больного, кахексия;
- внутренние кровотечения;
- инфекционное заражение пострадавшей части тела;
- венозная недостаточность нижних конечностей (если операцию надо проводить на ногах);
- тяжелые системные заболевания костной ткани;
- тяжелые патологии внутренних органов.
3 Виды операции и краткое описание разных техник
Остеосинтез проводится двумя методами – погружным либо наружным. Погружная методика делится на 3 подвида по технике проведения: накостная, чрескостная и внутрикостная техника выполнения.
Основные методы операции:
- Погружной остеосинтез – фиксирующий элемент ставится прямо в область перелома, а сама конструкция подбирается с учетом специфики травмы.
- Наружный остеосинтез – проводится компрессионно-дистракционное воздействие, обнажение участка перелома не делается. Фиксирующими элементами выступают спицы (по технике Илизарова), которые проводятся через поврежденные костные сегменты.
Ниже рассмотрим погружные методики более подробно.
к меню ↑
Накостный погружной остеосинтез подразумевает установку фиксаторов по внешней стороне поврежденных костей. Процедура проводится лишь в случае неосложненных переломов и переломов без смещения.
Для фиксации используются металлические пластины, которые скрепляются винтами. Также нередко используются другие фиксирующие и упрочняющие устройства:
- проволока;
- полукольца и кольца;
- уголки.
Чаще всего скрепляющие компоненты делаются из титана, реже – нержавеющей стали и композитных материалов.
к меню ↑
Методика позволяет скрепить костные отломки, не нарушив подвижность суставной связки в месте травмы. Так можно упростить и ускорить регенерацию костной и хрящевой ткани в послеоперационный период.

Интрамедуллярный остеосинтез часто проводится на костях верхних конечностей
Проводится при переломах большеберцовой кости, а также при открытых переломах голени и плеча. Для процедуры применяются аппараты Илизарова, Ткаченко, Акулича или Гудушаури, которые представляют собой фиксирующие стержни с кольцами и перекрещенными спицами.
Эти элементы предотвращают отхождение отломков, прочно стыкуя их на время сращивания. Для травматолога процедура закрепления сложна, так как требуется высочайшая точность движений и правильный расчет сборки аппарата.
Предоперационная подготовка не требуется, а ее эффективность при правильном исполнении крайне высока. Период восстановления занимает не больше месяца.
Фиксация отломков требует применения винтов с размером, который позволяет соединительному элементу немного выступать за пределы диаметра кости. Шляпка шурупа закручивается для плотного соединения костных фрагментов друг с другом, и за счет этого можно добиться небольшого компрессионного воздействия.
При косом переломе с крутой линией излома используется методика создания костного шва. В этом случае обломки связывают с помощью фиксирующей ленты (обычно это круглая проволока, реже – гибкая лента из нержавейки).
Создание костного шва чаще всего используется при повреждениях мыщелка плеча, а также при переломах надколенника и локтевого отростка. Процедура используется очень часто, так как в случае переломов локтя и колена консервативная терапия практически неэффективна.
Чрескостный погружной остеосинтез делается после серии рентгеновских снимков поврежденной кости. Если травма простая – используется техника по Веберу (применяют титановые спицы и проволоку), при сложной травме применяют металлические пластины с винтами.
к меню ↑
к меню ↑
Внутрикостный (интрамедуллярный) остеосинтез проводится 2 способами: закрытым и открытым.
Закрытая методика делается в 2 этапа:
- Проводится сопоставление костных отломков с направляющим аппаратом.
- В костномозговой канал вводится металлический стержень.
Установку фиксирующего элемента проводят под постоянным контролем с помощью рентгеновского аппарата. В конце процедуры на операционную рану накладываются швы.
Открытый способ подразумевает обнажение кости в месте перелома и сопоставление костных обломков с помощью хирургических инструментов, никакая аппаратура не используется. Процедура проще, чем закрытая, но сопряжена с большими рисками – кровотечением, развитием гнойных заражений, повреждением мягких тканей.
После операции на бедренной кости гипс не накладывается, при оперировании костей предплечья, лодыжки или голени после операции накладывается иммобилизационная шина. Послеоперационные осложнения встречаются сравнительно редко.
к меню ↑
4 После остеосинтеза: как проходит реабилитация?
После удаления фиксирующих элементов, ограничивающих двигательные возможности конечности, пациента направляют на восстановление.
Восстановительный период проходит для каждого пациента индивидуально, в зависимости от места и сложности травмы (самые главные факторы), возраста и состояния здоровья. Пациенту обязательно назначается лечебная физкультура, также могут назначаться физиотерапевтические процедуры. Также рекомендуется соблюдать высококалорийную диету и высыпаться, чтобы организму было проще восстанавливаться.

После остеосинтеза пациенту назначают препараты для стимуляции регенерации и болеутоляющие средства (на несколько дней)
В послеоперационный период при оперировании локтевого сустава нередко у пациентов очень сильно болит место операции. Сильные боли могут длиться несколько дней. Но даже на фоне болей нужно проводить реабилитационные мероприятия, разрабатывать руку.
Из медикаментов могут назначаться:
- Обезболивающие (в случае сильной боли).
- Витамины (курс на протяжении всего периода реабилитации).
- Иммуномодуляторы.
- Препараты с кальцием.
- НПВС (при воспалении раны).
- Стероиды.
Разработка тазобедренных или коленных суставов проводится с применением тренажеров, обязательно проводится лечебный массаж.
Продолжительность реабилитации в среднем составляет 3-6 месяцев (если проводился погружной остеосинтез). При чрескостном наружном остеосинтезе реабилитация обычно занимает 1-2 месяца от снятия фиксаторов.
5 Сколько стоит операция?
Сколько стоит процедура – зависит от способа проведения и какую именно кость необходимо оперировать. Также имеет значение серьезность повреждения, количество и размер костных обломков.
- Оперирование надколенника под ЭОП – 38000 рублей.
- Оперирование проксимального сегмента плечевой кости под ЭОП – 29000 рублей.
- Оперирование диафиза и головки лучевой кости под ЭОП – 26000 рублей.
- Оперирование диафиза и головки плечевой кости под ЭОП – 37000 рублей.
- Оперирование проксимального эпиметафеза большеберцовой кости – 39000 рублей, малоберцовой – 25000 рублей.
- Оперирование мелких костей стопы и кисти под ЭОП – 29000 рублей.
- Оперирование ключицы – 26500 рублей, надколенника – 31000 рублей.
- Коррегирующий остеосинтез мелких трубчатых костей – 15000 рублей за одну кость.
В государственных медицинских учреждениях процедуру можно пройти по полису ОМС (бесплатно). Стоимость операции в частных клиниках может быть примерно на 30-50% дороже, чем в государственных.
Читайте также:


