Операции по поводу параэзофагеальной грыжи
При ней место соединения пищевода с желудком остаётся в брюшной полости, а рядом с пищеводом образуется большой грыжевой мешок из брюшины, лежащий спереди и/или слева. Пищеводное отверстие диафрагмы обычно очень расширено. В грыжевом мешке, находящемся в переднем средостении, обычно лежит дно желудка.
Гораздо чаще встречают параэзофагеальную грыжу типа II, в которой пищеводно-желудочный переход и верхний отдел желудка поднимаются как единое целое в грудную полость. Реже, если пищеводное отверстие диафрагмы и грыжевой мешок становятся очень большими, большая часть желудка заворачивается спереди в средостение в грыже типа III. Перевёрнутый желудок может почти полностью находиться в грудной полости.
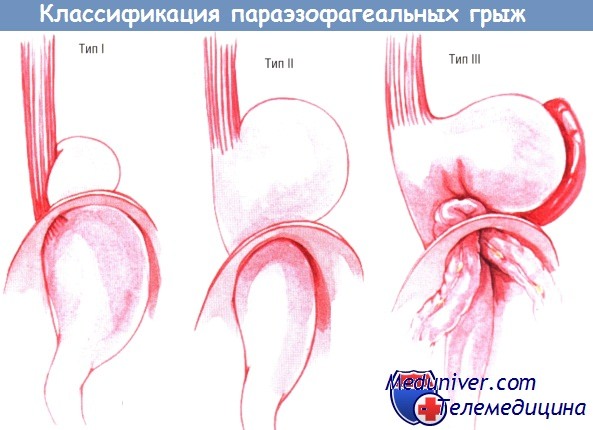
Большинство параэзофагеальных грыж имеет скользящую часть, при том что пищеводножелудочный переход находится в грудной клетке. Поскольку желудочно-пищеводный рефлюкс у этих больных встречают редко, заболевание может протекать бессимптомно либо с умеренными неспецифическими симптомами, такими как отрыжка, быстрая насыщаемость или ощущение переполнения в груди.
В настоящее время считают, что, если у больных нет симптомов, в пластике грыжи нет необходимости. Однако если симптомы значительны, риск ущемления, кровотечения и/или перфорации достаточно большой. Стаз желудочного содержимого может привести к изъязвлению и гастриту в части желудка, находящейся в грыже. Самое тяжёлое осложнение — ущемление с развитием странгуляционной непроходимости — катастрофическое событие с весьма высокой летальностью.
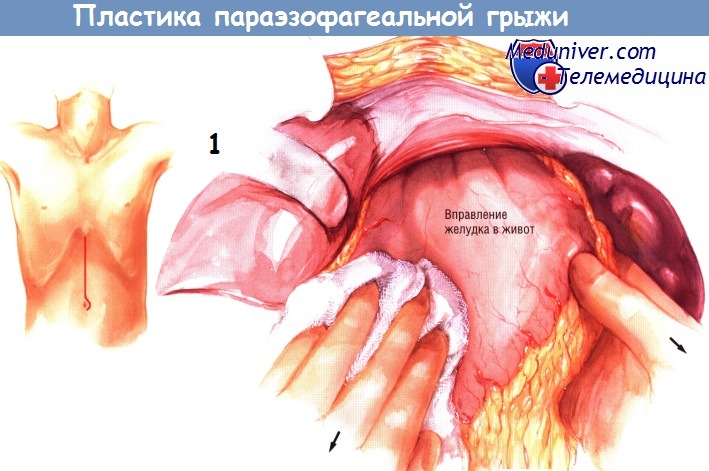
б) Техника операции при параэзофагеальной грыже. Операцию можно выполнить как через торакальный, так и через абдоминальный доступ. Чаще используют абдоминальный доступ, поскольку больные легче переносят его.
Выполняют верхнюю срединную лапаротомию, обе рёберных дуги разводят ретракторами, прикреплёнными к раме, фиксированной к операционному столу. При грыже типа IV в средостении, кроме желудка, могут находиться селезёнка и ободочная кишка. Желудок почти всегда удаётся низвести в брюшную полость, осторожно потягивая его вниз. Экспозиции обычно помогает оттягивание вниз треугольной связки, приводящее к смещению левой доли печени вправо.
Удалять из средостения большой грыжевой мешок, всегда бывающий при параэзофагеальной грыже, не обязательно. Однако если он будет удалён, это облегчит идентификацию нужных слоёв тканей при пластике грыжевых ворот. При иссечении задней части грыжевого мешка необходима осторожность, чтобы не ранить задний (правый) ствол блуждающего нерва. В процессе удаления грыжевого мешка пищевод полностью мобилизуют, а оба блуждающих нерва идентифицируют и оставляют прикреплёнными к пищеводу.
После вправления грыжи её мешок иссекают и полностью мобилизуют абдоминальную часть пищевода вместе с дном желудка, а расширенное пищеводное отверстие диафрагмы суживают. Предпочтительно закрывать пищеводное отверстие диафрагмы сзади вперёд, тем самым перемещая пищевод кпереди. Как было отражено на предыдущих схемах пластики пищеводного отверстия диафрагмы, через ножки диафрагмы проводят нити (шёлк № 2 или пролен), но сначала их не завязывают.
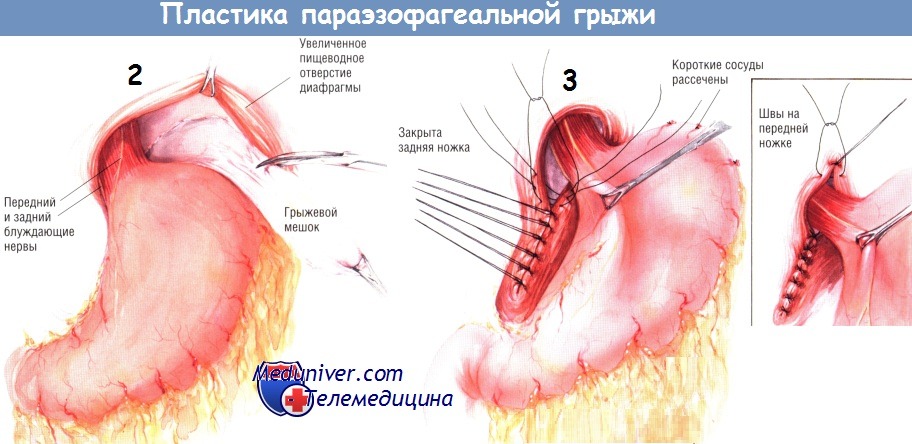
Ножки диафрагмы следует сопоставлять при условии, что в пищеводе будет находиться расширитель Maloney 16 Fr, позволяющий отверстию диафрагмы аккуратно облегать пищевод. Некоторые хирурги предпочитают накладывать швы на диафрагму спереди, избегая тем самым значительного смещения пищевода кпереди. Кроме того, некоторые хирурги считают, что швы на пищеводном отверстии диафрагмы следует укреплять синтетической или биологической сеткой.
Во время мобилизации кардиальной части желудка рассекают связку между печенью и желудком вместе с ветвями левых желудочных сосудов. Кроме того, пересекают несколько коротких сосудов, без чего невозможна фундопликация. В связи с выхождением желудка в грыжу короткие сосуды удлиняются, поэтому их достаточно просто пересечь. Фундопликацию проводят, оборачивая очень подвижную фундальную часть желудка вокруг пищевода сзади и подшивая её к прилегающему дну и пищеводу рядом из четырёх шёлковых нитей № 2/0.
Многие из параэзофагеальных грыж имеют скользящую часть. Даже если её нет, всё равно полностью мобилизуют желудочно-пищеводный переход и его задние связки низводят вниз во время диссекции. Фундопликация необходима, поскольку она увеличивает объём фундальной части желудка, тем самым уменьшая вероятность рецидива грыжи. Брюшную полость закрывают без дренажей.
Альтернативная операция — простая фиксация желудка к передней брюшной стенке с выведением гастростомической трубки после вправления грыжи и сшивания ножек диафрагмы. Фундопликацию в таком случае не делают. Данное вмешательство можно выполнить пожилому больному либо при необходимости сокращения времени вмешательства у больного, состояние которого отягощено сопутствующей патологией. Ещё одна причина поступить так — наличие выраженных спаек, не позволяющих мобилизовать дно желудка для формирования муфты при фундопликации.
Параэзофагеальной грыжей называется хроническое, неинфекционное заболевание, характеризующееся смещением нижней части пищевода, желудка или кишечника в грудную полость. В норме эти органы расположены под диафрагмой. Уровень заболеваемости выше в преклонном возрасте. Женщины сталкиваются с подобной проблемой чаще мужчин.

Параэзофагеальной грыжей называется хроническое, неинфекционное заболевание, характеризующееся смещением нижней части пищевода, желудка или кишечника в грудную полость.
Причины появления
Факторами риска развития диафрагмальной грыжи являются:
- Врожденные пороки развития.
- Слабость связок в области пищеводного отверстия диафрагмы.
- Низкая физическая активность.
- Нарушение развития соединительной ткани. Наблюдается при синдроме Марфана.
- Плоскостопие.
- Геморрой.
- Варикозное расширение вен.
- Хронический запор. Способствует повышению давления в брюшной и грудной полостях, что приводит к смещению органов. Возможен при хронических кишечных инфекциях.
- Тупые травмы живота.
- Поднятие тяжестей.
- Вздутие живота.
- Скопление жидкости в брюшной полости.
- Резкие наклоны туловища.
- Беременность.
- Интенсивный, приступообразный кашель. Наблюдается при бронхите и астме.
- Рефлюксная болезнь. Наблюдается при неправильном режиме питания. Данная патология становится причиной воспаления пищевода и образования рубцов, которые приводят к укорочению органа и грыже.
- Термические и химические ожоги слизистой.
- Эндокринная патология.
- Наличие вредных привычек.
- Тяжелые роды.














Симптомы
Клиническими признаками этой патологии являются:
- Боль. Ощущается в верхней части живота и распространяется по ходу пищеводной трубки. Она иррадиирует в спину и между лопатками. Данный симптом возникает после приема пищи или нагрузки и ослабевает при смене позы и после глубокого вдоха. Часто появляется чувство давления в грудной клетке (некоронарная кардиалгия). По своим характеристикам этот симптом напоминает стенокардию и инфаркт миокарда.
- Чувство перебоев в работе сердца. Наблюдается при нарушении сердечного ритма по типу тахикардии или экстрасистолии.
- Тошнота. Часто приводит ко рвоте.
- Рвота с примесью крови. Часто наблюдается при внутреннем кровотечении.
- Одышка.
- Бледная, с синюшным оттенком кожа.
- Падение артериального давления.
- Учащенное сердцебиение.
- Горькая или кислая отрыжка.
- Горький привкус во рту.
- Дисфагия (затруднение продвижения пищи по пищеводу). Является специфическим признаком грыжи. Дисфагия чаще развивается во время поспешной еды, употребления слишком горячей, холодной или жидкой пищи.
- Кашель и хрипы. Возникают при попадании кусочков пищи в дыхательные пути.
- Боль в языке.
- Охриплость голоса.
- Икота. Чаще наблюдается при аксиальной грыже. Икота может длиться несколько недель или месяцев.
- Изжога (жжение за грудиной).










Диагностика
При подозрении на скользящую грыжу пищеводного отверстия диафрагмы требуется обратиться к врачу (гастроэнтерологу). Для уточнения диагноза понадобятся:
- опрос;
- пальпация живота;
- перкуссия (простукивание);
- аускультация (выслушивание легких и сердца);
- ФЭГДС (осмотр пищевода и слизистой желудка с помощью зонда, оснащенного камерой);
- рентген с использованием бариевой смеси;
- УЗИ органов брюшной полости;
- измерение кислотности желудочного сока;
- эзофагеальная манометрия (измерение сократимости органа);
- электрокардиография;
- анализ рвотных масс и кала на скрытую кровь;
- биопсия с цитологическим анализом;
- электрофизиологическое исследование (импедансометрия).
Дифференциальная диагностика проводится со стенокардией, инфарктом миокарда, рефлюкс-эзофагитом, опухолями и желудочно-кишечной патологией.










Классификация
Выделяют следующие виды параэзофагеальных выпячиваний:
- фундальные (характеризуются смещением фундального отдела желудка вверх);
- антральные (отличаются смещением заднего отдела желудка, расположенного ближе к 12-типерстной кишке);
- ущемленные и неущемленные;
- фиксированные и нефиксированные.
Наряду с параэзофагеальными существуют также аксиальные и смешанные грыжи. Выделяют 3 степени тяжести данной патологии. При 1 степени брюшная часть пищеводной трубки располагается ниже диафрагмы, а кардиальный отдел желудка — на уровне дыхательной мышцы. При этом желудок прилежит к диафрагме.
При 2 степени грыжи кривизна желудка находится в области пищеводного отверстия, а абдоминальная часть пищевода определяется в грудной полости.
При 3 степени патологии пищеводная трубка и большая часть желудка мигрируют в грудную полость.

Образование параэзофагеальной грыжи.
Чем опасна подобная грыжа
При грыже диафрагмы (ГПОД) возможны следующие осложнения:
- Гастрит. Воспаляется часть желудка, которая непосредственно смещена. Характеризуется нарушением моторики органа.
- Анемия. Развивается вследствие внутреннего кровотечения. Проявляется головокружением, слабостью и бледностью кожи. Снижается уровень гемоглобина и эритроцитов.
- Выпадение слизистой желудка.
- Ущемление грыжи.
- Артериальная гипотензия.
- Аспирационная пневмония (воспаление легких). Возникает при рвоте.
- Трахеоброхит (сочетанное воспаление бронхов и трахеи).
- Образование пептической язвы.
- Укорочение пищеводной трубки.
- Сдавливание аорты.
- Дисфункция кардиального клапана.
- Инвагинация (врастание одного участка органа в другой).
- Перфорация стенки.
- Рубцовое сужение пищевода и как следствие — затруднение приема пищи.
- Пищеводное и желудочное кровотечение.
- Развитие эрозивного эзофагита.

При грыже диафрагмы (ГПОД) возможны осложнения, например, гастрит. Воспаляется часть желудка, которая непосредственно смещена. Характеризуется нарушением моторики органа.
Постоянный заброс желудочного сока в пищевод может стать причиной перерождения клеток (рака).
Неоперативное лечение
Вначале проводится консервативная терапия. Она включает в себя прием медикаментов, соблюдение диеты и режима питания, отказ от вредных привычек (курения и алкоголя) и ограничение физических нагрузок.
При диафрагмальной грыже могут назначаться следующие лекарства:
- Антациды (Фосфалюгель, Алмагель, Гевискон, Ренни, Маалокс). Данные препараты нейтрализуют соляную кислоту, защищая слизистую. Эти медикаменты показаны при кислой отрыжке и изжоге на фоне грыжи.
- Блокаторы H2-гистаминовых рецепторов (Ранитидин-Акос, Зантак, Квамател, Фамотидин-Акос). Эти лекарства снижают кислотность желудка, помогая тем самым устранить болевой синдром.
- Блокаторы протонной помпы (Омез, Париет).
- Прокинетики (Итомед, Ганатон, Тримедат). Данные лекарства противопоказаны при желудочно-кишечных кровотечениях.
При данной патологии эффективны следующие народные средства:
- отвар на основе семян льна;
- чай на основе ромашки и ежевики;
- липовый чай с малиной и медом.
Необходимо придерживаться правильного питания. При грыже нужно:
- есть не позднее чем за 3 часа до сна;
- отказаться от алкоголя;
- исключить из меню кофе, шоколад, бобовые, капусту, кислые, жирные, острые и копченые продукты и блюда;
- не пить газированные напитки.












При данной патологии полезны кисломолочные продукты, негазированная вода, соки, морсы, постное мясо, крупы, сладкие фрукты и ягоды, постный сыр и яичные белки. Питаться необходимо понемногу 4-6 раз в день.
При грыже полезна гимнастика. Разрешены следующие упражнения:
- выпячивание живота на вдохе и расслабление на выдохе в положении лежа на боку с приподнятой головой;
- медленные наклоны туловища вперед;
- повороты туловища при неподвижном тазе;
- максимальное вытягивание свободной руки назад за спину в положении лежа на боку;
- задержка дыхания;
- движение локтями в сторону колен в положении лежа на спине с согнутыми коленями и скрещенными за головой руками.
Занятия должны проводиться в свободной одежде перед приемом пищи. Не рекомендуются резкие наклоны туловища ввиду того, что содержимое желудка может забрасываться в пищевод, вызывая изжогу и отрыжку. Комплекс упражнений подбирает врач по ЛФК.

При грыже полезна гимнастика. Комплекс упражнений подбирает врач по ЛФК.
Хирургическое вмешательство
Операция проводится при тяжелом протекании заболевания. Наиболее эффективны следующие вмешательства:
- Фундопликация по Ниссену. Она предполагает восстановление нужного угла между брюшным отделом пищеводной трубки и дном желудка. Из желудка готовится лоскут, который фиксируется в месте отверстия (расширения диафрагмы).
- Резекция. Проводится в случае рубцового сужения пищеводной трубки.
- Гастропексия (фиксация органов к структурам, расположенным под диафрагмой рядом с брюшной стенкой).
Операция чаще всего проводится в плановом порядке. Предварительно сдаются анализы и проводятся инструментальные исследования. Доступ к тканям может быть открытым (через разрез в брюшной стенке) или эндоскопическим.
Показаниями к хирургическому лечению грыжи являются:
- безуспешность консервативной терапии;
- ущемление грыжевого содержимого;
- сужение пищевода;
- дисплазия тканей.

Операция проводится при тяжелом протекании заболевания.
Операция противопоказана при развитии острой инфекционной патологии, декомпенсированной сердечной и дыхательной недостаточности, нарушении свертывания крови, тяжелом поражении почек и печени, онкологической патологии и во время беременности
Хирургическое лечение больных может проводиться посредством лапароскопии (зондирования). Ее преимуществами являются меньшая травматичность ткани и простота. После предварительного обезболивания делается прокол, после чего вводится трубка с камерой. Хирург устраняет грыжу, глядя на экран монитора.
Профилактика
Параэзофагеальная грыжа пищеводного отверстия может развиться у молодых людей, поэтому профилактика должна проводиться с юного возраста. Нужно придерживаться следующих рекомендаций:
- своевременно лечить имеющиеся заболевания органов пищеварения (язву, гастрит, панкреатит, холецистит, энтероколит);
- не реже 1 раза в год посещать гастроэнтеролога и проходить ФЭГДС;
- не переедать;
- не есть на ночь;
- придерживаться диеты;
- предупреждать длительный кашель и запор;
- дозировать физическую нагрузку (не поднимать тяжести);
- не употреблять спиртные напитки;
- не курить;
- не делать резких наклонов туловища после приема пищи;
- заниматься спортом;
- больше двигаться;
- предупреждать травмы живота;
- исключить ожоги пищевода.
Специфическая профилактика грыжи отсутствует. С целью предупреждения осложнений необходимо своевременно обращаться к врачу и выполнять все его рекомендации.
Параэзофагеальная грыжа – это смещение анатомических структур в грудную полость через диафрагму. Заболевание серьезное, оно требует хирургического лечения. Также оно довольно редкое, встречается всего в 0,5-1 % от всех случаев грыж.
В чем заключаются причины данной патологии? Каковы предпосылки? И по каким симптомам можно узнать о ее развитии? На эти и многие другие вопросы приведены ответы в статье.
Вкратце о патологии
Нижняя часть пищевода (кардия) в нормальных условиях выполняет барьерную функцию. Она препятствует попаданию через диафрагмальное отверстие органов из брюшной полости. Однако под воздействием негативных факторов защитная сила ослабевает. Из-за этого органы проникают в грудную полость. Разумеется, данное патологическое явление сопровождается ощущением тяжести и специфическими симптомами (они будут перечислены далее).
Иногда слабость стенки называют недостаточностью кардия. Это явление сопровождается увеличением в брюшной полости уровня давления, и его понижением в грудной части.
Как правило, наличие данной патологии выявляется в ходе обследования у гастроэнтеролога. Чем старее с физиологической точки зрения орган – тем выше риск возникновения параэзофагеальной грыжи. С возрастом хронические заболевания крепнут, развиваются, и это способствует выпячиванию органов брюшной полости.
По статистике пациенты, возраст которых не превышает 35-ти лет, с данным заболеванием сталкиваются в 40 % случаев. После 60-ти лет риск увеличивается до 60 %. Как правило, параэзофагеальная грыжа чаще возникает у женщин. Это обусловлено анатомическими особенностями их организма.

Провоцирующие факторы
Причиной возникновения грыжи пищеводного отверстия диафрагмы (код по МКБ-10: К44) являются хронические респираторные заболевания и высокое брюшное давление. Однако всегда могут возникнуть провоцирующие факторы. К таковым относятся:
- Недуги, которые сопровождаются нарушениями соединительной ткани – геморрой, плоскостопие, синдром Марфана и варикозное расширение вен.
- Заболевания ЖКТ, связанные с нарушением моторики: хронический панкреатит, дискинезия, гастродуоденит, язвы.
- Грыжи пупочной области, белой линии живота, бедренное выпячивание.
- Слабость связочного аппарата диафрагмы приобретенного характера.
- Резкое повышение давления, которое может спровоцировать хронический запор, обильная рвота, травма брюшной полости или повышенная активность.
- Повторная беременность.
- Рубцевание и деформация пищевода.
- Гормональные нарушения.
- Операции на органах брюшной полости.
Важно отметить, что грыжа пищеводного отверстия диафрагмы (код по МКБ-10: К44) может начать развиваться не только в какой-то определенный момент жизни – она бывает еще врожденной.
Скользящая грыжа
Как и любое другое заболевание, данная патология имеет несколько форм проявления. Две, если быть точнее. Отличие скользящей грыжи от параэзофагеальной (фиксированной) заключается в том, что при ней диагностируется выпячивание через естественное отверстие тех органов, которые находятся ниже диафрагмы.
Данная форма патологии развивается в результате ослабевания связок мышечных соединительных тканей и из-за их пониженной эластичности.
Из этиологических факторов выделяют:
- Повышенное давление в брюшной полости.
- Нарушенная моторика органов ЖКТ.
- Наличие патологий хронического характера, которые касаются печени, желудка, респираторного тракта.
- Слабость связочного аппарата и прочих соединительнотканных элементов.
Рассказывая о причинах и симптомах грыжи пищеводного отверстия диафрагмы (о лечении речь пойдет далее), необходимо отметить, что среди всех недугов ЖКТ эта патология занимает 3-е место, она встречается чуть реже язвы и холецистита.

Фиксированная грыжа (ГПОД)
Она встречается реже той формы, которая упоминалась выше. В данном случае часть желудка просто выталкивается через диафрагму, где затем и остается. У этой патологии есть риск – приток крови к органу может оказаться заблокирован. А это чревато серьезными повреждениями.
Наиболее часто патология проявляется отрыжкой. Она возникает из-за попадания в отдел пищевода воздуха. Иногда он оказывается там вместе с примесью желудочного сока или желчи. В таком случае отрыжка приобретает характерный запах и привкус.
Часто люди, страдающие фиксированной грыжей, жалуются на сильные боли в области сердца. Это не значит, что у них есть проблемы данного характера. Просто боль, ощущаемая ими действительно напоминает имитирует сердечную.
Степени ГПОД
Ранняя диагностика грыжи пищеводного отверстия диафрагмы позволяет избежать тяжелых осложнений и развития заболевания. На ранней стадии вполне реально обойтись без хирургического вмешательства. А всего их три:
- Первая. Самая легкая. Характеризуется поднятием в грудную полость отдела пищевода. Размеры отверстия не дают желудку добраться до верха, потому он остается на месте.
- Вторая. В грудной полости располагается уже целый абдоминальный отдел пищевода. В области отверстия диафрагмы наблюдается часть желудка.
- Третья. Характеризуется тем, что большая часть желудка (порой даже вплоть до привратника) поднимается в грудную полость.

Признаки заболевания
Изучив причины параэзофагеальной грыжи, можно перейти к рассмотрению симптомов, указывающих на ее наличие. К наиболее ярким признакам можно отнести:
- Болевой синдром, локализующийся в эпигастрии. Он иррадиирует в спину и область между лопатками, распространяясь по ходу пищевода.
- Усиление боли после физического напряжения и приема пищи. Это же наблюдается при глубоком вдохе и кишечном метеоризме.
- Дискомфортные ощущения в загрудинной боли.
- Икота, жжение в горле, изжога, охриплость и позывы к рвоте.
- Повышенное артериальное давление.
- Рвота с кровью, цианоз.
- Сильные приступы кашля, особенно в ночное время. Могут сопровождаться повышенным слюноотделением и удушьем.
Дифференциация болей
Возникающие при параэзофагеальной грыже неприятные ощущения можно отличить, взяв за основу такие признаки:
- Боли возникают при физической нагрузке, после употребления пищи, а также при повышенном газообразовании и во время долгого нахождения в горизонтальном положении.
- Дискомфорт исчезает или смягчается после отрыжки, глубокого вдоха, смены позы или питья.
- Усиливается боль из-за наклона вперед.
- Иногда дискомфорт носит опоясывающий характер, который напоминает панкреатит.
Боли могут сопровождаться появлением изжоги, икоты, неприятных ощущений в языке (возможно даже жжение), охриплостью голоса, тошнотой, рвотой, а еще неспособностью выпустить газы и опорожнить кишечник.

Осложнения
Чем опасна параэзофагеальная грыжа? Если ее не лечить, возникнут осложнения. А именно:
- Желудочно-кишечное кровотечение, причиной которого становятся эрозии желудка пищевода, пептические язвы.
- Рефлюкс-эзофагит.
- Перфорация стенки желудка и ущемление грыжи.
- Анемия.
Реже последствиями параэзофагеальной грыжи становится инвагинация пищевода и ретроградный пролапс слизистой. Эти осложнения определяются при проведении эндоскопии и рентгеноскопии.
Диагностика
Нужно рассказать и о ее проведении перед тем, как обсуждать принципы терапии и лечения. Симптомы грыжи пищеводного отверстия диафрагмы специфичны, а потому, заметив какие-либо проявления из ранее перечисленных, надо отправиться к гастроэнтерологу.
После опроса и визуального осмотра проводятся инструментальные исследования:
- Рентген с контрастированием.
- Манометр и эндоскопическое исследование.
- Общий анализ крови.
- УЗИ брюшной полости.
- Электрокардиография.
Возможно, потребуется проведение и других мероприятий. Все зависит от анамнеза пациента и особенностей его организма.

Принципы терапии
Выше были рассмотрены причины и симптомы диафрагмальной грыжи. Лечение также необходимо описать. Начинают его с проведения консервативной терапии. Направлена она на устранение симптомов гастроэзофагеального рефлюкса.
Но в целом, опираясь на клинические признаки и патогенетические механизмы, задачи терапии можно сформулировать следующим образом:
- Снижение агрессивных свойств выделяемого желудком сока. Уменьшение содержания в нем соляной кислоты.
- Ограничение и предотвращение желудочно-пищеводного рефлюкса.
- Уменьшение желудочной и пищеводной дискинезии. В идеале – полное ее устранение.
- Локальное воздействие посредством медикаментов на воспаленную слизистую.
- Ограничение и предупреждение травм в пролабирующей части желудка, а также в грыжевых воротах пищеводного абдоминального отрезка.
Показанные препараты
Раз речь идет об устранении симптомов диафрагмальной грыжи и лечении данного недуга, необходимо перечислить и медикаменты, которые способны помочь с ним справиться. Их подбирает врач в индивидуальном порядке, но, как правило, назначают такие средства:
Хирургическое вмешательство
Операция – это самый эффективный способ устранения грыжи. И единственно верный метод в тех случаях, когда консервативная терапия оказывается безрезультатной.
Операцию проводят после подробного обследования и тщательной подготовки. Вмешательство планируют, но изредка случаются экстренные случаи, обусловленные кровотечением, прободением ли ущемлением.
В последнее время чаще выполняют фундопликацию по Ниссену. Принцип операции заключается в создании из части стенки желудка манжета, фиксируемого вокруг отверстия с расширением.
Оперируют двумя способами. Может быть выполнен полостной, открытый разрез, либо лапароскопия, подразумевающая использование эндоскопа.
Есть противопоказания. Среди них:
- Обострения недугов хронического характера.
- Заболевания крови.
- Сахарный диабет (некомпенсированный).
- Инфекционные заболевания.
- Дыхательная недостаточность, проблемы легких.
- Сердечные заболевания, находящиеся в стадии декомпенсации.
- Онкологические новообразования.
- Беременность.
- Недавно проведенная полостная операция.
Реабилитация занимает определенное время. Швы убирают через неделю, все это время человек должен пить обезболивающие, антибиотики и прокинетики (если нарушена моторика).

Диета
Разумеется, при грыже пищеводного отверстия диафрагмы меню пациенту придется пересмотреть. В рацион нужно будет ввести такие продукты:
- Слизистые крупяные супы.
- Подсушенные хлебобулочные изделия, приготовленные из пшеничной муки.
- Кисломолочные продукты.
- Макароны и каши.
- Нежирную рыбу и мясо, приготовленные на пару либо посредством запекания/отваривания.
- Масла животного и растительного происхождения.
- Протертые овощи и фрукты, кисели, овощные супы, кисели.
Отказаться нужно будет от сахара, приправ, всего соленого, пряного, жирного, острого. Пищу принимать 5-6 раз в день, после еды в течение 60 минут не ложиться. Ужинать как минимум за 2-3 часа до сна. Перед едой рекомендуется употреблять 1 ст. л. оливкового масла. Также запрещено курить.
А в качестве профилактики рекомендуется пить отвар из ромашки или чай с календулой. Напитки готовятся элементарно – 2-3 ст. л. травы заливают крутым кипятком. Перед употреблением их настаивают и процеживают.
Читайте также:


