Операция ладьевидная кость наркоз
При несросшихся переломах и ложных суставах ладьевидной кости наиболее распространенными являются следующие оперативные методы: костнопластические операции, субтотальный артродез запястья, резекция шиловидного отростка лучевой кости, эндопротезирование ладьевидной кости.
Впервые костную пластику кортикальным трансплантатом при лечении несросшихся переломов ладьевидной кости предложили в 1928 г Adam.s и Leon.ard В 1937 г Н M.atti использовал для костной пластики несросшихся переломов ладьевидной кости трансплантат из губчатой аутокости Отечественными ортопедами много сделано для разработки техники костнопластических операций при лечении переломов ладьевидной кости кисти [Ситен-ко М И , 1929; Приходько А К , 1936; Ховенко Н В , 1950; Аниси-мов В Н , 1968; Шелухин Н И , 1969; Кузьмин К П , 1969; Блохин В Н , 1969; Ашкенази А И , 1975].
Костная аутопластика кортикальным трансплантатом.
Показанием к этой операции является несросшийся перелом ладьевидной кости и ложный сустав давностью не более 1 '/г—2 лет Подвижность между фрагментами ладьевидной кости или отсутствует или выражена незначительно Абсолютными противопоказаниями к операции служат: асептический некроз одного из фрагментов ладьевидной кости, деформирующий артроз кистевого сустава III стадии, маленький (менее '/з) проксимальный отломок ладьевидной кости.
Положение больного на спине, кисть укладывают на приставном столике тыльной поверхностью кверху Обезболивание — наркоз.
Техника операции Разрез кожи S-образный длиной 8—10см Его начинают от основания II пястной кости, ведут через 1 in.terstylloidea и заканчивают на 4 см проксимальнее ее Венозные анастомозы идущие в поперечном направлении пересекают и перевязывают Через центр раны в косом направлении проходит сухожилие длинного разгибателя большого пальца Влагалище этого сухожилия рассекают продольно в проксимальном направлении на 3 см Сухожилие длинного разгибателя большого пальца крючком отводят в локтевую сторону, а сухожилие разгибателя II пальца в лучевую сторону Между ними рассекают капсулу кистевого сустава продольно в проекции кожного разреза.
Ассистент сгибает кисть, после чего становятся хорошо видны оба полюса ладьевидной кости При ревизии кистевого сустава устанавливают плоскость перелома ладьевидной кости Необходимо убедиться в отсутствии смещения между фрагментами и определить величину проксимального фрагмента Наиболее подходящим для пластики кортикальным трансплантатом являются случаи, где несращение локализуется в дистальной или средней третях ладьевидной кости Освобождают дистальную часть ладьевидной кости, для чего отсекают место прикрепления связок к бугорку ладьевидной кости В области тыльной поверхности бугорка ладьевидной кости от мягких тканей распатором освобождают поверхность размером 0,5x0,5 см (место введения трансплантата) Кисть максимально сгибают и отводят в локтевую сторону Этим положением достигается прочная фиксация отломков ладьевидной кости в правильном положении Можно дополнительно фиксировать кость, введя леватор к проксимальному ее полюсу.
Сверлом диаметром 3 мм со стороны освобожденной площадки на тыльной поверхности бугристости ладьевидной кости делают канал, проходящий через центр плоскости перелома в проксимальный фрагмент ладьевидной кости Ориентировочная длина канала 2,5 см В канал вставляют спицу-измеритель Делают прямую и боковую рентгенограммы кисти, по которым определяют правильность прохождения канала через оба отломка ладьевидной кости и определяют точно длину трансплантата.
Костный аутотрансплантат из бугристости большеберцовой кости размером 0,4x4 см берут по обычной методике Костный аутотрансплантат после предварительной обработки скальпелем плотно забивают в образованный канал Избыточный конец аутотрансплантата в области бугорка ладьевидной кости скусывают кусачками Листона Капсулу сустава ушивают кетгутом Накладывают наводящие швы на сухожильное влагалище длинного разгибателя большого пальца Рану зашивают наглухо Циркулярную гипсовую повязку накладывают от проксимальных межфаланговых суставов с фиксацией в положении отведения основной фаланги I пальца Кисть фиксируют гипсовой повязкой в положении разгибания 25—30° и лучевого отклонения 10° Средний срок фиксации 2,5—3 мес.
Костная аутопластика губчатым аутотрансплантатом.
Операция показана при несросшихся переломах и ложных суставах ладьевидной кости любой локализации Операция противопоказана при асептическом некрозе одного из фрагментов, а также при деформирующем артрозе кистевого сустава III стадии.
Положение больного, анестезия и оперативный доступ к ладьевидной кости те же, что и при пластике кортикальным трансплантатом.
Техника операции После вскрытия капсулы кистевого сустава производят ревизию сустава и определяют направление плоскости перелома ладьевидной кости На уровне плоскости перелома производят мобилизацию отломков кости, после чего приступают к обработке их соприкасающихся поверхностей Обработку можно производить острой ложкой Фолькмана, но лучше использовать для этого стоматологические цилиндрические и продольные фрезы В качестве привода применяют портативную бормашину.
1 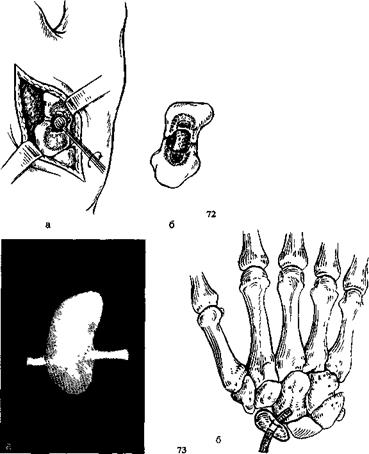
.
72 Костная аутопластика ладьевидной кости по Матти.
а—подготовка ложа, 6—трансплантат установлен.
73 Эндопротезирование ладьевидной кости.
Придав кисти положение разгибания и лучевого отведения, достигают плотной фиксации отломков ладьевидной кости Проводят трансартикуляр-ную стабилизацию кистевого сустава двумя спицами Рану послойно зашивают наглухо Иммобилизация гипсовой повязкой в среднем 3 месяца.
Ладьевидная кость — это одна из небольших костей запястья. Ее перелом чаще всего возникает при падении на отведенную руку. Симптомами перелома ладьевидной кости являются боль и отек в области тотчас выше основания большого пальца. Боль может усиливаться, когда вы попытаетесь взять что-либо пальцами или всей кистью.
Лечение переломов ладьевидной кости зависит от тяжести и локализации перелома и может быть как консервативным, так и хирургическим. Часть ладьевидной кости отличается плохим кровоснабжением, и перелом может в еще большей степени его нарушать, что осложняет процесс сращения перелома.
Лучезапястный сустав образован двумя костями предплечья — лучевой и локтевой, и восемью костями запястья. Кости запястья расположены в два ряда и образуют основание кисти. Каждый ряд состоит из четырех костей.
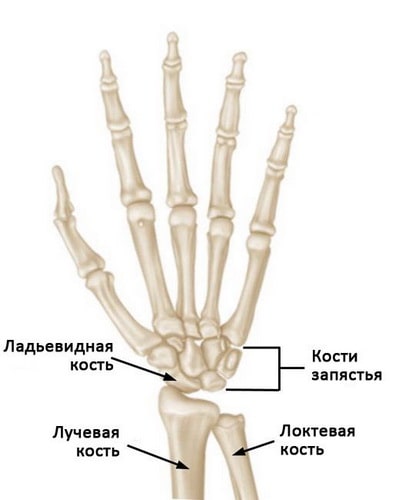
Нормальная анатомия кисти и лучезапястного сустава. Ладьевидная кость — это одна из небольших костей запястья.
Ладьевидная кость — это одна из костей запястья, расположенная со стороны большого пальца кисти и сочленяющаяся непосредственно с лучевой костью. Эта кость выполняет важную роль в обеспечении движений и стабильности лучезапястного сустава. Кость получила свое название благодаря вытянутой и изогнутой форме, напоминающей греческую ладью.
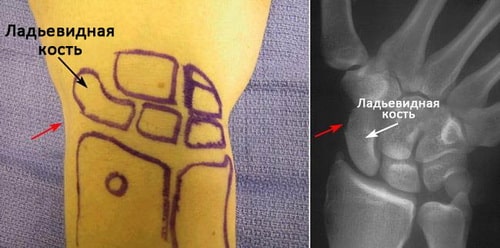
Локализация ладьевидной кости запястья. Красными стрелками отмечена область анатомической табакерки.
Переломы подразделяются в зависимости от выраженности смещения фрагментов.
- Переломы без смещения. При таких переломах фрагменты кости сохраняют свое правильное положение.
- Переломы со смещением. При этих переломах костные фрагменты смещаются, между ними может формироваться промежуток или они могут накладываться друг на друга.
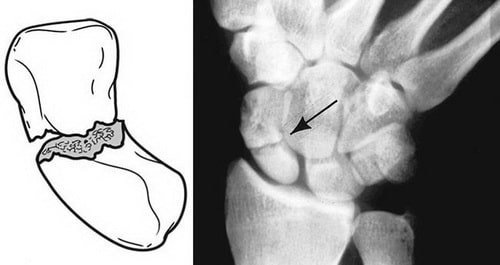
Перелом ладьевидной кости обычно происходит при падении на выпрямленную руку, когда вы приземляетесь с опорой на разогнутую кисть. При таком механизме травмы также может ломаться дистальный конец лучевой кости.
Подобные повреждения могут возникать при занятиях спортом или автомобильных авариях.
Переломы ладьевидной кости встречаются во всех возрастных группах, в т.ч. у детей. Специфических факторов риска или заболеваний, которые увеличивают вероятность таких переломов, не существует. В некоторых исследованиях показано, что использование специальной защиты при занятиях такими видами спорта, как роликовые коньки или сноуборд, снижает риск переломов в области лучезапястного сустава при травме.
Переломы ладьевидной кости обычно приводят к появлению боли и отека в области анатомической табакерки у основания большого пальца кисти. Боль может усиливаться при движениях в лучезапястном суставе и 1 пальце, либо когда вы пытаетесь что-либо взять кистью.
При отсутствии деформации лучезапястного сустава перелом ладьевидной кости может быть неочевиден. При некоторых переломах боль выражена незначительно, и перелом может быть пропущен или ошибочно принят за повреждение связок.
Боль, которая не проходит в течение нескольких дней после травмы, может быть признаком перелома. В таких случаях важно обратиться к врачу. Раннее и правильное лечение перелома ладьевидной кости позволяет предотвратить ряд возможных осложнений.

Симптомы перелома ладьевидной кости обычно локализуются в области анатомический табакерки у основания большого пальца.
В ходе осмотра доктор расспросит вас о состоянии вашего здоровья в целом и попросит описать ваши симптомы. Также он попросит вас рассказать об обстоятельствах вашей травмы.
Затем доктор осмотрит лучезапястный сустав. При большинстве переломов ладьевидной кости будет болезненность непосредственно в области этой кости, т.е. в анатомической табакерке. Также доктор обратит внимание на такие возможные признаки, как:
- Отек
- Кровоизлияния
- Ограничение движений
Рентгенография. Это основной метод диагностики переломов ладьевидной кости, позволяющий в т.ч. оценить смещение фрагментов. Также рентгенография назначается для исключения любых других переломов.
В некоторых случаях перелом ладьевидной кости не виден на рентгенограмме. Если доктор подозревает такой перелом, но не видит его на рентгенограмме, он может порекомендовать вам иммобилизацию лучезапястного сустава в течение 2-3 недель с последующей повторной рентгенографией. Нередко по истечении этого периода перелом ладьевидной кости становится виден на рентгенограмме. В течение всего этого периода вы должны носить гипс или брейс и избегать тех видов физической активности, которые могут усугубить возможную проблему.
Магнитно-резонансная томография (МРТ). МРТ позволяет получить более детальные изображения костей и мягких тканей запястья. Иногда МРТ позволяет увидеть перелом ладьевидной кости раньше, чем он становится виден на рентгенограммах.
Компьютерная томография (КТ). Это весьма информативный метод диагностики переломов, позволяющий более точно оценить в т.ч. характер смещения фрагментов ладьевидной кости. Информация, полученная при КТ, поможет доктору выбрать наиболее оптимальную тактику лечения.
Выбор метода лечения переломов ладьевидной кости определяется несколькими факторами:
- Локализация перелома в пределах кости
- Смещение фрагментов
- Давность травмы
Переломы дистального полюса. Переломы дистального полюса ладьевидной кости, т.е. ближе к основанию большого пальца, обычно хорошо срастаются в течение нескольких недель при соответствующей иммобилизации и ограничении физической активности. Эта часть ладьевидной кости хорошо кровоснабжается, т.е. здесь есть все условия для хорошего заживления перелома.
При таких переломах выполняется иммобилизация лучезапястного сустава и большого пальца кисти гипсовой или полимерной фиксирующей повязкой.
Сроки заживления перелома у разных пациентов могут быть разные. Процесс заживления контролируется повторными рентгенологическими или другими исследованиями.
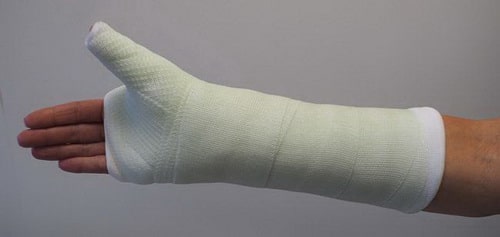
При некоторых переломах ладьевидной кости для удержания фрагментов на период их заживления выполняется иммобилизация, включающая предплечье, лучезапястный сустав и большой палец.
Переломы проксимального полюса. Если ладьевидная кость ломается в своей центральной части (талия) или ближе к лучевой кости (проксимальный полюс), сращение фрагментов может быть проблематичным в связи с не очень хорошим кровоснабжением этой части ладьевидной кости.
Иммобилизация в таких случаях может включать и локтевой сустав, чтобы максимально ограничить движения кости и стабилизировать фрагменты.
При переломе ладьевидной кости в области талии или проксимального полюса, либо при смещении фрагментов доктор может порекомендовать хирургическое лечение. Целью операции является восстановление нормального положения и стабилизация фрагментов с целью создания оптимальных условий для заживления перелома.
Репозиция. При операции в условиях анестезии доктор добивается восстановления правильного положения фрагментов. В некоторых случаях для этого выполняется небольшой разрез или используются специальные инструменты. В других случаях выполняется полноценный доступ и фрагменты репонируются под контролем глаза. Возможна репозиция фрагментов под контролем небольшой видеокамеры, называемой артроскопом.
Внутренняя фиксация. Для фиксации фрагментов в правильном положении до полного их сращения используются металлические конструкции — винты и/или спицы.
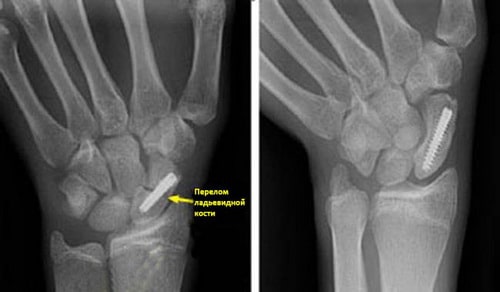
(Слева) На рентгенограмме представлен перелом ладьевидной кости, фиксированный винтом. (Справа) Эта рентгенограмма сделана через 4 месяца после операции. Перелом полностью консолидировался.
Место и размер доступа зависят от локализации перелома ладьевидной кости. Иногда для введения винта или спицы достаточно небольшого разреза. В других случаях необходим полноценный доступ, обеспечивающий адекватную репозицию фрагментов под контролем глаза. Разрез может выполняться по тыльной или ладонной поверхности запястья.
При определенных типах переломов мы применяем очень небольшие доступы (менее 1,0 см), через которые выполняют репозицию перелома и фиксацию его винтом в правильном положении. Такая операция выполняется под постоянным рентгенологическим контролем.
Кроме того, доктор может ввести в сустав небольшую камеру, называемую артроскопом, и визуализировать перелом на экране монитора. Такой метод помогает контролировать репозицию и фиксацию перелома и позволяет уменьшить объем хирургической травмы.
Сегодня ведется много исследований различных вариантов костных трансплантатов и костных заместителей, стимулирующих регенерацию костной ткани. Также ведутся исследования костных морфогенетических белков, участвующих в нормальных процессах перестройки костной ткани.
Костная пластика. В некоторых случаях может быть показана костная пластика в сочетании с внутренней фиксацией или без таковой. Костная пластика предполагает помещение здоровой костной ткани в область перелома. Она стимулирует регенерацию костной ткани и сращение перелома. Для забора костного материала можно использовать лучевую кость этого же предплечья или бедро.
Вне зависимости от выбранного метода лечения вам может быть рекомендовано ношение шины или гипса до 6 месяцев или до сращения перелома. В отличие от большинства других переломов переломы ладьевидной кости срастаются медленно. В течение всего периода заживления вы должны избегать следующих видов активности (если только это не разрешит доктор):
- Поднятие, перенос и другие манипуляции с грузами весом более 0,5 кг
- Броски/метание предметов этой рукой
- Занятие контактными видами спорта
- Лазание по деревьям
- Занятие такими видами деятельности, которые связаны с риском падения на кисть, например, катание на коньках или прыжки с трамплина
- Работа с тяжелыми или вибрирующими инструментами
- Курение (может замедлять или препятствовать сращению перелома)
У некоторых пациентов после перелома ладьевидной кости ограничиваются движения в лучезапястном суставе. Чаще всего подобная проблема возникает при длительной иммобилизации или более обширных вмешательствах.
На протяжении всего периода реабилитации необходимо уделять внимание сохранению движений в пальцах кисти. Доктор предложит вам комплекс упражнений или направит вас к физиотерапевту, который поможет вам максимально восстановить подвижность и силу лучезапястного сустава и кисти.
Несмотря на адекватно проводимое лечение и значительные усилия как со стороны врачей, так и самого пациента, полная функция лучезапястного сустава может так и не восстановиться.
В случаях несращения перелома ладьевидной кости доктор может рекомендовать операцию и костную пластику. Существует несколько вариантов такой костной пластики. В случаях ложных суставов могут использоваться костные трансплантаты, имеющие собственное кровоснабжение (васкуляризированные трансплантаты). При коллапсе (т.е. уменьшении размеров) фрагментов для восстановления формы кости могут использоваться структурные трансплантаты, например, из бедренной кости.
Наиболее эффективным методом лечения подобного состояния является костная пластика васкуляризированным костным трансплантатом до момента, когда разовьется выраженный коллапс кости или остеоартрит лучезапястного сустава.
Ложный сустав или аваскулярный некроз ладьевидной кости может вести к остеоартрозу лучезапястного сустава. Это состояние характеризуется изнашиваем и повреждением суставного хряща.
Симптомы остеоартрита включают:
- Боль
- Скованность
- Ограничение движений
- Боль при физической нагрузке
Лечение остеоартроза направлено в первую очередь на купирование симптомов заболевания. Это могут быть нестероидные противовоспалительные средства или безрецептурные анальгетики, фиксация лучезапястного сустава и отказ от видов активности, усиливающих боль в суставе. Иногда купирования болевого синдрома можно добиться за счет введения в сустав кортикостероида.
Если консервативное лечение оказывается неэффективным, доктор может порекомендовать операцию. Предложено несколько вариантов хирургического лечения остеоартрита лучезапястного сустава.
Добрый день всем! Почитала посты и захотелось написать о своей операции и неудачной анестезии. 2014 год, май месяц, др друга. Сидели дома, выпили пива, немного развезло и мы с моим мч начали сраться. Дошло до того, что он собрал шмотки и выскочил в подъезд, я - за ним, крича всякие гадости и пытаясь дать ему пизды (что мне и вернулось:) Бегу я через ступеньку к первому этажу, мч остановился и отошел в сторону, а я пролетая через ступеньку, поняла, что лечу на бетонный пол, попыталась уцепиться за него, но рухнула через весь лестничный пролет. Ничего не почувствовав, посмотрела на свою правую руку, а она была в виде буквы S. "Кажется, я руку сломала. " Сижу на полу пару минут, шок проходит и тут начинается аааадская боль, я начинаю орать на весь подъезд диким криком, при этом помню, что при переломах двигаться нельзя. Вижу, что из руки у меня льется кровь. "Свет, у тебя кость торчит!" Вызвали скорую, они приехали,вкололи укол и сразу сказали "Ну тут только операция!" Я еще подумала - бред какой, ща наложат гипс и поеду домой, у всех же так. В больнице сходила на рентген, оказался открытый перелом лучевой и локтевой кости правого предплечья со смещением отломков. Пригласили к врачу, руку повесили на какую-то вытяжку, и начали сильно тянуть, видать чтобы отломки на место встали, наложили лангетку. Положили в палату, а там 6 старушек. кто-то стонет, кто-то блюет в утку, кто-то храпит. Промучалась там ночь и перебралась в платную, рука опухшая, ощущение, что сейчас просто гипс разорвет. Так я пролежала 10 дней, ждали пока пройдет "опухшесть" руки и можно будет делать операцию. Проходила я 10 дней, гремя костями,причем буквально. Стоило приподнять немного руку, как слышался хруст и движение сломанных двух косточек. Не очень приятное ощущение.
День "Х" - пришла медсестра, сняли гипс, повезли в операционную. До этого заплатили анестезиологу за платный наркоз, наркоз был такой - проводниковая анестезия. Разделась я, легла, достали огромны шприц и начали колоть в ключицу (там какой-то пучок нервов,куда колят эту анестезию). Вводят препарат, ничего не чувствую. Спустя пару минут просто резкая боль сначала в кончиках пальцев, потом в фалангах, потом в запястье и так поднимается все выше и выше. Начинается онемение. хочется пошевелить рукой, но уже не могу, становится страшно. В итоге эта "платная сильная анестезия" дошла до легких и правой части головы, рот онемел, я не чувствовала помимо головы еще и грудную клетку и часть головы, тут меня затрясло.
Повезли в операционную, правая рука уже не двигается, а левая буквально ходит ходуном и трясется, настолько я испугалась, того, что анестезия аж до черепа добралась. Попросила медсестер вколоть какое-нибудь успокоительное. Они что-то вкололи мне в вену. Я спрашиваю "Я же не усну?" -"Нет конечно!" Ну ладно, лежу я себе, и понимаю, что лампочки в операционной поехали куда-то..Спрашиваю: "а так должно быть?", ответ"Нет". И тут я как в овоща превратилась, в глазах все двоится, плывет, глаз на глаз не попадает, половину не вижу, и такое стойкое чувство, что я умираю. Просто перед глазами чернота, в которую я начинаю проваливаться, и если вдруг закрою глаза, то просто сдохну, а там ничего, пустота. Мне говорят "Успокойся! У тебя все показатели, как у космонавта, хватит бред нести!" И при этом один анестезиолог что-то нервничает. Начинает меня разводить на разговор "Как тебя зовут? где ты учишься? где живешь?" А я понимаю, что ничего из этого не могу вспомнить. Прошу пить - не дают, пытаюсь не закрывать глаза, чтобы не сдохнуть))) Слышу что-то жужжит и чувствую какое-то давление на руке, понимаю что приколачивают эту самую пластину (к слову она мне досталась совершенно бесплатно). Постепенно это ощущение смерти начало отходить, зрение возвращаться, память тоже. Операция закончена, но не могу понять - что же со мной случилось.
Уже потом, в палате, зашел анестезиолог и сказал "Вам ввели общий наркоз, но Вы почему-то не уснули, у меня первый раз такое". Ну тут уже понятно откуда эти глюки наркоманские и ощущение смерти. Это я проваливалась в сон, но тк мне сказали "Ты спать не будешь", я боролась со сном.
Сейчас с рукой все хорошо, но пластину доставать я так и не решилась, боюсь повторения этого ада. Тем более сказали, что ее можно оставить и не доставать. Вот такая история.
Костная пластика относится к стоматологическим хирургическим манипуляциям, а значит требует проведения анестезии. Выбор обезболивания осуществляет врач, прислушиваясь к пожеланиям пациента. Некоторые ситуации требуют конкретной анестезии, а стоматолог должен объяснять больному, почему проводится такая подготовка к операции, а не другая.
Основные способы проведения костной пластики, требующие анестезии:
- Использование барьерных мембран (предотвращение распада и атрофии костной ткани после удаления зуба);
- Расщепление альвеолярного отростка (используются специальные трансплантаты, которые погружаются внутрь расширенного участка);
- Пересадка собственной костной ткани (объем операции большой, поэтому часто требуется общий наркоз);
- Подъем гайморовой пазухи или синус-лифтинг (бывает открытым и закрытым, проводится при угрозе повреждения пазухи в процессе имплантации);
- Направленная регенерация (наименее травматичный способ пластики).
Выбор анестезии зависит от многих факторов: объема оперативного вмешательства, индивидуальных особенностей пациента, аллергических реакций и так далее. Стоматолог должен предельно внимательно подходить к вопросу обезболивания, чтобы не навредить больному и успешно провести костную пластику.
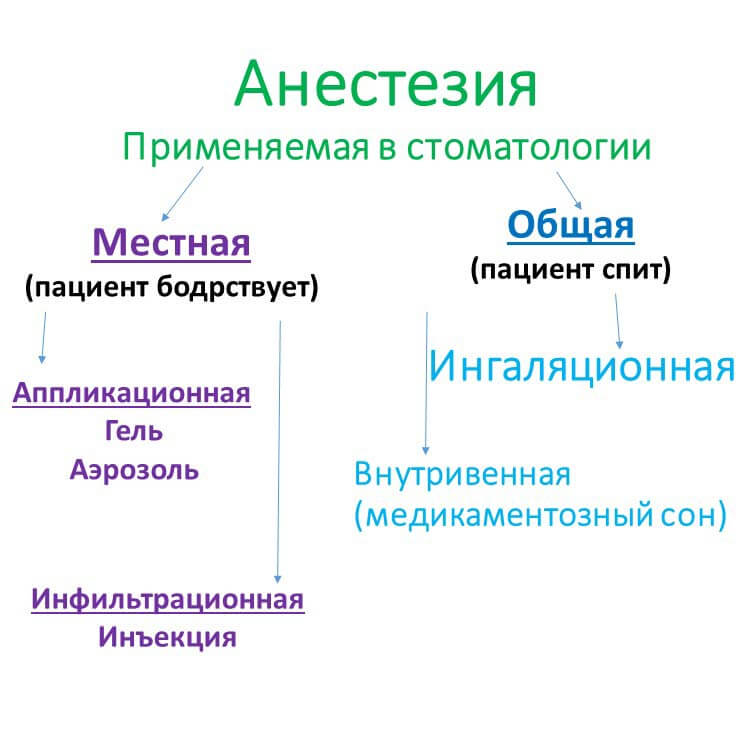
Виды стоматологического наркоза
Существует три вида обезболивания в стоматологической практике:
В некоторых случаях проведение костной пластики под наркозом является проблемой, особенно, если у пациента обнаруживаются предрасположенности к аллергическим реакциям. Любой препарат перед непосредственным введением тестируется. Для этого проводится кожная проба, которая показывает наличие или отсутствие аллергии. Даже при отрицании пациентом гиперреактивности, рекомендуется перестраховаться, так как стоматологические анестетики чаще всего вызывают анафилаксию.
Особенности местной анестезии
В стоматологической практике преимущественно пользуются местной анестезией, так как в процессе оперативного вмешательства врач может контактировать с пациентом и контролировать его. Кроме того, лишний раз выключать сознание человека не рекомендует ни одно медицинское сообщество в мире. Длительность такой анестезии ограничена парой часов, что достаточно для проведения большинства манипуляций.
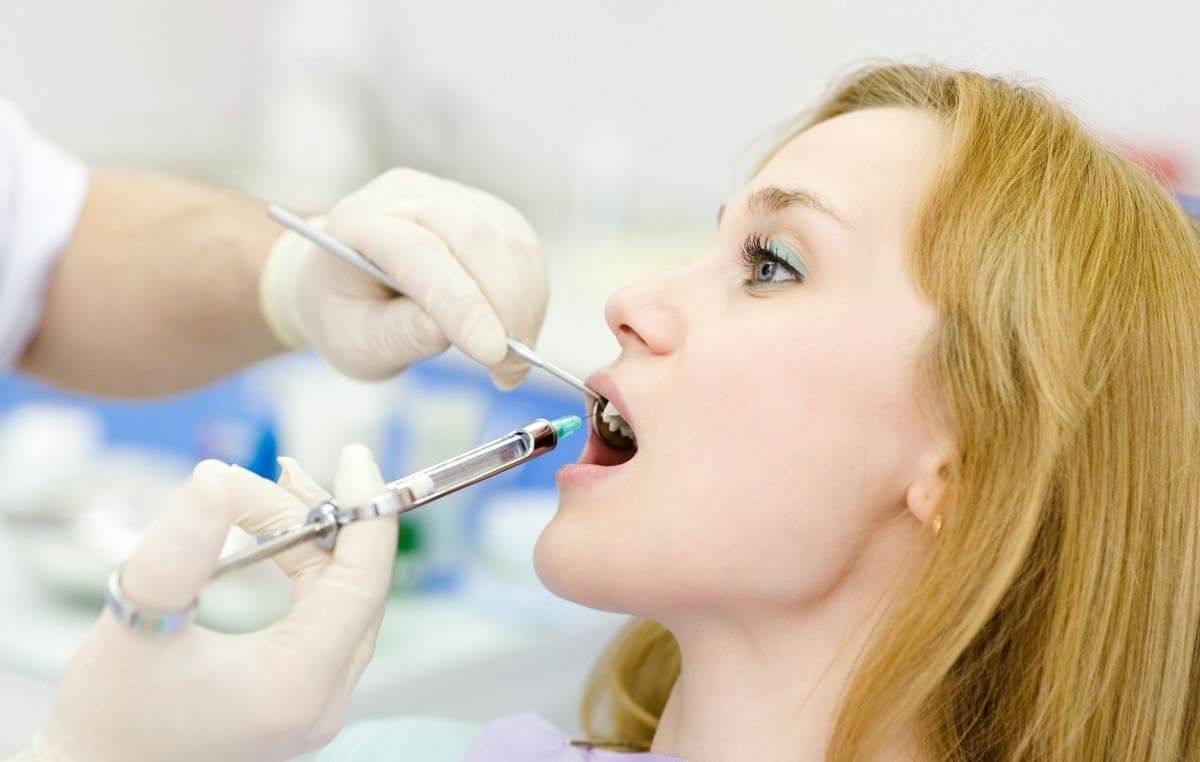
Главный и практически единственный недостаток проведения костной пластики под наркозом местного характера — это использование анестетиков новокаинового ряда, которые являются сильными аллергенами. Врач должен внимательно оценивать состояние пациента после введения лекарства, подмечая такие симптомы, как: появление отеков, затруднение дыхания, покраснение и (или) появление сыпи, резкое падение артериального давления. Появление подобных признаков требует немедленных реанимационных мероприятий, а в стоматологической клинике должны быть все условия для их проведения.
Особенности общего наркоза
Современная медицина совершила прорыв в области общего наркоза, сделав его максимально управляемым и безопасным. Стоматологическая сфера не является исключением, поэтому костная пластика под наркозом не является опасной или рискованной.
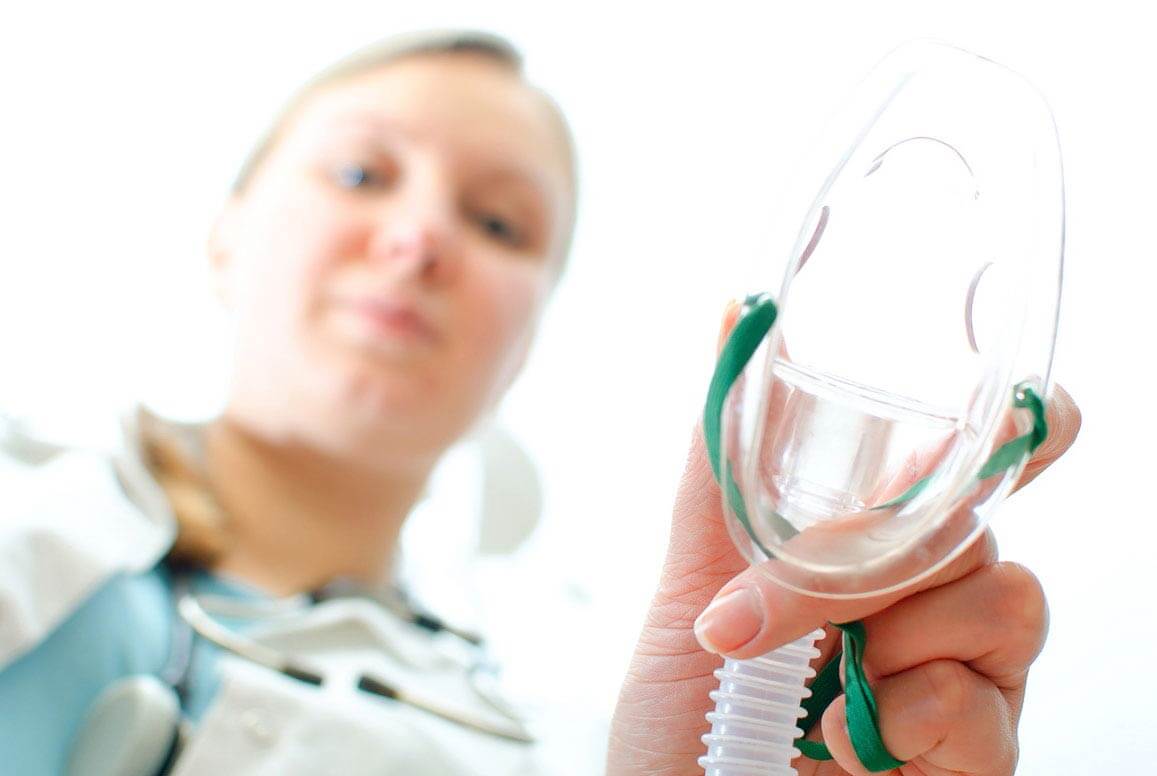
Показания для использования общего наркоза:
- Аллергические реакции на препараты местной анестезии (имеется в виду аллергия на все лекарства, но иногда врачи решают не рисковать и проводят общий наркоз даже тем, у кого непереносимость только одного препарата);
- Грудной возраст пациентов (детям очень редко требуется костная пластика, но в подобной ситуации, если малышу не исполнилось 3 лет, используется общий наркоз ради удобства врача и безопасности ребенка);
- Нервные расстройства, затрудняющие или делающие невозможным контакт с врачом (здесь подход к пациентам индивидуален, так как часто достаточно обычной седации для успешного выполнения операции);
- Повышенный рвотный рефлекс (общий наркоз обязателен, так как выполнение хирургических манипуляций становится невозможным без полного отключения пациента);
- Костная пластика с аутотрансплантацией (если предполагается операция длительностью более 2 часов, то предпочтительнее использовать общий наркоз ради спокойствия пациента).
Общий наркоз также проводится пациентам с расстройствами психики (эпилепсия, шизофрения и так далее). Однако предварительно рекомендуется проконсультироваться с лечащим врачом пациента, так как реакции на препараты могут быть непредсказуемыми.
В редких случаях общий наркоз проводится пациентам по их собственному желанию. Если для него нет прямых показаний, то врач старается убедить больного в отсутствии необходимости столь серьезного медикаментозного вмешательства. Если пациенты сильно боятся будущей операции, то можно порекомендовать заменить общий наркоз седацией.
Методика проведения общего наркоза
Подготовка к общему наркозу при костной пластике начинается с прохождения ряда исследований. Стоматолог должен убедиться в хорошем состоянии здоровья больного или хотя бы предусмотреть возможные риски. Пациент проходит консультации со стоматологом терапевтического профиля, хирургом и обязательно анестезиологом. Только после одобрения от всех специалистов, можно назначать день операции.

Важный этап подготовки — отказ от любой пищи за 12 часов до оперативного вмешательства, а за 6 часов до наркоза нельзя пить даже воду. Это связано с возможными неконтролируемыми эффектами, которые могут возникнуть в процессе операции.
Стоматологический общий наркоз, как правило, ингаляционный. Пациент засыпает быстро и легко и так же просыпается. Дети могут немного капризничать, так как не привыкли к подобным ощущениям. Взрослые чувствуют себя удовлетворительно, но могут жаловаться на небольшую усталость. После общего наркоза запрещено управлять автомобилем и рекомендуется день-два посвятить полноценному отдыху.
Пациент, которому проводится общий наркоз перед костной пластикой, может быть абсолютно уверен в собственной безопасности. Стоматологические клиники проходят ряд проверок на предмет возможности осуществления общей анестезии, поэтому имеют необходимое оборудование и аппаратуру для мониторинга состояния больного. Персонал должен быть обучен специфике работы с общим наркозом и готов к непредвиденным обстоятельствам. Только после этого стоматологический центр получает право выполнять манипуляции, связанные с применением анестезии.
Кому противопоказан наркоз?
Не приходится говорить про абсолютные противопоказания к анестезии при костной пластике, так как иное проведение манипуляции невозможно. Раз и навсегда следует отказаться от местного обезболивания при выявлении аллергических реакций. Среди относительных противопоказаний к любому из наркозов, наиболее рискованными считаются:
- Почечная и печеночная недостаточности;
- Ишемическая болезнь сердца;
- Серьезные нарушения ритма и проводимости в сердце;
- Сахарный диабет в состоянии декомпенсации;
- Обострение бронхиальной астмы;
- Недавно перенесенные инфекционные заболевания (в течение последних двух недель);
- Перенесенные инсульты и инфаркты;
- Состояние алкогольного опьянения;
- Врожденные и приобретенные пороки сердца.
Практика показывает, что пациентам с перечисленными патологическими процессами успешно проводят костную пластику под наркозом. Стоматолог просто должен учитывать наличие факторов риска и принимать соответствующие меры предосторожности.
Возможные осложнения
Самым серьезным осложнением, связанным с наркозом при стоматологических манипуляциях, считается анафилактический шок. Поэтому в стоматологическом кабинете обязательно должны быть флаконы с адреналином, преднизолоном или дексаметазоном и антигистаминными средствами.
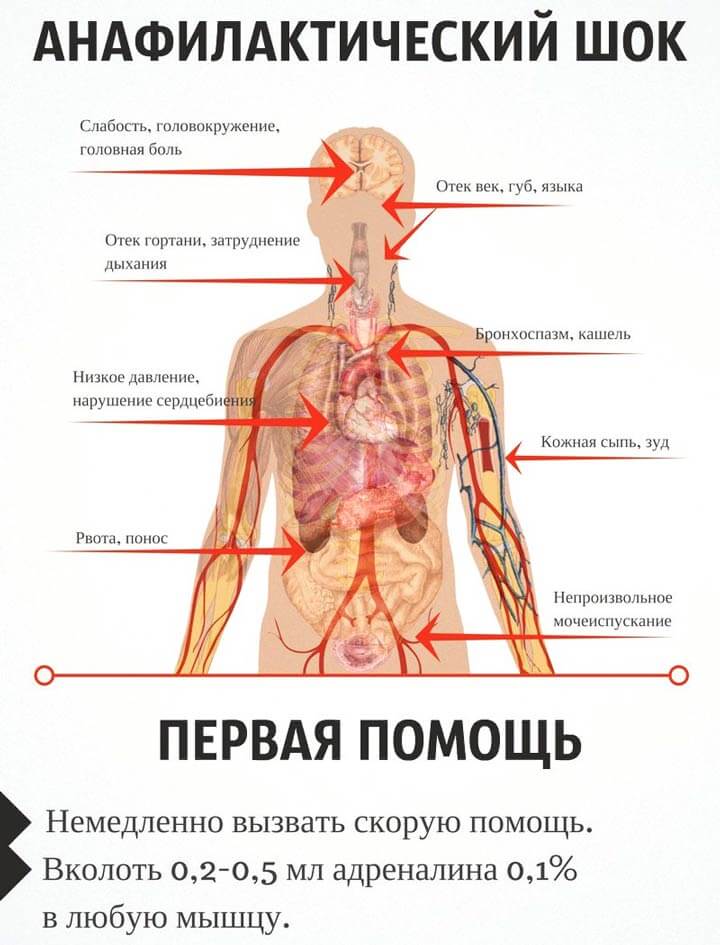
В процессе обкалывания участка, который будет оперироваться, неопытный врач может повредить сосуд, что приведет к образованию гематомы. Еще более неблагоприятным является повреждение нервных стволов или мышечных волокон. Это может привести к нарушению мимики или чувствительности некоторых участков лица. Парез мускулатуры в большинстве случаев носит временный характер, а вот чувствительность может полностью не восстановиться.
Когда проводится общий наркоз у детей, то предельно внимательно рассчитывается дозировки лекарственного препарата. Переизбыток медикамента может привести к погружению в слишком глубокий сон или даже прекоматозное состояние, из которого нужно быстро выводить пациента. Передозировка возможна даже при местной анестезии и тогда говорят об отравлении лекарственными средствами.
Риск осложнений при проведении костной пластики под наркозом достаточно низкий. Многое зависит от опыта и внимательности стоматолога, так как большинство неблагоприятных исходов связаны именно с врачебными ошибками.

Левин Дмитрий Валерьевич
Главный врач Центра Приватной Стоматологии "Доктор Левин", кандидат медицинских наук, врач высшей категории
- Задать вопрос
- Записаться на консультацию
Проведение синус лифтинга направлено на формирование достаточного количества костной ткани для дальнейшей постановки зубного имплантата. Оперативное вмешательство производится исключительно на…
Чтобы не путаться в терминах и значениях слов, следует в первую очередь разобраться, что же такое имплантат. Дентальный имплантат представляет…
Реализованные в клинике Обязательные Инженерные требования к хирургическим стационарам в Евросоюзе: Автономная система водоочистки и водоподготовки. Медицинские приборы и установки…
Наиболее распространенным осложнением является разрыв или перфорация внутренней шнейдеровской мембраны, но для предотвращения этого на вооружении у хирургов имеется специализированный…
Все права защищены. Без согласования с автором перепечатка и использование для контента веб-сайтов запрещены. 4 часть ГК РФ. Статья 1274. Цитирование в разумных пределах допускается с обязательным указанием имени автора и источника заимствования с обязательной Активной ссылкой. Imperitia pro culpa habetur (Незнание закона не является оправданием).
Читайте также:


