Операция на кистевой сустав
При разрушении сустава – полном или частичном – человека мучают невыносимые боли. Орган теряет функциональные особенности, что может приводить к инвалидности. Какое-то время больной может использовать обезболивающие средства, физиотерапевтические процедуры, но изменить ситуацию кардинально может только протезирование.
Медицина старается восстановить функцию сустава консервативными методами, но серьезные изменения такому лечению не поддаются. Если имеет место повреждение костных тканей или полностью стертый хрящ, никакие лекарства не исправят ситуацию.
Эндопротезирование суставов рук наиболее часто востребовано среди немолодых людей. Оно дает возможность активно двигаться и чувствовать себя хорошо. Благодаря таким операциям пациент возвращается к привычной жизни без боли.
Протезирование, как и любая операция, имеет риски. Они определяются:
- состоянием здоровья;
- серьезностью возникшей проблемы;
- типом протезирования.
Перед операцией проводят тщательное обследование, чтобы выявить показания и противопоказания для этого действия.
Показания к протезированию
- деформация сустава после травмы;
- давний вывих;
- воспаление сустава хронического характера;
- боль, которую невозможно купировать.
Когда назначают операцию замены суставов рук?
Вопрос о необходимости проведения операции решает врач на основании данных диагностики. Это может быть артроскопия, рентген и лабораторное исследование. В зависимости от полученных результатов врач назначает:
- лечебную физкультуру;
- лекарства для уменьшения воспаления;
- витаминные добавки.
Если лекарства не помогают, пациенту может быть предложена остеотомия, когда хирург исправляет деформацию сустава. Эта методика более проста, чем операция замены, но восстановительный период гораздо длиннее, поэтому проводят ее нечасто.
Эндопротезирование назначают, когда:
- движение сустава ограничено;
- пациент испытывает незатихающую боль;
- возникают проблемы с жизненно важными функциями организма.
Эндопротезирование лучезапястного сустава назначают, когда использование других методов восстановления его функции были неудачными. Операцию проводят, если суставу нанесен непоправимый вред в результате травмы, инфекции или заболевания. Причиной такого назначения может стать артрит или артроз.
В этом случае изношенный сустав извлекается и заменяется искусственным. Применение методики восстанавливает подвижность запястья и возвращает руке обычную работоспособность.
Этапы проведения протезирования:
- тыльная сторона руки разрезается;
- сухожилия раздвигаются;
- удаляются поврежденные части кости;
- в костях выполняются отверстия для удерживания протеза;
- вставляется имплантат и фиксируется костным клеем;
- ткани ушиваются постепенно - один слой за другим.
Реабилитация, как правило, занимает около полугода. Швы снимают через две недели, а гипс через несколько недель. Назначают занятия с физиотерапевтом. Подвижность сустава возобновляется постепенно, с помощью физических упражнений.
Как проводят эндопротезирование сустава кисти?
1 этап. Устраняется вывих и восстанавливается длина пальца.
2 этап определяется тем, какой сустав пострадал. Производится его замена через волнообразный разрез тыльной боковой поверхности.
После протезирования накладывается гипс, затем врач назначает схему восстановления.
Противопоказания
- атрофия мышц;
- нарушение кровоснабжения;
- деструкция, невозможность удерживания эндопротеза;
- сопутствующие заболевания в стадии обострения;
- высокая физическая активность с невозможностью ограничения высокой нагрузки на сустав, требующий замены;
- Если больной отказывается следовать инструкции.
Эндопротезирование сустава пальцев для восстановления их подвижности используется при ревматоидном полиартрите. Как восстановление после травм применение методики ограничено, и даже наоборот – повреждение сухожилий и связок вследствие травм считается противопоказанием и протезированию.
Задача решается поэтапно:
- восстанавливают правильное анатомическое строение;
- подготавливают мягкий сустав;
- ставят протез.
Риск развития побочных эффектов повышается, если:
- человек активно занимается спортом;
- дает физические нагрузки на сустав;
- при склонности к падениям;
- при инфекционных и аллергических заболеваниях.
После проведения операции врачи наблюдают за процессом восстановления, чтобы удостовериться в благоприятном результате.
Где сделать?
В клинике ЦКБ РАН операции по протезированию кистевых суставов проводятся ежедневно: мы восстанавливаем штатную работу пальцев, запястий пациентам из Москвы и регионов. Узнать больше о стоимости процедуры и отзывах пациентов, которые доверили нам проведение операции, можно в соответствующем разделе сайта клиники.
Наши кисти — это уникальные инструменты. С помощью них мы едим, одеваемся, пишем, зарабатываем на жизнь, творим и делаем еще очень и очень много разных вещей. Для нормальной работы кисти необходима ее хорошая чувствительность и подвижность суставов, сухожилий и мышц.
Хирургия кисти — это область медицины, занимающаяся проблемами кисти, лучезапястного сустава и предплечья. Кистевые хирурги занимаются консервативным и хирургическим лечением таких проблем. Для этого они проходят специальное обучение. Многие кистевые хирурги также являются экспертами в диагностике и лечении проблем плечевого и локтевого суставов. Кистевыми хирургами могут быть ортопеды и травматологи
Артроскопия — это хирургическая операция, применяемая для диагностики и лечения проблем внутри лучезапястного сустава и суставов кисти.
Артроскопическая хирургия используется для диагностики и лечения многих проблем кисти, в т.ч. болевого синдрома после спортивной травмы, переломов, ганглионарных кист и разрывов связок.
Лучезапястный сустав — это сложный сустав, образованный 8 небольшими косточками и многочисленными соединяющими их связками.
При артроскопических операциях хирург делает небольшие разрезы кожи (называемые портами) в определенных точках сустава.
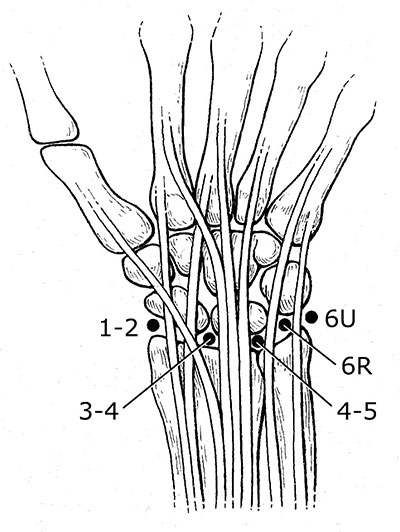
При артроскопии в определенных точках лучезапястного сустава, зависимости от того, какая часть сустава интересует хирурга, формируются артроскопические порты. Показанные на рисунке порты называются стандартными и обеспечивают доступ во все отделы лучезапястного сустава. Существуют и другие порты, обеспечивающие доступ к другим частям запястья.
Длина этих разрезов обычно не превышает 1 см. Через такие разрезы в сустав вводится артроскоп, размеры которого примерно равны размерам карандаша. Артроскоп состоит из небольшого объектива, миниатюрной камеры и системы подсветки.
Трехмерное изображение внутренней картины сустава передается на монитор. Хирург наблюдает на мониторе за собственными действиями внутри полости сустава.
Для тех или иных манипуляций внутри сустава наряду с артроскопом используются специальные зонды, зажимы, скальпели и шейвер.
Диагностическая артроскопия показана в случаях, когда до конца не ясно, что именно является источником боли в лучезапястном суставе. Также она может быть показана, если проблемы сохраняются в течение нескольких месяцев несмотря на проводимое консервативное лечение.
Перед операцией хирург обычно делает следующее:
- Проводит физикальное обследование лучезапястного сустава и кисти
- Выясняет важные детали, касающиеся ранее перенесенных вами заболеваний и состояния вашего здоровья в целом (анамнез жизни)
- Выполняет клинические тесты, позволяющие локализовать боль в суставе (провокационные тесты). В ходе этих тестов хирург выполняет те или иные движения в лучезапястном суставе с тем, чтобы спровоцировать боль в суставе.
- Назначает дополнительные исследования сустава. К таким исследованиям относят рентгенографию, магнитно-резонансную томографию (МРТ) или артрографию (рентгенографию, выполняемую после введения в сустав рентген-контрастного вещества).
Артроскопические операции на лучезапястном суставе обычно проводятся в условиях обезболивания только одной верхней конечности (регионарная анестезия). Для того, чтоб адекватно расслабить пациента, ему дополнительно вводят седативные препараты.
На тыльной стороне запястья формируются два или более артроскопических порта. Через эти порты в сустав вводятся артроскоп и инструменты и полость сустава осматривается с помощью камеры, расположенной на конце артроскопа.
После операции порты ушиваются небольшими швами и накладывается повязка. Иногда сустав иммобилизируется шиной.
Артроскопические операции применяются в лечении значительного числа проблем лучезапястного сустава.
- Хроническая боль в запястье. Артроскопия может применяться для диагностики причин хронической боли в лучезапястном суставе в случаях, когда другие методы диагностики не позволяют поставить точный диагноз. Иногда в таких случаях в суставе обнаруживаются участки воспаления, повреждения суставного хряща и другие находки. В некоторых случаях после выявления причины сразу же может быть выполнено необходимое вмешательство.
- Переломы в области запястья. После переломов в полости сустава могут оставаться мелкие костные фрагменты. Артроскопия позволяет удалить эти фрагменты, сопоставить крупные костные фрагменты и стабилизировать их спицами, проволокой или винтами.
- Ганглионарные кисты. Ганглионарные кисты обычно имеют ножку, расположенную в области сочленения двух соседних костей запястья. Хирург во время артроскопии может ликвидировать это сообщение кисты с суставом и тем самым уменьшить вероятность ее рецидива.
- Разрывы связок/ТФХК. Связки — это прочные пучки соединительной ткани, которыми кости соединяются друг с другом. Связки обеспечивают стабильность суставам. ТФХК — это треугольный фиброзно-хрящевой комплекс, выполняющий в лучезапястном суставе роль амортизатора. При падении на разогнутую кисть может произойти и разрыв связок, и разрыв ТФХК. Результатом такой травмы будет боль в суставе при движениях или появление щелчков. Артроскопия лучезапястного сустава позволяет устранить эти проблемы.
- Релиз карпального канала. Синдром карпального канала (канала запястья) характеризуется появлением онемения в пальцах кисти, а также иногда боли, иррадиирующей вверх по руке. Причиной этого является сдавление нерва, расположенного в карпальном канале. Карпальный канал образован костями запястья и соединяющей их плотной соединительнотканной перемычкой. Давление в карпальном канале может увеличиваться по разным причинам, в т.ч. из-за воспаления и отека оболочки, окружающей расположенные в канале сухожилия (синовиальной оболочки). Если консервативное лечение синдрома карпального канала оказывается неэффективным, одним из вариантов лечения может быть хирургическое вмешательство. При этом рассекается связка, являющаяся крышей канала, и объем канала тем самым увеличивается. Давление на нерв при этом уменьшается и симптомы исчезают. Иногда такие операции выполняются артроскопически.
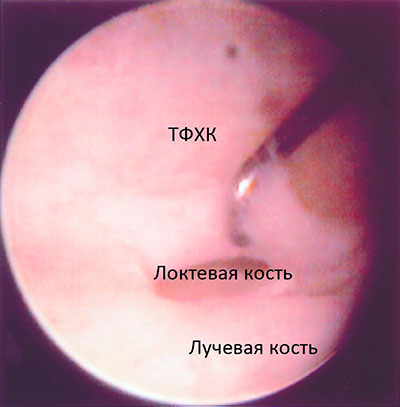
На рисунке представлена артроскопическая картина лучезапястного сустава. Связка ТФХК разорвана и хирург использует крючок, чтобы очистить участок кости для фиксации связки на место. Через образовавшийся вследствие разрыва дефект видна головка локтевой кости. Рядом с ней расположена лучевая кость.
В первые 2-3 дня после операции кисти следует придавать возвышенное положение, а послеоперационную повязку содержать в сухости и чистоте. Для уменьшения отека можно использовать лед. Назначаются специальные упражнения, помогающие сохранить подвижность сустава и восстановить силу мышц. Боль после артроскопии лучезапястного сустава выражена незначительно, однако при необходимости могут быть назначены анальгетики.
Осложнения во время или после артроскопии лучезапястного сустава встречаются редко. Это могут быть инфекционные осложнения, кровотечение, рубцовая контрактура или повреждение сухожилий. Перед операцией вы обязательно обсудите риски подобных осложнений в вашем конкретном случае.
Проконсультировать с кистевым хирургом имеет смысл в случаях, если вас беспокоит боль в пальцах, кисти, лучезапястном суставе или других частях верхней конечности. Поскольку многие кистевые хирург большую часть своего времени уделяют обследованию, лечению и изучению кисти, именно они являются лучшими специалистами в данной области.
Визит к кистевому хирургу не всегда подразумевает операцию на кисти или лучезапястном суставе.
Кистевые хирурги нередко на первом этапе назначают консервативное лечение той или иной проблемы, в т.ч. физиотерапевтические мероприятия и те или иные варианты трудотерапии, направленные на восстановление функции кисти, уменьшение или купирование болевого синдрома.
Хирургия кисти руки — это одна из отраслей общей хирургии, в рамках которой проводятся операции на кисти и запястье. Одна из основных задач хирургии кисти — восстановление функций кисти, которые могут нарушаться в результате повреждения нервов. Показаниями к проведению операции могут быть следующие заболевания:
- Карпальный (туннельный) синдром
- Травматические повреждения костей, суставов и сухожилий кисти, вывыхи, растяжения
- Поражения сухожилий
- Артрит
- Тендовагинит
- Гигрома
- Различные деформации (палец лыжника, бутоньерочная деформация, молоткообразный палец)
Показания к хирургическому вмешательству
Операции на кисти назначаются в случаях травм и ортопедических заболеваний не поддающихся консервативному лечению заболеваний. Среди них:
- болезнь Нотта;
- гигрома запястья;
- контрактура Дюпюитрена (ладонный фиброматоз);
- туннельный синдром;
- повреждение сухожилий и связок;
- инородные тела кисти;
- вывихи суставов;
- переломы разной степени тяжести;
- ложные суставы и неправильно сросшиеся кости после переломов;
- а также множество других последствий травм.
При наличии перечисленных недугов операции на кисти помогают вернуть подвижность, восстановить физиологические функции, а также устранить боли и дискомфорт.
Если своевременно не предпринимать меры по устранению травм и деформаций, они могут на протяжении многих лет мучить болями, неприятными ощущениями. Поэтому чем раньше вы обратитесь к хирургу-ортопеду для исправления недугов, тем лучше для вас.
Другие частичные артродезы запястья
Описаны различные комбинации.
- Ладьевидно-головчатый артродез.
- Полулунно-трехгранный артродез (при несостоятельности полулунно-трехгранной связки, низкий процент сращения).
- Полулунно-головчатый артродез (изолированный среднезапястный артроз. Низкий процент сращения. Нет преимуществ в отношении кинематики по сравнению с удалением ладьевидной кости с четырехугольным артродезом).
- Ладьевидно-полулунный артродез (при несостоятельности ладьевидно-полулунной связки. Трудно фиксировать для обеспечения сращения. Значительная утрата амплитуды движений из-за ограничения сгибания и разгибания ладьевидной кости. Возможен вторичный артроз. Если ладьевидно-полулунная реконструкция неудачна, то оптимально удаление проксимального ряда костей запястья или удаление ладьевидной кости с четырехугольным артродезом).
Хирургия кисти в Калуге
Операции на кисти выполняются открытым и артроскопическим методом. Для того чтобы определить тип необходимой операции, проводится тщательная диагностика, которая включает:
- осмотр у врача травматолога;
- тесты на подвижность суставов;
- рентгенологическое исследование;
- МРТ (магнитно-резонансная томография).
Эти методы позволяют составить чёткую картину заболевания или травмы. Только после полноценной диагностики можно назначать вид операции, которая поможет устранить проблему.
В случаях, когда травмы незначительные, и открытый доступ не требуется, хирургическое вмешательство выполняется с использованием артроскопа. Это позволяет значительно снизить степень травмирования тканей, а также сократить период реабилитации.
Открытые операции делаются в основном при сильных травмах и патологиях. К таким относятся, например, неправильно сросшиеся кости после переломов или открытые резаные или рваные раны.
Правильный подбор операции — первый шаг к успешному исцелению.
Артроскопия запястья
Показания
Диагностика состояний, не всегда выявляемых неинвазивными методами (например, небольшая перфорация треугольного фиброзно-хрящевого комплекса, разрыв некоторых межкостных связок, ранние проявления остеоартрита, разрыв наружных связок).
Оценка патологических изменений (например, степень нестабильности при повреждении межкостных связок, наличие остеоартрита в определенных отделах запястья, подготовка к частичному межзапястному артродезу).
Терапевтическая артроскопия: дебриджемент при синовите и измененном хряще, удаление свободных тел, дебриджемент при нестабильной перфорации треугольного фиброзно-хрящевого комплекса, артроскопическое восстановление при отрывах треугольного фиброзно-хрящевого комплекса; ушивание капсулы при среднезапястной нестабильности; обеспечение репозиции и чрескожной фиксации спицами переломов; резекция капсулы и дебриджемент внутрисуставного разрастания фиброзной ткани при тугоподвижности сустава; дебриджемент при артрозе крючковидно-полулунного сустава, частичная резекция полулунной кости (стадия III болезни Кинбека); частичная резекция ладьевидной кости.
Данные артроскопии считаются патологическими только при соответствии анамнезу и данным клинического обследования. По данным исследований на анатомическом материале разрыв межкостных связок и перфорация треугольного фиброзно-хрящевого комплекса не является редкостью.
Техника выполнения
Типы операций на кисти
Оперативным методом устраняются:
- разрывы, травмы, другие дефекты сухожилий сгибателей и разгибателей кисти;
- защемление нервов;
- лечение переломов костей и суставов кисти и предплечья;
- исправление неправильно сросшихся костей и мягких тканей;
- удаление гигром (ганглий) на запястье;
- удаление инородных тел кисти;
- различные заболевания костей, суставов, мягких тканей;
- устранение опухолей любых форм.
Если вам назначили операцию, но вы хотите узнать больше о её проведении или у вас есть любые другие вопросы по хирургии кисти, задать их вы можете по телефону +7 (905) 640-64-27. Или свяжитесь со мной, отправив сообщение из раздела Контакты.
Классификация изменений хряща по Outbridge
- I — Размягчение
- II — Разволокнение
- III — Частичный дефект хряща
- IV — Видна субхондральная кость
Артроскопические инструменты
Артроскоп малого диаметра (1,9-2,7 мм); маленький крючковидный зонд; ножницы; кусачки; аспирирующий выкусыватель; углообразные выкусыватели; прямые и изогнутые выкусыватели. Небольшие зубчатые зажимы; вращающийся шейвер; костные боры; радиочастотные зонды (для термабляции и термического рассечения).
Ушивание
Проточное промывание. Вводят маркаин вокруг портов и в сустав. Края раны сводят полосками бумажного пластыря. Легкая повязка.
Послеоперационное веление
Зависит от выполненного вмешательства. Обычно рано начинают движения.
Пластырь и повязку снимают на 10-14 день.
Осложнения
Осложнения возникают приблизительно в 3% случаев. Инфекция. Длительно сохраняющееся выделение синовиальной жидкости. Повреждение кожных нервов. Симпатическая рефлекторная дистрофия.
Возможные осложнения
На короткое время пациент помещается под наблюдение врача. Когда врач посчитает, что операция прошла благоприятно и состояние кисти стабильно, можно покинуть хирургический центр.
Если возникнут какие-либо осложнения, может потребоваться больше времени для наблюдения и коррекции полученных результатов.
Мягкая боль, дискомфорт и припухлость довольно распространены после операции. Врач может рекомендовать лед, поднятие руки для оттока крови и уменьшения припухлости, безрецептурные болеутоляющие средства или шину, которую нужно надевать ночью или во время мероприятий.
Швы удаляются через 7-10 дней после операции в кабинете врача.
Стандартные приемы реабилитации включают:
- При дискомфорте, боли или отеке в течение первых 48 часов после операции необходимо отдыхать, подняв руку на уровне груди на подушке. Можно использовать пакет со льдом на руку в течение 15 минут несколько раз в день.
- Сразу после операции боль управляется наркотическими препаратами. Так как наркотические препараты вызывают привыкание, они назначаются на срок две недели или меньше. Их регулярное использование может вызвать запор, поэтому необходимо пить много воды и есть продукты с высоким содержанием клетчатки. Слабительные средства для снятия запоров можно приобрести без рецепта.
- После начального периода боль управляется ацетаминофеном (например, Тайленолом) и нестероидными противовоспалительными лекарственными средствами (Аспирином, Ибупрофеном, Нуприном, Напроксеном натрия и др).
- Ограничения после операции — нельзя поднимать ничего тяжелого прооперированной рукой в течение одного месяца. Необходимо избегать действий, оказывающих давление на ладонь, — например, ввод текста на компьютере или работы с инструментами (например, отвертками, молотками), пока хирург не установит, что с рукой все в порядке.
- Никаких диетических ограничений не показано. Рекомендуется здоровое питание.
- Физическая реабилитация включает постепенное начало мягких движений запястьем после одобрения хирургом. Нагрузку при растягивании и укреплении следует увеличивать постепенно. Возможная боль является сигналом к снижению нагрузки.
- Можно принимать душ через один день после операции, если не указано иное.
- Важно держать повязку сухой и чистой и заменять ее по мере необходимости.
- Врач также может ограничить количество веса, которое можно поднимать прооперированной рукой.
Известно, что деменция — это состояние, которое характеризуется симптомами нарушений головного мозга. Например, это потеря памяти, трудность логического мышления, невозможность решения простых задач и другое. О том, почему сводит ноги судорогами по ночам читайте в нашем материале по ссылке.
Симптомы гигромы
Необходимо огласить, что в большая части вариантов гигрома протекает бессимптомно и не причиняет никаких неудобств, не считая неких эстетических недочетов. Но необходимо убедиться, что это конкретно гигрома, а не что-то иное.
На исходном шаге над областью сустава начинает появляться маленьких размеров опухоль, верно отграниченная от окружающих тканей. Как правило, появляются одиночные гигромы, но время от времени можно следить образование 2-ух и наиболее гигром в одном суставе.
Неважно какая опухоль стращает человека и это естественный повод обращения к доктору.
Может наблюдаться как стремительный, так и медленный, чуть приметный рост гигромы. Но прогноз подходящий, так как гигрома в злокачественную опухоль никогда не трансформируется.
Дучеполулунный артродез (Chamay)
Принципы
Полулунная кость сращивается с лучевой костью. Сохраняется хорошая амплитуда движений в запястье, так как функционируют полулунно-трехгранная и ладьевидно-полулунная связки.
Показания
Ревматоидный артрит с угрозой смещения запястья в локтевую сторону. Изолированный артроз луче-полулунного сустава. Несостоятельность луче-ладьевидно-полулунной связки с заметным тыльным отклонением полулунной кости.
Техника выполнения операции
Срединный разрез по тылу. Выполняют капсулотомию с сохранением связки. Репонируют полулунную кость и временно фиксируют к луче вой кости спицей. Резецируют суставные поверхности, выполняют костную пластику трансплантатом из дистального метаэпифиза лучевой кости, гребня подвздошной кости или замещающими кость материалами. Фиксацию осуществляют спицами Киршнера, компрессирующими канюлированными винтами, скобками или низкопрофильной пластиной и винтами с блокированием.
Результаты
Результаты варьируют. Около 70% нормального сгибания-разгибания.
Осложнения
Несостоятельность фиксации металлоконструкциями (особенно у ревматоидных больных с размягчением костей). Инфекция. Прогрессирующая нестабильность. Болевой синдром.
Анестезия
Непосредственно рядом с будущим разрезом применяется местная анестезия, блокирующая нервы.
Иногда для снятия боли может вводиться препарат для омертвления части нервов в оперируемом пространстве.
Также применяется пакет со льдом поверх повязки, помогающий уменьшить кровотечение и отек.
Боль после операции сводится к минимуму с помощью оральных или внутривенных анальгетиков.
Лучезапястный сустав по числу участвующих в нем костей является сложным, а по форме суставных поверхностей относится к эллипсовидным с двумя осями вращения (сагиттальной и фронтальной) 3. Даже незначительные изменения в этом суставе вызывают ограничения функции и ухудшение качества жизни. Для решения данного вопроса имеется определенный арсенал методов ортопедической хирургической помощи. Однако, к огромному сожалению, при невозможности сохранения сустава наиболее распространенным методом является артродез лучезапястного сустава. Артродез любого сустава является конечным пунктом хирургической помощи. Именно по этой причине врачи всего мира пытаются найти способ сохранить или увеличить амплитуду движения в суставе.
Кистевой сустав обладает специфической мобильностью и системой амортизации, осуществляемой межзапястными, запястно-пястными и лучезапястными связками 7. При возникновении нарушения функции срабатывает механизм, напоминающий эффект цепочки. Чем меньше звеньев, тем меньше амплитуда движений.
В доступной литературе имеется большое количество технологий, стремящихся к сохранению мобильности данной области. В арсенале врачей имеются межзапястные артродезы, позволяющие сохранить объем движений за счет особенностей кистевого сустава. Удаление проксимального ряда костей запястья также является способом сохранить функцию кистевого сустава. Ряд оперативных вмешательств, направленных на реконструкцию кистевого сустава, не завоевал массового распространения. Самой же большой проблемой в данной области является утрата суставной поверхности лучевой кости. Выполнение специфических хондропластик и изолированных лучезапястных артродезов не сохраняет движение и не избавляет от болевого синдрома. Понимая данную проблему, исследователи всего мира стали применять различные промежуточные материалы, препятствующие прямому воздействию друг с другом костей проксимального ряда запястья и лучевой кости. Сначала использовались биологические ткани, затем стали появляться синтетические материалы.
В 1890 году Mr. Themistocles Gluck впервые предложил использовать синтетический материал в качестве имплантата с целью увеличения межкостного пространства в области лучезапястного сустава [6]. Именно эта дата считается точкой отчета эндопротезирования лучезапястного сустава в качестве самостоятельного метода хирургической помощи. Эндопротезирование лучезапястного сустава с тех пор претерпело много вариантов и конструктивных предложений. Осталась неизменной цель: восстановить мобильность и устранить болевые ощущения в кистевом суставе. Необходимо отметить, что совершенных методов не существует, и процесс эволюции метода позволяет анализировать и создавать новые виды имплантатов [10].
В 1967 году Swanson предложил использовать силикон в качестве имплантата. Данный тип эндопротеза характеризовался хорошей эластичностью материала, что позволяло рассчитывать на достаточную амплитуду движений. В процессе использования силикона в качестве имплантата стали отмечаться негативные последствия. Такими последствиями были разрыв силикона в процессе эксплуатации и отсутствие костной интеграции вокруг ножек эндопротеза [5; 7; 11-13]. Данные негативные последствия привели к ограниченному использованию силиконовых имплантатов в качестве эндопротеза лучезапястного сустава.
В 1970 году Meuli & Volz предложили шаровое шарнирное соединение, обеспечивающее мультиаксиальное движение. Авторы представили свой имплантат в двух вариантах с одним и двумя длинными проксимальными металлическими стержнями, устанавливаемыми в лучевую кость. Дистальный компонент представлен двумя металлическими стержнями, фиксированными в пястные кости. Для дополнительной стабилизации компонентов в костномозговом канале в процессе имплантации использовался костный цемент. Негативными последствиями данного эндопротеза явились переломы преимущественно пястных костей вокруг металлических ножек, нарушая стабильность эндопротеза. Другой проблемой стало удаление цементной мантии из костномозгового канала при выполнении удаления эндопротеза [11].
Дальнейшей модернизацией эндопротеза лучезапястного сустава занялась компания Biomet, создав несвязанный бесцементный эндопротез лучезапястного сустава с эллипсообразной головкой и впадиной biaxial. При этом сохранился единый металлический стержень, устанавливаемый в пястную кость [6; 14-16].
Компания Small Bone Innovations, inc (SBI) выпустила современную конструкцию, повторяющую анатомию лучезапястного сустава. Конструкция дистального компонента представлена в виде металлической площадки, через которую проведены и жестко фиксированы три металлических стержня. Данные стержни погружены в пястные кости. На металлическую платформу устанавливается полиэтиленовая эллипсообразная головка, заполняющая все пространство проксимального ряда костей запястья. Дистальная часть представлена металлической конусообразной ножкой. Парой трения в данном эндопротезе выбран металл-полиэтилен [8; 12; 17; 18]. В процессе использования данной конструкции стало понятно, что длинные жесткие стержни не годятся для фиксации дистального компонента. Негативными последствиями данной конструкции явились переломы пястных костей, вокруг эндопротеза, нарушающих стабильность компонента [19].
Перечисленные пути развития и применения имплантатов лучезапястного сустава свидетельствуют о том, что метод далеко не идеален, что является почвой для поиска новых конструктивных решений.
Конфигурация дистального керамического компонента является круглой, в то время как проксимальный компонент является эллипсообразным. Подобная конструкционная особенность позволяет изначально исключить срезывающие силы при движениях в лучезапястном суставе. Установка дистального компонента в головчатую кость позволяет сохранить взаимодействие локомоторного аппарата дистального ряда костей запястья и запястно-пястные суставы, что осуществляет амортизирующую функцию всего кистевого сустава. На наш взгляд, подобное техническое решение является перспективным и позволит оценить результаты со временем.
Принимая во внимание, что в настоящее время эндопротезирование как метод хирургической ортопедической помощи все еще не является идеальным и требует индивидуального подхода в каждом клиническом случае, успех во многом зависит от взаимопонимания врача и пациента. Информированность пациента о предстоящем лечении, особенностях реабилитации и возможных последствиях позволяет достигать более успешного результата. Эндопротезирование сустава позволяет сохранить мобильность при отсутствии или снижении болевых ощущений. При неэффективности эндопротезирования всегда можно выполнить операцию в объеме артродеза кистевого сустава.
Материалы и методы
В травматолого-ортопедическом отделении № 3 Новосибирского НИИТО в период с 2008 года по июль 2016 года выполнено 45 тотальных эндопротезирований лучезапястного сустава с использованием керамического имплантата Moje MBW.
Пациенты, поступившие для хирургического лечения, были разделены на три группы наблюдения. К первой, наиболее многочисленной, были отнесены пациенты, перенесшие травматические повреждения кистевого сустава (n=33), ко второй группе – пациенты с остеохондропатией кистевого сустава (n=7) и к третьей группе – пациенты, страдающие ревматоидным артритом (n=5).
Последняя группа, на наш взгляд, является наиболее проблематичной ввиду выраженного остеопороза и системного поражения связочного аппарата. По этой причине пациентам последней группы было выполнено 5 операций при минимальных изменениях со стороны мягких тканей и сохранной костной ткани по данным денситометрии.
В предоперационном периоде пациентам выполнялось рентгенографическое исследование пораженной области в стандартных (прямой, боковой) проекциях. Пациентам с выраженной деформацией и остеолизом выполнялось МСКТ-исследование с целью определения степени поражения костной ткани. Пациентам с ревматоидным артритом, помимо клинического осмотра, выполнялась денситометрия с целью выявлений степени остеопении. При выявлении остеопороза оперативное вмешательство не проводилось. Оперативные вмешательства выполнялись согласно технологии, описанной производителем керамических имплантатов.
Результаты и обсуждение
При осмотре через год после оперативного вмешательства пациенты могут выполнять силовые нагрузки, основываясь на собственных ощущениях.
Из 45 случаев эндопротезирования лучезапястного сустава в одном случае по прошествии годового периода пациенткой отмечены сохранившиеся боли в суставе, усиливающиеся при движении. По данным рентгенографии, признаков нестабильности компонентов не было отмечено, однако пациентка настояла на дальнейшем оперативном лечении. Ей было предложено выполнить артродез лучезапястного сустава. Во время оперативного вмешательства: в полости сустава признаки импрегнации инородными тканями и некроз тканей отсутствовали; суставная жидкость имела прозрачный желтоватый цвет; компоненты эндопротеза были хорошо фиксированы, так что потребовалось выполнение послабляющей продольной остеотомии лучевой и головчатой костей для удаления компонентов эндопротеза. В процессе операции полость была заполнена аллокостью, а кистевой сустав – фиксирован накостной пластиной. Удаленные компоненты эндопротеза макроскопически не были подвержены ни окислению, ни разрушению.
В остальных случаях пациенты были довольны проведенным лечением. Они отмечали снижение болевого синдрома, сохранение или увеличение объема движений в лучезапястном суставе. Отдаленные результаты наблюдений свидетельствуют о хорошей интеграции компонентов эндопротеза и удовлетворительном объеме движений. У пациентов с ревматоидным артритом, как правило, сохраняется болевой синдром, носящий периодический характер, что связано с воспалительными проявлениями в смежных суставах.
а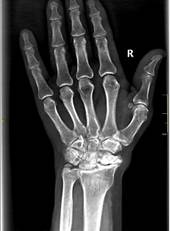
б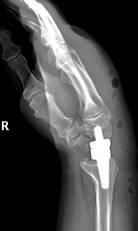
в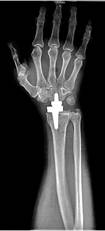
г
Рис. 1. Пациент С., рентгенограммы в двух проекциях: а, б – до операции;
в, г – после операции с использованием Moje MBW
Пациент М., диагноз: ревматоидный артрит правого лучезапястного сустава 3 степени. Комбинированная контрактура правого лучезапястного сустава (рис. 2).
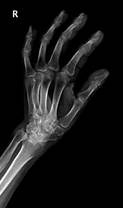
а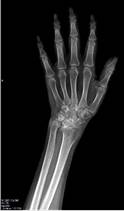
б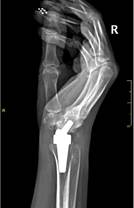
в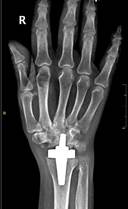
г
Рис. 2. Пациент М., рентгенограммы в двух проекциях: а, б – до операции; в, г – после операции с использованием Moje MBW
Пациент Р., диагноз: ложный сустав дистального метаэпифиза левой лучевой кости. Неоднократные попытки хирургической коррекции. Многоплоскостная деформация левой кисти. Комбинированная контрактура левого лучезапястного сустава, синдром карпального канала.
После операции на контрольном осмотре пациент Р. отметил восстановление чувствительности пальцев левой кисти и исчезновение боли в области лучезапястного сустава, объем движений составил 20-0-30. Пациент активно пользуется левой кистью в повседневной жизни (рис. 3).
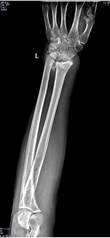
а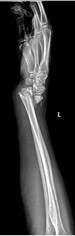
б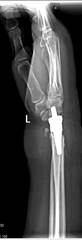
с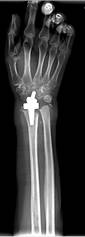
д
Рис. 3. Пациент Р., рентгенограммы в двух проекциях: а, б – до операции; в, г – после операции с использованием Moje MBW
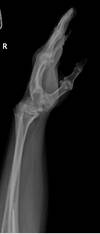
Пациентка Д., диагноз: ревматоидный артрит. Вторичный остеоартроз лучезапястных суставов 3 степени. Комбинированная контрактура правого лучезапястного сустава. Тотальнозамещенный правый локтевой сустав.
По данным денситометрии, у пациентки Д. имелись признаки снижения костной плотности в пределах остеопении. Во время операции отмечалась плотная кость с хорошей посадкой компонентов эндопротеза (рис. 4).
а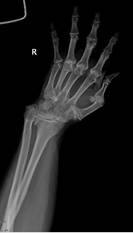
б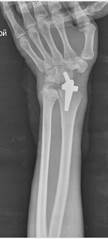
с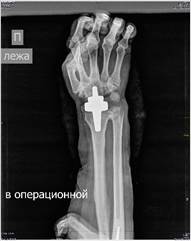
д
Рис. 4. Пациентка Д., рентгенограммы в двух проекциях: а, б – до операции; в, г – после операции с использованием Moje MBW
Пациентке выполнено тотальное эндопротезирование локтевого и лучезапястного сустава. При ревматоидном поражении данная конечность является основной рабочей единицей, благодаря которой пациентка социально адаптирована. Демонстрация полученных функциональных результатов (восстановление объема движений) представлена на рис. 5.

а

б

в
Рис. 5. Пациентка М. Функциональный результат: а – через 6 недель после операции;
б – через 6 месяцев после операции; в – через 2 года после операции.
Рентгенограммы представлены на рис. 2
Читайте также:


