Операция на лодыжке при артрите
Во время стояния или при передвижении человека голеностоп испытывает постоянные сильные нагрузки. Он является одним из самых загруженных во всем организме. В повседневной жизни этот сустав часто повреждается из-за особенностей своего строения. Как правило, возникают переломы. Даже после операции и при идеальном срастании отломков сохраняется высокий риск артроза. Травмы – самые частые причины разрушения этого сочленения.

Операции на голеностопном суставе
Показания к проведению операции
Оперативное вмешательство проводится не при каждой форме перелома. Простые травмы, которые не сопровождаются смещениями, поддаются консервативной терапии в амбулаторных условиях. При наличии смещения оно может быть вправлено посредством одномоментной репозиции или вытяжения.
Хирургическое вмешательство в обязательном порядке назначается при таких диагнозах:
- перелом, сопровождающийся разрыванием синдесмоза между костями;
- открытый перелом с обширной травмой кожи и мягких тканей;
- отсутствие эффекта после ручной репозиции отломков и вытяжения.
Виды вмешательства
Основными операциями на суставе являются артродез и эндопротезирование. Артродез предполагает создание неподвижности, а эндопротезирование – замену голеностопа на искусственный. В первом случае не получится вернуться к обычной физиологической походке, а вот при постановке протеза функциональный результат в разы лучше, но требуется длительная реабилитация, а также выше вероятность осложнений.
Специалист, как правило, настаивает на реализации операции для голеностопа. После перелома в первую очередь требуется сопоставление отломков и фрагментов костей, чтобы лодыжка быстрее срослась. Именно после операции голеностопный сустав может восстановиться полностью, вернуть свою работоспособность. Ортопед при необходимости подбирает имплантаты для фиксации костей, чтобы не дать им смещаться и двигаться.
Операцию должны проводить опытные врачи, что сделает минимальными риски негативных последствий. Если нет возможности сопоставления тканей костей, то для хирургии потребуются винты и пластины из металла. Костная ткань надежно фиксируется, и в таком состоянии голеностоп остается на 12 месяцев и дольше. В этот период запрещается нагрузка на больную ногу. По истечению года пластины убираются с помощью нового оперативного вмешательства, на место травмы накладывается повязка, а пациенту разрешают несильные нагрузки на голеностоп.
Это артроскопический малоинвазивный хирургический метод лечения. Артроскопию голеностопа проводят как с целью лечения, так и для диагностики. Достоинства способа в том, что не делаются крупные разрезы, отсутствуют кровопотери, а срок реабилитации минимальный.

Артроскопия
Доктор совершает манипуляции через несколько маленьких разрезов – диаметром не больше 1 см. Когда задача операции – диагностика, то делают один разрез, через который вводится артроскоп и проводится исследование полости сустава. Если требуется резекция дефектов, извлечение суставных мышей и обломков или реформация связок, то делается дополнительный разрез, чтобы артроскопически ввести специальные хирургические инструменты.
Операция предполагает полное обездвиживание голеностопа. Сначала суставы голеностопа стачиваются, потом плотно присоединяются друг к другу и фиксируются специальными приспособлениями. Замкнутый орган не будет функционировать как прежде, но его работа частично компенсируется другими сочленениями ног. Замыкание помогает купировать непроходящие болевые ощущения, вернуть ноге функции опоры.
Артротомия проводится в самых сложный ситуациях, когда остальные методы оказываются нецелесообразными. Артротомическое вмешательство – открытая операция, которая считается травматичной и имеет высокую вероятность осложнений и сложную реабилитацию. В процессе артротомии доктор вправляет врожденные вывихи, реализует резекцию травмированной структуры соединения, удаляет нагноения и обломки костей, фрагменты хрящевой ткани.
Подготовка пациента
Перед хирургией требуется проведение полной диагностики и при необходимости выбор конструкции по размеру. Обязательно нужна предоперационная консультация с ортопедом и травматологом. Пациент должен рассказать о своих хронических заболеваниях, аллергиях на лекарства и другие вещества. Сдаются общие анализы мочи и крови, проводится ЭКГ. Если требуется выбор протеза, то дополнительно проводится МРТ, диагностическая артроскопия, рентгенография.
Для исследования общего состояния опорно-двигательной системы специалист обращает внимание на правильность походки больного, на его осанку. Также проверяется присутствие и интенсивность болевых ощущений, наличие отеков, деформаций в голеностопе, нарушений целостности кожи. Обязательно подбирается комбинация деталей модульного протеза в соответствии с индивидуальными особенностями человека.

Осмотр до операции
Для успешности операции требуются обязательные подготовительные мероприятия:
- за месяц запрещается принимать лекарства, особенно антикоагулянты и гормональные;
- за 2 недели нужно отказаться от сигарет и спиртного;
- заранее стоит выбрать костыли по размеру;
- важно исключить такие диагнозы, как сахарный диабет и острая недостаточность сердца.
Какие еще суставы оперируют
Помимо голеностопа хирургические операции проводятся и на других сочленениях:
- тазобедренном;
- коленном;
- плечевом;
- плюснефаланговом – для устранения вальгусной деформации большого пальца и сохранения подвижности суставов.
Восстановительный период
Для ускорения процессов восстановления и возвращения к привычной жизни после переломов и других серьезных травм голеностопного сустава важно правильно провести реабилитацию. Она предполагает организацию ЛФК, физиотерапевтических процедур и массажа. Пока больной находится в стационаре, ему назначают определенные методы восстановления, которые требуется продолжать и после выписки.
Когда пациент находится в лежачем положении, требуется обеспечение прооперированной ноге возвышенного расположения – это улучшает токи крови и лимфы в ней.
Для каждого человека реализуется профилактический курс антибиотиками на протяжении трех дней после операции. Также требуется прием анальгетиков, противовоспалительных средств и других препаратов в соответствии с проявляющимися симптомами.
Когда болевые ощущения отступают, допускается приступать к разработке суставов. Через несколько дней разрешено постепенно вставать, ходить, соблюдая дозированные непродолжительные нагрузки с костылями.
За все время восстановления в условиях больничного отделения пациент должен медленно и аккуратно разрабатывать травмированную голень под контролем врача. Амплитуда увеличивается поэтапно. Обязательно регулярно проводятся физиопроцедуры для нормализации кровотока, уменьшения отекания и стимуляции работы мышечных структур. Через 3 – 5 дней больного выписывают домой, где человек сам продолжает занятия.
Продолжительность восстановления соотносится с индивидуальными характеристиками организма больного и со сложностью проведенной операции.
Полноценное функционирование голеностопа возможно только при точном следовании установкам доктора и прохождении полноценного курса реабилитационных мероприятий.
После выписки массаж и ЛФК могут делать близкие. Для физиопроцедуры потребуется посещать поликлинику, также можно самостоятельно приобрести аппараты в специализированных магазинах.
Первые месяцы после проведенной хирургии потребуется отказаться от больших физических нагрузок, ходить с тростью или костылями. Если проводилось эндопротезирование, то при правильной и бережной эксплуатации срок максимальной службы доходит до 15 – 20 лет.
Итак, оперативное вмешательство на голеностопном сочленении после переломов и других тяжелых травм часто становится единственным шансом на полноценное выздоровление и возвращение ноге нормального функционирования. Чем раньше проводится хирургическое лечение, тем больше шансов на положительный исход и полное восстановление здоровья.
Хирургическое вмешательство — радикальный метод лечения артритов. К нему прибегают в тяжелых случаях, когда консервативная терапия оказывается неэффективной. В операции чаще всего нуждаются пациенты с острым гнойным и запущенным ревматоидным артритами, а также тяжелыми посттравматическими повреждениями голеностопного сустава (ГС).
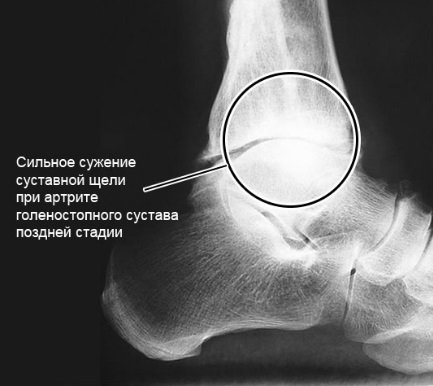
Что такое артрит голеностопного сустава?
Артриты — это обширная группа заболеваний, для которых характерно воспаление структур сустава, в данном случае — голеностопного. Они могут развиваться вследствие травм, проникновения инфекции в суставную полость или повреждения синовиальной оболочки и хрящей аутоантителами (при системной, аутоиммунной патологии). Артриты бывают острыми и хроническими. Если первые часто поддаются консервативному лечению, то вторые плохо реагируют на большинство лечебных мероприятий.
Хронические заболевания имеют прогрессирующее течение. Со временем большая часть из них осложняется артрозом, для которого характерны дегенеративно-деструктивные изменения в ГС. Остеоартроз вызывает массивное разрушение суставных хрящей и костей, что приводит к нарушению подвижности голеностопного сутава и всей конечности. В результате человек не может нормально ходить, и его начинают беспокоить ограничение подвижности в стопе, и сильные боли.
В клинической практике чаще всего встречаются такие виды артритов:
- Ревматоидный. Обычно развивается у женщин старше 40 лет. Сначала болезнь поражает мелкие суставы кистей рук, но позже воспаляться могут и другие суставы — коленный, тазобедренный, голеностопный.
- Острый гнойный. Возникает вследствие проникающих ранений голеностопа или гематогенного занесения инфекции в полость сустава. Имеет бактериальную природу и обычно сопровождается скоплением гноя в синовиальной полости.
- Реактивный. Проявляется после перенесенных инфекций (кишечных, урогенитальных, стрептококковых). Характеризуется асептическим воспалением и скоплением в синовиальной полости транссудата — невоспалительного выполта. Заболевание обычно поражает сразу несколько суставов.
- Посттравматический. Является последствием тяжелых травм и их неэффективного лечения. Часто сопровождается деформирующим остеоартрозом.
- Остеоартрит. Развивается вторично, на фоне имеющегося остеоартроза. Характеризуется реактивным воспалением синовиальной оболочки вследствие ее механического повреждения.
Диагностика
Чтобы определить вид артрита, врачи проводят комплексное обследование пациента. Оно включает сбор жалоб, осмотр, а также лабораторные и инструментальные исследования. Все вместе они позволяют выяснить причину заболевания и поставить правильный диагноз.
Основные методы диагностики:
- различные анализы крови;
- иммунологические исследования;
- рентгенография;
- высокоинформативные визуализирующие методы (УЗИ, МРТ) — ниже артрит на МРТ;
- пункция сустава с забором синовиальной жидкости для исследования;
- артроскопия.
Заподозрить воспаление позволяют характерные симптомы: боль, отечность, покраснение кожи в области голеностопного сустава. При сопутствующем поражении синовиальной оболочки у человека появляется утренняя скованность и тугоподвижность ГС. Если артрит прогрессирует и приводит к дегенеративным изменениям хрящей и костей, у больного нарушается подвижность сустава.
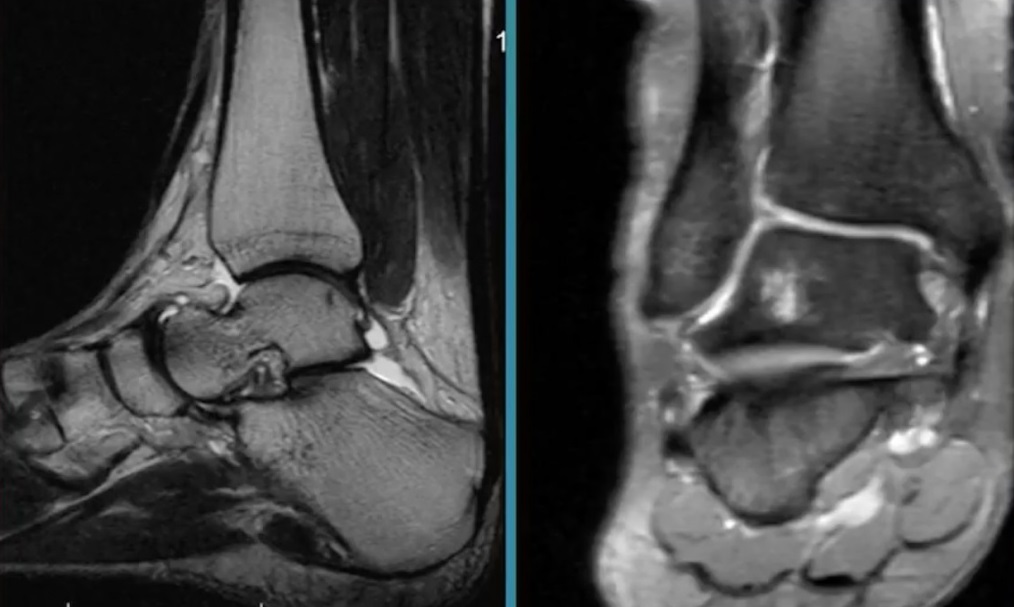
Артрит голеностопа на МРТ.
Чтобы выяснить причину воспаления, проводят лабораторные и иммунологические исследования. Для каждого вида артрита характерны свои изменения в анализах крови и синовиальной жидкости. При остром гнойном воспалении выявляют экссудат в синовиальной полости и нейтрофильный лейкоцитоз в крови. А при ревматоидном артрите обнаруживают высокие уровни ревматоидного фактора и АЦЦП.
Для определения стадии заболевания используют визуализирующие инструментальные методы. При острых и начальных стадиях хронических артритов информативны только УЗИ и МРТ. С их помощью можно обнаружить практически любые изменения в суставах и околосуставных тканях. На поздних стадиях, когда происходит массивное разрушение костей, достаточно информативна и рентгенография. Она позволяет обнаружить характерные для артроза изменения: сужение суставной щели, остеофиты, субхондральный остеонекроз, признаки остеопороза и т.д. При остром артрите рентгенография может выявить неравномерное сужение суставной щели, которое косвенно указывает на скопление гноя.
Можно ли лечить артрит консервативно?
Консервативному лечению поддаются практически все реактивные, а также некоторые виды инфекционных и посттравматических артритов. Но далеко не все.
Скопление большого количества экссудата при гнойном артрите требует выполнения лечебной пункции. В ходе процедуры врачи удаляют гной, а в синовиальную полость вводят антибиотики. При отсутствии позитивной динамики специалисты рассматривают вопрос о более радикальных методах хирургического лечения (артродез, эндопротезирование).
Операция может понадобиться при тяжелых посттравматических артритах, которые привели к развитию деформирующего остеоартроза. В таких случаях может возникнуть потребность в эндопротезировании или даже артродезе.
Эндопротезирование при артрите голеностопного сустава
Эндопротезирование — оптимальный метод хирургического лечения тяжелых повреждений голеностопного сустава. В отличие от артродеза, который предусматривает полное обездвиживание ГС, установка эндопротеза позволяет сохранить его функции. После операции человек получает возможность свободно ходить и вести привычный ему образ жизни. В то время как после артродеза у многих пациентов нарушается подвижность конечности и даже появляется хромота.

Эндопротез голеностопа на рентгене.
В ходе эндопротезирования врачи удаляют разрушенный сустав и на его место устанавливают искусственный протез. А при артродезе голеностоп обездвиживают, закрепляя кости в фиксированном положении при помощи металлоконструкций или аппарата Илизарова с целью внеочагового остеосинтеза.
Показания к эндопротезированию ГС:
- внутрисуставные переломы со смещением;
- посттравматический деформирующий остеоартроз;
- инфекции, не поддающиеся лечению;
- деформация сустава, вызванная ревматоидным, псориатическим или любым другим артритом.
Операция необходима при появлении контрактур и анкилозов, когда голеностопный сустав деформируется и перестает справляться со своими функциями. В таком случае нарушается подвижность стопы, а человека начинают беспокоить сильные боли, которые не удается купировать при помощи лекарств и физиопроцедур. Для таких пациентов эндопротезирование является настоящим спасением.

Перспективы восстановления после операции
Эндопротезирование позволяет полностью восстановить объем движений в голеностопе, чем выгодно отличается от артродеза. При отсутствии осложнений и хорошей реабилитации трудоспособность быстро восстанавливается и человек спустя 4-6 месяцев возвращается к привычному образу жизни.
Сегодня частота развития осложнений после эндопротезирования значительно снизилась. Это связано с появлением более совершенного инструментария и протезов третьего поколения, которые отлично воспроизводят анатомо-физиологические и механические характеристики голеностопного сустава.
Отметим, что в ряде случаев в эндопротезировании могут отказать. Подобное случается, когда выполнить операцию невозможно. Например, при оскольчатых переломах, массивном разрушении костей, выраженной нестабильности сустава. В таких случаях установить эндопротез либо вовсе не получается, либо существует высокий риск его расшатывания. Поэтому вопрос о выборе метода хирургического лечения врачи всегда решают индивидуально, отдельно с каждым пациентом.
Вместо заключения
Радикальное хирургическое лечение необходимо пациентам с тяжелыми гнойными и хроническими артритами, которые сопровождаются сильными болями и деформацией голеностопного сустава. Таким больным могут предложить артродез или эндопротезирование. Первая операция предусматривает полное обездвиживание сустава, вторая — позволяет полностью восстановить его функции. Поэтому по возможности лучше делать именно эндопротезирование.
Остеоартроз голеностопного сустава — тяжелая дегенеративно-дистрофическая патология, для которой характерно постепенное необратимое разрушение хрящей. Для стабилизации сустава во время движения начинают формироваться остеофиты, повреждающие кровеносные сосуды, мышцы, нервы, соединительнотканные структуры. Ведущие симптомы деформирующего артроза — выраженные боли, скованность движений по утрам, анкилоз на конечной стадии. Так как прогрессирование патологии неминуемо приводит к обездвиживанию, инвалидизации, терапия проводится непосредственно после обнаружения заболевания.
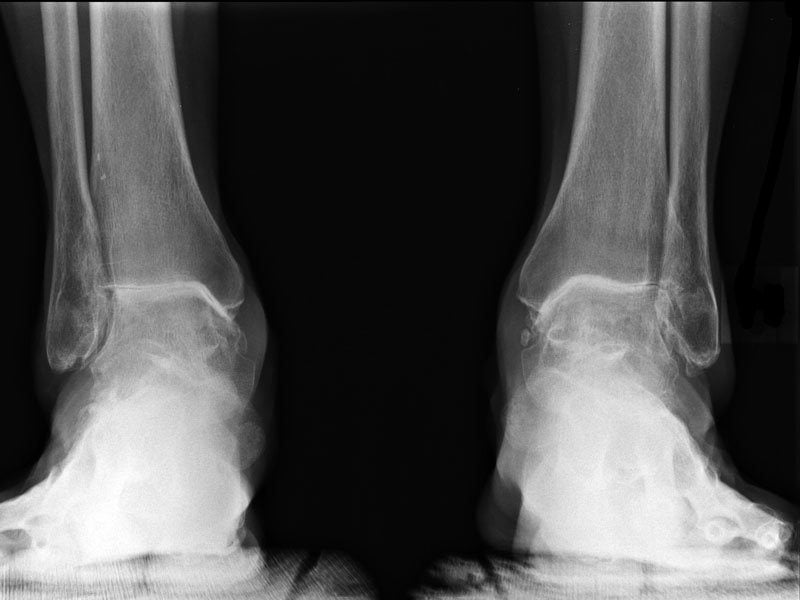
Признаки артроза хорошо визуализируются на рентгенологических снимках. Наблюдается сужение или сращение суставной щели, объединяющей берцовую и таранную кости. Это свидетельствует о значительном поражении всех хрящевых тканей. Методы консервативной терапии тут безрезультативны. Если сохранить сочленение артроскопическими методами лечения (санацией, трансплантацией хрящевых тканей) невозможно, то проводится эндопротезирование голеностопного сустава — его полная замена искусственным протезом.
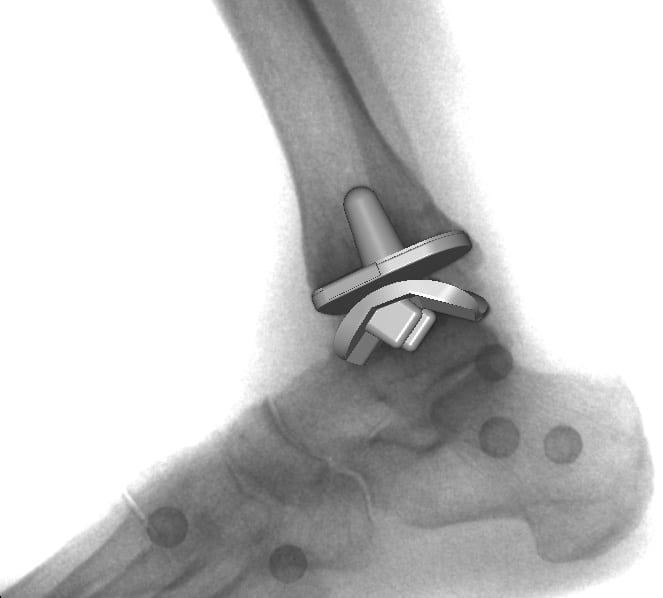
Характерные особенности операции
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Самый часто используемый метод хирургического вмешательства при деформирующем артрозе — артродез. Но даже при тщательной реконструкции голеностопного сустава велика вероятность развития серьезных осложнений. Во время операции сочленение дополнительно травмируется, а в реабилитационный период ухудшается трофика околосуставных тканей. Все это ведет к возникновению вторичного остеоартроза. Применение артродезирования становится причиной функциональной несостоятельности стопы, утраты ее компенсаторных функций. Развивается постхирургический остеоартроз, поражающий практически все сочленения стопы. Для него характерны контрактуры, интенсивный болевой синдром. Перераспределяются нагрузки на тазобедренные, коленные, подтаранные, плюсневые суставы, что со временем провоцирует стрессовый деформирующий артроз. Возникает необходимость артродезирования и этих поврежденных суставов.
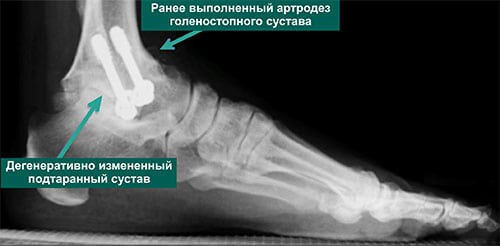
Поэтому травматологи часто сразу проводят эндопротезирование. Это процедура сложная, трудоемкая, но самая результативная. Используются протезы:
- связанные. Не компенсируют механические особенности сочленения, поэтому оно подвергается избыточной физической нагрузке в области фиксации протеза, где цемент контактирует с костными тканями;
- несвязанные. Преимущество этих моделей — стабильность формирующих их элементов. Импиджмент-синдром возникает значительно реже из-за сниженной нагрузки в области крепления.
Сложность их конструкции обусловлена анатомическим строением голеностопного сустава, разнообразием осуществляемых функций. При создании всех моделей учитывались статико-динамические нагрузки, составляющие 3-13% массы тела. При конструировании тотальных имплантатов используются следующие элементы:
- округленные металлические пластины, защищающие поверхность таранной кости;
- металлические пластины для закрытия части большой берцовой кости;
- подвижное ядро из высокомолекулярного полиэтилена.
Иногда применяются керамические эндопротезы или имплантаты из легированных кобальто-хромовых сплавов. Их отличают легкость, прочность, биосовместимость.

Показания и противопоказания
Протезирование голеностопного сустава показано пациентам при деформирующем артрозе 3 степени и на 4 рентгенологической стадии. Но хирурги-ортопеды иногда рекомендуют замену сочленения больным со 2 степенью патологии. Это продиктовано быстрым прогрессированием остеоартроза, несмотря на все применяемые консервативные методы терапии — прием препаратов, ношение ортезов, регулярные занятия лечебной физкультурой. Пациента готовят к эндопротезированию при диагностировании следующих патологий:
- дегенеративная и посттравматическая деструкции костей — разрастание краев костных пластинок, реактивный остеосклероз замыкательных пластин и губчатого вещества тела позвонка, формирование кистовидных образований в суставных концах сочленяющихся костей;
- тяжелый артрит голеностопного сустава, сопровождающийся вялотекущим воспалением с одновременным поражением гиалиновых хрящей;
- развитие контрактуры (ограничение пассивных движений в суставе), анкилоз (частичная или полная неподвижность сочленения), выраженный устойчивый болевой синдром, плохо устраняемый даже внутрисуставным введением глюкокортикостероидов.
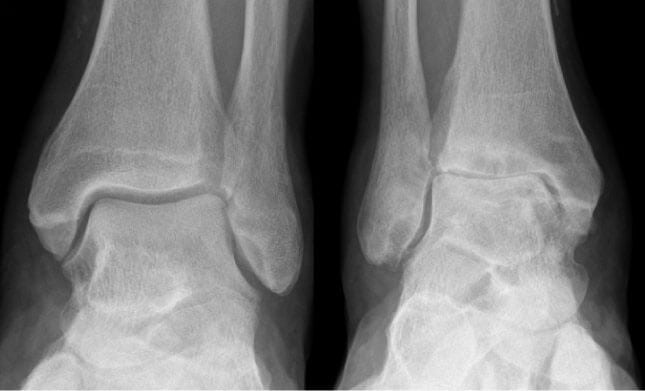
Операция по замене голеностопного сочленения не проводится при остром воспалении, полной деструкции сустава, псевдоартрозе, артропатических изменениях, вирусных, бактериальных, грибковых инфекциях. Противопоказаниями также становятся суставные деформации любой этиологии.
Маленьким детям и подросткам эндопротезирование не проводят. Хирургическое вмешательство возможно только после полного формирования опорно-двигательного аппарата. Остеопороз (снижение костной массы) на начальной стадии — относительное противопоказание. Несмотря на использование фармакологических препаратов, патология может медленно, но уверенно прогрессировать. При истончении костей сочленения существует высокий риск смещения протеза, появления тяжелейших осложнений.
Причиной развития многих суставных заболеваний становится лишний вес. Он провоцирует разрушение хрящей, связочно-сухожильного аппарата, стабилизирующего голеностоп. Поэтому операция может быть ненадолго отложена, пока пациент не избавится от лишних килограммов.
Подготовительный этап
Перед эндопротезированием врач оценивает состояние здоровья больного, выбирает подходящую для него модель протеза. Обязательно проводится осмотр пациента травматологом, ортопедом, при необходимости к обследованию подключаются врачи других узких специализаций: эндокринолог, невропатолог, ревматолог. Они корректируют режим дозирования лекарств, влияющих на биохимические процессы в костных, хрящевых мягких тканях. Показана консультация аллерголога при наличии у больного гиперчувствительности к определенным группам фармакологических препаратов. На основании выданного ими заключения анестезиолог выбирает лекарственные средства для наркоза. Нужный размер, конфигурацию эндопротеза устанавливают после инструментальных исследований:
- контрастная ангиография голеностопного сустава;
- рентгенография в нескольких проекциях;
- УЗИ всех сочленений ног;
- компьютерная и позитронно-эмиссионная томография;
- диагностическое артроскопическое обследование.
Инструментальная диагностика позволяет оценить состояние суставов, связочно-сухожильного аппарата, нервов, мышц, кровеносных и лимфатических сосудов. Результаты биохимических исследований помогают установить наличие или отсутствие в суставных структурах воспалительного процесса, в том числе инфекционной этиологии.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
При выборе эндопротеза учитывают изменение осанки, походки пациента в результате деформации сочленения. По возможности устраняется отечность и болезненные ощущения, купируется воспаление.
Пациент принимает непосредственное участие в подготовке к хирургическому вмешательству. За 1-2 месяца он должен отказаться от употребления алкоголя и курения, ухудшающих кровообращение в голеностопе. Больной направляется к физиотерапевту для выбора костылей и жестких ортезов, необходимых в реабилитационном периоде.
Хирургическое вмешательство
При замене голеностопного сочленения искусственным протезом используется спинномозговой наркоз, или эпидуральная анестезия, при которой лекарственные препараты вводятся в эпидуральное пространство позвоночника через катетер. Суть хирургического вмешательства заключается в ампутации определенных частей таранной и большой берцовой костей. Из-за сложной структуры голеностопного сустава проводится тотальное протезирование, хотя некоторые клиники практикуют и частичную замену сустава. Как хирурги-ортопеды проводят операцию:
- делают разрез вдоль голеностопа;
- открывают сочленение, отодвигая нервы, сухожилия, кровеносные и лимфатические сосуды;
- обнажают суставную чашечку;
- иссекают части сочленения, хрящевые поверхности формирующих его элементов.
Наглядное видео проведения операции:
Такой способ хирургического вмешательства считается щадящим, так как сохраняется значительное количество суставных структур. Ранее при проведении операции могли использоваться длинные стержни. Теперь крепление пластин таранной кости осуществляется штифтами для плотного анатомического облегания костных поверхностей имплантационным покрытием. При его изготовлении применяется особый пористый материал, способствующий прорастанию сосудов и тканей. Это обеспечивает естественную и прочную фиксацию пластины. Короткий дюбель используется для крепления нижней защитной пластины, а вот ядро не закрепляется вовсе. Оно предназначено для обеспечения плавного скольжения между верхней и нижней металлическими пластинами. Верхний элемент имеет ограничитель, предупреждающий смещение ядра.
На заключительном этапе операции рассеченные ткани закрепляются в анатомическом положении и накладываются швы.
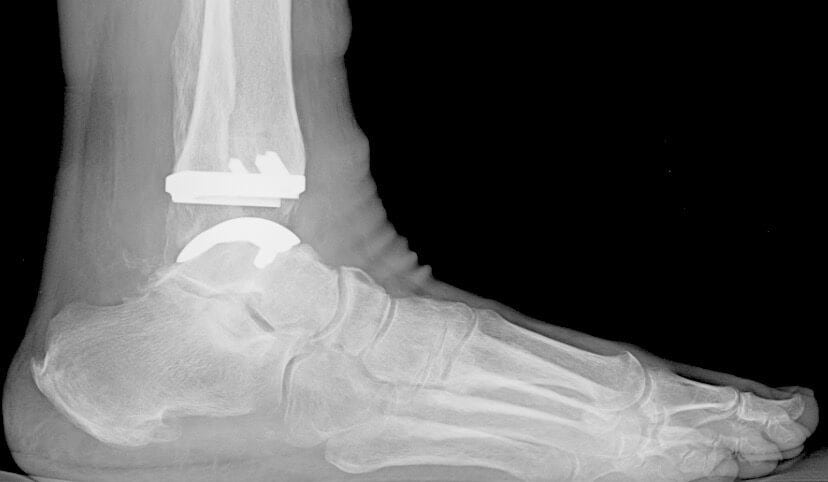
Установленный искусственный протез имеет те же функциональные характеристики, что и голеностопное сочленение. При его вживлении хирурги используют программное обеспечение для контроля баланса и фиксации имплантата. Это способствует длительному сроку службы протеза и отсутствию дискомфортных ощущений во время эксплуатации. Объем движений полностью восстанавливается, а за счет полимерных элементов в конструкции снижается трение, компенсируется нагрузка при соприкосновении собственных костных тканей пациента с имплантатом.
Реабилитационный период
После эндопротезирования пациент в течение нескольких дней остается в стационарных условиях для быстрого выявления медицинским персоналом возможных осложнений и оказания срочной помощи. Проводится регулярный инструментальный мониторинг (обычно рентгенологический) голеностопа для визуализации операционного поля. В терапевтические схемы включаются препараты для устранения болезненных ощущений: анальгетики, нестероидные противовоспалительные средства, миорелаксанты и глюкокортикостероиды. Производится дренаж раны для эвакуации патологического экссудата и промывания ее антисептическими растворами. Прооперированный голеностоп иммобилизуется шиной или жестким ортезом.
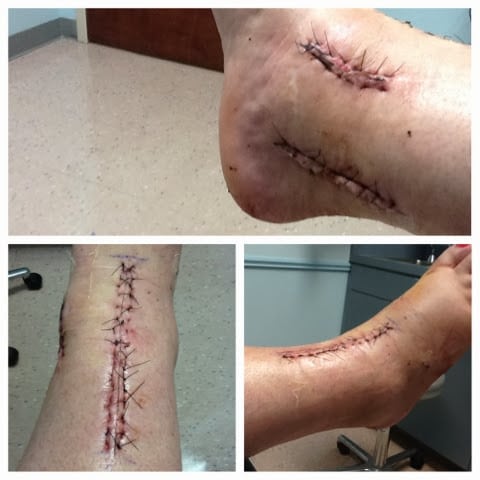
Присаживаться пациенту разрешается чрез 2-3 дня, а спустя еще сутки показано дозированное передвижение по больничной палате. Из медицинского учреждения его выписывают при отсутствии негативных последствий хирургического вмешательства. Еще 2 недели голеностоп разрабатывается под контролем врача с помощью лечебной гимнастики.
В течение восстановительного периода пациент соблюдает щадящий режим, исключающий воздействие на прооперированный сустав значительных физических нагрузок. Ему показан прием обезболивающих препаратов, физиотерапевтические процедуры, массаж. А врач ЛФК составляет индивидуальный комплекс упражнений для устранения тугоподвижности голеностопа.
Доклад «Неоперативное лечение артроза голеностопного сустава«, Дмитрий Евгеньевич Каратеев (Москва, Россия).
Читайте также:


