Операция на мениске при артрозе
Деформирующий остеоартроз (ДОА) крупных сустав широко распространен во всем мире, а заболеваемость им составляет 8-12%. Известно, что артроз коленного сустава (гонартроз) чаще всего встречается у людей старше 55 лет. Однако в последние годы наблюдается рост заболеваемости среди лиц средней возрастной группы (40-55 лет). У молодых пациентов с артрозом часто возникает необходимость в артроскопии коленного сустава. Операцию делают для того, чтобы замедлить прогрессирование болезни и перенести эндопротезирование на более поздние сроки.
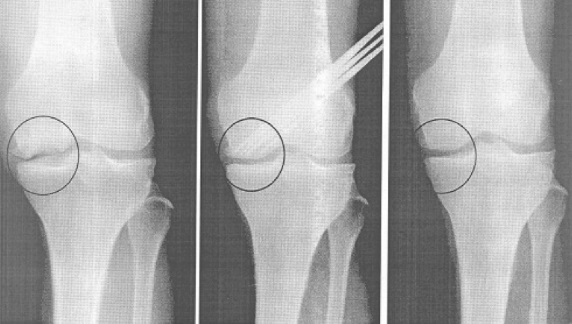
Деградация внутреннего мыщелка.
Для чего проводится артроскопия
Большинство случаев деформирующего артроза не обходится без хирургического лечения. На 2-3 стадиях болезни медикаментозная терапия становится малоэффективной. Нестероидные противовоспалительные средства (НПВС) и стероидные гормоны перестают справляться с болью и воспалением. А хрящевая ткань продолжает разрушаться несмотря на прием хондропротекторов и внутрисуставные инъекции гиалуроновой кислоты.
В молодом возрасте многие пациенты отказываются от эндопротезирования и ищут всевозможные способы отложить замену коленного сустава.
Сегодня в хирургическом лечении гонартроза используют три операции: артроскопию, корригирующую остеотомию и тотальное эндопротезирование. У ортопедов нет единого мнения насчет выбора того или иного метода.
Доминирующую позицию среди оперативных методик пока что занимает эндопротезирование — полная замена коленного сустава искусственным эндопротезом. Однако специалисты все больше склоняются к органосохраняющим операциям, которые дают возможность сохранить анатомо-функциональную целостность коленного сустава. К таким операциям и относится артроскопия. Она обеспечивает хороший функциональный результат и позволяет отложить эндопротезирование как минимум на несколько лет.
Плюсы и минусы операции
Главный плюс артроскопии в том, что она является органосохраняющей операцией. В отличие от эндопротезирования, она не требует удаления коленного сустава и установки искусственного имплантата.
Артроскопия — это малоинвазивное хирургическое вмешательство, которое проводится без вскрытия суставной полости. Все манипуляции хирург выполняет через маленькие разрезы, под визуальным контролем (для этого в полость сустава вводится специальная камера). Благодаря этому реабилитация после артроскопии длится недолго и протекает относительно легко.
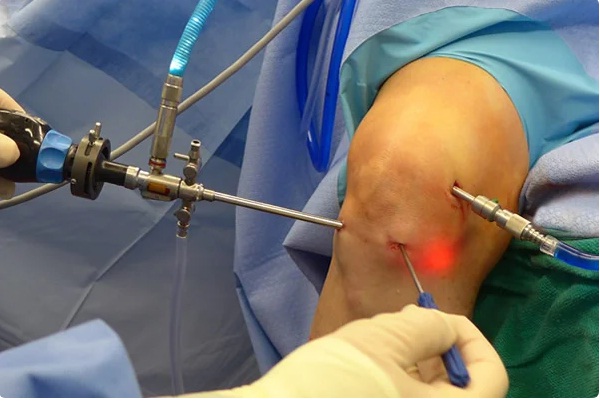
Во время процедуры.
Минусом артроскопии является ее низкая эффективность в пожилом возрасте и у пациентов с гонартрозом 3-4 стадии. В запущенных случаях в ее выполнении нет смысла, поскольку вскоре после этого все равно придется делать эндопротезирование. Однако у молодых пациентов с остеоартрозом 2-3 стадии, у которых сохранена ось нижней конечности, артроскопия позволяет добиться значительного эффекта и дольше сохранять трудоспособность.
Необходимость хирургического вмешательства
Артроскопию делают не ранее, чем на 2-й стадии гонартроза, когда у пациента разрушено 20-25% хрящевой ткани. Показанием для хирургического вмешательства может быть нарушение подвижности сустава, рецидивирующий синовит или хронический болевой синдром, который не поддается консервативному лечению. К хирургическому вмешательству также могут прибегать в тех случаях, когда человек не хочет в больших количествах принимать противовоспалительные препараты. Как известно, регулярный прием НПВС может навредить желудочно-кишечному тракту.
Людям трудоспособного возраста, у которых ограничена подвижность колена, артроскопия помогает вернуться к нормальному образу жизни. А пациентам с постоянной болью — на несколько лет почувствовать облегчение и отказаться от приема обезболивающих средств (полностью или частично).
Как проводится вмешательство
Операция выполняется под спинальной или периферической регионарной анестезией. Во время артроскопии пациент находится в сознании и может наблюдать за всем происходящим на экране.
Перед хирургическим вмешательством кожу в области коленного сустава обрабатывают с соблюдением всех правил антисептики. Затем хирург делает несколько небольших разрезов. Через них он вводит в полость сустава хирургический инструментарий и артроскоп с камерой. Во время операции изображение выводится на экран, чтобы хирург мог выполнять нужные манипуляции под визуальным контролем. За ходом хирургического вмешательства может наблюдать и сам пациент.
Операция при артрозе коленного сустава 3 и 4 стадии
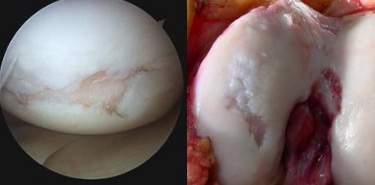
Разрушение хрящей при выраженном артрозе, вид через артроскоп.
В запущенных случаях, по особым медицинским и социальным показаниям, пациентам рекомендуют артродез. Это операция отчаяния, которая предусматривает полное обездвиживание сустава. В таком случае сохраняется опороспособность конечности, но ее функции сильно страдают.
Типы операций при гонартрозе
Сегодня существует несколько видов артроскопических вмешательств. Наиболее распространенные из них:
- Артроскопический лаваж и дебридмент — санационная операция, в ходе которой хирург промывает суставную полость и удаляет из нее фрагменты разрушенных хрящей.
- Хондропластика (мозаичная, коблационная, абразивная) — операция, направленная на восстановление разрушенных хрящей. Вместе с выполнением хондропластики хирург может удалять искривленные мениски, менять форму поврежденных связок и капсулы и т.д.
- Плазменная абляция — воздействие холодом на суставной хрящ. Вызывает уплотнение коллагена в хряще и тем самым улучшает его структурное и функциональное состояние.
- Лазерная артроскопия — предусматривает воздействие на хрящи, субхондральную кость, мениски и синовиальную оболочку специальным лазером. Это высокоэффективная методика, которая пока что используется редко, но продолжает активно внедряться в клиническую практику.
Пациентам, у которых нарушены осевые параметры конечности, вместо артроскопии чаще всего делают корригирующую остеотомию. Операция более инвазивна, но дает гораздо лучший эффект. Она позволяет восстановить ось нижней конечности и добиться хороших функциональных результатов.
Осложнения и последствия
Артроскопия — наиболее безопасная из всех операций на коленном суставе. В редких случаях она может сопровождаться интра- и послеоперационными осложнениями: повреждением нервов, растяжением внутренней боковой связки, затеком внутрисуставной жидкости или кровоизлиянием в суставную полость. Очень редко возникает инфицирование и нагноение. Частота развития осложнений при артроскопических вмешательствах составляет не более 1-2%. Для сравнения: после эндопротезирования неблагоприятные исходы операции и осложнения возникают у 4% пациентов.

Послеоперационная реабилитация
Восстановительный период обычно длится не дольше двух месяцев. А послеоперационные раны заживают в течение 10-14 дней.
В первые дни после артроскопии больному требуется щадить конечность и придавать ей возвышенное положение. Для профилактики тромбоэмболических осложнений ему также необходимо носить компрессионное белье. Лечебную гимнастику пациенту назначают уже на следующий день после операции. Сначала больной занимается в постели, лежа на спине, а затем — в положении стоя.
Подведем итоги
Артроскопические операции эффективны при гонартрозе 2-3 стадии, когда сохранена ось нижней конечности. Они позволяют улучшить функциональное состояние колена и временно избавиться от симптомов артроза. Но скорее всего через несколько лет коленный сустав все равно придется заменить. Поэтому артроскопию следует рассматривать только как временную меру, позволяющую отложить эндопротезирование.
Пациентам с запущенным остеоартрозом следует рассматривать другие варианты хирургического лечения. Наиболее эффективной операцией в этом случае является тотальное эндопротезирование коленного сустава.

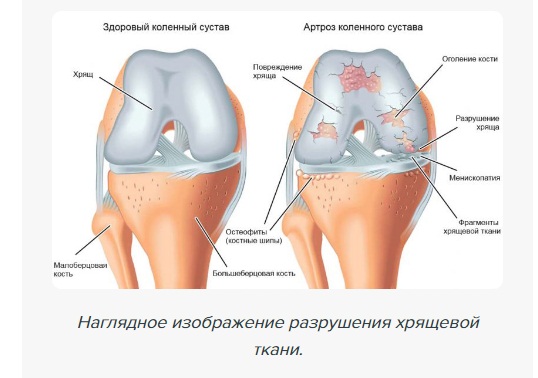
Колено – двухкостный мыщелковый сустав, считающийся в организме человека самым сложным по строению. Он регулярно испытывает повышенные нагрузки, поэтому у большинства людей к 40-50 годам уже частично изнашивается – хрящи высыхают, уменьшаются в размерах. Без лечения начинают развиваться различные болезни, воспалительные процессы, деформации, повышается риск травмирования. В некоторых ситуация помочь больному может только операция – артроскопия коленного сустава, ведь зачастую консервативные меры оказываются неэффективными.
Что такое артроскопия коленного сустава?

Артроскопия колена – это разновидность эндоскопической операции на коленном суставе, которая проводится с диагностической или лечебной целью. Она предполагает введение артроскопа (устройство в форме трубки с подсветкой) в суставную полость через небольшой прокол. Информацию о состоянии менисков, связок и других структур коленного сустава специалист получает по видео на мониторе: для этого внутрь колена вводится одна или несколько камер. Изображение на экране увеличено в 40-60 раз, благодаря чему хирург может детально рассмотреть даже мельчайшие патологические изменения.
Кроме специальной оптики, в ходе артроскопии применяются тонкие манипуляционные инструменты:
- кусачки;
- зонды;
- шейверы;
- крючки;
- канюли;
- иглы для биопсии.
Артроскопия коленного сустава является малоинвазивной операцией, и все-таки она относится к хирургическим вмешательствам, может иметь осложнения и требует реабилитации. Тем не менее, артроскопия переносится пациентом легче, чем открытая операция, зато сложна для специалиста: все действия должны быть точными, скоординированными, иначе сустав может быть поврежден.
Преимущества процедуры
Артроскопическая операция на коленном суставе позволяет выполнять самые тонкие манипуляции на менисках, связках, суставной капсуле, хрящах, при этом повреждения окружающих тканей будут минимальными. Риск травмирования самого сочленения костей при артроскопии практически отсутствует.
Прочие достоинства операции:
- малое количество разрезов, следовательно, короткий восстановительный период;
- отсутствие необходимости долго лежать в больнице;
- возможность ходить уже через несколько дней, а на костылях – буквально через сутки;
- практически полное отсутствие шрамов и рубцов, скорое заживление ран;
- решение широкого спектра проблем – от лечения артроза до восстановления поврежденного мениска.
Виды операций
В зависимости от цели и типа операции в ее ходе можно:
- изучить состояние полости коленного сустава, менисков и связок;
- выявить все существующие патологические изменения;
- оценить функцию основных структур;
- провести необходимые лечебные манипуляции – сделать пластику, удалить ткани и т.д.
Чаще всего операция артроскопия проводится при травме коленного сустава, особенно, при повреждении менисков. Если требуется резекция менисков, вмешательство называется менискэктомией. Операция направлена на восстановление целостности поврежденных элементов, которые сшивают специальными рассасывающимися нитями. При застарелой травме осуществляют удаление части хрящей – экстирпацию.
Прочие виды артроскопии коленного сустава:
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ? "Эффективное и доступное средство для восстановления здоровья и подвижности суставов поможет за 30 дней. Это натуральное средство делает то, на что раньше была способна только операция."
- Полная замена менисков – установка донорских трансплантатов. Также может осуществляться вживление хрящей из коллагеновых волокон.
- Артропластика для восстановления стабильности колена. Назначается при разрыве или сильном растяжении связок. Может включать пересадку трансплантата из подколенного сухожилия (абразивная артропластика).
- Артроскопическая санация. Предполагает удаление гноя, остатков крови, пораженных инфекцией зон, очагов некроза из сустава.
- Диагностическая артроскопия. Используется как самая надежная мера при диагностике сложных, сочетанных заболеваний и травм колена. Чаще всего выполняется диагностическо-лечебная операция, предполагающая последующее хирургическое лечение обнаруженных заболеваний.
Показания к проведению
Изначально артроскопия области колена применялась только как исследовательская процедура. Сейчас она назначается для выполнения широкого спектра реконструктивных манипуляций малоинвазивным способом. Очень часто артроскопия назначается больным с ревматоидным артритом – тяжелой деформирующей патологией, вызывающей сильные боли и тугоподвижность колена. Вмешательство поможет восстановить функцию колена, причем чем раньше оно будет проведено, тем больше шансов у человека на полноценную жизнь в будущем.
Среди патологий травматического характера, которые чаще всего становятся показаниями для артроскопической операции на разных участках коленного сустава, значатся:

Не менее часто артроскопия производится на запущенной стадии гонартроза, при воспалении синовиальной оболочки – синовите, при остром гнойном бурсите (воспалительном процессе в бурсе). Также показаниями могут служить некроз мыщелков, крупные кисты, рассекающий остеохондрит. Менее часто встречающиеся заболевания тоже могут стать основанием для операции — синдром медиопателлярных складок, контрактуры сустава, гиперплазия жирового тела, болезнь Кенига.
Противопоказания к процедуре
В некоторых случаях оперативное лечение не может быть проведено из-за высокого риска осложнений. Так, артроскопия коленного сустава воспрещена при ряде острых состояний в области колена: в большинстве ситуаций поможет только открытое вмешательство с удалением пораженных тканей.
Речь идет о таких заболеваниях:
- тяжелый гнойный процесс, в том числе – угрожающий системным распространением;
- обильное кровоизлияние, обширный гемартроз;
- остеомиелит – гнойное воспаление кости;
- туберкулез костной ткани;
- полный разрыв всех связок;
- сложные сочетанные травмы.
Нельзя производить артроскопию при общем нестабильном состоянии больного, после сердечного приступа. Запрещены манипуляции при неполном восстановлении от инсульта, инфаркта, в шоковом и ослабленном состоянии. Сложности с улучшением функции сустава артроскопическим методом будут при анкилозе – разросшуюся фиброзную ткань лучше удалять через открытый доступ. При высоком риске последствий от наркоза меняют тип анестезии на эпидуральный или локальный, либо вовсе отказываются от вмешательства.
Временными противопоказаниями до исчезновения или коррекции также служат:
- ОРВИ, грипп, иные инфекции;
- период менструации;
- нарушения свертываемости крови;
- обострение хронических патологий.
Подготовка к операции

Перед выполнением артроскопии коленного сустава с целью лечения или диагностики нужна определенная подготовка. Она предусматривает полное обследование сустава и консультацию специалиста хирургического отделения – ортопеда, травматолога.
Непосредственно перед помещением в отделение пациент должен сделать ряд анализов и пройти обследования:
- ОАК, БАК;
- общий анализ мочи;
- флюорографию;
- кардиограмму;
- анализ на РВ;
- определение группы крови, резус-фактора.
Обязательно производится консультация с анестезиологом, в ходе которой врач изучит показатели здоровья и подберет самый подходящий вид наркоза. Накануне перед артроскопией нужно отказаться от тяжелой пищи и курения, за 12 часов до вмешательства – перестать кушать, за 4 часа – прекратить пить. Обязательно бреется нога в области колена, чтобы антисептическая обработка была более надежной. Перед артроскопией коленного сустава делают клизму и дают успокоительное, если в этом есть потребность. В ряде случаев делают премедикацию – вводят комплекс седативных, антигистаминных, анальгезирующих средств.
Как выполняется артроскопия коленного сустава?
Операция проводится после введения анестезии. Нужно помнить, что это вмешательство чрезвычайно редко осуществляется под местным обезболиванием, поскольку его действие слабое и кратковременное. 
Обычно специалисты применяют такие формы анестезии:
Крайне нежелательно, чтобы артроскопия шла более 2 часов. В таком случае мениски, мыщелки, нервные стволы слишком долго остаются обескровленными и могут повреждаться.
Ход вмешательства выглядит таким образом:
- вводится анестезия согласно выбранному протоколу;
- на ногу накладывается эластичный бинт, жгут с целью обескровливания;
- делается 2-3 разреза размером до 3-6 мм, затем через них осуществляются проколы троакаром;
- вводятся инструменты и средства видео, фотообзора;
- в полость сустава закачивается стерильная жидкость для промывания от крови, продуктов воспаления с целью оптимизации обзора;
- сустав обследуется, выявляются все отклонения от нормы;
- производятся лечебные манипуляции (пластика связок, иссечение мениска, санация, ушивание, удаление инородных тел и т.д.);
- проколы зашиваются (с оставлением дренажа).
Результаты артроскопии – что дает операция?
Артроскопия коленного сустава помогает специалисту рассмотреть все структуры данной анатомической зоны – суставные поверхности костей, хрящи, надколенник, связки и сухожилия, синовиальные сумки. Нормальный суставной хрящ имеет толщину 3-4 мм, на вид гладкий, эластичный, белый. Если состояние хряща изменено, чаще диагностируется самое распространенное заболевание колена – артроз. Обычно в ходе операции не только уточняется степень артроза, но и производятся лечебные мероприятия.
Во время проведения артроскопии можно решить различные проблемы с менисками, заболевания которых становятся осложнениями травм, занятий спортом. Плотные, упругие хрящевые образования внутри колена прикреплены к суставной капсуле, и при резком ударе могут отрываться или разрываться. Если раньше существовало мнение, что при разрыве хрящ надо полностью удалять через открытый разрез, то сейчас и медиальный, и латеральный мениски сохраняют в как можно большем объеме, а все действия производят путем артроскопии. Это помогает снизить риск развития артроза, быстро вернуться к повседневной жизни.
Кроме прочего, вмешательство дает возможность произвести:
Давно забытое средство от боли в суставах! "Cамый эффективный способ лечения суставов и проблем с позвоночником" Читать далее >>>
- реконструкцию связочного аппарата;
- удалить свободные фрагменты (обломки) костей, хрящей;
- откачать гной, кровь и промыть суставную полость;
- удалить некротизированные ткани;
- закрепить надколенник при его вывихе;
- иссечь рубцы, спайки, соединительнотканные тяжи.
Осложнения после операции
Осложнения артроскопии встречаются редко, обычно она успешно переносится пациентом и не вызывает последствий. Есть ряд неприятных симптомов, которые считаются нормальными после любого хирургического вмешательства, и избежать их практически невозможно. К таковым относятся боль, отек мягких тканей в первые 1-3 суток после проведения процедуры. В течение 2-4 недель также наблюдается ограничение подвижности сустава, что тоже является нормой.
Аномальные осложнения встречаются редко и обычно связаны с нарушением правил обработки ран или неправильным поведением самого больного. Игнорирование обязательных процедур, перевязок, ранние избыточные нагрузки на ногу сильно увеличивают опасность неприятных последствий.
Среди них можно назвать:
- воспаление мягких тканей;
- проникновение инфекции в суставную полость;
- гемартроз (кровоизлияние);
- тромбоз окружающих сосудов.
Изредка в ходе артроскопии случайно повреждаются связки, нервные стволы, сосуды, что может вызвать необходимость в выполнении нового вмешательства (сразу или спустя 4-6 недель после заживления тканей). Нужно срочно обратиться к доктору, если наблюдаются сильное покраснение тканей, резкий отек и болезненность при касании, гипертермия ноги или повышение температуры тела. Устранять такие последствия надо без промедления, иначе есть риск инфекционного поражения тканей!
Реабилитация пациента
Восстановительный период может длиться от 2 до 12 месяцев в зависимости от сложности манипуляций, возраста больного, соблюдения рекомендаций врача, правильности назначенных мер реабилитации.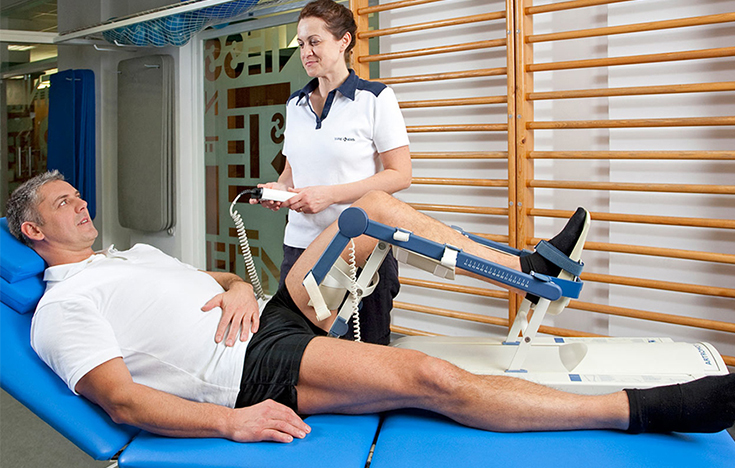
Обычно в стационаре человек находится 3-5 суток, во время которых ему:
- обездвиживают нижнюю конечность, ставят ее на возвышение, чтобы снизить отек;
- регулярно меняют повязки, обрабатывают кожу антисептиками;
- дают антибиотики, анальгетики;
- накладывают холодные компрессы на 40 минут;
- делают эластическое бинтование ноги, либо выдают компрессионное белье;
- применяют шину или жесткий ортез (после сложного вмешательства);
- к концу 2 дня убирают дренаж.
В течение недели нужно ходить с опорой на костыли, ортопедическую трость. Если же проводилась артроскопическая пластика, нога и вовсе должна быть обездвижена на 2 недели до заживления тканей. Согласно рекомендациям врача, с 4 по 15 день начинают делать лечебную гимнастику, которая направлена на восстановление подвижности мышц, сухожилий.
Вначале ЛФК выполняется только в положении лежа, затем – стоя, а в позднем восстановительном периоде к ней добавляются занятия на тренажерах, плавание, пешие прогулки. Полная нагрузка на ногу разрешается только спустя 1-2 месяца. Также при реабилитации посещают сеансы физиотерапии (по показаниям), массажа. Обязательно следят за правильным питанием, обогащая его мясом, желатином, яйцами, молочной пищей. Эти меры помогут быстро восстановиться после проведенной артроскопии.
Артроскопия при артрозе назначается на второй-третьей степени заболевания. Это малоинвазивная операция, которая позволяет одновременно провести эффективную диагностику и лечение структур, находящихся в суставной полости. На данный момент является самым эффективным и щадящим методом восстановления двигательных функций сустава.
Причины возникновения артроза
Деформирующий остеоартроз весьма распространен среди людей старшего возраста, а также среди тех, кто посвятил свою жизнь спорту. Чаще всего заболевание появляется после травмы (в особенности, если после нее не проводилось лечение).
Кроме того, на возникновение артроза влияют следующие факторы:
- Возраст от 50 лет.
- Избыточный вес.
- Частые нагрузки на нижние конечности.
- Интенсивные занятия в спортзале (работа с большим весом).
- Застарелые травмы.
- Болезни суставов (ревматизм, подагра, артрит).
- Генетическая предрасположенность.
- Нестабильность сустава.
- Различные нарушения метаболизма.
- Злоупотребление алкоголем, курение, систематическое употребление наркотических веществ, сильнодействующих медикаментов.
Врачи отмечают, что одна из основных причин возрастающего количества случаев болезни связано, как это ни странно, с увеличением продолжительности жизни населения. Вероятнее всего, в будущем эта проблема станет еще более актуальной, чем сегодня.
Основные стадии артроза

На третьей стадии артроза единственно возможным лечением является артроскопия коленного сустава.
Условно патологию подразделяют на три степени:
Она протекает, преимущественно, бессимптомно. Начало характеризуется периодическим возникновением боли различной интенсивности. Как правило, они дают о себе знать в движении. При рентгене и МРТ-диагностике значимых отклонений может не наблюдаться. Лечение в таком случае консервативное и предполагает прием медикаментов и внутрисуставные инъекции, а также соблюдение режима, направленного на устранение провоцирующих факторов (см. выше).
На этом этапе неприятные ощущения усиливаются – боль проявляется даже при небольших нагрузках (при приседаниях или во время ходьбы). Возникают периодические воспаления сустава, сопровождающиеся отеком и снижением функции. Рентгенография позволяет увидеть истончение хрящевой ткани (сужение суставной щели). В некоторых случаях требуется артроскопия – для устранения патологически измененных участков хряща, восстановления его целостности и гладкой поверхности, частичной синовэктомии, санации суставной полости.
К этому моменту суставной хрящ сильно истончается, практически отсутствует, повреждаются мениски, появляются рубцовые структуры внутри сустава, почти постоянная болевая симптоматика, снижение амплитуды движений. Таким пациентам рекомендовано хирургическое лечение. Зачастую показано эндопротезирование сустава. Артроскопия позволяет облегчить состояние, снизить болевой синдром, частично восстановить функции, снизить провоцирующие воспаление факторы и замедлить тем самым, прогрессирование заболевания.
Симптомы
Обратиться к специалисту следует, если вы заметили хотя бы один из нижеперечисленных симптомов:
- Болевой синдром. На ранних этапах возникает периодически, как правило, после интенсивной нагрузки. Опасность заключается в том, что зачастую болевые ощущения не слишком сильные, через некоторое время проходящие, и многие люди просто не обращают на них внимание.
- Отечность. Как правило, сопровождает период обострения болей.
- Хруст. Из-за постепенного истончения хрящевой прослойки и уменьшения количества синовиальной жидкости кости начинают соударяться друг о друга, из-за чего становится слышен характерный грубый хруст.
- Ограниченность движений. Наблюдается дисфункция, скованность. Чем больше запущено заболевание, тем меньше возможность двигаться.
- Внешние изменения. Постепенно изменяется внешний вид конечности.
Артроскопия
Запись на артроскопическую хирургию производится только после посещения врача травматолога, и прохождения соответствующего обследования. В СпортКлинике врач, как правило, назначает МРТ, дополнением может быть компьютерная томография, рентген. Только после окончательного сбора данных и тщательной консультации решается вопрос об оперативном лечении.
Артроскопия при артрозе осуществляется в следующем порядке:
- После проведения обезболивания врач выполняет два небольших кожных разреза для введения артроскопа и других необходимых инструментов в полость сустава. С камеры артроскопа передается изображение на монитор.
- После чего осуществляет ревизию полости, удаляет поврежденные ткани и шлифует неровности на поверхности суставного хряща.
- При наличии остеофитов они ликвидируются.
- Удаляются деформированные участки синовиальной оболочки (синовэктомия).
- По окончании хирургических манипуляций проводится санация внутрисуставной полости.
Эффективность артроскопического метода при артрозе достигается благодаря наличию возможности в рамках одного вмешательства определить степень деформации и сразу провести необходимые манипуляции. Также очевидным преимуществом является, быстрый и относительно легкий период послеоперационного восстановления. Конечно, при строгом соблюдении всех рекомендаций лечащего врача и реабилитолога.
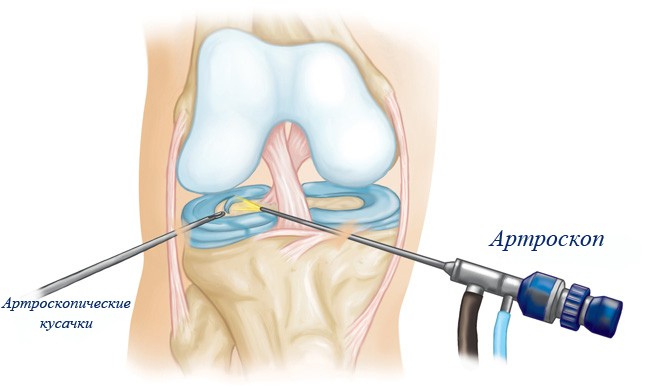
Артроскопия мениска – это хирургическая техника, которая подразумевает под собой проникновение к суставу специального эндоскопического инструментария. Для внедрения инструментов создаются проколы, при этом сам коленный сустав не вскрывается.
Метод этот не столь нов, как можно было бы подумать, известно о нём было ещё примерно столетие назад. Но только сейчас данная техника получила максимальное развитие с применением инновационных технологий и качественного инструментария. Манипуляция инструментами происходит без вскрытия, а за действиями и областью вмешательства ведётся наблюдение при помощи видеокамеры.
Для чего необходима артроскопия

До широкого распространения данной методики мениски в суставах просто удалялись, так как считалось, что в них нет особой необходимости, суставы могут двигаться и без них. Но такое положение дел длилось недолго, сейчас уже известно, что подобная операция запросто может привести к развитию артроза и иных осложнений. Именно поэтому в нынешнее время подобные манипуляции стараются не делать, заменяя их артроскопией. В её процессе сохраняется как можно большая часть мениска, тем самым снижается и риск развития осложнений.
В целом данная методика позволяет избавиться от болевых синдромов, воспаления, помогает снять отёки и помочь человеку в будущем не потерять двигательную функцию. Вместе с этим улучшается и работа мышц. Если требуется, может проводиться удаление уже ненужных и воспалённых тканей, мешающих общему восстановлению сустава.
Кому будет полезно проведение данной техники
Обычно артроскопия проводится в тех случаях, когда неясен диагноз, а иные диагностические методы не проясняют клиническую картину. Могут назначить подобную манипуляцию и для оценки и контроля эффективности только что проведённой терапии. В редких случаях артроскопию назначают при поступлении жалоб от пациента на возникновение болевых ощущений, осложнений и дискомфорта в суставе после предыдущих вмешательств.
Прямым же показанием к данной процедуре является повреждение мениска любого характера. В этом случае назначается диагностическая или же терапевтическая артроскопия, в зависимости от характера жалоб и протекания заболевания. Помимо этого назначить процедуру могут и при сочетании нарушений в менисках и связках, при возникновении каких-либо воспалительных процессов в суставе, при недавно перенесённых травмах, а также при развивающихся артритах и остеоартрозах. В общем и целом под показания к проведению артроскопии подходит любое изменение в коленном суставе, будь то травматического характера или же воспалительного.
Несмотря на полезность процедуры, как и для любой другой манипуляции, для артроскопии существуют и противопоказания. Это могут быть:
- Инфекции протекающего или хронического характера, особенно локализующиеся около повреждённого сустава;
- Воспалительные процессы в коже около предполагаемого места вмешательства;
- Патология внутренних органов в тяжёлом состоянии;
- Спайки и анкилоз, при которых сустав не может нормально сгибаться;
- Травмы колена, при которых происходит обнажение связок и нарушение колена;
- Обильные кровотечения вследствие нанесения травм, гнойные процессы в ране.
Первоначально, как и для проведения любой другой процедуры с вмешательством, пациент направляется на ряд диагностических исследований стандартного типа. Среди них общие анализы крови и мочи, флюорография, исследование крови на наличие патологий, ЭКГ, общий осмотр у врача. Далее, после сдачи всех анализов, больному выдаётся направление на процедуру. При этом в обязательном порядке врач должен уточнить у пациента ряд нюансов, наличие которых может осложнить или снивелировать эффективность манипуляции. Это приём антикоагулянтов и иных медикаментов, а также менструация у женщин. Так как процедура в целом не происходит с рассечением, вмешательство всё же имеет место быть, поэтому важно исключить возникновение тромбозов и кровотечений во время артроскопии.
Перед самой процедурой пациент проходит небольшую консультацию с хирургом и приём у анестезиолога. Если планируется общий наркоз, то накануне пациент придерживается лёгкой диеты, подготавливает одежду для операционной, обривает область сустава. Желательно заранее озаботиться и о послеоперационном периоде, то есть приобрести костыли или кресло-каталку, обдумать транспортировку домой.
В целом все этапы проведения процедуры одинаковы как для диагностического вмешательства, так и для терапевтического. Могут разниться только некоторые нюансы. Общая картина проведения процедуры такова:
- Пациент укладывается на стол спиной, оперируемое колено сгибается пол прямым углом и фиксируется;
- Пациенту проводится анестезия или общий наркоз;
- Оперируемая область обрабатывается антисептиками, далее совершаются симметричные проколы по обеим сторонам колена. В один прокол вводится камера, во второй – инструментарий через троакар;
- Для улучшения видимости может вводиться физиологический раствор для расширения области обзора. После этих манипуляций хирург начинает осмотр или же проведение лечебных работ, для последнего могут понадобиться дополнительные инструменты в виде скальпеля, щипцов, ножниц. Если требуется полное удаление мениска, инструменты могут вводиться сразу в два прокола;
- После проведения хирургических манипуляций вводится ещё раствор, чтобы вымыть остатки тканей. Если было проведено иссечение мениска или удаление его частей, на него накладываются швы;
- Далее инструменты выводятся, а на проколы накладываются швы. Раны промываются антисептиком, колено бинтуется.
Процедура в общем занимает не более 3 часов даже в сложных ситуациях. Обычно уже на следующий день пациент может быть выписан из поликлиники.
Зачастую данная процедура проходит довольно просто и не требует особого времени и усилий для восстановления. Но ряд рекомендаций для реабилитации всё же существует:
- Обязательно прописывается двигательная активность на весь период восстановления, причём направленная именно на прооперированную ногу;
- В первые сутки может быть наложен холод на потревоженный сустав для уменьшения отёка;
- Для облегчения болей после операции могут прописываться обезболивающие препараты;
- Первые несколько дней нельзя нагревать и переохлаждать сустав, загорать, так как это может стать причиной развития воспалительного процесса;
- Не следует приседать на корточки и вставать на колени, пока сустав полностью не восстановится, иначе это чревато повторной травмой мениска;
- Врачом назначаются различные процедуры для более быстрого восстановления сустава, среди них может быть стимуляция током, массаж, магнитотерапия, а также прописываются комплексы витаминов и минеральных веществ для восстановления тканей;
- Назначается лечебная физкультура с упором на прооперированную конечность;
- Выписать пациента уже могут на следующий день, но выдают при этом больничный лист на 1-2 недели. Общий же период восстановления варьируется в пределах месяца.
При правильном выполнении всех рекомендаций коленный сустав быстро восстанавливается и позволяет пациенту уже в скором времени вернуться к привычному образу жизни.
Читайте также:


