Операция по удалению кости на ухо
Ключевым моментом во всей хирургии и, в особенности, отохирургии/отонейрохирургии является адекватный доступ. Необходимо представить себе действия в анатомически сложной височной кости.
Разработка стандартной последовательности действий при диссекции кости для различных вмешательств на височной кости обеспечит выполнение оптимального доступа для поставленной задачи. Следует избегать соблазна достигнуть намеченную глубже расположенную структуру прежде, чем выполнено выделение сбоку.
При создании узкого глубоко коридора возможна путаница из-за отсутствия ориентиров и, как следствие, повреждение жизненно важных структур. Хотя детали конкретных разрезов и удаления кости будут освещены в других главах, следует придерживаться принципа адекватного выделения.
Разрез и планирование удаления кости должны обеспечить соответствующие визуализацию и доступ (дальний и ближний контроль) к сосудисто-нервным образованиям, проходящим через предполагаемое операционное поле. Кроме того, необходимо учитывать расширения доступа при непредвиденных обстоятельствах, чтобы справиться с интраоперационными осложнениями.
Авторы рекомендуют использование операционного микроскопа при всех хирургических вмешательствах на височной кости и основании черепа, за исключением первоначальной работы на мягких тканях. Микроскоп должен обладать следующими характеристиками: высококачественная оптика с регулируемым увеличением, линзы с соответствующими фокусными расстояниями, регулируемыми окулярами, вмонтированная камера для фото/видео регистрации, и, наконец, подходящий штатив с возможностью точной настройки.
Микроскоп должен быть подготовлен хирургом до обработки и драпировки. Необходимо проверить настройки диоптрий и убедиться, что блок наблюдения и операционные окуляры имеют одинаковое фокусное расстояние. Микроскоп должен быть сбалансирован, чтобы обеспечить полный диапазон движения с минимальными усилиями.
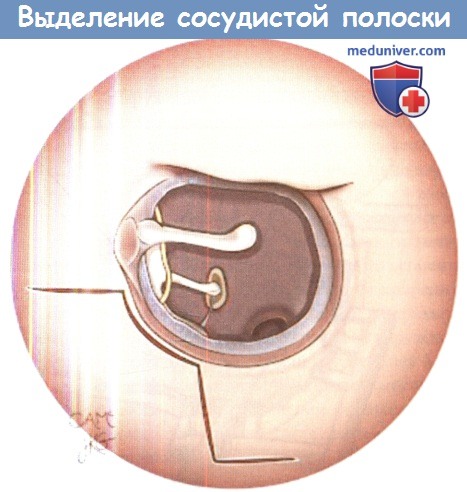
Перед выполнением заушного разреза нужно выделить сосудистую полоску
при помощи прямого или углового скальпеля Бивера.
Во время операции хирург должен находиться в эргономичном устойчивом сидячем положении, используя стул, который обеспечивает хорошую поддержку спины во время использования микроскопа. Это уменьшает усталость и позволяет избегать проблем со спиной и шеей, связанных с неправильным сидячим положением.
Начало сверления височной кости под микроскопом обеспечивает лучшую освещенность, более четкое представление об анатомии и защиту от костной пыли и ирригации, которые могут нести потенциально смертельные вирусы (гепатит С, ВИЧ, прионы). Использование минимального уровня приемлемого для каждого этапа увеличения обеспечивает максимальное поле зрения и глубину резкости.
Для эффективного и безопасного удаления кости обязательно глубокое знание трехмерных анатомических взаимоотношений (и их вариации) в пределах височной кости, особенно ход лицевого нерва. Лаборатория височной кости—то место, где начинающий хирург должен исследовать сложную анатомию этого органа. Также, лаборатория — это место, где практикующий хирург может повторить необычно выполненное вмешательство.
Лицевой нерв должен быть рассмотрен как желанный ориентир, постоянно идентифицируемый во время всех вмешательств на височной кости. Использование электромиографии для мониторинга лицевого нерва - полезный инструмент, информирующий хирурга во время диссекции о непосредственном нахождении на нерве или его оболочке. Такой контроль не является заменой знания анатомии или надлежащей техники при поиске нерва во время диссекции кости.
Опасения по поводу лицевого нерва и нежелание его идентификации делают непреднамеренное его повреждение более вероятным. То же самое верно для внутренней сонной артерии при выполнении сложных вмешательств на основании черепа. Идентификация этого важного сосуда далеко от зоны, включенной в патологический процесс, и достижение проксимального и дистального контроля являются необходимыми условиями для начала диссекции по ходу опухоли.
Вероятная летальность наибольшая при опухолях тесно соединенных с внутренней сонной артерией. Хирург оперирующий на основании черепа должен быть готов справиться с этим повреждением самостоятельно или с помощью соответствующих специалистов, готовых в таких случаях немедленно войти в состав операционной бригады.
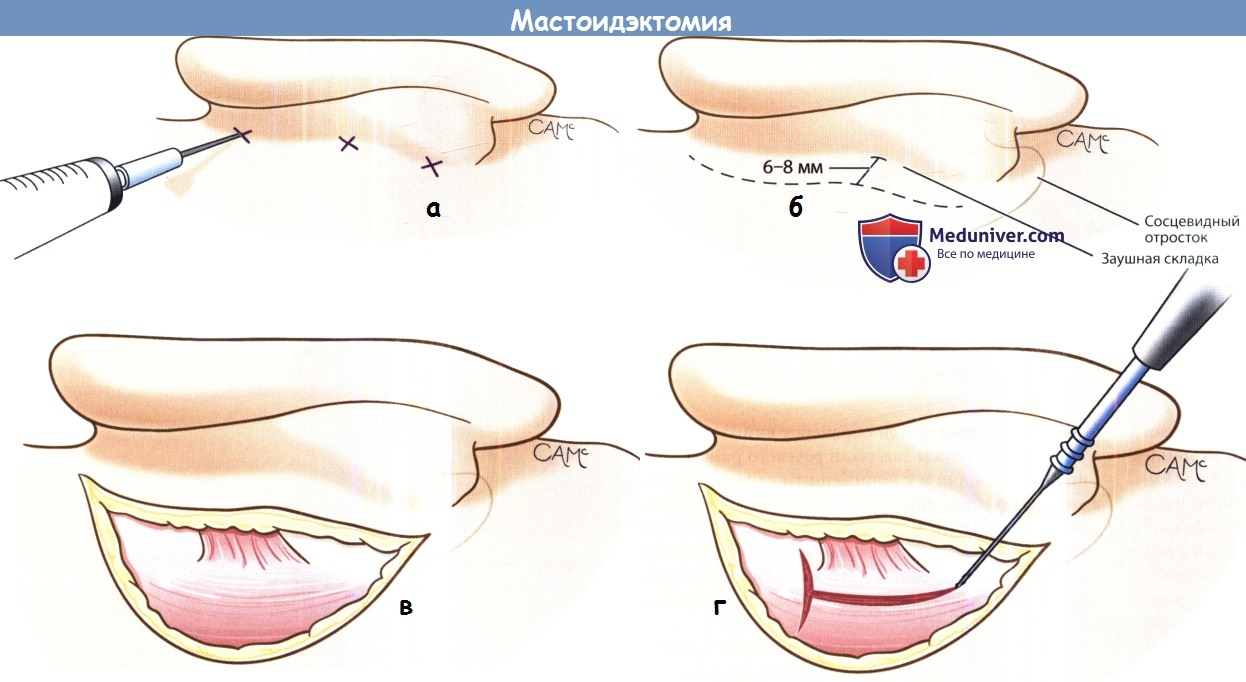
а - Мастоидэктомия. Инфильтрация заушной борозды 1% лидокаином с адреналином 1:100000.
б - Мастоидэктомия. Заушный разрез выполняется на 6-8 мм кзади от заушной складки.
Для предупреждения травмы лицевого нерва разрез не продолжается также книзу, как и у взрослых.
в - Разрез мягких тканей до височной фасции.
г - Фасция разрезается и разводится в стороны. Обнажается кость.
Радикальная операция уха
Xирургические вмешательства при хроническом гнойном среднем отите преследуют две цели:
1) удаление патологических очагов из височной кости и устранение опасности внутричерепных осложнений;
2) улучшение слуха путем восстановления функциональных структур звукопроводящего аппарата.
Осуществление первой задачи достигается с помощью радикальной операции, впервые произведенной в 1899 г. Кюстером и Бергманном.
Этапы радикальной операции включают:
1) трепанацию сосцевидного отростка — антротомию (техника ее выполнения рассматривалась на предыдущей лекции);
2) удаление костной части задней стенки наружного слухового прохода и латеральной стенки аттика;
3) удаление патологического содержимого (гноя, грануляций, полипов, холестеатомы, кариозно измененных костных структур) из среднего уха;
4) пластику, направленную на создание широкого сообщения образованной послеоперационной полости с наружным ухом и улучшение эпидермизации ее стенок.
Таким образом, сущность радикальной операции уха заключается в том, что барабанную полость (все три ее отдела), сосцевидную пещеру и наружный слуховой проход соединяют в общую полость. Поэтому операцию называют еще и общеполостной. Она носит санирующий (удаляется гнойный очаг в среднем ухе) и профилактический (предупреждается развитие отогенных осложнений) характер.
Абсолютным показанием к радикальной общеполостной операции является:
1) кариес костных структур среднего уха;
2) холестеатома;
3) хронический мастоидит;
4) парез лицевого нерва;
5) лабиринтит;
6) отогенные внутричерепные осложнения.
Необходимо помнить, что при появлении симптомов внутричерепного осложнения хирургическое вмешательство должно быть произведено в срочном порядке, так как промедление может грозить жизни пациента. Если в районе, где вы будете работать, нет оториноларинголога, следует срочно связаться с санитарной авиацией и решить вопрос о вызове консультанта или транспортировании больного в дежурное ЛОР-отделение, где ему будет оказана своевременная квалифицированная помощь.
Тимпанопластика
Следует помнить, что тимпанопластика не заменяет радикальную операцию уха, а дополняет ее. Микрохирургические вмешательства в барабанной полости по реконструкции звукопроводящего аппарата проводятся после элиминации патологических очагов в среднем ухе, когда послеоперационная полость находится в хорошем состоянии.
Эффективность любого вида тимпанопластики во многом зависит от состояния слуховой трубы, и прежде всего — ее вентиляционной и дренажной функций. Прогноз определяют также особенности нарушения слуха: по мере вовлечения в процесс звуковосприпимающего аппарата количество положительных результатов соответственно уменьшается. Поэтому при выраженном нарушении звуковосприятия, как и при невосстановленной функции слуховой трубы, тимпанопластика не показана. Противопоказаниями к тимпанопластике являются отогенные внутричерепные осложнения, диффузные лабиринтиты, хронические аллергические средние отиты, а также обострения воспалительного процесса в среднем ухе.
Основные задачи тимпанопластики:
1) образование свободно колеблющейся мембраны, герметически закрывающей барабанную полость;
2) обеспечение передачи звуковых колебаний на стремя;
3) достижение хорошей подвижности лабиринтных окон;
4) создание содержащей воздух полости между сохранившейся или вновь созданной барабанной перепонкой, медиальной стенкой барабанной полости и отверстием слуховой трубы.
В качестве трансплантата применяют кожу (в виде свободного лоскута, выкроенного из заушной области, или на ножке из наружного слухового прохода), фасцию (чаще височной мышцы), стенку вены и другие биологические ткани. В нашей клинике используют, кроме того, роговицу, склеру, а также нативные и консервированные ткани, в частности аллобрефоматериал.
Широкое внедрение тимпанопластики началось с 40-х годов нашего столетия, когда немецким отиатром Вульштейном были разработаны определенные типы этого хирургического вмешательства (и основном 5 типов). В дальнейшем методики операции постоянно видоизменялись и предлагались новые модификации. Целесообразно различать три варианта создания новой тимпанальной полости в зависимости от локализации и распространенности патологического процесса в среднем ухе.
Первый вариант — создание большой тимпанальной полости — производят при сохранности слуховых косточек и незначительных разрушениях в барабанной полости. После ревизии барабанной полости рукоятку молоточка резецируют и трансплантат укладывают на наковальне-молоточковый сустав.
Третий вариант — создание редуцированной барабанной полости — производят при кариозных изменениях и в дуге стремени при сохранности и хорошей подвижности его основания. Трансплантатом в таких наблюдениях прикрывают барабанное отверстие слуховой трубы и окно улитки, оставляя открытым окно преддверия для создания разницы давления на окна.
Обратимся к одному из наших наблюдений.
Больной И. В. К-ов, 40 лет, поступил в клинику с жалобами на понижение слуха на правое ухо, периодически появляющееся гноетечение из этого уха и ощущение шума в нем. Гноетечение из уха отмечает со школьных лет, причину указать не может. 5—7 лет назад резко снизился слух и появилось ощущение шума в ухе низкой тональности, напоминающего шум водопада. Лечился амбулаторно по месту жительства промываниями уха дезинфицирующими растворами, получал электрофорез с введением раствора тетрациклина, курсы инъекций экстракта алоэ и витаминов группы В. В течение последних 5 мес гноетечения из уха не отмечает.
При обследовании больного в клинике общее состояние удовлетворительное, анализы крови, мочи, неврологический статус, глазное дно — в норме; патологических изменений в носу, глотке, гортани и левом ухе не обнаружено. Правое ухо: ушная раковина и область сосцевидного отростка не изменены, при пальпации безболезненны, наружный слуховой проход свободный, барабанная перепонка серого цвета, краевая перфорация овальной формы в задних квадрантах, доходящая впереди до рукоятки молоточка. Слизистая оболочка барабанной полости розовая, сочная, утолщенная. При зондировании определяется обнаженная, несколько шероховатая кость.
Под микроскопом при увеличении в 12,5 раз видны расположенные на отдельных участках белесоватые чешуйки холестеатомы. Острота слуха: шепотная речь — 0,5 м, разговорная — 1,5 м. При комплексной аудиометрии выявляется басовая тугоухость. Проходимость слуховых труб I степени. Проба с ваткой положительная: при закрытии перфорации барабанной перепонки комочком ваты, смоченной вазелиновым маслом, слух заметно улучшается до восприятия шепотной речи с расстояния 4 м, разговорной — более 6 м. На рентгенограммах височных костей справа определяется склерозирование кости сосцевидного отростка, разрежение размером 0,5х0,7 см в области аттико-антрального хода.
Больному произведена радикальная операция правого уха с тимпанопластикой (второй вариант) — создание малой тимпанальной полости. Во время операции обнаружены кариозно измененные наковальня и молоточек, чешуйки холестеатомы, утолщение слизистой оболочки барабанной полости и сосцевидной пещеры, расширенный с кариозно измененными стенками вход в пещеру. Кость сосцевидного отростка резко склерозирована. Все патологические образования удалены, полость неоднократно промыта теплым раствором фурацилина и трипсина. Под микроскопом осмотрены область лабиринтных окон и слуховой трубы. Стремя сохранено, подвижно, барабанное отверстие слуховой трубы зияет. Приготовлен трансплантат, выкроенный на ножке из кожи костного отдела наружного слухового прохода и дополненный фасцией височной мышцы, который сформировал наружную стенку неотимпанальной полости. Трансплантат уложен на головку стремени.
После операции острота слуха улучшилась до восприятия шепотной речи с расстояния 5 м, разговорной — 8 м. Ощущение шума в оперированном ухе исчезло. Сегодня исполнилось почти два года после операции, и, как вы убеждаетесь, достигнутый функциональный результат сохраняется.
Большую роль в снижении заболеваемости хроническим гнойны средним отитом призвана сыграть диспансеризация, сущность которой заключается в выявлении факторов риска и предупреждении перехода острого гнойного среднего отита в хронический, раннем выявлении и лечении последнего, а также профилактике связанных с ним осложнений. Диспансерному наблюдению подлежат все больные хроническим воспалением среднего уха. Они должны осматриваться оториноларингологом 1 раз в 3 мес. Если заболевание протекает благоприятно, обострений процесса не наблюдается, гноетечение из уха прекращается, то количество осмотров можно сократить до 2 раз в год (желательно до и после купального сезона).
Как уже отмечалось в первой лекции, значительно снизилась заболеваемость хроническим гнойным средним отитом в яслях, детских садах и школах г. Куйбышева. Добиться этого удалось путем рационализации диспансерной работы, которая проводится у нас оториноларингологами совместно с педиатрами при активном участии среднего медицинского персонала. Всем детям, состоящим на диспансерном учете по поводу хронического гнойного среднего отита и нуждающимся в консервативном лечении, оно осуществляется непосредственно в дошкольных учреждениях и школах.
Регулярное лечение в организованных коллективах экономит время детей, их родителей, дает возможность достигнуть хороших результатов. Лишь часть детей, у которых заболевание требует ежедневного врачебного контроля или в силу каких-либо обстоятельств лечение их в коллективе невыполнимо, направляют для проведения консервативного лечения в ЛОР-кабинет поликлиники.
Если, несмотря на проводимое в поликлинических условиях лечение, положительной динамики процесса не отмечается, гноетечение из уха продолжается или имеет место обострение процесса, больной должен быть направлен в оториноларингологический стационар.

- Операция на ухе при отите
- Прокол барабанной перепонки при отите
- Реабилитация после операции
Операция на ухе при отите
В основном операция на ухе имеет две основные причины, опираясь на которые врач назначает операцию: необходимость восстановления нарушенных функций структур уха или остановку распространения инфекции на окружающие ткани.
Наиболее частое показание к хирургическому вмешательству – хронический гнойный отит среднего уха. Существуют разные виды манипуляций при воспалении уха. Некоторые из них выполняются прямо в кабинете ЛОР-врача под местным обезболиванием, а некоторые требуют общей анестезии и производятся исключительно в стерильных операционных блоках.
Первое оперативное вмешательство, о котором мы расскажем – прокол барабанной перепонки.

Эта процедура проводиться при наличии очага гнойного воспаления в среднем ухе. Если у пациента присутствуют все симптомы отита – боль в ухе, повышенная температура тела, ухудшение слуха и другие, но гной не выходит из уха, несмотря на то, что болезнь длится уже долгое время (больше недели), то это верный признак того, что в ухе скапливается гной, который не может выйти из уха.
Выделения сдерживает внутри уха барабанная перепонка. Она обычно подвергается перфорации со стороны гноя во время воспаления среднего уха и экссудат вытекает сам или его убирают при помощи турунд, смоченных в антисептическом растворе. Но если выделения не выходят наружу самостоятельно, то нужно сделать отверстие в барабанной перепонке, через которое потом убирается гной из барабанной полости.
Операция достаточно болезненная во время прокола и первые несколько минут после этого. Потом в просвете покажется экссудат, и врач будет убирать его с помощью отсасывающего аппарата или марлевых валиков (турунд).
Данная манипуляция при правильном ее выполнении и тщательном дальнейшем уходе не способна вызвать повреждения слуха. Вы, возможно, будете слышать хуже первое время, пока не начнет заживать отверстие в перепонке, но потом слух восстановится до прежнего уровня.
После прокола из уха могут пойти также кровяные выделения, смешанные с гноем – не пугайтесь, это нормально. Кровотечение быстро остановится, а полученный экссудат возьмут на лабораторный анализ, чтобы определить возбудитель инфекции.
После процедуры вы проведете некоторое время в стационарном отделении больницы, ведь уху будет необходим правильный уход и регулярные осмотры.
Другие операции проводятся под наркозом. Провести их при местном обезболивании невозможно, так, как для того, чтобы получить доступ к очагу воспаления зачастую необходимо снять много слоев тканей, пробраться через костную ткань височной кости и дальше к нужной структуре уха, в зависимости от вида отита.

Перфорацию барабанной перепонки можно назвать процедурой несложной и безопасной, но остальные виды хирургических манипуляций при неправильном выполнении могут стать причиной многих серьезных осложнений. Дело в том, что работа во время получения доступа к нужной части уха идет на кости, которую ничем, кроме долота, разбить, обычно, не получается. Височная кость мало того, что расположена на голове, повреждения любых структур которой очень опасны, так она еще и прикрывает собой чрезвычайно тонкие структуры.
Если хирург, который будет проводит манипуляцию не имеет достаточно знаний и развитость его мануальной техники оставляет желать лучшего, то возможны повреждения мозговых оболочек (последствие – менингит), повреждение лицевого нерва, которое приводит к его параличу, ранение синуса при котором появляется большой риск развития сепсиса или вывих стремени и последующая глухота пациента.
Такие повреждения возникают крайне редко, и отказываться от операции из-за наличия такого риска нельзя. Любые манипуляции хирурга потенциально опасны, но они спасают здоровье, а то и жизнь.
Полосная операция на ухе при отите, во время которой производится отслаивание надкостницы, требует достаточно длительного периода реабилитации. Сразу после операции пациент проводит некоторое время в реанимации, потом его переводят в палату. За операционной раной постоянно наблюдают, берут на анализ кровь и мочу, обрабатывают швы и зону вокруг них антисептиками. Также после операции вам будут некоторое время вливать растворы через капельницу, среди них могут быть как средства для борьбы с осложнениями, которые развились после операции, так и простая глюкоза, которая помогает поддерживать нормальную жизнедеятельность организма.
Некоторое время после операции нельзя вставать с кровати или даже садиться на нее (особенно, если манипуляции были выполнены на внутреннем ухе), так, как велик риск того, что вам вестибулярный аппарат еще не восстановился, и вы можете упасть.
После большинства операций нельзя ложиться на уху, на котором проводилось вмешательство, чтобы не оказывать давления на структуры, которые срастаются и приходят в норму.
Реабилитационный период зависит от того какой сложности была операция на ухе, наличия или отсутствия осложнений, данных анализов и других факторов. Вы можете провести в больнице, как несколько дней, так и месяц.
Уход за оперированным ухом в домашних условиях также подбирает ваш лечащий врач. Он разниться в зависимости от вида операции, глубины проникновения в голову и возраста пациента.
В заключении можно сказать, что лучше всего, если до операции дело не дойдет, но если из-за неправильного лечения или низкого уровня иммунитета, общей слабости организма у вас развились осложнения при отите, то откладывать хирургическое вмешательство не стоит. Оно поможет решить проблему глобально и избежать последствий развития серьезных осложнений; нельзя забывать, что ухо находится очень близко к мозгу и другим важным органам.
Все хирургические операции проводятся профильными специалистами высокого уровня.
Несмотря на многолетний опыт клинической практики, наши врачи продолжают регулярно проходить обучения, чтобы соответствовать мировым стандартам медицины.
Записаться на консультацию Вы можете по телефону +8(495) 989-52-71.
Снижение слуха может быть обусловлено различными причинами. С одной стороны, это нарушение механики среднего уха: перфорация барабанной перепонки, разрушение костных структур среднего уха и слуховых косточек. К этим нарушениям могут приводить острый средний отит, экссудативный средний отит и хронический средний отит. Кроме того, существует ряд заболеваний, которые не приводят к разрушениям структур среднего уха, а нарушают, в силу особенностей процесса, механическую передачу звука структурами среднего уха. К ним относятся отосклероз, экзостозы наружного слухового прохода и некоторые другие заболевания.
Современные технологии хирургии уха позволяют не только устранить очаг воспаления, но и сохранить и восстановить утраченные или разрушенные структуры, а, следовательно, достигнуть восстановления анатомической целостности среднего уха и улучшить слух. Безусловно, достигнуть хороших результатов можно только при современном техническом обеспечении.
Кафедра располагает самыми последними моделями операционных и диагностических микроскопов, современным хирургическим инструментарием и другим оснащением. Большинство операций проводится под наркозом, что позволяет избежать дополнительной психологической травмы пациента и улучшает качество выполняемых операций. А наличие перевязочных, оборудованных по последнему слову техники, обеспечивает адекватный послеоперационный период наблюдения, что также улучшает качество лечения.
На сегодняшний день технические возможности и профессионализм позволяют выполнять все типы хирургических вмешательств на ухе на Европейском уровне. Ниже приведено описание некоторых операций выполняемых в нашей клинике.
Виды операций на ухе:
Тимпанопластика — операция, предполагающая восстановление цепи слуховых косточек в случае их полной или частичной утраты в ходе воспалительного процесса с одновременным закрытием дефектов и восстановлением барабанной перепонки. Показаниями к операции могут стать следующие заболевания: хронический гнойный средний отит (вне периода обострения), адгезивный средний отит, сухой перфоративный средний отит, фиброзирующий средний отит, тимпаносклероз, ателектаз барабанной полости, а также состояния после травматических повреждений среднего уха, аномалии развития среднего уха. Тимпанопластика подразумевает восстановление дефекта цепи слуховых косточек, т.е. оссикулопластику, и восстановление целостности барабанной перепонки, т.е. мирингопластику. В настоящее время используются готовые протезы слуховых косточек из биосовместимых материалов (титан). Помимо готовых протезов отохирурги используют аутотрансплантаты (аутонаковальня, хрящ ушной раковины, кортикальную кость). В качестве трансплантатов барабанной перепонки чаще всего служат хрящ козелка и фасция височной мышцы. После этой операции у пациента может улучшиться слух и возможно улучшение качества жизни из-за того, что не беспокоят выделения из уха и больной может себе позволить попадание воды в ухо.
Операция на ухе проводится под общим обезболиванием.
Эндоуральная санирующая операция — выполняется при хроническим гнойном среднем отите (эпитимпаните). С помощью бор-машины и фрез снимается измененная костная часть сосцевидного отростка с максимальным сохранением структур уха. Может проводится с одновременной тимпанопластикой.
Стапедопластика — операция, выполняющаяся при отосклерозе. В клинике производят поршневую стапедопластику. Эта методика характеризуется меньшей травмой во время операции, поэтому послеоперационный период сокращается и проходит менее ощутимо для пациента. Титановый протез (фирмы KURZ) вместо слуховой косточки (стремени) устанавливается на всю жизнь и заменять его не надо. Рекомендуют оперировать сначала одно — хуже слышащее ухо. Затем при прогрессировании отосклеротического процесса через 1-2 года можно оперировать второе ухо. Операция преимущественно проводится под общей анестезией. Проведение операции под местной анестезией решается индивидуально.
Удаление экзостозов наружного слухового прохода — иногда в слуховом проходе образуются костные наросты, которые называются экзостозы. Они могут закрывать просвет наружного слухового прохода, вызывать рецидивирующие наружные отиты и снижение слуха. С помощью бор-машины и фрез наросты снимаются, восстанавливается наружный слуховой проход и слух. Операция проводится под наркозом.
Резекция околоушного свища — иногда у людей остается при рождении дырочка над ухом, которая прежде была жаберной щелью. Это свищевой ход — извилистый и может достигать в длину нескольких сантиметров вглубь. Проводится разрез над дырочкой выделяется весь свищевой ход и удаляется. Однако, могут возникнуть рецидивы заболевания, так как свищевой ход может иметь много ответвлений.
Холестеатома уха – это образование, напоминающее опухоль. Большую его часть составляют клетки омертвевшего эпителия и холестериновых кристаллов. Образуется холестеатома в области среднего уха, на первых порах проявляется болями и незначительным снижением слуха.
Со временем в скоплениях отмерших клеток поселяются бактерии, провоцирующие воспалительные процессы. Проблему с застарелой холестеатомой обычно решают оперативным путем – образование удаляют.
Что такое холестеатома
Холестеатомному образованию присуще многослойное строение. В его центре скапливается детрит – вещество, в котором находят пристанище возбудители инфекции. На своеобразное ядро из детрита наслаиваются пластинки отмершего эпителия и кристаллы холестерина. Внешняя оболочка (матрикс) состоит из соединительнотканного слоя и эпителиального покрова.
Холестеатома может быть размером с горошину, а может достигать величины куриного яйца. Ее содержимое имеет бело-серый оттенок и творожную консистенцию.
Образования систематизируют по нескольким признакам. По локализации различают холестеатомы:
- Среднего уха;
- Головного мозга;
- Височной кости.
В соответствии с причинами образования их делят на врожденные и приобретенные.
Врожденная холестеатома размещается на височной кости, позади барабанной перепонки. Но может локализоваться и внутри черепа (холестеатома головного мозга). Врожденные образования формируются из-за дефекта эпителиальной ткани, возникшего в эмбриональный период.
Приобретенное холестеатомное образование, первичное или вторичное, может возникнуть в любой момент – под воздействием соответствующих негативных факторов.

Причины развития холестеатомы уха
Холестеатому среднего уха, как и другие виды подобных образований, иногда вызывают эмбриональные нарушения.
Приобретенные образования развиваются по нескольким причинам:
- Длительно протекающий отит;
- Патологические процессы, затрагивающие слуховую трубу;
- Непроходимость или суживание слухового канала;
- Механические травмы мембраны, разделяющей среднее и наружное ухо.
Понять, что такое приобретенная холестеатома, поможет определение основных механизмов ее возникновения, это:
- Негативные изменения в области прохода слухового канала из-за воспаления слизистой оболочки слуховой трубы;
- Разрастание эпителия наружного клапана, выравнивающего давление, в область среднего уха.
Симптомы холестеатомы уха
На ранних этапах холестеатома уха иногда протекает бессимптомно. С ее развитием у больного появляются жалобы:
Снижение слуха при холестеатоме неоднозначно. Оно обусловлено двумя факторами: нарушением проведения звука из-за малой подвижности слуховых косточек и поражением звуковосприятия из-за токсического воздействия холестеатомных выделений на рецепторы лабиринта.
Боли в голове и ухе появляются из-за невозможности вывода наружу выделений или из-за разбухания холестеатомы при проникновении в ушную полость воды.
Возможные осложнения
Нередко холестеатома среднего уха образует большое внутреннее пространство, при этом ее отростки расходятся в разных направлениях. При своем развитии образование может затронуть стенки фаллопиева канала, вызвав парез лицевого нерва (снижение мышечной силы). Если холестеатома проникнет в нижнюю часть височной кости, возможен ее выход наружу.
С течением времени в образовании образуются кисты с жидкостями, обладающими токсическими свойствами. Разрыв подобной кисты чреват токсическим менингитом.
Словом, безопасная поначалу холестеатома среднего уха способна вызвать появление серьезнейших патологий, угрожающих жизни:
- Воспаление головного мозга и его оболочек (менингоэнцефалит);
- Скопление гноя внутри черепа (абсцессы и сепсисы головного мозга);
- Накопление жидкости в церебральных тканях (отеки мозга).

Зная признаки заболевания, пациент сможет вовремя обратиться к специалисту и начать лечение.
Диагностика заболевания
Кроме отоскопии – привычного осмотра пациента с зеркалами, для диагностирования патологии медики применяют и другие методы. Обычно холестеатомное образование выявляют при рентгенографии черепа. На рентгеновских снимках оно представляет из себя плотную тень, окруженную полой оболочкой. Наиболее отчетливую картину сформировавшейся холестеатомы дает компьютерная томография черепной коробки.
При краевом разрыве (перфорации) барабанной перепонки полость среднего уха зондируют. Затем верхнюю часть 
барабанного пространства промывают. Частицы эпидермиса в воде сигнализируют о наличии холестеатомного образования.
Иногда назначаются дополнительные методы диагностики (аудиометрия, обследование слуха с использованием камертона, вестибулометрия).
В тяжелых случаях назначаются магнитно-резонансная томография и люмбальная пункция. Вопрос о необходимости оперативного вмешательства отоларинголог решает совместно с нейрохирургом и неврологом.
Консервативное лечение
Традиционную терапию хелестеатомного образования обычно осуществляют, если оно мало по величине и находится в верхней части барабанного пространства. Терапия базируется на разнообразных промываниях ферментными или спиртовыми растворами. Они смягчают холестеатому, способствуя ее естественному выходу из полости уха.
После вымывания образования пациенту показан курс физиотерапии. При необходимости ему проводят пластику ушной раковины.
Во время промываний пациенту назначают ряд лекарственных препаратов из числа:
- Обезболивающих;
- Противовоспалительных;
- Гипотензивных (понижают кровяное давление);
- Улучшающих кровообращение.
Схема медикаментозного лечения зависит от локации холестеатомы и степени ее развития.
Операция по удалению холестеатомы уха
Если традиционная терапия не приносит желаемого эффекта, на холестеатомное образование воздействуют хирургическим путем, обычно при помощи мастоидэктомии. При этой операции ткани холестеатомы из уха удаляют, произведя рассечение мембраны, разделяющей среднее и наружное ухо.
При распространении образования на слуховые косточки или расположенные поблизости участки костей их тоже частично удаляют. Чтобы сохранить больному слух, в завершение мастоидэктомии осуществляют тимпанопластику (восстановление барабанной перепонки и слуховых косточек).
Еще один метод оперативного лечения холестеатомного образования – эндоскопия. Операцию проводят с использованием хирургического микроскопа и специальных эндоскопических приборов. Подобное вмешательство относят к малоинвазивным методам, поскольку осуществляют через незначительные проколы.
Малоинвазивные операции исключают возможность повреждения мозговой оболочки и лицевого нерва и сокращают реабилитационный период. Кроме того, после эндоскопии не остается косметических дефектов.
Профилактика заболевания
Профилактические мероприятия по предупреждению холестеатомных образований просты, к ним относят:
- Полноценное лечение любых простудных заболеваний;
- Адекватную терапию отита;
- Проведение закаливающих процедур;
- Регулярное прохождение медицинских осмотров.
Следует помнить: после излечения холестеатомы или ее удаления ухо становится более чувствительным. Пациент должен избегать переохлаждений, защищать ухо от проникновения холодного воздуха. Кроме того, необходимо продолжать диспансерное наблюдение у специалиста.
При своевременном оперативном вмешательстве прогноз терапии холестеатомы весьма благоприятный. Но признаки патологии проявляются не сразу, иногда уже при значительном разрастании образования. Поэтому даже при небольших неприятных ощущениях в ухе нужно обратиться к специалисту. Вовремя проведенная диагностика позволит сократить сроки лечения холестеатомы.
Читайте также:


