Операция по замене хрусталика при вывихе хрусталика

Современная хирургия катаракты
- ОПЕРАЦИИ
- КАПЛИ
- ВИТАМИНЫ
- ПРИБОРЫ
- НАРОДНЫЕ МЕТОДЫ
- ГИМНАСТИКА
- Клиники Москвы
- Клиники России
- Клиники Украины
- Клиники Беларуси
- Клиники Казахстана
- Клиники Израиля
- Врачи в Москве
- Врачи в России
- Врачи в Украине
- Врачи в Беларуси
- Врачи в Казахстане
- Врачи в Израиле
- Главная
- Полезное
- Смещение искусственного хрусталика глаза после операции

Небольшие степени послеоперационного смещения имплантированной интраокулярной линзы (ИОЛ) могут быть связаны с неточным ее расположением в процессе операции, ассиметричным размещением опорных элементов гаптики ИОЛ или операционным повреждением в связочно-капсулярном аппарате хрусталика (СКАХ). Как правило, такие смещения не могут влиять на остроту зрения или вызывать дискомфорт у пациентов, поэтому и хирургического лечения не требуют.
Частота выраженного смещения (дислокации) ИОЛ, требующего хирургического вмешательства, составляет примерно 0.2-2.8% и, по мнению некоторых специалистов, имеет тенденцию увеличиваться вследствие более широкого внедрения метода факоэмульсификации. Кроме того, отмечаются случаи смещения искусственных хрусталиков после Nd: YAG-лазерной дисцизии (капсулотомии).
Причины дислокации ИОЛ и возможные осложнения
Основная причина выраженной дислокации ИОЛ - это повреждение СКАХ в процессе операции и в послеоперационном периоде вследствие травмы. Частота операционных повреждений СКАХ составляет около 1-2%. Почти во всех случаях при этом, удается имплантировать в капсульный мешок либо цилиарную борозду заднекамерные модели ИОЛ, используя оставшиеся фрагменты мешка капсулы хрусталика, как опору и проведя предварительно манипуляцию передней витрэктомии или реже, имплантации внутрикапсульных колец.
Неправильная оценка хирургом оставшихся фрагментов СКАХ в качестве опоры либо невыполнение отмеченных выше манипуляций, способны привести к смещению хрусталика в стекловидное тело или на глазное дно. Также это может привести к развитию серьезных осложнений - гемофтальма, пролиферирующей витреоретинопатии, вялотекущего увеита, хронического отека макулы, отслойки сетчатки.
Методы лечения
При выборе хирургического доступа к смещенной ИОЛ принимается в расчет степень дислокации ИОЛ, наличие сопутствующих осложнений (хрусталиковые фрагменты в стекловидном теле или на глазном дне, имеющийся отек макулы, отслойка сетчатки и пр.). Принято различать два вида хирургического доступа: передний (роговичный), а также задний (сквозь плоскую зону цилиарного тела). Передний доступ используют в случаях, когда смещенный хрусталик или его опорные элементы (гаптика) находятся в области видимости хирурга и существует возможность для их транспупиллярного захвата. Задний доступ применяется в случае полного смещения ИОЛ в зону стекловидного тела или на глазное дно. Подобный доступ относится к витреоретинальной хирургии и позволяет выполнять при необходимости более широкие витреоретинальные манипуляции.
Хирургические технологии, применяемые для доступа к дислоцированной ИОЛ включают: замену заднекамерной модели искусственного хрусталика на переднекамерную модель, репозицию заднекамерной модели и удаление интраокулярной линзы без последующей имплантации.
Технология замены заднекамерной ИОЛ на переднекамерную применяется при конструктивных особенностях заднекамерной интраокулярной линзы или ее гаптики, затрудняющих репозицию линзы и ее шовную фиксацию. Сегодня доступны определенные модели переднекамерных ИОЛ, которые с успехом используются для замены заднекамерных линз, не нуждающиеся в шовной фиксации. Их имплантация безопасна и имеет весьма малый риск возникновения специфических осложнений. При этом, конечная острота зрения не уступает остроте зрения пациентов с реимплантированными заднекамерными ИОЛ, а в ряде случаев бывает даже выше.
Технологии репозиции смещенной заднекамерной ИОЛ включают:
- Размещение заднекамерной ИОЛ в цилиарной борозде и проведение транссклеральной шовной фиксации по abexterno и abinterno, при необходимости с эндоскопическим контролем;
- Размещение заднекамерной ИОЛ в цилиарной борозде с использованием оставшихся фрагментов капсульного мешка без проведения шовной фиксации;
- Шовную фиксацию интраокулярной линзы к радужной оболочке;
- В редких случаях – размещение заднекамерной ИОЛ в передней камере.

Особенно широко принято использовать технологию размещения заднекамерной ИОЛ в цилиарной борозде и проведение дополнительной транссклеральной шовной фиксации. В тоже время, фиксация заднекамерных линз транссклеральными швами в цилиарной борозде, является технически более сложной процедурой и потенциально опасна развитием следующих осложнений: ущемление стекловидного тела, хронический вялотекущий увеит, склеральные свищи, гемофтальм, эндофталмит, а также повторные дислокации или наклоны интраокулярной линзы, отслойка сетчатой оболочки. Вместе с тем, ультразвуковая биомикроскопия глаз после операции, показывает, что правильно локализовать гаптическую часть линзы в цилиарной борозде и правильно подшить ее, удается только в 40% случаев. В остальных 60% случаев, гаптическая часть может смещаться относительно цилиарной борозды: в 24% случаев кпереди и в 36% случаев кзади.+
Таким образом, смещение искусственного хрусталика глаза, является относительно редким, но тяжелым осложнением хирургии катаракты и требует от офтальмохирурга высокой квалификации для выработки правильной тактики доступа, с учетом модели смещенной ИОЛ, а также адекватной оценки остаточных фрагментов капсульного мешка и сопутствующих осложнений. Адекватная хирургическая тактика при возникновении дислокации интраокулярной линзы позволяет получать хорошие анатомические результаты и высокую остроту зрения пациента в дальнейшем.
Рекомендуемые клиники для лечения катаракты
"Глазная клиника доктора Шиловой" - один из ведущих офтальмологических центров Москвы в котором доступны все современные методы хирургического лечения катаракты. Новейшее оборудование и признанные специалисты являются гарантией высоких результатов. Перейти на страницу организации в каталоге >>>
"МНТК им.Святослава Фёдорова" - крупный офтальмологический комплекс "Микохирургия глаза" с 10 филиалами в различных городах Российской Федерации, основанный Святославом Николаевичем Федоровым. За годы своей работы помощь получили более 5 млн. человек. Перейти на страницу организации в каталоге >>>
"Институт Глазных Болезней им.Гельмгольца" - старейшее научно-исследовательское и лечебное государственное учреждение офтальмологической направленности. Здесь работают более 600 человек, которые оказывают помощь людям с широким спектром заболеваний. Перейти на страницу организации в каталоге >>>
Владельцы патента RU 2312645:
Изобретение относится к медицине, а именно к офтальмохирургии и может быть использовано при экстракапсулярном способе удаления катаракты, осложненной подвывихом хрусталика и дефектом цинновых связок. Формируют доступ в переднюю камеру, вводят мидриатик и вискоэластик. Осуществляют капсулорексис и вводят в капсульный мешок хрусталика внутрикапсульное кольцо таким образом, чтобы его разомкнутая часть располагалась в противоположном дефекту цинновых связок квадранте. Затем проводят гидродиссекцию и гидроделинеацию. Через дополнительные парацентезы, сформированные в зоне, где отсутствует дефект цинновых связок, вводят фиксируемые у лимба ирис-ректакторы и захватывают ими края капсулорексиса. После этого проводят факоэмульсификацию ядра хрусталика с последующим удалением хрусталиковых масс. После имплантации интраокулярной линзы снимают ирис-ретракторы.
Способ обеспечивает возможность удаления подвывихнутого хрусталика факоэмульсификацией при минимальном риске дислокации последнего в стекловидное тело, а также исключает риск сморщивания капсульного мешка в отдаленные сроки после операции. 3 з.п. ф-лы.
Изобретение относится к медицине, а именно к офтальмохирургии и может быть использовано при экстракапсулярном способе удаления катаракты, осложненной подвывихом хрусталика и дефектом цинновых связок.
Преимущества факоэмульсификации дают возможность хирургам применять ультразвуковое удаление катаракты в тех случаях, которые еще недавно являлись противопоказанием для факоэмульсификации, в частности, при подвывихах хрусталика в связи с риском его дислокации в стекловидное тело в процессе операции.
В современных технологиях экстракапсулярного удаления катаракты при подвывихе хрусталика перед освобождением капсульного мешка от его содержимого хрусталик стабилизируют (фиксируют) разными способами, чтобы исключить возможность полного обрыва волокон цинновой связки и выпадения стекловидного тела.
Известен способ экстракции катаракты, включающий стабилизацию подвывихнутого хрусталика путем выкраивания лоскута передней капсулы основанием к зоне отрыва волокон цинновой связки с последующим выведением его через колобому радужки и фиксацией в роговице (Патент РФ №2003313, кл. А61F 9/007, оп. 30.11.93). Однако известный способ имеет серьезные ограничения, так как прочность выкраиваемого лоскута передней капсулы у разных пациентов различная.
Известен способ факоэмульсификации подвывихнутого хрусталика, при котором перед собственно факоэмульсификацией радужку фиксируют с помощью крючков ирис-ретракторов (J. Cataract. Refract. Surg., 1997, V.23(9), p.1295-1297). Однако способ не позволяет существенно зафиксировать подвывихнутый хрусталик, что ведет к риску его дислокации в стекловидное тело.
Наиболее близким аналогом, взятым за прототип, является способ экстракции катаракты, осложненной подвывихом хрусталика, включающий стабилизацию хрусталика и расправление капсульного мешка с помощью специального незамкнутого эластичного кольца, которое после выполненной гидродиссекции ядра заводится в капсульный мешок хрусталика и располагается вдоль внутреннего экватора мешка, и остается там в послеоперационном периоде (Pascal Pitrini, Robert J.Cionni et al. Suturing the Ring // Videojournal of Cataract and Refractive Surgery, 1998, v.14, №4).
Недостатком известного способа является его недостаточная эффективность, поскольку использование только одного внутрикапсульного кольца не обеспечивает надежную стабилизацию подвывихнутого хрусталика и риск дислокации последнего в стекловидное тело остается.
Технической задачей изобретения является повышение эффективности способа и снижение интраоперационных осложнений.
Поставленная техническая задача достигается заявляемым способом, заключающимся в следующем.
После проведения регионально-проводниковой анестезии, обработки операционного поля и акинезии формируют склеро-роговичный тоннельный разрез длиной не менее 2 мм и два парацентеза на 10-ти и 14-ти часах. Для стабилизации передней камеры и хрусталика в переднюю камеру вводят вискоат и провиск. Капсулорексис осуществляют пинцетной техникой, причем начинают капсулорексис преимущественно в противоположном от дефекта цинновых связок квадранте. Для стабилизации капсульного мешка имплантируют внутрикапсульное разомкнутое кольцо с закругленными концами, которое вводят до гидродиссекции ядра хрусталика, используя проводник капсульного кольца. Кольцо имплантируют так, чтобы разомкнутая часть располагалась в противоположном дефекту цинновых связок квадранте. Гидродиссекцию и делинеацию выполняют осторожно (также в противоположном дефекту цинновых связок квадранте). Далее через дополнительные парацентезы в той зоне, где отсутствует дефект цинновых связок, вводят фиксируемые на лимбе ирис-ретракторы и захватывают ими края капсулорексиса. Например, если дефект цинновых связок на 18-ти часах, то ирис-ретракторы устанавливают на 17-ти и 19-ти часах и т.д. Ирис-ретракторы, зацепленные за края капсулорексиса, удерживают подвывихнутый хрусталик в горизонтальном положении, тем самым блокируя выпадение стекловидного тела через дефект цинновых связок. При факоэмульсификации мощность ультразвука устанавливают на 10-20% выше стандартного, вакуум - на 50-75 мм рт. ст. ниже стандартного, а аспирационный поток меньше, чем при такой же плотности ядра при отсутствии дефекта цинновых связок, что позволяет достичь оптимального сочетания достаточной мощности и скорости в условиях стабильной передней камеры и полной стабилизации капсульного мешка. При ультразвуковой фрагментации ядра используют режим, при котором минимально воздействие на цинновы связки (chop). При удалении хрусталиковых масс движение канюли осуществляют вдоль экватора. Хрусталиковые массы удаляют с использованием двух канюль, ирригационной и аспирационной, вводимых через парацентезы на 10-ти и 14-ти часах. Далее проводят полировку задней капсулы и имплантацию гибкой интраокулярной линзы. Снимают ирис-ретракторы. Удаляют вискоэластики из передней камеры, из-под ИОЛ и осуществляют гидратацию краев парацентеза и склеро-роговичного тоннельного разреза.
Определяющими отличиями заявляемого способа по сравнению с прототипом являются:
1. Внутрикапсульное кольцо вводят до гидродиссекции таким образом, чтобы его разомкнутая часть располагалась в противоположном дефекту цинновых связок квадранте, что позволяет частично отделить хрусталиковые волокна от зоны экватора, а также исключить сморщивание капсульного мешка хрусталика в отдаленные сроки после операции.
2. Через два дополнительных парацентеза в зоне, где отсутствует дефект цинновых связок, вводят ирис-ретракторы и захватывают ими края капсулорексиса, что позволяет удерживать подвывихнутый хрусталик в горизонтальном положении, тем самым блокируя выпадение стекловидного тела через дефект цинновых связок.
Совместное использование внутрикапсульного кольца и ирис-ретракторов позволяет при подвывихе хрусталика применять энергетические методы удаления катаракты.
Изобретение иллюстрируется примером конкретного выполнения.
Больному выполнена операция заявляемым способом.
После подготовки операционного поля и местной анестезии сформирован склеро-роговичный тоннельный разрез шириной 2,75 мм и два парацентеза на 10-ти и 14-ти часах. После вскрытия передней камеры определено, что имеется дефект цинновых связок на протяжении от 17-ти до 19-ти часов. В переднюю камеру введены вискоат и провиск. Капсулорексис диаметром 5,5 мм осуществлен пинцетной техникой, начиная на 10-ти часах. Введено внутрикапсульное разомкнутое кольцо с закругленными концами с помощью проводника внутрикапсульного кольца. Кольцо при введении ротировано таким образом, чтобы разомкнутая часть была расположена сверху, на 12-ти часах. Аккуратно и медленно, с использованием минимального количества раствора ВСС, проведена гидродиссекция ядра хрусталика. Ротация ядра чоппером через парацентез. Через два дополнительных парацентеза введены ирис-ретракторы на 17-ти и 19-ти часах, зацеплены за края капсулорексиса и зафиксированы у лимба, что позволило удерживать подвывихнутый хрусталик в горизонтальном положении. Интраоперационно определена плотность хрусталика III степени. Использован факоэмульсификатор INFINITI фирмы Alkon в следующем режиме: мощность ультразвука 45%, пульс 20 с, вакуум при ирригации-аспирации 400 мм рт. ст., динамический подъем 0, аспирационный поток 30 см 3 /мин, методика фрагментации ядра faco chop. Хрусталиковые массы удалены с использованием двух канюль, ирригационной и аспирационной, вводимых через парацентезы на 14-ти и 10-ти часах. Полировка задней капсулы. Имплантация ИОЛ инжекторным способом с использованием мягкой акриловой интраокулярной линзы фирмы Alcon 21 Д. Удаление вискоэластика из-под ИОЛ и из передней камеры. Снятие ирис-ретракторов. Гидратация краев парацентеза, основного тоннельного разреза.
На первые сутки после операции при осмотре правого глаза установлено: роговица прозрачная, передняя камера 3,5 мм, влага передней камеры прозрачная, заднекамерная артифакия, ИОЛ в центре, неподвижна, прозрачная, рефлекс розовый, ВГД=18 (пневмотонограф). Острота зрения правого глаза 0,7, с цилиндрической коррекцией -0,5 Д, ось 78=0,9. Операционных и послеоперационных осложнений не наблюдалось.
1. Способ экстракции катаракты, осложненной подвывихом хрусталика, включающий формирование доступа в переднюю камеру, введение мидриатика и вискоэластика, капсулорексис, гидродиссекцию, введение внутрикапсульного кольца, факоэмульсификацию ядра хрусталика с последующим удалением хрусталиковых масс и имплантацию интраокулярной линзы, отличающийся тем, что внутрикапсульное кольцо вводят до гидродиссекции таким образом, чтобы его разомкнутая часть располагалась в противоположном дефекту цинновых связок квадранте, а после гидродиссекции через два дополнительных парацентеза, сформированных в зоне, где отсутствует дефект цинновых связок, вводят ирис-ректакторы, захватывают ими края капсулорексиса, затем фиксируют ирис-ретракторы у лимба, после чего осуществляют факоэмульсификацию.
2. Способ по п.1, отличающийся тем, что доступ в переднюю камеру обеспечивают формированием склеро-роговичного тоннельного разреза шириной не менее 2 мм и двух парацентезов на 10-ти и 14-ти часах.
3. Способ по п.1, отличающийся тем, что капсулорексис осуществляют в противоположном от дефекта цинновых связок квадранте.
4. Способ по п.1, отличающийся тем, что факоэмульсификацию осуществляют при мощности ультразвука на 10-20% выше стандартной, а вакууме - на 50-75 мм рт.ст. ниже стандартного.
Катаракта — офтальмологическое заболевание, которое очень часто встречается в пожилом возрасте и характеризуется помутнением хрусталика. Несмотря на распространенность недуга, лекарственных средств, которые бы полностью устраняли причину и последствия его возникновения, пока не существует, поэтому единственным выходом остается операция, при которой хрусталик изымают, а на его место ставят искусственную интраокулярную линзу.
У этого метода достаточное количество противопоказаний, поэтому способов лечения заболеваний хирургическим путем становится все больше.
Общие сведения о хирургии катаракты
Катаракта на начальных этапах практически никак себя не проявляет, хотя именно в этот период у пациента есть возможность замедлить прогрессирование заболевания и избежать хирургического вмешательства. Со временем хрусталик мутнеет, приводя к образованию оптических явлений и стойкому снижению зрения.
Единственный способ вернуть зрение больному — полностью удалить помутневший хрусталик и заменить его на искусственный. Эта операция называется экстракция, и известная она еще с древнейших времен. Однако в прошлом удаление хрусталика было показано только тем, у кого он значительно помутнел. Сейчас операция проводится даже при средней степени заболевания, т.е. выжидать созревания катаракты не нужно.
В последние десятилетия на смену хирургическому методу пришел микрохирургический — малоинвазивный, безболезненный способ, который не требует длительного периода восстановления и характеризуется меньшим риском осложнений.
Замена хрусталика при катаракте может быть показана по медицинским или профессионально-бытовым причинам. К профессионально-бытовым относят те, которые связаны с работой или деятельностью, требующими напряжения глаз (шитье, вождение автомобиля).
К медицинским показаниям относятся:
- перезрелая катаракта;
- набухающая катаракта;
- вывих или подвывих хрусталика;
- необходимость исследования глазного дна перед проведением лазерной операции или при других заболеваниях глаз;
- присоединение вторичной глаукомы.
При установлении необходимости хирургического вмешательства врач определяет подходящую методику и назначает дату операции, проведя предварительные исследования и подготовку.
Методики
Разнообразные методики замены хрусталика были созданы в связи с появлением нового оборудования (например, лазера), а так же для того, чтобы возможность избавиться от катаракты была у всех пациентов, в том числе — у тех, кому по каким-либо причинам стандартная операция противопоказана.
Самая современная и одна из самых распространенных в настоящее время методика, которую стали практиковать с середины 90-х годов. Сейчас по популярности она уступает только ультразвуковому методу, поскольку последний финансово доступнее для пожилых людей.
Лазерная факоэмульсификация проводится с использованием фемтосекундного лазера, который не повреждает здоровые ткани, а аккуратно расслаивает хрусталик. Это позволяет вернуть зрение людям, у которых хрусталик не чувствителен к ультразвуку, людям со сложной формой катаракты (сопряженной с глаукомой или подвывихом хрусталика), сократить длительность восстановительного периода и свести риск осложнений до минимального уровня.
После бесконтактного лазерного воздействия хирург вставляет линзу на место поврежденного хрусталика, и уже через несколько часов пациент может идти домой. Зрение при этом возвращается моментально.
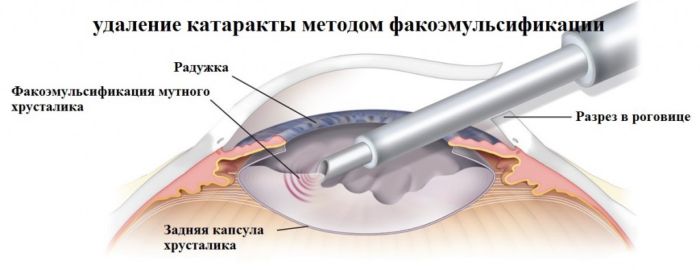
Ультразвуковая факоэмульсификация занимает промежуточное положение между стандартной хирургической процедурой и лазерным вмешательством. Ее можно проводить на любой стадии катаракты.
Ультразвуковой метод очень малотравматичен: после операции не остается рубцов, практически не возникает осложнений, реабилитационный период не превышает 2 месяцев. Через пару часов после завершения операции к человеку полностью восстанавливается зрение, если оно не было снижено из-за других заболеваний.
Процедура проводится в точности так же, как при лазерной факоэмульсификации. Разница лишь в том, что помутневший хрусталик удаляется не лазером, а ультразвуком. Эта операция намного дешевле, чем лазерная, но подходит не всем.
Экстракапсулярная экстракция (ЭЭК) — традиционный хирургический способ удаления хрусталика без капсулы, который отличается дешевизной, долгим и сложным реабилитационным периодом и накладыванием швов после процедуры.
Операция проводится под анестезией и обязательно с применением векорасширителя. Разрез проводится с помощью скальпеля, после чего хрусталик полностью изымают и вставляют на его место интраокулярную линзу. На место разреза накладывают шов, который и становится самым уязвимым местом глаза. При травмах, механическом воздействии и резких движениях он может повредиться.
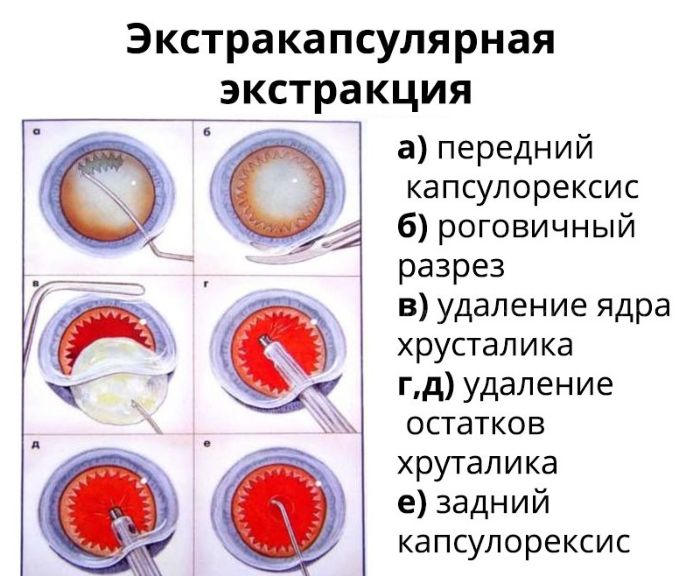
Так же рубец часто приводит к образованию послеоперационного астигматизма, т.е. снижению зрения. Заболевание может появиться из-за низкой квалификации врача, несоблюдения рекомендаций хирурга после операции или из-за индивидуальных особенностей, поэтому об этом пациента предупреждают заранее.
При интракапсулярной экстракции врач осуществляет те же манипуляции, что и при экстракапсулярной, однако в этом случае хрусталик удаляется вместе с капсулой.
Такой подход исключает вероятность того, что поврежденные ткани окажутся в глубоких структурах глаза и приведут к повторному развитию катаракты. Но вероятность присоединения астигматизма при этой операции сохраняется.
Подготовка
Подготовка к любой операции осуществляется в несколько этапов. Иногда она может занимать до нескольких месяцев, поскольку офтальмологу необходимо убедиться, что у пациента нет противопоказаний со стороны всех систем органов.
Перед назначением даты операции врач назначает ряд стандартных процедур:
- сдача крови на гепатит;
- сдача крови на сифилис;
- общий анализ крови (тромбоциты, фибриноген, уровень сахара и пр.);
- общий анализ мочи.
К инструментальным методам диагностики, необходимым перед проведением операции, относят:
- флюорографию;
- ЭКГ.
Также перед операцией нужно посетить терапевта и получить заключение о возможности хирургического (ультразвукового, лазерного) вмешательства. Обязательно выяснить об отсутствии противопоказаний со стороны других систем органов, поэтому потребуется консультация кардиолога, эндокринолога, ЛОРа, стоматолога, гинеколога и уролога (женщинам и мужчинам соответственно), анестезиолога.
За несколько дней до операции пациент получает индивидуальные рекомендации: об отмене приема лекарств, о питании накануне вмешательства и другие.
Кому нельзя делать процедуру?
Операция по удалению катаракты имеет ряд противопоказаний. Они бывают временные и постоянные. К временным относят те, которые предполагают откладывание операции на определенный срок. Это может быть ангина, цистит, кариес или беременность.
Многие клиники не проводят операции пациентам моложе 18 лет. Однако в некоторых случаях, если речь идет о значительной потере зрения, врачи решаются прооперировать пациента и в более раннем возрасте, предварительно заполучив разрешение родителей и проведя все необходимые обследования.
Хирургическое вмешательство в пожилом возрасте тоже ограничивается каждой клиникой, но, как правило, многие медицинские учреждения придерживаются возраста 65 лет. В этом возрасте у людей обычно уже присутствуют другие заболевания (сахарный диабет, патологии сердечно-сосудистой системы), поэтому наркоз нанесет слишком сильный урон и может быть опасен.
Ультразвуковое и лазерное вмешательство возможны в любом возрасте от 18 лет.
Перед операцией все пациенты должны посетить кардиолога, чтобы убедиться в нормальной работе сердца. При некоторых хронических заболеваниях (при сердечной недостаточности в частности), а так же в течение 6 месяцев после перенесенного инсульта или инфаркта операцию по удалению катаракты не проводят.
Основные противопоказания связаны с офтальмологическими заболеваниями. Операцию не проводят при:
- инфекционных поражениях глаз (конъюнктивит, воспаление сосудистой оболочки или радужки);
- декомпенсированной глаукоме (показатели внутриглазного давления превышают норму);
- отсутствии светоощущения.
Инфекционные заболевания нужно будет сначала полностью вылечить, и уже после этого можно проводить обследование для последующей операции по удалению катаракты. В остальных случаях операция абсолютно противопоказана, поскольку вероятность развития осложнений очень высока, а терапевтический эффект не превосходит возможные негативные последствия.
Течение катаракты при сахарном диабете особенное.
Во-первых, заболевание развивается стремительно, поэтому оперативное вмешательство, с одной стороны, необходимо осуществить незамедлительно.
Во-вторых, у диабетиков часто развивается сопутствующее поражение сетчатки, а его отсутствие не говорит о том, что его никогда не будет. Зачастую у больных сахарным диабетом после операции по удалению катаракты развивается диабетическое поражение сетчатки.
Несмотря на все это, операция по удалению катаракты у людей с сахарным диабетом проводится только в том случае, если уровень сахара в крови стабилен и держится на одном уровне.
Сахарный диабет не является абсолютным противопоказанием к оперативному вмешательству, однако к пациентам с этим диагнозам предъявляются особые требования. Если удается достичь стабильного уровня сахара в крови, можно проводить операцию, в ходе которой обязательно нужно следить за этим показателем.
Кроме того, при сахарном диабете более успешных результатов можно достичь, если провести операцию на ранней стадии катаракты.
Результат процедуры
В результате процедуры, проведенной ультразвуковым или лазерным методом, полностью восстанавливается зрение уже через несколько часов после операции. Вероятность развития осложнений при этом минимальна.
При традиционных хирургических методах восстановительный период может длиться до 3 месяцев, в течение которых пациенту нужно соблюдать ряд ограничений, постоянно посещать офтальмолога и не бояться, если зрение не восстановилось полностью. Если реабилитация проходит, как нужно, примерно через 3 месяца рубец перестанет препятствовать нормальному зрению и оно вернется.
Вероятность повторного развития катаракты наиболее высока при ЭЭК. Поврежденные ткани хрусталика из глубоких слоев тканей глаза могут начать разрастаться и препятствовать прохождению световых лучей сквозь линзу. В этом случае может быть назначена повторная процедура, но уже по методике ИЭК, т.е. с полным удалением капсулы.
Операция при катаракте: показания, противопоказания, возраст:
Заключение
Катаракта относится к распространенным офтальмологическим заболеваниям, которые встречаются преимущественно в пожилом возрасте. Консервативными методами вылечить пациента нельзя: пока фармацевтика дает лишь возможность частично замедлить помутнение хрусталика.
Хирургия дает возможность заменить помутневший хрусталик на искусственную интраокулярную линзу 4-мя способами, начиная традиционными и заканчивая современными методами с применением лазера или ультразвука.
Читайте также:


