Опухоль крыла клиновидной кости это
Менингиома крыла клиновидной кости — доброкачественная опухоль, развивающаяся из паутинной оболочки, покрывающей клиновидную кость и вторично прорастающая в глазницу, головной мозг и височную ямку (1-20).
В собственной серии клинических наблюдений авторов из 1264 новообразований глазницы 24 менингиомы крыла клиновидной кости составили 23% опухолей зрительного нерва и мозговых оболочек и 2% от всех объемных образований глазницы (1).
Следовательно, частота менингиомы зрительного нерва и менингиомы крыла клиновидной кости в практике офтальмоонколога приблизительно одинакова. В серии наблюдений опухолей глазницы у пациентов старше 60 лет это новообразование диагностировалось реже (4).
Хотя большинство менингиом глазницы развиваются либо из оболочек зрительного нерва, либо из крыла клиновидной кости, существует редкий вариант эктопической (экстрадуральной) менингиомы глазницы, локализующейся вблизи медиальной, верхней или латеральной стенки глазницы (19, 20). Это эктопическое новообразование обычно характеризуется четкими границами и, иногда, наличием кальцинатов в ткани опухоли.
а) Клиническая картина. Менингиома крыла клиновидной кости иногда сопровождается несколько иными клиническими проявлениями, чем менингиома зрительного нерва. Большинство больных — женщины средних лет, у которых заболевание манифестирует медленно прогрессирующим экзофтальмом и припухлостью в области височной ямки, после чего, по мере прорастания опухоли в канал зрительного нерва, развивается ухудшение зрения. У пациентов с эктопической менингиомой, как правило, отмечается безболезненный экзофтальм и, иногда, небольшое ухудшение зрения (20).
У пациентов с менингиомой крыла клиновидной кости при отсутствии лечения обычно наблюдается медленное прогрессирование опухоли. Если опухоль вызывает крайне выраженный экзофтальм или прорастает в канал зрительного нерва, хиазму и кавернозный синус, как правило, показано оперативное лечение, независимо от риска. Если опухоль признана нерезектабельной, проводится стереотаксическая лучевая терапия.
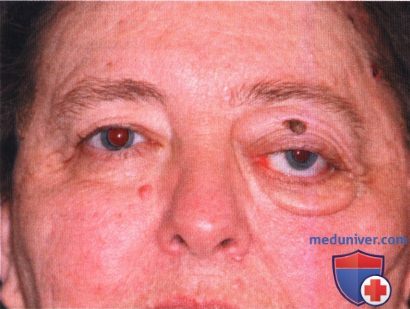
Экзофтальм, блефароптоз и смещение левого глазного яблока книзу у женщины 56 лет. На верхнем веке левого глаза видна папиллома. 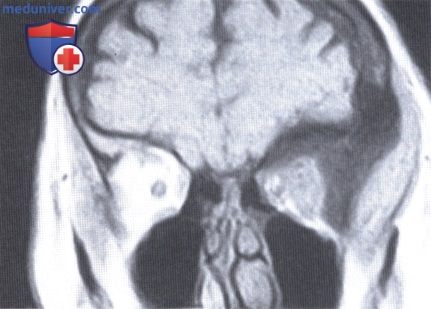
МРТ, корональная проекция: гиперостоз скуловой, лобной и височной костей, дающий слабый сигнал, а также объемное мягкотканное новообразование, дающее яркий сигнал. 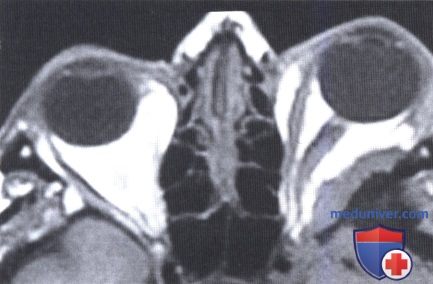
МРТ, аксиальная проекция, режим Т1: пациентка, представленная на рисунке выше. Обратите внимание на слабый сигнал от гиперостоза большого крыла клиновидной кости и мягкотканный компонент опухоли в глазнице. 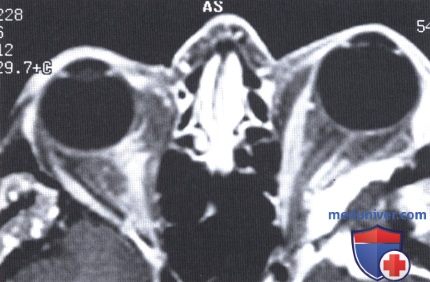
МРТ, аксиальная проекция с гадолиниевым усилением: та же пациентка. Выраженное контрастирование мягкотканного компонента плакоидной опухоли глазницы, головного мозга и височной ямки. 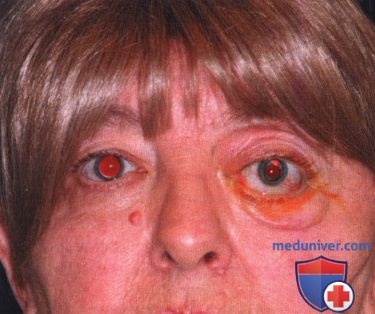
Внешний вид пациентки год спустя. Экзофтальм усилился. Пациентка согласилась на удаление опухоли нейрохирургом совместно с офтальмоонкологом. 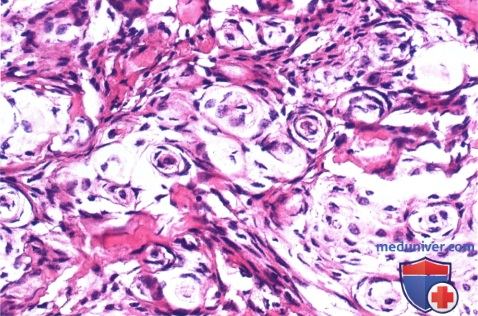
Гистологический препарат менингиомы глазницы: наблюдаются характерные завитки, образованные доброкачественными менинготелиальными клетками (гематоксилин-эозин, х100).
Вторичная менингиома (крыла клиновидной кости) представляет собой цитологически доброкачественное новообразование, развивающееся из мозговых оболочек большого или малого крыла клиновидной кости и вторично прорастающее в мягкие ткани глазницы, оболочки зрительного нерва и полость черепа.
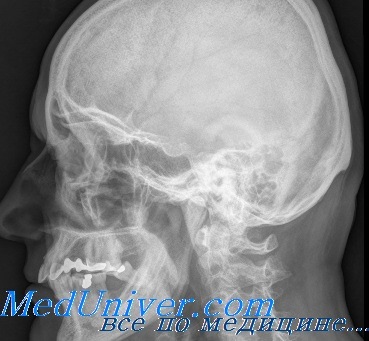
Экзофтальм слева у женщины 63 лет. 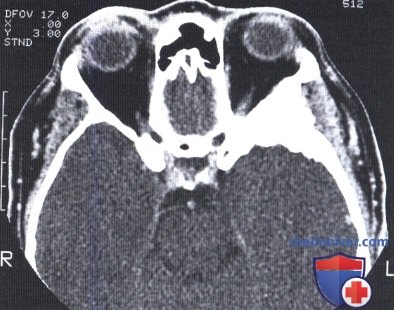
КТ, аксиальная проекция: пациентка, представленная на рисунке выше; наблюдается гиперостоз большого крыла клиновидной кости слева —характерный симптом менингиомы. 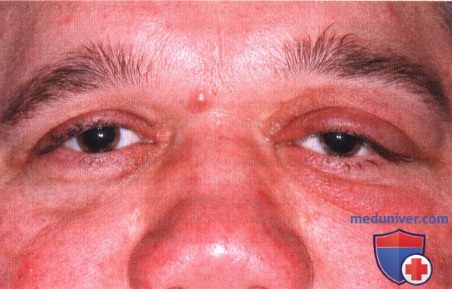
Внешний вид женщины средних лет, жалующейся на ухудшение зрения и боли в области левого глаза. Наблюдаются отек верхнего века левого глаза и лишь небольшой экзофтальм. 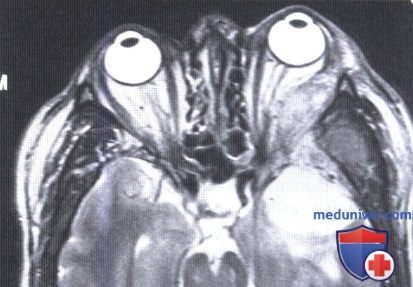
МРТ, аксиальная проекция, режим Т2: экзофтальм, гиперостоз клиновидной кости и поражение мягких тканей глазницы и головного мозга. 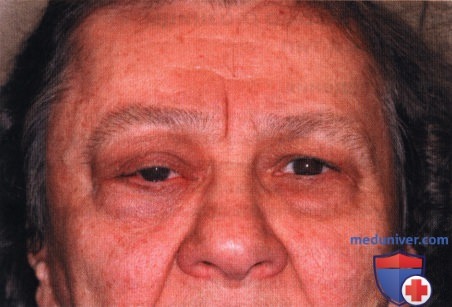
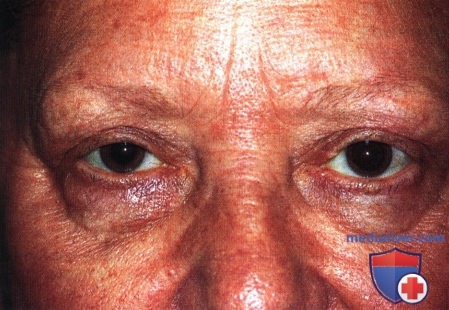
Престарелая женщина с небольшим экзофтальмом и блефароптозом справа. 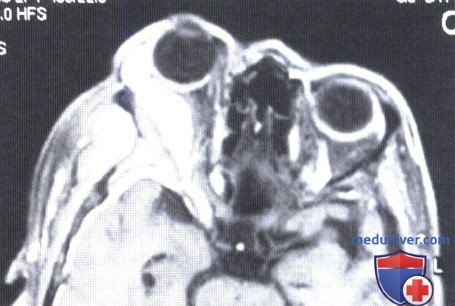
Т1-взвешенная МРТ в аксиальной проекции с гадолиниевым усилением и подавлением сигнала от жировой ткани у той же пациентки, что и на рисунке выше позволяет оценить протяженность гиперостоза и поражения мягких тканей глазницы и височной ямки. Обратите внимание на смещение зрительного нерва в носовую сторону.
б) Диагностика. Классическая клиническая картина, описанная выше, с большой вероятностью указывает на диагноз менингиомы крыла клиновидной кости с прорастанием в глазницу. КТ или МРТ глазницы подтверждают диагноз и позволяют оценить распространение опухоли. При этих исследованиях очень часто выявляется гиперостоз пораженной клиновидной кости и мягкотканное объемное образование, прорастающее в глазницу, височную ямку, полость черепа и, у некоторых пациентов, в канал зрительного нерва, что вызывает ухудшение зрения.
в) Патологическая анатомия. Гистологическая картина менингиомы клиновидной кости аналогична описанной в предыдущем разделе картине менингиомы зрительного нерва. В пределах клиновидной кости может развиваться инвазия опухоли.
г) Лечение. При угрозе зрительным функциям или прогрессировании заболевания показано иссечение опухоли хирургическим путем, для выполнения операции требуется взаимодействие офтальмоонколога/специалиста по окулопластике и нейрохирурга. В анализе группы из 39 пациентов, которым было выполнено хирургическое лечение менингиомы клиновидной кости, средний возраст больных составил 48 лет, опухоль была удалена, как представлялось, полностью в 39%, почти полностью в 51% и субтотально в 10% случаев.
При последующем наблюдении в среднем в течение 41 месяца рецидивы были зафиксированы в 18% случаев (12). Тяжелый дефект поля зрения до операции являлся тревожным прогностическим фактором относительно зрительных функций, в то же время гипертрофия клиновидной кости являлась благоприятным фактором в отношении исхода для зрения. Другими авторами при удалении обширных экстрадуральных и интрадуральных опухолей, а также при вскрытии канала зрительного нерва, получены сходные результаты (8). При рецидиве опухоли после ее хирургической резекции проводится химио- и лучевая терапия.
д) Список использованной литературы:
1. Shields JА, Shields CL, Scartozzi R. Survey of 1264 patients with orbital tumors and simulating lesions: The 2002 Montgomery Lecture, part 1. Ophthalmology 2004;111: 997-1008.
2. Shields JA, Bakewell B, Augsburger JJ, et al. Classification and incidence of space-occupying lesions of the orbit. A survey of 645 biopsies. Arch Ophthalmol 1984:102: 1606-1611.
3. Shields JA, Bakewell B, Augsburger J J, et al. Space-occupying orbital masses in children: A review of250 consecutive biopsies. Ophthalmology 1986;93:379-384.
4. Demirci H, Shields CL, Shields (A, et al. Orbital tumors in the older adult population. Ophthalmology 2002;109:243-248.
5. Bleeker GM. Orbital meningioma. Orbit 1984;3:3-17.
6. Rogers L, Barani I, Chamberlain M, et al. Meningiomas: knowledge base, treatment outcomes, and uncertainties. A RANO review. J Neurosurg 2014;24:1-20.
7. Smith AB, Horkanyne-Szakaly I, Schroeder JW, et al. From the radiologic pathology archives: mass lesions of the dura: beyond meningioma-radiologic-pathologic correlation. Radiographics 2014;34:295-312.
8. Shrivastava RK, Sen C, Constantino PD, et al. Sphenoorbital meningiomas: Surgical limitations and lessons learned in their long-term management. J Neurosurg 2005;103:491-497.
9. Verheggen R, Markakis E, Muhlendyck H, et al. Symptomatology, surgical therapy and postoperative results of sphenoorbital, intraorbital-intracanalicular and optic sheath meningiomas. Acta Neurochir Suppl 1996;65:95-98.
10. Hakuba A, Liu S, Nishimura S. The orbitozygomatic infratemporal approach: a new surgical technique. Surg Neurol 1986;26:271-276.
11. McDermott MW, Durity FA, Rootman J, et al. Combined frontotemporalorbitozygomatic approach for tumors of the sphenoid wing and orbit. Neurosurgery 1990;26:107-116.
12. Oya S, Sade B, Lee JH. Sphenoorbital meningioma: surgical technique and outcome. J Neurosurg 2011;114:1241-1249.
13. Forster MT, Daneshvar K, Senft C, et al. Sphenoorbital meningiomas; surgical management and outcome. Neurol Res 2014;36:695-700.
14. Marquardt MD, Zimmerman LE. Histopathology of meningiomas and gliomas of the optic nerve. Human Pathol 1982;13:226-234.
15. Rodrigues MM, Savino PJ, Schatz NJ. Spheno-orbital meningioma with optociliary veins. Am J Ophthalmol 1976;81:666-670.
16. Saul RF, King AB. Spontaneous reduction of growth rate of a large intracranial meningioma. Case Report J Clin Neuroophthalmol 1984;4:133-136.
17. Leipzig B, English J. Sphenoid wing meningioma occurring as a lateral orbital mass. Laryngoscope 1984;94:1091-1093.
18. Reale F, Delfini R, Cintorino M. An intradiploic meningioma of the orbital roof: case report. Ophthalmologica 1978;177:82-87.
19. Pushker N, Shrey D, Kashyap S, et al. Ectopic meningioma of the orbit. Int Ophthalmol 2013;33:707-710.
20. Gunduz K, Kurt RA, Erden E. Ectopic orbital meningioma: report of two cases and literature review. Surv Ophthalmol 2014;59:643-648.
Редактор: Искандер Милевски. Дата публикации: 23.5.2020
Менингиома оболочек зрительного нерва встречается исключительно редко. Кушинг на своем большом материале наблюдал только один случай. При этом медленно развивается экзофталм с выпячивание глаза прямо по оси с сохранением его подвижности. В дальнейшем наступает первичная атрофия зрительного нерва. Весьма трудно в таких случаях решить вопрос, является ли опухоль первичной и происходит ли она из оболочек самого зрительного нерва или же имеет место переход внутричерепной опухоли на оболочки нерва.
Рентгенологически диагноз может быть установлен только в том случае, если имеется обызвествление опухоли. Затруднительна при этом диференциальная диагностика с глиомой зрительного нерва. По мнению Кушинга, при менингиоме зрительного нерва канал не расширяется, в то время как при глиоме, когда опухоль проникла в канал, можно всегда обнаружить па рентгенограмме равномерное его расширение. Нам, однако, пришлось наблюдать один случай, где в равномерно расширенном канале отчетливо был виден утолщенный и обызвествленный зрительный нерв.
Этот случай не был проверен на операционном столе, вследствие чего мы затрудняемся сделать заключение о характере опухоли. Рентгенологическая картина все же позволяет высказать предположение о наличии в данном случае псаммомы зрительного нерва.
Менингиомы, развивающиеся из оболочек области малого и большого крыла основной кости, имеют особенно большое значение с офталмологической точки зрения. Глазные симптомы могут быть в течение долгого времени единственным проявлением заболевания. Это и заставляет больных в первую очередь обращаться к глазному врачу. К сожалению, этот вопрос в нашей офталмологической литературе почти совершенно не освещен, чем и объясняется, что диагноз глазным врачом редко устанавливается правильно.
Одним из наиболее характерных симптомов, наблюдаемых при менингиомах этой области, является экзофталм. Выпячиванне глазного яблока развивается очень медленно, обычно прямо вперед, иногда отмечается и смещение книзу. Движения глазного яблока в течение долгого времени не ограничены, но в дальнейшем может наступить паралич глазодвигательного нерва или, когда в процесс вовлекается верхняя глазничная щель, — полная офталмоплегия. При этом нередко наблюдаются и тригемииальные расстройства.
Наличие экзофталма и является причиной того, что врачи часто ставят в таких случаях диагноз опухоли глазницы. Описаны случаи экзентерации орбиты в результате такого неправильного диагноза.
Если в процесс вовлекается канал зрительного нерва, то постепенно развивается атрофия зрительного нерва, заканчивающаяся, в конце концов, слепотой.
Кроме экзофталма и наступающей позже атрофии зрительного нерва, в некоторых случаях наблюдается и отек век, особенно выраженный утром после сна.
При направлении роста опухоли вперед развивается иногда характерный синдром: атрофия зрительного нерва с центральной скотомой па стороне поражения и застойный сосок на другой стороне. Этот синдром развивается постепенно. Вначале появляется центральная скотома. Появление скотомы объясняется тем, что зрительный нерв на стороне расположения опухоли сдавливается, в результате чего в первую очередь страдает наиболее чувствительный папилло-макулярный пучок; в дальнейшем развивается уже атрофия зрительного нерва.
Наличие центральной скотомы и отсутствие изменений на дне глаза заставляют многих врачей часто ставить при этом диагноз ретробульбарного неврита. При увеличении размеров опухоли может наступить повышение внутричерепного давления и развитие застойного соска па другой стороне.
Многие полагают, что этот синдром встречается главным образом при менингиоме обонятельной ямки. В действительности же он чаще наблюдается при менипгиомах области сфеиоидального гребня.
Менингиома крыльев основной (клиновидной) кости наблюдается преимущественно у женщин в возрасте 40—50 лет, причем левая сторона поражается чаще, чем правая. При менингиоме этой области часто развивается гиперостоз крыльев основной кости. Значительно реже отмечается истончение и разрушение их. В этом случае опухоль часто прорастает в глазницу.
Степень вовлечения большого и малого крыла основной кости и распространенность процесса можно определить на сагиттальном и боковом снимке черепа. В таких случаях необходимо всегда производить исследование и канала зрительного нерва, хотя и не всегда причиной атрофии зрительного нерва является сужение канала вследствие гиперостоза его стенок. Нам пришлось наблюдать случай с суженным каналом, при котором как глазное дно, так и острота зрения в течение долгого времени оставались нормальными. В дальнейшем наступила атрофия зрительного нерва и полная слепота.
Нужно полагать, что в таких случаях поражается внутричерепной отрезок зрительного нерва в результате сдавливания его близлежащей опухолью, вследствие чего развивается постепенно картина нисходящей атрофии.
При наличии гиперостоза крыльев основной кости часто возникают значительные трудности при диференциальной диагностике с так называемым идиопатическим гиперостозом. Для менингиомы более характерна некоторая крапчатость рисунка гиперостотической кости, но встречаются случаи, когда гипер-остоз при менингиоме имеет плотность слоновой кости и совершенно не отличается от идиопатического гиперостоза. При этом необходимо обращать внимание на границы утолщенной кости.
При идиопатическом гиперостозе границы крыльев основной кости более резко очерчены, чем при менингиоме. При менингиоме кость кажется как бы вздутой. Далее, при менингиоме крыльев основной кости чаще наблюдается расширение вен диплоэ и сфено-париетального синуса. Обусловлено это, вероятно, тем, что опухоль сдавливает кавернозный синус.
Диференциалыю-диагностическим признаком до известной степени может служить и тот факт, что при идиопатическом гиперостозе, несмотря даже на значительное выпячивание глазного яблока, движения его полностью сохранены. Это нам приходилось наблюдать даже при значительном сужении верхней глазничной щели. Объясняется это, очевидно, тем, что при идиопатическом гиперостозе щель очень медленно суживается, вследствие чего проходящие через нее нервы как бы приспосабливаются к новым условиям. Наблюдаемые же при менингиоме параличи тех или других мышц обусловлены воздействием опухоли на нервы, расположенные на основании черепа.
При менингиоме большого крыла у больных часто наблюдается выпячивание височной кости, чего не отмечается при идиопатическом гиперостозе.
Известное значение имеют и другие симптомы, наблюдаемые при менингиоме крыльев основной кости. К таковым относится нарушение психики, обусловленное проникновением опухоли под височную и лобную долю мозга. В последнем случае, когда опухоль поражает обонятельный нерв, наблюдается и односторонняя аносмия. К. Г. Тэриан наблюдал в ряде случаев и эпилептические припадки.
Несмотря все же на наличие ряда признаков, отличающих менингиому крыльев основной кости от идиопатического гиперостоза, диференциальный диагноз далеко не всегда возможен. Нам пришлось наблюдать два случая, когда на основании клинико-рентгенологической картины был поставлен диагноз менингиомы, а во время операции был обнаружен идиопатический гиперостоз при отсутствии какой-либо опухоли. В сомнительных случаях следует также производить исследование спинномозговой жидкости, в которой при менингиомах, по данным К. Г. Тэриана, в 78% наблюдается гиперальбуминоз.
При установлении диагноза опухоли головного мозга необходимо хирургическое вмешательство.
Одни опухоли могут быть тотально удалены (менингиомы, геманглиобластомы полушарий мозжечка, эпендимомы, папилломы, невриномы, ряд аденом гипофиза), другие (нейроэктодермальные), в связи с внутримозговым ростом, могут быть удалены лишь частично.
В этих случаях важно, где располагается опухоль, в доминантном или недоминантном полушарии головного мозга.
Имеет значение метод наиболее рационального удаления глиом с сохранением зон высокой функциональной значимости, а также осуществление внутренней декомпрессии, производимой резекцией смежных с опухолью участков мозга.
Хирургическое лечения менингиом
Лечение менингиом хирургическое. После компьютерной томографии (КТ) или магнитно-резонансной томографии (МРТ), в зависимости от локализации опухоли осуществляется соответствующий доступ и удаление опухоли.
Следует отметить, что в связи с широким применением КТ- и МРТ-исследований за последние годы у пожилых людей часто находят небольшие менингиомы различной локализации, протекающие бессимптомно. На наш взгляд эти небольшие менингиомы оперировать не следует, посколько имеющаяся у больных симптоматика чаще всего бывает обусловлена сосудистым заболеванием или выявляется в связи с переносимой закрытой черепно-мозговой травмой.
Развиваясь медленно, на протяжении многих лет и даже десятилетий, менингиомы достигают нередко очень крупных размеров, выдавливая для себя на поверхности мозга глубокое ложе. Будучи покрыты тонкой капсулой и тесно связанными своим основанием с твердой мозговой оболочкой, они получают обильное кровоснабжение преимущественно из оболочечных артерий (аа. meningeae media, anterior), диплоэтических сосудов и даже сосудов покровов черепа (аа. temporalis superficialis, occipitalis, supraorbital и др.).
Наряду с выраженной артериальной сетью, менингиомы обычно также окружены богато развитой сетью вен, связывающих их с соседними синусами и крупными венозными магистралями. Этим объясняется выраженная кровоточивость, наблюдаемая при удалении этих опухолей.
Больные с этими новообразованиями подлежат не только КТ- или МРТ-исследованию, но и ангиографическому, позволяющему определить степень васкуляризации опухоли и перед ее удалением, при необходимости, редуцировать степень ее кровоснабжения. Для этого применяется селективная эмболизация питающей опухоль артерии различными способами (рис. 60), чаще всего — ветви наружной сонной артерии.

Рис. 60. Схема кровоснабжения и удаления менингиомы. A. Менингеальная артерия (1) кровоснабжает опухолевую массу. Пиальные артерии (4) васкуляризируют капсулу опухоли. Существуют анастомозы между двумя бассейнами артерий. 2 — дренирующие вены. 3 — катетер в системе наружной сонной артерии (оболочечная артерия). Б. После эмболизации сосуда (3) наступает некроз центральной части опухоли. B. После краниотомии коагулируют пиальные артерии (4), кровоснабжающие опухоль. Г. Обескровленную опухоль удаляют.
При невозможности эмболизировать питающую артерию можно перевязать одну или несколько ветвей наружной сонной артерии, что заметно облегчает удаление менингиомы, особенно коагуляцию ее матрикса.
Локализация менингиом околоселлярной области вблизи жизненно важных структур головного мозга, базальных сосудов и нервов, а также нередкая интимная связь между ними требует большого хирургического мастерства и точной ориентировки в анатомо-топографических взаимоотношениях, заметно меняющихся в условиях патологии.
Основные причины неблагоприятного послеоперационного течения связаны с повреждением в процессе удаления опухоли жизненно важных структур гипоталамической области или сосудов переднего отдела виллизиева круга, часто включенных в ткань опухоли.
Для улучшения доступа к хиазмально-селлярной области при операциях по поводу менингиом бугорка турецкого седла и ольфакторной ямки необходимо использовать бифронтальный доступ, а для обеспечения более широкого поля зрения может быть произведено пересечение сагиттального синуса и серповидного отростка.
При выделении опухоли, препаровке сосудов и зрительных нервов необходимо использовать микрохирургический инструментарий — бинокулярную лупу с увеличением в два раза, либо микроскоп.
Здесь вновь необходимо указать, что кроме компьютерных данных и МРТ-исследования крайне важно иметь и ангиографические данные, позволяющие определить взаимоотношения опухоли и сосудов, в частности, внутренней сонной артерии, передней мозговой и даже средней мозговой артерии. Из 29 случаев околоселлярных менингиом в 18 была удалена опухоль ольфакторной ямки или бугорка турецкого седла, а в 11 опухоли располагались на медиальных отделах крыльев основной кости, при этом в 9 случаях опухоль обрастала сонную или переднюю мозговую артерию.
На наш взгляд, гигантские опухоли этой локализации следует оперировать многоэтапно или вообще не трогать, поскольку одноэтапные операции весьма часто заканчиваются смертью больного.
Подход в район хиазмы осуществляется по крышам обеих глазниц путем одновременного поднимания лобных долей, что обеспечивает тцирокий обзор основания мозга, включая зрительные нервы и хиазму, передние отделы виллизиева круга и супраклиновидный отдел внутренней сонной артерии.
При опухолях этого региона и, особенно, при менингиоме ольфакторной ямки или бугорка турецкого седла, их удаление целесообразно начать с коагуляции видимых поверхностных сосудов новообразования с последующим отделением опухоли от матрикса.
При больших опухолях после коагуляции поверхностных сосудов (коагуляция может быть моно- или биполярной) начинают с клиновидного удаления средней и переднебазальной части менингиомы. Кровотечение останавливают коагуляцией, клипированием и тампонадой турундами, смоченными раствором перекиси водорода. Затем с помощью коагуляции или наконечника электроотсоса, соединенного с монополярной коагуляцией, отделяют опухоль от места ее прикрепления, тем самым выключая основные источники ее кровоснабжения. Для облегчения удаления новообразования весьма аффективным бывает его прошивание в различных направлениях с последующим подтягиванием опухоли за нитки.
После этого ее отделяют от зрительных нервов и сонной артерии, а также начальных отделов передней мозговой артерии с одной стороны, затем с другой.
После удаления опухоли и гемостаза твердая мозговая оболочка по возможности ушивается. Костные лоскуты укладываются на место, накладываются отдельные швы на надкостницу.
В сомнительных случаях, когда костные лоскуты оказываются недостаточно фиксированными, на каждом из них по медиальному краю образуют по одному узкому фрезевому каналу, и костные лоскуты притягивают и фиксируют друг к другу нитью № 6.
Кожный лоскут укладывают на место и рану зашивают. Вводятся дренажи.
При бифронтальном доступе время операции удлиняется, но результаты хирургического вмешательства заметно улучшаются.
Могут быть применены более щадящие варианты бифронтального одно-двухстворчатого костного лоскута.
При менингиоме крыльев клиновидной кости применяется лобно-птерионально-височный доступ, который характеризуется следующим.
Линия кожного разреза напоминает арбалет: подковообразная часть разреза начинается от середины надбровной дуги на 1 см выше нее, поднимается вверх и кзади и в проекции наружного слухового прохода поворачивает вниз до ушной раковины. Вертикальная часть разреза проходит от середины скуловой дуги к вершине подковообразной части разреза.
Кожа и мягкие ткани рассекаются до кости и отделяются от нее до основания черепа и скуловой дуги. Образовавшиеся кожно-мышечные лоскуты оттесняются книзу и в стороны и фиксируются. Выполняется костно-пластическая трепанация максимально близко к основанию черепа. В необходимых пределах резецируют часть большого и малого крыльев- вплоть до переднего клиновидного отростка и латерального края овального и круглого отверстий.
Деваскуляризация опухоли осуществляется путем коагуляции средней оболочечной артерии у остистого отверстия. Твердую мозговую оболочку рассекают дугообразно основанием к виску. Удаление опухоли производят в направлении книзу, что уменьшает травматизацию мозгового вещества (рис. 61-63).

Рис. 61. Схема доступа к менингиоме малого крыла

Рис. 62. Смещение полюсов височной и лобной доли. Обнажение опухоли.

Рис. 63. Остатки удаляемой опухоли. Рядом с ними находятся зрительный нерв, передняя мозговая, средняя мозговая и глазничная артерии.
Следует помнить, что менингиомы ольфакторной ямки и спинки турецкого седла кровоснабжаются передней или задней зтмоидальной артерией, передней ветвью средней оболочечной артерии или ветвью глазничной артерии.
Менингиомы крыльев клиновидной кости кровоснабжаются средней оболочечной артерией, ветвями внутрикавернозного сегмента внутренней сонной артерии или возвратной ветвью подорбитальной части глазничной артерии. Между ними существует достаточно богатая сеть анастомозов. Таким образом, выключение средней оболочечной артерии заметно уменьшает кровоточивость, но само по себе не обеспечивает полного выключения кровоснабжения опухоли.
С нашей точки зрения, при больших менингиомах передней черепной ямки и крыльев клиновидной кости, целесообразно облегчить удаление опухоли путем перевязывания ветви наружной сонной артерии на шее, либо эмболизации средней оболочечной артерии.
Эти опухоли должны быть отнесены скорее всего к опухолям средней черепной ямки, так как, вырастая из оболочки крыльев основной кости, они распространяются в основном в среднюю черепную ямку. Сюда относятся главным образом арахноидэндотелиомы.
В Институте нейрохирургии имени Н. Н. Бурденко Н. И. Мироновичем изучены 104 больных с опухолями этой области. Арахноидэндотелиомы крыльев основной кости могут быть разделены на три группы: наружного отдела большого крыла, внутреннего отдела большого крыла, внутреннего отдела малого крыла. Каждая из этих групп имеет свои клинические черты и в значительной степени отличается друг от друга.
Арахноидэндотелиомы наружной части большого крыла обычно прорастают височную кость, а иногда и мышцы. Вследствие этого роста по направлению к черепу и за его пределы у этих больных слабо выражены гипертензионные явления даже при наличии большой опухоли. Заболевание в основном проявляется местными болями в области поражения и односторонней экзофтальмией. При значительном увеличении своих размеров эти опухоли могут давать поражения глазодвигательных нервов, а также легкие корковые явления со стороны прилежащих областей мозга, как, например, галлюцинации, легкие речевые нарушения и эпилептические припадки. Очень большие изменения наблюдаются при рентгенологическом исследовании, при котором обнаруживаются большие гиперостозы наружной части большого крыла, которые распространяются иногда и на орбиту, вызывая этим самым выпячивание глазного яблока и смещение его книзу и кнутри. Обычно этп костные изменения возникают раньше других признаков заболевания. Эти опухоли очень часто протекают совсем без неврологических симптомов и даже без повышения внутричерепного давления.
Арахноидэндотелиомы внутреннего отдела большого крыла имеют совершенно другую симптоматику. Эти опухоли по существу являются опухолями сильвиевой борозды и поэтому оказывают влияние на прилежащие области мозга, а именно: кору лобной и височной долей. Вся симптоматика заболевания развивается очень медленно, как при всех арахнопдэндотелиомах, причем в виде явлений постепенно нарастающей гипертензии. Сначала влияние опухоли выражается явлениями коркового раздражения, а именно: фокальными эпилептическими припадками, характерными для оперкулярной области, вестибулярными головокружениями, галлюцинациями обонятельно-вкусовыми, а иногда зрительными и слуховыми. В дальнейшем начинают отмечаться явления выпадения, причем при направлении роста и кпереди появляется односторонняя экзофтальмия, обусловленная сочетанием гиперостоза и нарушением кровообращения в орбите. Увеличивается повышение внутричерепного давления, а также появляются стволовые симптомы. Наблюдаемые расстройства речи носят сенсорно-афатический характер при локализации опухоли слева. В связи с ростом под височную долю появляются расстройства узнавания запахов при сохранности восприятия обонятельных ощущений. Последний симптом имеет большое значение в диагностике заболевания.
Арахноидэндотелиомы малого крыла резко отличаются по своей симптоматике от предыдущих двух групп опухолей. Со стороны зрительного нерва имеется обычно первичная атрофия, а в определенные периоды заболевания появляется застой на глазном дне с противоположной стороны. В связи с давлением на проходящий здесь зрительный тракт появляется гомонимная гемианопсия с другой стороны. На стороне опухоли постепенно падает зрение, оставаясь длительное время сохранным на противоположной. Нарушения обоняния носят первичный характер, т. е. появляется сначала понижение, а затем и отсутствие обоняния на стороне опухоли.
Резко бывают выражены симптомы со стороны верхней глазничной щели, а именно: поражение отводящего и глазодвигательного нервов в виде офтальмопарезов и офтальмоплегий на стороне опухоли.
Симптоматика поражения тройничного нерва отличается изменчивостью и непостоянством. В начале заболевания бывают приступообразные боли, а при более длительном влиянии опухоли появляются расстройства чувствительности.
Рентгенологически также имеются обычно гиперостозы в области малого крыла, но они никогда не достигают такой величины, как при арахнопдэндотелиомах наружных отделов большого крыла. Рентгенологическая семиотика при арахнопдэндотелиомах области крыльев основной кости отличается многообразием и выражается гиперостотическими и деструктивными изменениями большого и малого крыльев основной кости, стенок орбиты, верхнеглазничной щели, зрительного отверстия, передних клиновидных отростков. Выявление их играет важную роль в диагностике.
Пневмограммы имеют также разную картину при опухолях этой области. Так, при арахноидэндотелиомах малого крыла преобладает деформация переднего рога и передних отделов бокового желудочка. При опухолях большого крыла — внутренних его отделов, не выполняется нижний рог. Дугообразно бывает поддавлено тело бокового желудочка; передний рог часто не изменяется.
На ангиограммах при опухолях малого крыла имеются отклонения переднемозговой артерии, начальных ее отделов кзади и кверху. Для опухолей большого крыла характерно смещение средней мозговой артерии, дугообразное ее отклонение кзади и кверху.
Читайте также:


