Опухоль в мышечной ткани миома
Опухоли мышечной ткани делят на опухоли гладких мышц — лейомиомы и поперечно исчерченных — рабдомиомы с их злокачественными аналогами злокачественными лейомиомами и злокачественными рабдомиомами. Особняком стоят так называемая миома из миобластов (опухоль Абрикосова, миобластомиома) и эпителиоидная лейомиома, гистогенез которых остается неясным. Источником гладких мышечных клеток в мягких тканях являются стенки сосудов и периваскулярные камбиальные элементы, способные дифференцироваться в гладкомышечные. Поперечно исчерченные мышцы имеют мезодермальное происхождение и возникают из миотомов. Высказывается также предположение, что мышцы вентральной части туловища и конечностей образуются из мезенхимы.
Лейомиома (фибролейомиома, миома, сосудистая лейомиома) — зрелая доброкачественная опухоль. Возникает в любом возрастe у лиц обоего пола, чаще в 30—50 лет. Микроскопически опухоль представляет собой четко отграниченный узел плотной консистенции. Размеры самые различные. В забрю-шинной клетчатке, средостении, легком диаметр ее может быть более 15— 20 см. Нередко лейомиомы бывают множественными, то в виде изолированных, то в виде сливающихся узлов. Микроскопически лейомиома состоит из опухолевых мышечных клеток веретенообразной формы, которые собираются в пучки, идущие в различных направлениях. Клетки окружены аргирофильными волокнами, образующими для каждой из них как бы футляр. Коллагеновые волокна встречаются в небольшом количестве.
Опухолевые мышечные клетки отличаются от нормальных несколько большим размером, более плотным ядром В цитоплазме можио обнаружить миофибриллы. Особенно при окраске железным гематоксилином по Гейденгайну, азаном по Мэллори, четко выявляются оин при электронно-микроскопическом исследовании. На поперечных разрезах ядра округлые, лежат в центре клеточного тела. При таких сечениях особенно хорошо видна структура аргирофильной сети, петли которой окружают каждую клетку. Наиболее четко строение лейомиом выступает при окраске по Ван-Гизону, азаном по Мэллори, при импрегнации серебром по Папу или Футу. Иногда ядра в миоме образуют так называемые ритмичные структуры или фигуры палисада, что служит показателем роста опухоли.
Микроструктура миомы меняется в зависимости от ее возраста. На границе опухоли с окружающими тканями реактивные изменения выражены слабо, и опухоль бывает нечетко отграниченной, что создает ложное впечатление инфильтрирующего роста. С течением времени количество стромы увеличивается, мышечные клетки атрофируются, вследствие чего опухоль постепенно приобретает строение фибромиомы и превращается в четко отграниченный узел. Строма миом и особенно стенки сосудов подвергаются гиалинозу. Как выражение дистрофических процессов и инволюционных изменений возможны пикноз ядер мышечных клеток, появление уродливых их форм, вакуолизация цитоплазмы. При этом создается картина полиморфизма структуры опухоли, причина которого, таким образом, кроется в дегенеративных изменениях.
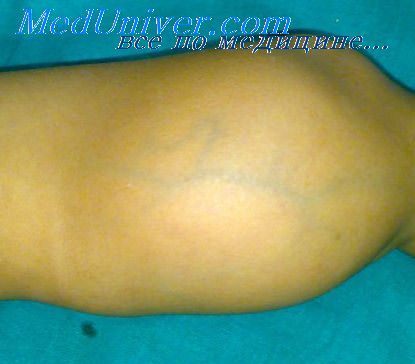
Его необходимо отличать от полиморфизма, связанного с дальнейшей катаплазией и возможным озлокачествлеиием опухоли. В миомах нередко возникают нарушения циркуляции, приводящие к отеку и некробиозу ткани с последующим образованием очагов некроза и кист. На периферии таких очагов происходит усиленная пролиферация клеток опухоли и ее стромальных элементов с полиморфизмом клеточных структур, что также может создать ложное представление об озлокачествлении опухоли. Отличить лейомиому от фибромы и фибросаркомы обычно нетрудно, особенно если окрасить срезы по Ваи-Гизон, Футу или Папу. Сложнее дифференциальная диагностика с нейрогенными опухолями и особенно с фасцикулярной неврилеммомой.
Основными критериями служат форма ядер и отношение клеток к волокнам стромы, а также данные электронной микроскопии. Отмечается, что наличие или отсутствие озлокачествлення лейомиомы зачастую определить затруднительно, так как критерии озлокачествлення этой опухоли относительны и недостаточны, и их значение неодинаково при различных локализациях опухоли.
Ангиолейомиома из замыкающих артерий (ангиомиома, сосудистая лейомиома) впервые выделена V Babes еще в 1884 г, детально изучена А. Р. Stout, Р. W. Allen, S. Schumacher и др в 40—50-е гг XX столетия Клинически характеризуется болезненностью при внешних воздействиях (давление и т п ), при раздражении и эмоциях может менять размеры (tumor erectilis). Размеры опухоли редко превосходят 1—2,5 см, располагается под кожей, чаше на нижних конечностях, в основном у пожилых людей, большей частью (до 2/з всех наблюдений) локализуется вблизи суставов. Характеризуется медленным ростом и доброкачественным течением.
Микроскопически характеризуется обилием сосудов различной структуры, среди которых преобладают артерии, по строению близкие к артериям замыкающего типа. Эти артерии имеют просвет звездчатой формы, а стенки их построены из нескольких слоев гладких мышц, среди которых имеются продольный мышечный н наружный кольцевидный слои. Под слоем эндотелия нередко удается увидеть скопления эпителиоидных клеток, напоминающих гломусные. Артерии в опухоли образуют беспорядочно извивающиеся и складывающиеся в клубки сосуды. Наряду с такими сосудами в опухоли располагаются сосуды синусондного ткпа и сосуды, напоминающие вены. Стромальиые элементы между всеми этими образованиями выражены неравномерно, строма то скудная, то представлена коллагеновыми, частью гиалинизированными волокнами и их пучками. Мышечные клетки заключены в нежную аргирофильную сеть, волокна которой оплетают каждую такую клетку. Изредка можно-видеть кровоизлияния, скопления зерен гемосидерина, мелкие очажки некроза ткани.
Опухоль имеет четкие контуры, иногда связана со стенкой крупной артерии.
В зависимости от преобладания тех или иных структурных элементов выделяют ангиолейомиомы артериального, венозного, смешанного типа или малодифференцированные опухоли с немногочисленными шелевидного характера сосудистыми образованиями.
Генез ангиолейомиом дискутируется, в настоящее время преобладает точка зрения о близости их к гломусангиомам Барре — Массона.
- Вернуться в оглавление раздела "гистология"
Распространенными доброкачественными опухолями являются липомы, фибромы, ангиолипомы, доброкачественные фиброзные гистиоцитомы, нейрофибромы, шванномы, гемангиомы, опухоли клеток сухожилий, миксомы.
Доброкачественные поражения мягких тканей редко метастазируют, но часто бывают большими и глубокими. Однако, некоторые образования ведут себя весьма агрессивно. Диагностированное вторжение в близлежащие ткани увеличивает шанс неполного удаления и возможность того, что опухоль вернется.
У взрослых наиболее распространенной доброкачественной опухолью мягких тканей является липома. У детей ‒ киста Бейкера. Чаще всего как у взрослых, так и у детей наблюдаются липома и гемангиома.
Симптомы
Доброкачественные опухоли кожи, опухолевидные пролиферации тканей кожи развиваются в большинства случаев безболезненно в виде одиночных или множественных узлов либо разрастаний. Чаще они локализуются в верхних конечностях, на туловище, лице. В большинстве случаев новообразования покрыты кожей с нормальной окраской, реже — розового цвета. Встречаются образования с различной окраской от желтовато – коричневого цвета до черно-синего.
Наиболее частым симптомом является неожиданно прощупываемая опухоль, на втором месте стоят различного рода болевые ощущения, предшествующие появлению опухоли, и на третьем — появление болезненной опухоли.
Характер болевых ощущений, как правило, умеренный и непостоянный, они не имеют такой интевсивности, как при первичных опухолях костей, и чаще всего проявляются при функциональных нагрузках или ощупывании опухоли. При прорастании опухоли в кость боли становятся постоянными, а при локализации в области крупных нервных стволов может развиться картина неврита или плексита.
Виды доброкачественных новообразований
Исходит из волокнистой соединительной ткани и может встречаться везде, где последняя имеется. Различают твердые фибромы, представленные узлом плотной консистенции, и мягкие фибромы, характеризующиеся дряблой консистенцией. Излюбленной локализацией мягких фибром, как правило растущих на ножке, является подкожная клетчатка половых органов и анальной области. Фибромы растут чрезвычайно медленно, четко отграничены от окружающих тканей, подвижны.
Образуется из жировой ткани. Наиболее часто располагается в подкожной клетчатке, но может находиться в любой части тела, где есть жировая ткань (например, в забрюшинном пространстве). У женщин липомы отмечаются в 3-4 раза чаще, чем у мужчин, возраст при этом значения не имеет. Иногда встречаются множественные липомы (липоматоз). Опухоль часто характеризуется дольчатым строением, мягкой консистенцией. Она не спаяна с кожей и подвижна по отношению к окружающим тканям. Рост липомы медленный. Размеры ее различные, иногда довольно значительные. При наличии в липоме большого количества соединительной ткани опухоль относят к фибролипоме. Однако этот диагноз ставится преимущественно после гистологического исследования.
Развивается из мышечной ткани и может локализоваться в любом участке тела, где есть мышечная ткань. Опухоль, возникающую из поперечнополосатой мускулатуры, называют рабдомиомой, из гладкой — лейомиомой. В мягких тканях встречаются в основном рабдомиомы, располагающиеся, как правило, на конечностях. Заболевание наблюдается одинаково часто у лиц обоего пола, возникает обычно в молодом возрасте. Опухоли растут медленно, имеют плотноэластичную консистенцию, подвижны, отграничены от окружающих тканей, безболезненны. Так как миомы находятся в толще мышц и не причиняют больным беспокойства, они уже к моменту обращения пациентов к врачу обычно бывает довольно значительных размеров.
Представляет собой опухоль, исходящую из кровеносных сосудов. Отмечается чаще всего в детском и молодом возрасте. Выделяют в зависимости от локализации следующие группы гемангиом: преимущественно кожных покровов, опорно-двигательного аппарата в целом и паренхиматозных органов. В мягких тканях чаще всего встречаются кавернозные, рацемические и межмышечные гемангиомы. Они образуются в основном в подкожной клетчатке и мышцах нижних конечностей.
Клиническая картина гемангиомы характеризуется двумя основными признаками: болью и наличием припухлости (опухоли). Консистенция ее мягко- или плотноэластичная. Плотная консистенция встречается обычно при относительно малом содержании функционирующих сосудов в опухоли. При большом количестве функционирующих сосудистых полостей консистенция гемангиомы мягкая. Если опухоль связана с крупным артериальным сосудом, то она может пульсировать, и тогда над ней определяется сосудистый шум.
Окраска кожи над опухолью различна и зависит от глубины залегания и роста гемангиомы. Если опухоль располагается в глубине мышечных тканей и даже продолжает расти в сторону костей конечности, цвет кожи над ней может не изменяться. При неглубокой локализации опухоли и ее росте в подкожную клетчатку окраска кожи может переходить от синюшного до ярко-багрового цвета. При сдавливании такая опухоль уменьшается в размерах, а окраска кожи становится менее интенсивной. Боли при гемангиоме, как правило, свидетельствуют о далеко зашедшем патологическом процессе, поражающем глубокие мышечные ткани и нервы конечностей.
Встречается чаще всего в детском и среднем возрасте преимущественно у лиц мужского пола. Излюбленной локализацией опухоли являются ногтевые фаланги. В подавляющем большинстве случаев гломусная опухоль бывает одиночной, но иногда их может быть несколько на одном участке. Ведущий симптом — резкая жгучая болезненность при надавливании на ткани, в которых расположена опухоль. Клинически гломусная опухоль становится заметной спустя довольно длительный срок после появления болей. В большинстве случаев она округлая, эластичной консистенции, диаметром от 1 до 3 см. Кожа над опухолью нередко синюшного цвета.
Эта опухоль обычно находится в тех местах, где есть синовиальная оболочка. Отмечается в возрасте 30-50 лет, причем несколько чаще у женщин. В подавляющем большинстве случаев гигантоклеточная опухоль располагается на верхних конечностях в области сухожильных влагалищ кисти, реже — на самой кисти, стопе, недалеко от лучезапястного и голеностопного суставов. Растет гигантоклеточная синовиома медленно в виде бугристого округлого или овального узла умеренно плотной консистенции, отграниченного от окружающих тканей. Иногда она состоит из нескольких узлов с единой фиброзной капсулой. Изредка опухоль связана с кожей.
Возникает из шванновских клеток оболочки нервов. Локализуется по ходу нервных стволов. Встречается в любом возрасте. Поражаются преимущественно верхние конечности, шея и голова. Опухоль бывает одиночной или множественной, растет медленно в виде четко отграниченного узла. Размеры невриномы — от нескольких миллиметров до 3-4 см в диаметре. Опухоль плотной консистенции. Одним из характерных признаков является болезненность при надавливании.
Развивается из оболочек нервов. Наблюдается у мужчин и женщин любого возраста. Наиболее часто локализуется в области межреберных и седалищных нервов. Нейрофибромы представлены преимущественно одиночными узлами, однако встречается и множественный нейрофиброматоз, известный как болезнь Реклингхаузена. Нейрофибромы растут медленно, имеют округлую форму, гладкую поверхность и плотноэластичную консистенцию. Надавливание на опухоль вызывает боль по ходу нерва. Размеры нейрофибромы могут быть различными, достигая иногда 15-20 см в диаметре.
Диагностика и лечение
Основные методы диагностики: биопсия, физический осмотр, ультразвуковая диагностика. Большинство доброкачественных новообразований подлежит хирургическому лечению и ампутации. Основными показаниями к хирургической операции при доброкачественной опухоли мягкой ткани являются увеличение размеров новообразования, хроническая травматизация, высокий риск озлокачествления.
Основные методы лечения: хирургическое удаление (резекция, иссечение при помощи скальпеля), липосакция (откачка содержимого опухоли шприцом), прием стероидов (ограничивают рост опухоли, но не удаляют её), лазерное удаление, криотерапия (использование жидкого азота). Может использоваться комбинация методов. Заживление занимает около двух недель, в зависимости от места расположения и повреждения других типов тканей.
Впервые сталкиваясь с заболеванием миома матки, женщина желает узнать, что это такое и как лечить патологию. Миома матки (фибромиома) – это доброкачественная по природе опухоль, состоящая в основном из соединительных волокон, и формирующаяся на внутренней или внешней поверхности матки. Размеры патологии могут варьироваться от микроскопических (5-8 мм) до больших (более 10 см). Последние легко обнаружить при прощупывании живота пациентки. Некоторые виды фибромиом способны вырастать до 2-3 кг. Чаще диагностируются множественные узлы, располагающиеся в прослойке мышц.

Классификация
В зависимости от локализации выделяют несколько вариаций фибромиомы:
- Интерстициальная – образование шарообразной формы развивается в мышечной стенке матки. Проявляется значительной зоной поражения.
- Субсерозная – локализация в подбрюшинной области, с внешней стороны матки. Уменьшается после наступления менопаузы.
- Субмукозная – опухоль формируется в миометрии, характеризуется быстрым темпом роста, ярко выраженными симптомами.
- Интралигаментарная – редко встречающаяся форма, растёт из тела матки наружу, локализируясь между маточными связками.
- Миома шейки матки – диагностируется в мышечном слое влагалища.
По тканевому составу узелковые наросты разделяют на такие виды:
- лейомиома – формируется из гладкой мускулатуры;
- фиброма – состоит из соединительной ткани;
- ангиома – образована из сплетения кровеносных и лимфатических сосудов;
- аденомиома – представлена эпителиальными железами и гладкомышечными волокнами.
По степени развития миому разделяют на две формы:
- простая – состоит преимущественно из соединительной ткани;
- профилирующая – быстрорастущее доброкачественное образование.
Около 90% всех миоматозных формирований — это миома тела матки у которой признаки, беспокоящие женщину, маловыражены. Каждая единичная миома матки по мере роста имеет всё более яркие симптомы, и требует, чтоб лечение было своевременным, ведь существует риск появления множества подобных очагов поражения.
Причины
Появление фибромиомы провоцируется множеством причин. Главным фактором считается гормональный дисбаланс у женщин – избыточная выработка эстрогена и недостаточная – прогестерона. Другими причинами этой патологии считаются:
Симптомы разных форм миомы
На раннем этапе развития миома матки маленького размера и заметными симптомами не сопровождается. Выявляют изменения обычно при гинекологическом осмотре. Миома матки любого типа имеет особенные симптомы и признаки, которые проявляются сильнее по мере увеличения опухоли.

Для интерстициальной формы характерна:
- анемия;
- повышение температуры;
- меноррагии (обильные менструации);
- метроррагии (кровотечения вне цикла);
- постоянные, похожие на схватки ощущения внизу живота.
Субсерозная форма проявляется:
- сбоем менструального цикла;
- выкидышами на ранних сроках;
- бесплодием;
- нарушением функций кишечника;
- проблемами с мочеиспусканием;
- ноющими болями в животе.
Субмукозная (на ножке) миома обычно бессимптомна, но могут отмечаться:
- обильные, длительные месячные;
- приступообразные боли (при формировании узла).
Интралигаментарная форма характеризуется:
- меноррагиями и метроррагиями;
- частыми ноющими болями;
- проблемами с вынашиванием ребенка при беременности.
При шеечной форме наблюдается:
- бледность;
- быстрая утомляемость;
- сильные головные боли.
Обнаружение миомы при беременности – неблагоприятный фактор, часто приводящий к выкидышам, нарушению нормального функционирования плаценты, преждевременным или затяжным родам. Увеличение опухоли в период вынашивания может становиться причиной гипоксии, внутриутробной задержки развития плода.
Миома матки может практически не иметь симптомы и признаки при климаксе. Иногда случается регресс опухоли. Однако в большинстве случаев миома матки при климаксе начинает тревожить женщину, появляются беспокоящие симптомы, и врачом назначается необходимое лечение.
Диагностика
Дифференциальный диагноз заболевания зависит от выраженных симптомов. Аномалии матки часто обнаруживаются лишь в процессе гинекологического осмотра пациентки.
При выполнении бимануального влагалищного исследования доктор может заподозрить формирование миомы матки по её увеличению, бугристой и плотной поверхности. Вопрос о том, можно ли вылечить миому матки, волнует всех пациенток, впервые услышавших этот диагноз. Прогноз обычно благоприятный. Однако необходима дальнейшая дифференциация миомы от других опухолевидных формирований придатков матки.

Для уточнения патологии применяется комплекс обследований:
- УЗИ матки и яичников влагалищным датчиком. Метод помогает узнать локализацию узлов, их количество и структуру. Миома матки на УЗИ – это округлый объект, обладающий чётким и ровным контуром.
- Гистероскопия. Выполняемая визуализация позволяет осмотреть полость матки, выявить полипы, увеличение фибромиомы, патологию эндометрия.
- Лапароскопия. Исследование с помощью лапароскопа, вводимого через проколы на животе, применяют, если возникают трудности с диагностикой опухоли.
- Гистеросальпингография. Рентгенологический метод позволяет обнаружить патологические образования в матке.
- МРТ. Используется по назначению доктора для более точного определения структуры или локализации миомы.
- Определение гормонального фона. Исследуется уровень ФСГ, ЛГ, пролактина, эстрогенов, прогестеронов, гормонов надпочечников и щитовидной железы для поиска причины, спровоцировавшей появление опухоли.
- Радиометрия. Производится амбулаторно для принятия решения о необходимом объёме операции.
- Биопсия. Выполняется при гистеросальпингографии для исключения злокачественного заболевания.
- Кульдоскопия. Это изучение эндоскопом, через разрез заднего свода влагалища, органов малого таза. Если миома матки плохо визуализируется при использовании других способов, то диагностика таким методом помогает собрать информацию о патологии и определиться с вариантом лечения.
Вспомогательные варианты диагностирования нужны для оценки состояния эндометрия и яичников, обнаружения воспалительных заболеваний органов женской репродуктивной системы.
Все необходимые диагностические обследования определяются доктором для каждого пациента индивидуально. Обычно для уточнения диагноза бывает достаточно бимануального осмотра врачом на кресле и УЗИ матки.
Лечение миомы матки
Миома матки, хотя и является доброкачественным образованием, однако её лечение должно быть своевременным, ведь риск перерождения в рак существует у любой опухоли. Терапию проводят двумя способами: консервативным и хирургическим.
Цель медикаментозной терапии – торможение роста фибромиомы и предотвращение появления осложнений. Гормональные средства принимаются орально или вводятся инъекционно. Выполняется также вспомогательная терапия (обезболивание, устранение анемий, сокращение кровопотери).
Показания для назначения медикаментозного лечения фибромиомы:
- размеры образования менее чем на 12 недель беременности;
- субсерозная и интерстициальная форма патологии;
- болевых ощущений нет;
- есть противопоказания к проведению операции.
Принцип медикаментозной терапии – использование препаратов на гормональной основе.
Используются определённые группы специальных препаратов:
- Андрогены: Даназол, Гестринон. Происходит подавление синтеза гормонов яичников и фибромиома уменьшается. Назначается приём до 8 месяцев.
- Гестагены : Дюфастон, Утрожестан, Норколут. Их рекомендуют при маленьких формах патологии и имеющейся гиперплазии эндометрия. Пьют курсами до 8 месяцев.
- Комбинированные оральные контрацептивы (КОК): Жанин, Регулон, Ярина. Тормозят увеличение фибромиомы размерами до 2 см. Минимальный курс – 3 месяца.
- Аналоги гонадропин рилизинг-гормона аГнРГ: Бусерелин, Золадекс. Блокируют овуляцию, прекращает выработку гормонов яичниками и способствуют рассасыванию патологии. Назначают до полугода, АГРГ перед операцией при фибромиоме матки применяется с целью уменьшения размера патологического образования. Ведь средства могут спровоцировать гипоэстрогению.
Показания к оперативному лечению фибромиомы матки:
- размеры образования более, чем на 12 недель беременности;
- применение медикаментозных препаратов оказалось неэффективным;
- быстрый рост опухоли (от 4 недель в течение года);
- имеются сопутствующие патологии яичников;
- присутствует сильный болевой синдром;
- отмечаются серьёзные нарушения цикличности менструаций;
- при выкидышах и бесплодии.

Операции по удалению фибромиомы делятся на:
- радикальные (гистерэктомия);
- органосохраняющие (миомэктомия, ЭМА, ФУЗ-абляция, гистерорезектоскопия).
В зависимости от возрастной категории женщины и локализации фибромиом, совершается выбор вида хирургического вмешательства.
- Эмболизация маточных артерий (ЭМА) – перекрытие кровотока в артериях фибромиомы с помощью препарата, содержащего эмболы. Происходит постепенный некроз тканей опухоли.
- Миомэктомия. Доброкачественные узлы вылущивают абдоминальным или лапароскопическим способом. Но терапия миомы матки, проводимая таким образом, имеет большой риск рецидива патологии.
- Гистерорезектоскопия. Выполняется женщинам с субмукозной формой фибромиомы. Гистероскоп направляется в матку через влагалище и производится удаление опухоли.
- ФУЗ-абляция. Осуществляется с помощью ультразвуковой волны, назначается только при одиночных образованиях.
- Гистерэктомия. Это полное вырезание матки вместе с шейкой и яичниками. Проводится абдоминальным, лапароскопическим либо влагалищным способом. Последний возможен при маленьких фибромиомах.
Нетрадиционные методы терапии
Фитотерапия положительно воздействует на весь организм. Однако лечение народными средствами можно использовать только после консультации с врачом. Оно эффективно при применении у женщин с маленькими фибромиомами. Популярными являются настойки и вытяжки из крапивы, боровой матки, чистотела, шандры, мяты, зюзника европейского и боярышника. Активные вещества этих растений разрушающе действуют на миоматозные узлы. Интенсивно применяется в нетрадиционной медицине и прополис. Это средство укрепляет иммунитет, уменьшает рост опухоли. Ещё для терапии миомы используют спорыш, медуницу, хвощ – травы, способные регулировать образование соединительной ткани. Они препятствуют формированию спаек и рубцов.
Последствия и осложнения
Активный рост новообразования – абсолютное показание к полному иссечению матки. Чем же ещё миома матки может быть опасна? Самым тяжёлым осложнением является озлокачествление миомы – перерождение в саркому (до 2% случаев). Другие возможные осложнения:
- выкидыши (в первом триместре);
- бесплодие;
- внематочная беременность;
- анемия;
- массивное маточное кровотечение;
- пиелонефрит;
- омертвение тканей фибромиомы;
- цистит;
- быстрое увеличение патологического образования;
- головные боли;
- перекрут ножки узла миомы;
- повышенная утомляемость и обмороки;
- гиперплазия эндометрия;
- гиперполименорея;
- проявление гнойных процессов в фибромиоме.
При регулярном наблюдении у доктора и бережном отношении к состоянию собственного здоровья женщина может уменьшить риск появления осложнений.
Профилактика
Миома матки формируется вследствие не одной причины возникновения, а целого комплекса условий и очень часто – на фоне пониженного иммунитета.
Поэтому обнаружение доброкачественного образования сигнализирует о необходимости изменения образа жизни и рациона. Полезна пища, богатая полиненасыщенными жирными кислотами. В питании должны присутствовать множество овощей и фруктов, растительных блюд, орехов. Следует употреблять много жидкости. Рекомендуется обязательно добавить в еженедельное меню рыбу.
Запрещены сауна, горячая ванна, солярий, баня. Лечение сопутствующих заболеваний половых органов должно проводится своевременно. Сохранение нормальной массы тела поможет избежать ожирения, считающегося дополнительным фактором риска при возникновении патологии. Каждые 10 кг излишнего веса увеличивают возможное появление фибромиомы на 20%.
Рекомендуется раз в полгода приходить на осмотр к гинекологу. Ведь выявление миомы на ранних стадиях формирования поможет ограничиться неинвазивными или медикаментозными методами лечения. При наследственной предрасположенности женщины к появлению фибромиомы первую беременность желательно сохранить.
Своевременные первые беременность и роды (до 35 лет) с периодом лактации снижают риск появления миомы. Женщинам очень нужно дополнительное употребление витаминно-минеральных препаратов каждый сезон года. При предохранении гормональными противозачаточными препаратами необходимо строго придерживаться инструкции. Важным этапом профилактики является и достаточная физическая активность. При соблюдении этих рекомендаций удастся снизить вероятность появления фибромиомы или её повторного образования.
Что такое миома матки? Это очень неприятная патология женской половой сферы, часто застающая врасплох вследствие бессимптомности протекания, и как лечить ее, подскажет только врач. Вариантов щадящей терапии очень много, а в рак перерождение происходит крайне редко. Поэтому миому можно отнести к заболеваниям, которые могут повлиять на качество жизни женщины (ограничение репродуктивных возможностей), однако редко несут ей угрозу.
Причины опухолей мягких тканей
Причины их до конца не выяснены и сегодня. Известны некоторые провоцирующие факторы развития опухоли мягких тканей. Это может быть:
- неблагополучная наследственность (например, туберозный склероз вызывает саркому);
- химические канцерогены любого происхождения;
- не исключены и генные нарушения;
- присутствие в организме вирусов герпеса и ВИЧ;
- ионизирующее излучение, сниженный иммунитет;
- травмы мягких тканей (они больше чем в половине случаев приводят к онкологии);
- наличие рубцовой ткани;
- патологии костей могут предшествовать опухолям;
- некоторые заболевания, например болезнь Реклингаузена.

Часто доброкачественные опухоли могут озлокачествляться. По статистическим данным, злокачественные опухоли мягких тканей в общей онкопатологии занимают около 1 %. Половых и возрастных деградаций нет, но чаще всего данные новообразования возникают после 25 лет. А после 80 лет этот показатель уже превышает 8 %. Излюбленная локализация – нижние конечности, шея, живот и пр.
Классификация
Систематизация опухолей мягких тканей очень сложная, с учетом самых разных показателей. В статье она представлена самыми простыми делениями. Виды опухолей мягких тканей можно разделить на мезенхимальные (опухоли внутренних органов - саркомы, лейомиомы) и опухоли ПНС. Вид зависит от этиологии возникновения новообразования.
На практике ВОЗ применяется классификация - опухоли мягких тканей разделены по виду тканей:
- из фиброзной ткани;
- жировой;
- мышечных;
- сосудистых;
- синовиальных и серозных оболочек, клеток периферической нервной системы (ПНС);
- хрящевой ткани.

Все опухоли объединены в 4 большие подразделения: доброкачественные, злокачественные, или пограничные, локально агрессивные и редко метастазирующие. Доброкачественные опухоли мягких тканей не имеют клеточного атипизма, метастазов не дают и редко рецидивируют. Злокачественные имеют совершенно противоположные свойства, приводя к смерти больного. Пограничные опухоли (локально агрессивные) рецидивируют без метастазов; редко метастазирующие проявляют себя с этой стороны меньше, чем в 2 % случаев.
По метастазам опухоли оцениваются количественно:
- 1 балл - 0-9 метастазов;
- 2 балла - 10-19;
- 3 балла - более 20 метастазов.
Доброкачественные опухоли мягких тканей
- Липома ‒ в основе жировая ткань, локализуется в участках тела с наличием липидной ткани. Пальпируется как безболезненная припухлость мягко-эластичной консистенции, может расти несколько лет.
- Ангиолипома – формируется на кровеносных сосудах, чаще диагностируется у детей. Локализована в глубине мышц. Если не доставляет беспокойств, рекомендовано только наблюдение.
- Гемангиома ‒ очень частая опухоль сосудов. Больше распространена у детей. Если нет проявлений, лечения не нужно.
- Фиброма и фиброматоз ‒ состоит из фиброзной ткани. Яркими представителями являются фибромы и фибробластомы. Фибромы содержат клетки зрелой соединительной волокнистой ткани; фибробластомы в основе содержат коллагеновые волокна. Они образуют т. н. фиброматоз, среди которого чаще других встречается такая опухоль мягких тканей шеи, как фиброматоз шеи. Данная опухоль возникает у новорожденных на грудинно-ключично-сосцевидной мышце в виде плотного зерна до 20 мм в величину. Фиброматоз очень агрессивен и может прорастать в соседние мышцы. Поэтому требуется обязательное удаление.
- Нейрофиброма и нейрофиброматоз ‒ формируется из клеток нервной ткани в оболочке нерва или вокруг него. Патология наследственная, при росте может пережать спинной мозг, тогда появляется неврологическая симптоматика. Склонна к перерождению.
- Пигментный нодулярный синовит ‒ опухоль из синовиальной ткани (выстилает внутреннюю поверхность суставов). Нередко выходит за пределы сустава и приводит к дегенерации окружающих тканей, что требует оперативного лечения. Частая локализация – колено и тазобедренный сустав. Развивается после 40 лет.
Доброкачественные опухоли мышечной ткани
Доброкачественный характер имеют следующие опухоли:
- Лейомиома – опухоль гладких мышц. Не имеет возрастных ограничений и носит множественный характер. Имеет тенденцию к перерождению.
- Рабдомиома – опухоль поперечно-полосатых мышц на ногах, спине, шее. По структуре в виде узелка или инфильтрата.
В целом симптоматика доброкачественных образований очень скудна, проявления могут возникнуть только при росте опухоли со сдавливанием нервного ствола или сосуда.
Злокачественные опухоли мягких тканей
Почти все они относятся к саркомам, которые занимают 1 % среди всех онкологий. Самый распространенный возраст появления – 20-50 лет. Саркома развивается из клеток соединительной ткани, которая еще находится в стадии развития и является незрелой. Это может быть хрящевая, мышечная, жировая, сосудистая ткань и пр. Иначе говоря, саркома может возникать практические везде и строгой привязанности к одному органу не имеет. На разрезе саркома напоминает рыбье мясо розовато-белого цвета. Она более агрессивна, чем рак, и ей присущи:
- инфильтрирующий рост в соседние ткани;
- после удаления у половины больных она рецидивирует;
- рано дает метастазы (в легкие чаще всего), только при саркоме брюшной полости – в печень;
- имеет взрывной рост, по числу летальности стоит на 2-м месте.
Виды сарком мягких тканей и их проявления
Липосаркома – возникает везде, где есть ткань с содержанием большого количества жира, чаще всего на бедре. Четких границ не имеет, пальпируется легко. Рост медленный, метастазы дает редко.
Рабдомиосаркома, или РМС – опухоль, поражающая поперечно-полосатую мышечную ткань. Чаще поражает мужчин после 40 лет. Опухоль в виде плотного неподвижного узла находится в середине мышц, боли не вызывает, пальпируется. Излюбленная локализация – шея, голова, таз и ноги.
Лейомиосаркома – опухоль, поражающая гладкую мышечную ткань. Возникает редко, обычно в матке. Считается немой опухолью и проявляет себя только на поздних стадиях. Обнаруживается случайно при других исследованиях.
Гемангиосаркома – опухоль кровеносных сосудов. Локализуется в глубине мышц, мягкая по структуре, безболезненная. К ним относятся саркома Капоши, гемангиоперицитома и гемангиоэндотелиома. Наиболее известна саркома Капоши (формируется из незрелых сосудистых клеток при воздействии вируса герпеса 8-го типа; характерна для СПИДа).
Лимфангиосаркома – формируется из лимфососудов.
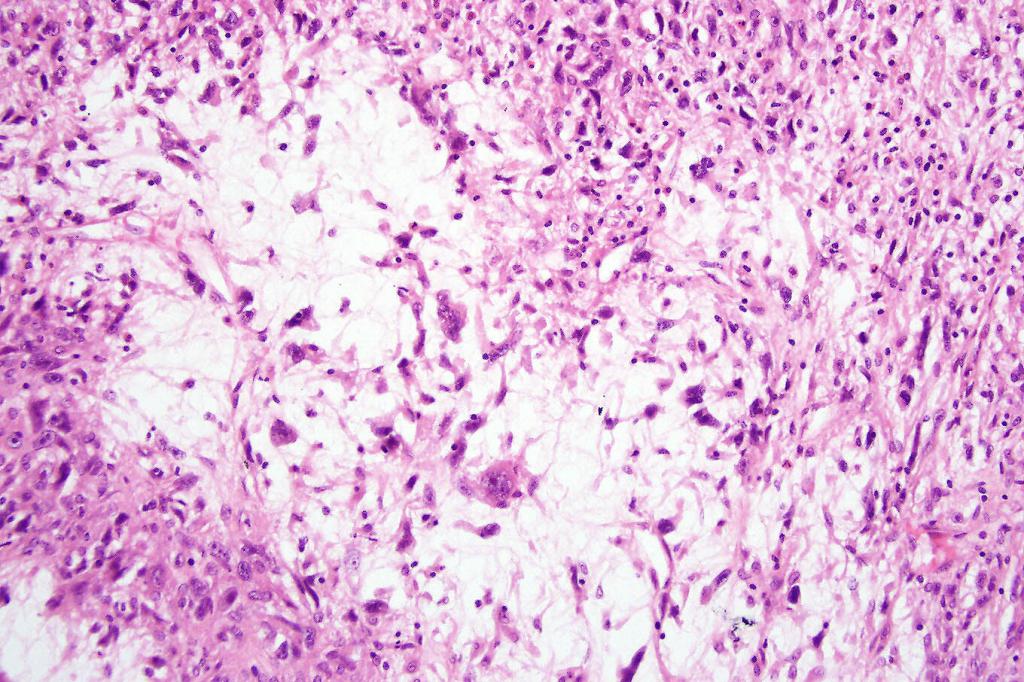
Фибросаркома – возникает из соединительной ткани, локализуется часто в мышцах ног и туловища. При пальпации относительно подвижна, имеет вид бугра круглой или овальной формы. Может расти до больших размеров. Чаще возникает у женщин.
Синовиальная саркома – может диагностироваться в любом возрасте. Болезненна при пальпации, ввиду плохой всасываемости мембраны в суставе легко скапливается гной или кровь. Если внутри опухоли имеется киста, она эластична при прощупывании. Если же в ней есть соли кальция, она твердая.
Саркомы из нервной ткани – нейрогенные саркомы, невриномы, симпатобластомы и пр. Поскольку речь идет о нервной ткани, у половины больных формирование опухоли сопровождается болями и неврологической симптоматикой. Рост опухолей медленный, излюбленное место появления – голень и бедро. Данная опухоль редкая, возникает у мужчин среднего возраста. Опухоль обычно крупнобугристая, в капсуле; иногда может состоять из нескольких узлов, расположенных по ходу нервного ствола. Пальпаторно она определяется как "мягко-эластичной консистенции", но с четкими границами, может содержать известковые включения и тогда становится твердой. Боль и другие симптомы бывают редко. При близком соседстве с кожей может прорастать в нее, с костью – прорастать и туда. Метастазы бывают редко, в основном в легкие. Рецидивы бывают часто. Резюмируя сказанное, следует напомнить: в большинстве своем опухоли имеют эластичную или твердую консистенцию. Если же обнаруживаются участки размягчения, они говорят о распаде опухоли.
Пограничные опухоли
По своему поведению они напоминают доброкачественные образования, но вдруг по неясным причинам начинают метастазировать:
- Выбухающая дерматофибросаркома – опухоль в виде крупного узла над кожей. Растет очень медленно. При ее удалении у половины больных дает рецидивы, метастазов не бывает.
- Атипичная фиброксантома – может возникать при избытке УФО у пожилых пациентов. Локализована на открытых местах тела. По виду напоминает четко ограниченный узел, который может покрываться язвами. Может метастазировать.
Клиническая картина
Злокачественные опухоли мягких тканей на начальных этапах растут незаметно, себя не проявляя. У 70 % больных они обнаруживаются при других исследованиях случайно и становятся единственным симптомом. Если образование соседствует с крупным нервным стволом, сформировалось из оболочек чувствительного нерва или прорастает в кость, характерен симптом боли. Чаще опухоль имеет ограниченную подвижность в поперечном смещении, выглядит одиночным узлом. Она не прорастает в нервные стволы, а сдвигает их в сторону. При прорастании в кость становится неподвижной.
Кожа над опухолью мягких тканей уже в поздних стадиях становится багрово-синюшной, отечной, прорастает в окружающие ткани. Поверхность может изъязвляться. Подкожные вены расширяются в виде подкожной сетки. Имеется локальная гипертермия. Кроме того, заболевание уже не ограничивается местной клиникой, присоединяются общие симптомы интоксикации в виде кахексии, лихорадки, слабости всего организма.
Метастазирование по кровеносным сосудам – гематогенное, в 80 % случаев происходит в легкие. Среди доброкачественных опухолей мягких тканей неясного гистогенеза можно назвать миксому, которая характеризуется неправильной формой, содержит желеобразное вещество и чаще всего локализована в камере сердца. Поэтому ее называют еще полостной опухолью. У 80 % больных она возникает в левом предсердии. Такие опухоли инвазивны, т. е. быстро прорастают в соседние ткани. Обычно требуется ее удаление и проведение при необходимости пластики.
Диагностика
Диагностика опухолей мягких тканей достаточно сложна из-за скудности клинических проявлений. При подозрении на саркому обследование должно начинаться с биопсии. Это важный момент исследования, поскольку в последующем биопсия даст полную информацию о характере патологии.
Рентген целесообразен и информативен только при плотных опухолях. Он может показать зависимость опухоли от соседних костей скелета.
Если имеется локализация образования на ногах, брюшной полости – значение приобретает артериальная ангиография. Она дает возможность точного определения расположения опухоли, выявляет сеть неососудов, расположенных беспорядочно. Ангиография нужна и для выбора вида операции.
МРТ и КТ покажут распространенность патологии, что определяет ход лечения. УЗИ опухоли мягких тканей используют в качестве средства первичной диагностики или для подтверждения предварительного диагноза. УЗИ мягких тканей широко используется и незаменимо для проведения диффдиагностики.
Лечение опухолей
Лечение опухоли мягких тканей базируется на 3-х основных способах – это радикальная операция, радио- и химиотерапия в качестве дополняющих. Тогда такое лечение будет комбинированным и более эффективным. Но основным остается операция.
Современные методы удаления доброкачественных опухолей
Сегодня применяют 3 способа удаления доброкачественных опухолей мягких тканей:
- посредством скальпеля;
- CO2-лазер;
- радиоволновой метод.
Скальпель используют только при высокодифференцированных опухолях, которые имеют лучший прогноз в плане выздоровления.
СО2-лазер – при удалении опухолей мягких тканей доброкачественного характера дает возможность удалять их качественно и современно. Лазерное лечение имеет массу преимуществ перед другими методами и дает гораздо лучшие эстетические результаты. Кроме того, имеет точную направленность, при которой не повреждаются соседние окружающие ткани. Метод бескровный, сокращен период реабилитации, не бывает осложнений. Возможно удаление труднодоступных опухолей.
При радиоволновом методе (на аппарате "Сургитрон") разрез мягких тканей осуществляется воздействием волн высокой частоты. Данный метод не дает боли. "Сургитроном" можно удалить фибромы и любые другие доброкачественные опухоли на груди, руках, шее.
Основным методом лечения всех злокачественных опухолей является хирургический. Оперативное удаление опухолей мягких тканей проводят 2-мя методами: широким иссечением или ампутацией конечности. Иссечение применяют при средних и малых размерах опухолей, сохранивших подвижность и расположенных на небольшой глубине. Кроме того, не должно быть прорастания их в сосуды, кость и нервы. Рецидивы после иссечения составляют не меньше 30 %, они удваивают риск смерти больного.
Показания к ампутации:
- нет возможности широкого иссечения;
- иссечение возможно, но сохраненная конечность работать не будет из-за нарушения иннервации и кровообращения;
- другие операции не дали результата;
- проводимые до этого паллиативные ампутации привели к нестерпимым болям, зловонию из-за распада тканей.
Ампутацию конечности производят выше уровня опухоли.
Лучевая терапия как способ монолечения при саркоме не дает никаких результатов. Поэтому ее используют как дополнение перед и после операции. До операции она влияет на образование таким образом, что оно уменьшается в размерах и его легче оперировать. Также она может помочь неоперабельную опухоль сделать операбельной (70 % случаев дают положительный эффект при таком подходе). Применение ее после операции уменьшает возможность рецидивов. Это же самое можно сказать и о химиотерапии – использование комбинированного метода наиболее эффективно.

Прогноз на 5-летнюю выживаемость при саркомах имеет очень низкий процент ввиду их повышенной агрессивности. Многое зависит от стадии, вида опухоли, возраста больного и общего статуса организма.
Самый плохой прогноз имеет синовиальная саркома, выживаемость при данном заболевании составляет не более 35 %. Остальные опухоли при ранней диагностике, успешности операции и адекватного периода восстановления имеют больше возможности на 5-летнее выживание.
Читайте также:


