Основные сигнальные признаки особо опасных инфекций

Особо опасные инфекции (ООИ) или инфекционные заболевания — болезни, которым свойственна высокая степень заражаемости. Они внезапно появляются и быстро распространяются, отличаются тяжелой клинической картиной и высокой степенью летальности.
К особо опасным инфекциям относят условную группу острых заразных болезней человека, которые соответствуют двум характеристикам:
- могут появиться внезапно, быстро и массово распространиться;
- тяжело протекают и предполагают высокую летальность.
Список ООИ впервые был представлен на 22-й сессии Всемирной Организации Здравоохранения (ВОЗ) 26 июля 1969 года. Помимо перечня, ассамблея также установила Международные медико-санитарные правила (ММСП). Они были обновлены в 2005 году на 58-й сессии ВОЗ. Согласно новым поправкам, ассамблея имеет права делать выводы о состоянии с теми или иными болезнями в стране и по официальным отчетам государства, и по сообщениям из СМИ.

ВОЗ получила значительные полномочия по медицинскому регулированию инфекционной заболеваемости, спровоцированной ООИ.
Перечень ООИ
Всемирной Организацией Здравоохранения был составлен целый список из более ста болезней, способных быстро и массово распространяться среди населения. Изначально, по данным на 1969 год, в этот список входило всего 3 заболевания:
Однако позднее список был значительно расширен и все патологии, которые в него вошли, условно были разделены на 2 группы:
1. Заболевания, которые носят необычный характер и могут повлиять на здоровье населения. К ним относят:
- оспу;
- грипп человека;
- полиомиелит;
- тяжелый острый респираторный синдром.
2. Заболевания, любое проявление которых оценивается как угроза, поскольку эти инфекции способны оказывать серьезное влияние на здоровье населения и быстро распространиться в международных масштабах. Сюда же относят заболевания, которые представляют региональную или национальную проблему. К ним относят:
- холеру;
- легочную форму чумы;
- желтую лихорадку;
- геморрагические лихорадки (Ласса, Марбург, Эбола, лихорадка Западного Нила);
- лихорадку денге;
- лихорадку Рифт-Валли;
- менингококковую инфекцию.
В России к этим болезням добавлены еще две инфекции — сибирская язва и туляремия.
Все эти патологии характеризуются тяжелым протеканием, высоким риском смертности и, как правило, составляют базу для биологического оружия массового поражения.
Классификация особо опасных инфекций
Все ООИ классифицируют на три типа:
- Конвенционные заболевания. На такие инфекции распространяются международные санитарные правила. Это:
- бактериальные патологии (чума и холера);
- вирусные заболевания (оспа обезьян, геморрагические вирусные лихорадки).
- Инфекции, которые требуют международного надзора, но не подлежат проведению совместных мероприятий:
- бактериальные (сыпной и возвратный тифы, ботулизм, столбняк);
- вирусные (ВИЧ, полиомиелит, грипп, бешенство, ящур);
- протозойные (малярия).
- Не подлежат надзору ВОЗ, находятся под регионарным контролем:
- сибирская язва;
- туляремия;
- бруцеллез.
Самые распространенные ООИ
Наиболее часто встречаемые опасные инфекции:
Чума
Острое особо опасное заболевание, которое относится к зоонозным инфекциям. Источником и распространителем инфекции являются грызуны (в основном, крысы и мыши), а возбудителем — чумная палочка, устойчивая к условиям внешней среды. Чума передается преимущественно трансмиссивным путем через укусы блох. Уже с начала проявления болезни она протекает в острой форме и сопровождается общей интоксикацией организма.
К отличительным симптомам можно отнести:
- сильный жар (температура может подниматься до 40°С);
- невыносимая головная боль;
- язык покрывается белым налетом;
- гиперемия лица;
- бред (в запущенных случаях, когда болезнь не лечится правильным образом);
- выражение страдания и ужаса на лице;
- геморрагические высыпания.
Лечится чума антибиотиками (стрептомицином, террамицином). Легочная форма всегда заканчивается летальным исходом, так как возникает острая дыхательная недостаточность — больной погибает в течение 3-4 часов.
Холера
Острая кишечная инфекция с тяжелой клинической картиной, высоким процентом летальности и повышенной степенью распространяемости. Возбудитель — холерный вибрион. Заражение происходит в основном через зараженную воду.
- внезапный обильный понос;
- обильная рвота;
- уменьшение мочевыделения вследствие обезвоживания;
- сухость языка и слизистой оболочки рта;
- понижение температуры тела.
Успех терапии во многом зависит от своевременности поставленного диагноза. Лечение подразумевает прием антибиотиков (тетрациклина) и внутривенное обильное введение специальных растворов, чтобы восполнить дефицит воды и солей в организме больного.
Черная оспа
Одна из самых высоко заразных инфекций на планете. Относится к антропонозным инфекциям, болеют ею исключительно люди. Механизм передачи — воздушно-капельный. Источником вируса натуральной оспы считается зараженный человек. Инфекция передается и от зараженной матери плоду.
С 1977 года не зарегистрировано ни одного случая заражения оспой! Однако вирусы черной оспы до сих пор хранятся в бактериологических лабораториях США и России.
- внезапное повышение температуры тела;
- резкие боли в области поясницы и крестца;
- сыпь на внутренней поверхности бедер, нижней части живота.
Лечение оспы начинается с немедленной изоляции больного, основа терапии — гамма-глобулин.
Желтая лихорадка
Острая геморрагическая трансмиссивная инфекция. Источник — обезьяны, грызуны. Переносчиками являются комары. Распространена в странах Африки и Южной Америки.
Симптомы протекания болезни:
- покраснение кожи лица и шеи на первой стадии болезни;
- отек век и губ;
- утолщение языка;
- слезотечение;
- боль в печени и селезенке, увеличение размеров этих органов;
- покраснение сменяется желтушностью кожи и слизистых.
Если несвоевременно поставлен диагноз, самочувствие больного ухудшается с каждым днем, отмечается кровоточивость из носа, десен и желудка. Возможен летальный исход от полиорганной недостаточности. Заболевание легче предотвратить, чем лечить, поэтому проводится вакцинация населения в районах, где часты случаи патологии.
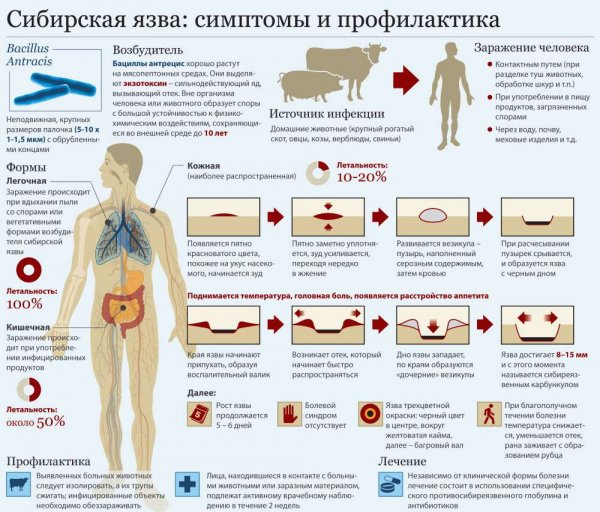
Сибирская язва
Инфекция зоонозного характера, рассматривается как оружие массового поражения. Возбудитель — неподвижная палочка-бацилла, которая обитает в почве, откуда и заражаются животные. Основным переносчиком болезни считается крупный рогатый скот. Пути заражения человека — воздушно-капельный и алиментарный. Выделяют 3 вида заболевания, отчего и будет зависеть симптоматика:
- Кожный. У больного образуется на коже пятно, которое со временем превращается в язву. Болезнь носит тяжелый характер, возможен летальный исход.
- Желудочно-кишечный. Отмечаются такие признаки: внезапное повышение температуры тела, кровавая рвота, боли в животе, кровавый понос. Как правило, данная форма носит летальный характер.
- Легочный.Протекает самым тяжелым образом. Отмечается высокая температура, кровавый кашель, нарушения в функционировании сердечно-сосудистой системы. Через несколько дней больной умирает.
Лечение заключается в приеме антибиотиков, но важнее — введение вакцины, которая препятствует заражению.
Туляремия
Бактериальная зоонозная инфекция. Источник — грызуны, крупный рогатый скот, овцы. Возбудитель — грамотрицательная палочка. Механизм проникновения в организм человека — контактный, алиментарный, аэрозольный, трансмиссивный.
- высокая температура;
- общее недомогание;
- боли в пояснице и икроножных мышцах;
- гиперемия кожи;
- поражение лимфоузлов;
- пятнистая или петехиальная сыпь.
По сравнению с другими ООИ, туляремия поддается лечению в 99% случаев.
Грипп
К перечню ООИ относят птичий грипп — тяжелую инфекцию вирусного характера. Источник инфекции — перелетные водоплавающие птицы. Человек может заболеть при неправильном уходе за зараженными птицами или при употреблении мяса зараженной птицы в пищу.
- высокая температура (может держаться до нескольких недель);
- катаральный синдром;
- вирусная пневмония, от которой и погибает больной в 80% случаев.
Карантинные инфекции
Это условная группа инфекционных заболеваний, при которой накладывают карантин той или иной степени. Она не равнозначна с ООИ, но в обе группы попадают многие инфекции, которые требуют накладывания строго государственного карантина с привлечением военных сил, чтобы ограничить передвижения потенциально зараженных людей, оградить очаги поражения и т. п. К таковым инфекциям относятся, например, оспа и легочная чума.
Стоит отметить, что в последнее время ВОЗ сделала несколько заявлений о том, что нецелесообразно накладывать строгий карантин при возникновении в той или иной стране холеры.
Методы диагностики ООИ
Выделяют следующие методы диагностики ООИ:
- Классические:
- микроскопия — изучение микроскопических объектов под микроскопом;
- полимеразная цепная реакция (ПЦР);
- реакция агглютинации (РА);
- реакция иммунофлюоресценции (РИФ, метод Кунса);
- проба с бактериофагом;
- биопроба на подопытном животном, иммунитет которого снижен искусственно.
- Ускоренные:
- индикация возбудителя;
- антигены возбудителя (АГ);
- реакция обратной пассивной гемагглютинации (РОПГА);
- реакция коагглютинации (РКА);
- иммуноферментный анализ (ИФА).

Профилактика
Профилактика ООИ проводится на самом высоком уровне, чтобы предотвратить распространение заболеваний по территории государства. В комплекс первичных профилактических мероприятий входит:
- временная изоляция зараженного с дальнейшей госпитализацией;
- постановка диагноза, созыв консилиума;
- сбор анамнеза;
- оказание больному первой помощи;
- забор материала для лабораторного исследования;
- выявление контактных лиц, их регистрация;
- временная изоляция контактных лиц до момента исключения их заражения;
- проведение текущей и заключительной дезинфекции.
В зависимости от типа инфекции, профилактические мероприятия могут различаться:
- Чума. В природных очагах распространения проводятся наблюдения за численностью грызунов, их обследование и дератизация. В прилегающих районах проводится вакцинация населения сухой живой вакциной подкожно или накожно.
- Холера. Профилактика включает в себя также работу с очагами распространения инфекции. Проводится выявление больных, их изоляция, а также изоляция всех лиц, контактирующих с зараженным. Осуществляется госпитализация всех подозрительных больных с кишечными инфекциями, проводится дезинфекция. К тому же требуется контроль на данной территории за качеством воды и продуктов питания. Если существует реальная угроза, вводится карантин. При угрозе распространения проводится иммунизация населения.
- Сибирская язва. Осуществляется выявление больных животных с назначением карантина, дезинфекция меховой одежды при подозрении на заражение, проведение иммунизации по эпидемическим показателям.
- Оспа. Методы профилактики заключаются в вакцинации всех детей, начиная с 2-х лет, с последующей ревакцинацией. Эта мера практически исключает возникновение оспы.
- Желтая лихорадка. Также осуществляется вакцинация населения. Детям показано введение вакцины с 9-месячного возраста.
Итак, особо опасные инфекции — это смертельные инфекции, которые обладают высокой степенью заразности. За кратчайшие сроки они способны поразить большую часть населению, поэтому крайне важно соблюдать все меры предосторожности в работе с зараженными животными и птицами, а также своевременно проводить вакцинацию.
Чума.
Чума – зооантропонозная природно-очаговая бактериальная инфекционная болезнь, сопровождающаяся высокой летальностью и возможностью эпидемического распространения.
Возбудитель чумы – грамотрицательная полиморфная неподвижная бактерия Yersinia pestis семейства Enterobacteriaceae рода Yersinia. Обладает высокой устойчивостью во внешней среде: в различных субстратах выживает от 30 дней до 6 - 7 месяцев. Хорошо переносит низкие температуры, замораживание; чувствителен к высушиванию, нагреванию, быстро разрушается под действием дезинфицирующих средств.
Летальность зависит от клинической формы, срока начала лечения и составляет от 10 до 50%.
§ нахождение в предшествующие заболеванию 6 дней в поле, степи, пустыне, горах, где есть природные очаги чумы;
§ участие в прирезке больного верблюда или ухода за ним, обработка верблюжьего мяса;
§ охота на территории природного очага чумы на сурков, сусликов, тарбаганов, зайцев, мелких хищников (хорь, ласка);
§ снятие шкурок и разделка тушек грызунов и хищников, добытых на территории природных очагов;
§ уход за больными чумой (или тесный контакт с ним);
§ участие в ритуале похорон умершего.
Природные очаги чумы существуют на всех континентах, кроме Австралии и Антарктиды, и занимают приблизительно 6-7 % территории суши. В Азии, Африке, Северной и Южной Америке и на океанских островах насчитывается около 50 государств, на территории которых обнаружены или предполагается наличие природных очагов чумы. В Африке природные очаги охватывают отдельные регионы северной, западной, экваториальной и южной частей континента. В Азии энзоотичные по чуме территории расположены в ряде стран Южного (Индия, Непал), Юго-Восточного (Вьетнам, Мьянма, Индонезия, Таиланд, Камбоджа) и Восточного (Монголия, Китай) регионов. Природная очаговость в Америке отмечена в 15 штатах США, в 2 штатах Канады и в 1 штате Мексики. В Южной Америке природные очаги зарегистрированы в 6 странах (Аргентина, Боливия, Бразилия, Эквадор, Перу, Венесуэла) и на Гавайских островах. На территории СНГ насчитывается 43 автономных природных очага чумы, расположенных на Юго-Востоке России, в Волго-Уральском междуречье, Казахстане, Средней Азии, на юге Сибири, в Забайкалье, на Кавказе и в Закавказье.
Бубонная форма (наиболее частая) – бубон резко болезненный, плотный, спаянный с окружающей подкожной клетчаткой, неподвижен, плохо контурируемый, максимум развития его – 8 – 10 дней, температура держится 6 – 8 дней, общее состояние тяжелое.
Кожная, кожно-бубоннаявстречаются сравнительно редко. При кожной форме, переходящей обычно в кожно-бубонную, выявляются изменения в виде некротических язв, фурункула, геморрагического карбункула. Различают быстро сменяющиеся стадии: пятно, папула, везикула, пустула. Язвы при чуме на коже отличаются длительностью течения, заживают медленно, образуя рубцы
Первично – легочная – на фоне перечисленных признаков появляются боли в грудной клетке, одышка, бред, кашель появляются с самого начала болезни, мокрота часто пенистая с прожилками алой крови; характерно несоответствие между данными объективного обследования легких и общим тяжелым состоянием больного. Продолжительность болезни 2 – 4 дня, без лечения – 100% летальность.
Септическая– ранняя тяжелая интоксикация, резкое падение АД, кровоизлияние на коже, слизистых, кровотечение из внутренних органов, чрезвычайно тяжелые общие симптомы заболевания и быстрая смерть.
Кишечная форма – встречается крайне редко. На фоне высокой температуры и выраженной интоксикации больные жалуются на боли в животе, рвоту с примесью крови и жидкий стул с примесью крови. Без своевременно начатого лечения заболевание заканчивается летально.
Примечание: не исключена возможность развития чумного менингита с тяжелым течением, заканчивающегося неблагоприятным исходом. Широкое применение антибиотиков, изменяющих клиническую картину чумы, может привести к появлению стертых и атипичных форм болезни.
Желтая лихорадка.
Желтая лихорадка – зооантропонозная природно-очаговая вирусная инфекционная болезнь, характеризующаяся двухфазным течением, геморрагическим синдромом, поражением печени и почек.
Существуют две эпидемиологические формы желтой лихорадки – зоонозная (джунглевая, сельская, природно-очаговая, где источник возбудителя – обезьяны) и антропонозная (городская, где резервуар инфекции – человек).
Возбудитель - РНК-содержащий вирус из семейства Flaviviridae, рода Flavivirus.
Летальность составляет 5-10%, но может повышаться до 25-40%, при тяжёлой форме - до 80%.
§ пребывание в странах Африки, Центральной и Южной Америки, при отсутствии в анамнезе сведений о прививке против этой инфекции;
§ нахождение на транспортном средстве, следующем из указанных выше регионов мира;
§ погрузочно-разгрузочные работы в морском порту или аэропорту, на транспорте, прибывшем из эндемичных стран при наличии в трюмах, грузовых отсеках комаров - специфических переносчиков возбудителей жёлтой лихорадки.
Болезнь эндемична на обширных территориях Южной и Центральной Америки, Центральной, Западной и отчасти Восточной Африки в зоне влажных тропических лесов.
Внезапное, острое начало, сильный озноб головные и мышечные боли, высокая температура - за 1-2 дня повышается до 39 – 40 0 С. Больные беспокойны, состояние их тяжелое, наступает тошнота, мучительная рвота. Боли под ложечкой. Через 5 дней после кратковременного падения температуры и улучшения общего состояния наступает вторичный подъем температуры, появляется тошнота, рвота желчью и носовое кровотечение. В этой стадии характерны три сигнальных признака: желтуха, кровоизлияния, уменьшение выделения мочи (гепатонефротоксическая стадия с геморрагическими проявлениями (кровотечения из носа и дёсен, "чёрная" рвота, кровь (старая или свежая) в кале, желтуха, анурия, прогрессирующая протеинурия, уремическая кома, гипотония, шок). Смертельный исход через 10 дней от начала заболевания.
Холера.
Холера– острая бактериальная инфекционная болезнь с диарейным синдромом, нарушением водно-солевого обмена, обезвоживанием, токсикозом.
§ нахождение в предшествующие заболеванию 5 дней в неблагополучном по холере населенном пункте, районе, иностранном государстве;
§ уход за больным диареей;
§ использование для питья необеззараженной воды или использование для купания и других нужд воды открытого водоема;
§ употребление в пищу слабосоленой рыбы домашнего изготовления, креветок, раков, крабов, морской капусты и других продуктов с недостаточной термической обработкой;
§ употребление в пищу овощей и фруктов, привезенных из неблагополучных по холере районов;
§ работы, связанные с эксплуатацией открытых водоемов (водолазы, рыбаки), обслуживанием канализационных и водопроводных сооружений.
Эндемичными по холере регионами являются некоторые страны Азии, Африки, зарегистрированы заносы в страны Азии, Африки, Европы, Америки и Австралии с Океанией.
Легкая форма - потеря жидкости до 3% собственного веса (дегидратация 1 степени), встречается в 85% случаев. Начало болезни – острое урчание в животе, послабление стула 2 – 3 раза в сутки, может быть 1 – 2-х кратная рвота. Самочувствие больного не нарушается, сохраняется работоспособность, жалобы на сухость во рту и повышенную жажду. Продолжительность болезни 1-2 дня.
Средняя форма – потеря жидкости 4-6 % собственного веса (дегидратация 2 степени) встречается в 14% случаев. Начало внезапное: урчание в животе, неопределенные, неинтенсивные боли в животе, затем жидкий стул до 15 – 20 раз в сутки, который быстро теряет каловый характер и запах, зеленой, желтой и розовой окраски рисового отвара и разведенного лимона, дефекация без позывов, неудержимая (за один раз выделяется 500 – 1000 мл., характерно увеличение стула с каждой дефекацией). Понос не сопровождается болями в животе, тенезмами. Вместе с поносом появляется рвота, ей не предшествует тошнота. Развивается резкая слабость, появляется неутомимая жажда. Отмечается цианоз губ, язык сухой голос сиплый. Развивается общий ацидоз, уменьшается диурез. Падает кровяное давление.
Тяжелая форма – развивается при потере жидкости 7-10% от массы тела (дегидратация 3 степени). Клиника типична: резкое исхудание, запавшие глаза, сухие склеры, тургор кожи резко снижен, кожная складка не расправляется. У больных частый, обильный, водянистый стул, рвота, выраженные судороги мышц. Отмечается падение артериального давления. Пульс слабый, частый. Одышка, цианозы кожных покровов, олигурия или анурия. Язык сухой. Урчание в животе, легкая болезненность в эпигастрии и околопупочной области. Больные жалуются на резчайшую слабость, неутолимую жажду.
Потеря жидкости, достигающая 8-10 % от веса тела больного, а также солевой дефицит приводят к развитию состояния, известного как алгид. При алгиде падает артериальное давление вплоть до его исчезновения. Пульс отсутствует, резкая одышка (до 50-60 в мин). Выраженный общий цианоз кожных покровов, судороги мышц конечностей живота, лица. Олигурия, а затем анурия. Афония. Температура тела до 35,5 0 С. Кожа холодная, тургор ее резко снижен, выражен симптомом "рука прачки". Объем стула уменьшается до прекращения. При проведении немедленной регидратации вновь появляется частый стул и может быть рвота. В периферической крови увеличение числа эритроцитов, лейкоцитов, гипокалиемия.
Примечание: Особую диагностическую трудность представляет бессимптомное вибриононосительство. Выявление носителей основывается на положительных результатах бактериологического исследования, причем присутствие вибрионов в испражнениях носителя непостоянно.
Лихорадка Ласса.
Лихорадка Ласса – зоонозная природно-антропургическая вирусная особо опасная инфекционная болезнь, характеризуется лихорадкой, интоксикацией и явлениями геморрагического диатеза, нарушениями со стороны центральной нервной системы.
Вирус Ласса – РНК-содержащий вирус из семейства Arenaviridae. Вирус Ласса не имеет известного переносчика среди членистоногих.
Летальность от 1-2 до 16 %.
§ пребывание в странах Западной и Центральной Африки (в сельской местности);
§ уход за больным (или контакт) геморрагической лихорадкой, прибывшим из-за рубежа;
§ участие в ритуале похорон умершего от геморрагической лихорадки прибывшего из Западной и Центральной Африки.
В настоящее время эндемичными являются некоторые страны Западной (Сьерра-Леоне, Нигерия, Сенегал, Мали, Гвинея, Либерия) и Центральной (Демократическая Республика Конго, Буркина Фасо, ЦАР) Африки.
В раннем периоде симптоматология часто неспецифична, постепенное повышение температуры, озноб, недомогание, мышечные боли. На первой неделе заболевания развивается тяжелый фарингит с появлением белых пятен или язв на слизистой глотки, миндалин, мягкого неба, затем присоединяются тошнота, рвота, диарея, боли в груди и животе. На второй неделе диарея проходит, но боли в животе и рвота могут сохраняться, нередко головокружение, снижение слуха и зрения. Появляется пятнисто – папулезная сыпь. При тяжелой форме нарастают симптомы токсикоза, кожа лица и груди становится красной, лицо и шея отечны. Температура около 40 0 С, сознание спутано, отмечается олигурия. Могут появляться подкожные кровоизлияния на руках, ногах, животе. Нередки кровоизлияния в плевру. Лихорадочный период длится 7 – 21 дней. Смерть часто наступает на второй неделе болезни от острой сердечно – сосудистой недостаточности. Наряду с тяжелыми встречаются легкие и субклинические формы заболевания.
ЧУМА – острое внезапное начало, озноб, температура 38-40?С, резкая головная боль, головокружение, нарушение сознания, бессонница, гиперемия коньюктив, возбуждение, язык обложен (меловой), развиваются явления нарастающей сердечно-сосудистой недостаточности, Через сутки развиваются характерные для каждой формы признаки болезни:
Бубонная форма: бубон резко болезненный, плотный, спаянный с окружающей подкожной клетчаткой, неподвижен, максимум его развития - 3-10 дней. Температура держится 3-6 дней, общее состояние тяжёлое.
Первично-лёгочная: на фоне перечисленных признаков появляются боли в грудной клетке, одышка, бред, кашель появляется с самого начала болезни, мокрота часто пенистая с прожилками алой крови, характерно несоответствие между данными объективного обследования лёгких и общим тяжёлым состоянием больного. Продолжительность болезни 2-4 дня, без лечения 100% летальность;
Септемическая: ранняя тяжёлая интоксикация, резкое падение АД, кровоизлияние на коже, слизистых, кровотечение из внутренних органов.
ХОЛЕРА – лёгкая форма: потеря жидкости, потеря собственного веса встречается у 95% случаях. Начало болезни – острое урчание в животе, послабление стула 2-3 раза в сутки, может быть 1-2 кратная рвота. Самочувствие больного не нарушается, сохраняется работоспособность.
Средняя форма: потеря жидкости 8% собственного веса, встречается в 14% случаев. Начало внезапное, урчание в животе, неопределённые интенсивные боли в животе, затем жидкий стул до 16-20 раз в сутки, который быстро теряет каловый характер и запах, зелёной, жёлтой и розовой окраски рисового отвара и разведённого лимона, дефекация без позывов неудержимая (за 1 раз выделяется 500-100мл., характерно увеличение стула с каждой дефекацией). Вместе с поносом появляется рвота, ей не предшествует тошнота. Развивается резкая слабость, появляется неутолимая жажда. Развивается общий ацидоз, уменьшается диурез. Падает кровяное давление.
Тяжёлая форма: алгид развивается при потере жидкости и солей свыше 8% к весу тела. Клиника типична: резкое исхудание, запавшие глаза, сухие склеры.
ЖЁЛТАЯ ЛИХОРАДКА: внезапное острое начало, сильный озноб, головные и мышечные боли, высокая температура. Больные безопасны, состояние их тяжёлое, наступает тошнота, мучительная рвота. Боли под ложечкой. Через 4-5 дней после кратковременного падения температуры и улучшения общего состояния наступает вторичный подъём температуры, появляется тошнота, рвота желчью, носовое кровотечение. В этой стадии характерны три сигнальных признака: желтуха, кровоизлияние, понижение выделения мочи.
ЛИХОРАДКА ЭБОЛА: острое начало, температура до 39 С, общая слабость, сильные головные боли, затем боли в области шейных мышц, в суставах мышц ног, развивается коньюктивит. Нередко сухой кашель, резкие боли в груди, сильная сухость в горле и глотке, которые мешают есть и пить и часто приводят к появлению трещин и язв на языке и губах. На 2-3 день болезни появляются боли в животе, рвота, понос, через несколько дней стул становится дёгте образным или содержит яркую кровь.
Диарея часто вызывает дегидратацию различной степени. Обычно на 5-й день больные имеют характерный внешний вид: запавшие глаза, истощение, слабый тургор кожи, полость рта сухая, покрыта мелкими язвами, похожими на афтозные. На 5-6 день болезни сначала на груди, затем на спине и конечностях появляется пятнисто-папулезная сыпь, которая через 2-е суток исчезает. На 4-5 день развивается гемморрагический диатез (кровотечения из носа, дёсен, ушей, мест шприцевых уколов, кровавая рвота, мелена) и тяжёлая ангина. Часто отмечаются симптомы, свидетельствующие о вовлечении в процесс ЦНС – тремор, судороги, парестезия, менингиальные симптомы, заторможенность или наоборот возбуждение. В тяжёлых случаях развивается отёк мозга, энцефалит.
Первичные мероприятия в лечебно-профилактических учреждениях Противоэпидемические мероприятия во всех лечебно-профилактических учреждениях проводятся по единой схеме согласно оперативному плану данного учреждения. Порядок оповещения главного врача больницы, поликлиники или лица, замещающего его, определяется конкретно для каждого учреждения. Информирование о выявленном больном в территориальную СЭС, вышестоящие инстанции, вызов консультантов и эвакобригады осуществляются руководителем учреждения или лицом, замещающим его.
При выявлении больного, подозрительного на заболевание чумой, холерой, ГВЛ или оспой обезьян, в поликлинике или больнице проводятся следующие первичные противоэпидемические мероприятия:
1. принимаются меры к изоляции больного по месту его выявления до госпитализации в специализированный инфекционный стационар;
2. транспортабельные больные доставляются санитарным транспортом в специальный для этих больных стационар. Нетранспортабельным больным медицинская помощь оказывается на месте с вызовом консультанта и оснащенной всем необходимым машины скорой медицинской помощи;
3. медицинский работник, не выходя из помещения, где выявлен больной, по телефону или через нарочного извещает руководителя своего учреждения о выявленном больном;
4. запрашивает соответствующие лекарственные препараты, укладки защитной одежды, средства личной профилактики; 5. временно запрещается вход в медицинское учреждение и выход из него;
6. прекращается сообщение между этажами;
7. выставляются посты у кабинета (палаты), где находился больной, у входных дверей поликлиники (отделения) и на этажах;
8. запрещается хождение больных внутри отделения, где выявлен больной, и выход из него;
9. временно прекращается прием, выписка больных, посещение их родственниками;
10.прием больных по жизненным показаниям проводится в изолированных помещениях;
11.в помещении, где выявлен больной, закрываются окна и двери, отключается вентиляция и заклеиваются лейкопластырем вентиляционные отверстия;
12.контактные больные изолируются в отдельную палату или бокс. При подозрении на чуму, ГВЛ или оспу обезьян учитываются контакты по помещениям, сообщающимся через вентиляционные ходы. Составляются списки выявленных контактных лиц (Ф.И.О., адрес, место работы, время, степень и характер контакта);
13.до получения защитной одежды медицинский работник при подозрении на чуму, ГВЛ и оспу обезьян должен временно закрыть нос и рот полотенцем или маской, сделанной из подручных материалов (бинта, марли, ваты);
14.при необходимости проводится экстренная профилактика медперсоналу;
15.после получения защитной одежды (противочумный костюм соответствующего типа) ее надевают, не снимая собственной, кроме сильно загрязненной выделениями больного;
16.тяжелым больным оказывается экстренная медицинская помощь до прибытия врачебной бригады;
17.с помощью спецукладки для отбора проб до приезда эвакобригады медработник, выявивший больного, забирает материалы для бактериологического исследования;
18.в кабинете (палате), где выявлен больной, проводится текущая дезинфекция;
19.по приезду бригады консультантов или эвакобригады медработник, выявивший больного, выполняет все распоряжения врача-эпидемиолога;
20.если требуется срочная госпитализация больного по жизненным показаниям, то медработник, выявивший больного, сопровождает его в спецстационар и выполняет распоряжения дежурного врача инфекционного стационара. После консультации с врачом-эпидемиологом медработник направляется на санобработку, а при легочной форме чумы, ГВЛ и оспе обезьян – в изолятор.
Защитная одежда, порядок применения защитного костюма Противочумный костюм обеспечивает защиту медицинского персонала от заражения возбудителями чумы, холеры, ГВЛ, оспы обезьян и других возбудителей III-IV групп патогенности. Он применяется при обслуживании больного в амбулаторно-поликлинических и больничных учреждениях, при перевозке (эвакуации) больного, проведении текущей и заключительной дезинфекции (дезинсекции, дератизации), при взятии материала от больного для лабораторного исследования, при вскрытии и захоронении трупа, подворных обходах.
В зависимости от характера выполняемой работы пользуются следующими типами защитных костюмов: Костюм первого типа (полный костюм) включает пижаму или комбинезон, длинный "противочумный" халат, капюшон или большую косынку, ватно-марлевую повязку, или противопылевой респиратор, или фильтрующий противогаз, очки-консервы или целлофановую пленку одноразового использования, резиновые перчатки, носки, тапочки, резиновые или кирзовые сапоги (бахилы), клеенчатый или полиэтиленовый фартук, клеенчатые нарукавники, полотенце. Данный костюм используют при работе с материалом, подозрительным на зараженность возбудителем чумы, а также при работе в очаге, где выявлен больной этой инфекцией; при эвакуации в госпиталь подозрительных на легочную форму чумы; проведении текущей или заключительной дезинфекции и дезинфекции в очагах чумы; наличии в изоляторе госпиталя лиц, подозреваемых в общении с больным легочной формой чумы, или с лицом, вызывающим подозрение на такую форму чумы; работе с экспериментально зараженными животными и вирулентной культурой чумного микроба, сапа, мелиоидоза, глубоких микозов; проведении работ в очагах легочной формы сибирской язвы и сапа, а также болезней, вызываемых вирусами, отнесенными к IV группе патогенности, и вирусом геморрагической лихорадки Крым-Конго. Продолжительность непрерывной работы не более 3 часов, в жаркое время года – 2 часа.
Костюм второго типа – (облегченный противочумный костюм) – состоит из комбинезона или пижамы, противочумного халата, шапочки или большой косынки, ватно-марлевой повязки или респиратора, сапог, резиновых перчаток и полотенца. Используют при дезинфекции и дезинсекции в очаге бубонной формы чумы, других форм сапа, сибирской язвы, холеры; эвакуации в госпиталь больного со вторичной пневмонией, бубонной, кожной или септической формой чумы; лабораторных работах с вирусами, отнесенными к I группе патогенности; работе с экспериментальными животными, зараженными возбудителями холеры, туляремии, бруцеллеза, сибирской язвы; вскрытии и захоронении трупов людей, умерших от сибирской язвы, мелиоидоза, сапа (при этом дополнительно надевают клеенчатый или полиэтиленовый фартук, такие же нарукавники и вторую пару перчаток).
Костюм третьего типа (пижама, противочумный халат, шапочка или большая косынка, резиновые перчатки, глубокие калоши) - используют при работе в госпитале, где находятся больные с бубонной, септической или кожной формой чумы; в очагах и лабораториях при работе с микроорганизмами, отнесенными ко II группе патогенности; при работе с дрожжевой фазой глубоких микозов костюм дополняется маской или респиратором. Костюм четвертого типа (пижама, противочумный халат, шапочка или малая косынка, носки, тапочки или любая другая легкая обувь) – применяют в изоляторе, где находятся лица, общавшиеся с больными бубонной, септической или кожной формой чумы, а также на территории, где выявлен такой больной, и на угрожаемых по чуме территориях; в очагах геморрагической лихорадки Крым-Конго и холеры; в незаразных отделениях вирусологических, риккетсиозных и микологических лабораторий. Комплекты защитной одежды (халат, сапоги и т. д.) должны быть подобраны по размерам и маркированы.
Порядок надевания костюма. Противочумный костюм надевают до входа на территорию очага. Костюмы необходимо надевать не спеша, в определенной последовательности, тщательно. Порядок надевания следующий: комбинезон, носки, резиновые сапоги, капюшон или большая косынка, противочумный халат. При использовании фонендоскопа его надевают перед косынкой. Тесемку у ворота халата, а также пояс халата завязывают спереди на левой стороне петлей, после чего закрепляют тесемку на рукавах. Респиратор надевают на лицо так, чтобы были закрыты рот и нос, для чего верхний край маски должен находиться на уровне нижней части орбит, а нижний – слегка заходить под подбородок. Верхние тесемки респиратора завязывают петлей на затылке, а нижние – на темени (по типу пращевидной повязки). Надев респиратор, по бокам крыльев носа закладывают ватные тампоны. Очки должны быть хорошо пригнаны и проверены на надежность скрепления металлической оправы с кожаной частью, стекла натерты специальным карандашом или кусочком сухого мыла, предупреждающим их запотевание. После одевания очков на переносицу закладывают ватный тампон. Затем надевают перчатки, предварительно проверенные на целость. За пояс халата с правой стороны закладывают полотенце.Порядок снятия костюма. Противочумный костюм снимают после работы в специально выделенной для этого комнате или в том же помещении, в котором проводили работу, после полного его обеззараживания. Для этого в помещении должны быть:
1. бак с дезинфицирующим раствором (лизол, карболовая кислота или хлорамин) для обеззараживания халата, косынки, полотенца;
2. тазик с дезинфицирующим раствором для рук;
3. банка с 70 % этиловым спиртом для обеззараживания очков и фонендоскопа;
4. кастрюля с дезинфицирующим раствором или мыльной водой для обеззараживания ватно-марлевых масок (в последнем случае – кипячением в 128 течение 40 мин).
При обеззараживании костюма дезинфицирующими средствами все части его полностью погружают в раствор. Если обеззараживание костюма производится автоклавированием или в дезкамере, костюм складывают соответственно в биксы или камерные мешки, которые снаружи обрабатывают дезинфицирующим раствором. Снимают костюм медленно и в строго установленном порядке. После снятия части костюма руки в перчатках погружают в дезинфицирующий раствор. Тесемки халата и фартука, завязанные петлей с левой стороны, облегчают снятие костюма. Костюмы снимают в следующем порядке: 1. тщательно в течение 1-2 мин моют руки в перчатках в дезинфицирующем растворе; 2. медленно вынимают полотенце; 3. протирают ватным тампоном, обильно смоченным дезинфицирующим раствором, клеенчатый фартук, снимают его, свертывая наружной стороной внутрь; 4. снимают вторую пару перчаток и нарукавники; 5. сапоги и галоши обтирают ватными тампонами с дезинфицирующим раствором сверху вниз (для каждого сапога отдельный тампон); 6. не касаясь открытых частей кожи, снимают фонендоскоп; 7. очки снимают, оттягивая двумя руками вперед и вверх, кзади; 8. ватно-марлевую повязку снимают, не касаясь наружной ее стороны; 9. развязывают завязки ворота, пояс халата и, опустив верхний край перчаток, освобождают завязки рукавов, снимают халат, завертывая наружную часть его внутрь; 10.снимают косынку, осторожно собирая все концы ее в одну руку на затылке; 11.снимают перчатки, проверяют их на целость в дезинфицирующем растворе (но не воздухом); 12.еще раз обмывают сапоги в баке с дезинфицирующим раствором и снимают их. После снятия противочумного костюма тщательно моют руки теплой водой с мылом. После работы рекомендуется принять душ.
АЛГОРИТМЫ №33 (МЕНИНГИАЛЬНАЯ ИНФЕКЦИЯ); 34 (ОКИ)
Читайте также:


