Остеобластома кости на рентгене
Остеобластома – доброкачественная опухоль, может образоваться на костной ткани. Диагностируется в детском и подростковом возрасте. До достижения 30 лет риск образования остеобластомы достаточно высокий. В более зрелом возрасте шанс поражения опухолью снижается. Женщины страдают заболеванием реже мужчин. Болезнь диагностируется у мальчиков и мужчин чаще.
Патология отличается быстрым ростом – за короткий временной промежуток способна достигать 20-100 мм. Пострадавший на ранних стадиях развития часто не знает о болезни – характерных симптомов практически не наблюдается. Иногда могут присутствовать болезненные ощущения. При наличии небольших размеров опухоли и отсутствия боли врачи рекомендуют не совершать особого лечения или удаления.
Виды патологии
Остеобластома, или гигантский остеоид-остеома, стала изучаться отдельно после 1930 года. Два названия болезни объясняется спецификой заболевания. Остеоид (от греч. osteon – кость + eidos – вид или подобие) означает костную ткань, которая формируется до стадии затвердевания межклеточного вещества. Остеома (частица –oma – опухоль) дословно можно перевести как первичный костный вид опухоли. Остеома – это доброкачественная опухоль, не способная нанести ощутимый вред человеческому организму.
Различают два вида согласно течению заболевания:
- Причудливая остеобластома содержит множество клеток с несколькими ядрами – прогноз лечения положительный.
- Агрессивная опухоль отличается стремительным ростом и чёткими границами, часто развивается в центре кости – диагностируется у людей после 30 лет.
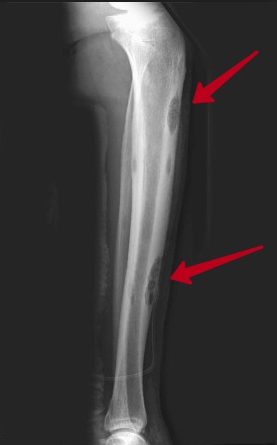
По происхождению выделяют следующие виды:
- Гиперпластическая остеобластома образуется из костных патогенов, расположенных на одной стороне или вокруг. Новообразование способно расти внутрь кости и наружу. Развивается на лицевых пазухах черепа, в черепе, предплечье, бедре и голени.
- Гетеропластическая опухоль состоит из соединительной ткани, нарастающей на кости вследствие систематического механического воздействия на больной участок. Место развития – сухожилие плечевой кости, бедра.
Строение с расположением подразделяет болезнь:
- Твёрдые располагаются в полости плоских костей с концентрически плотным прилеганием клеток.
- Губчатые локализуются в клетках трубчатых костей – внешне схожи со здоровыми патогенами, содержат жировую ткань, снабжены сосудами и костным мозгом, находящимися между остеоцитами.
- Мозговидные полностью заполнены костным мозгом, заполняют пазухи лицевого черепа – редкий вид.
Причины образования
Точной причины развития болезни пока не установлено. Врачи и учёные выделяют несколько факторов, способствующих образованию остеомы:
- Систематическое травмирование скелетных костей;
- Болезни воспалительного характера в костных тканях;
- Венерическое заболевание – сифилис на последней стадии;
- Хронические воспаления в соединительной ткани – ревматизм;
- Дефицит или профицит кальция, вызванный обменными нарушениями;
- Наследственная предрасположенность.
Часто встречается болезнь у людей, занимающихся профессиональным спортом. Из-за чрезмерных нагрузок и травмирования костей повышается риск развития опухоли.
Остеоидный вид новообразования позвонка провоцирует раннее развитие сколиоза, с прогрессирующим ростом. Развиться новообразование может не только на позвоночнике, но и поразить другие органы, к примеру, части большеберцовой кости, бедра или голени. Формируется одиночный очаг определённого участка. Множественное образование является единичным случаем. Метастазы не формируются из-за доброкачественного течения болезни.
Симптомы заболевания
Некоторые виды патологии развиваются длительное время бессимптомно. Первые признаки начинают проявляться после передавливания нервных отростков с сосудами, т.к. ощущается дискомфорт. Выявить болезнь случайно может рентген, проводимый с другой целью.
Симптомы остеобластомы проявляются в зависимости от места расположения. Признаками новообразования в туловищных костях, рук и ног будут болезненные ощущения тянущего характера в мышечных тканях. Наблюдаются проблемы с двигательными функциями, сопровождающиеся болью и дискомфортом.
Опухоль черепа проявляется симптомами:
- Болевые спазмы в области головы;
- Кровотечения из носовой полости без видимой причины;
- Нарушения в дыхательной системе, сопровождающиеся затруднённым дыханием;
- Дискомфорт в области гортани;
- Зрительные дисфункции;
- Приступы мышечных судорог – эпилепсия;
- Визуально фиксируется глаз навыкате.
Образование в черепе опасно расположением тканей головного мозга вблизи патологии. Опухоль способна спровоцировать внутричерепное давление, кратковременные проблемы с памятью и нарушения в гормональном балансе.

Остеобластома челюсти протекает без видимых причин на стадии небольшого роста и размера. Увеличение новообразования приводит к давлению на кровеносные сосуды с нервными окончаниями – это провоцирует сбой в процессе функциональности.
Образование нижней челюсти или верхней выявляется непосредственно внутри костных тканей и на поверхности. Различают следующие типы:
- Кистозный обладает чёткими границами с внутренним наполнением костной тканью;
- Ячеистый внешне напоминает чётко разделенные перегородками ячейки;
- Солидный не имеет границ и чёткой формы – выглядит как размытое пятно;
- Литический приводит к некрозу костной ткани и зубных корней, находящихся в области новообразования.
Диагностика может определить несколько типов патологии – один вид может перетекать в другой.
Симптомы данной патологии:
- Зубы начинают активно выпадать;
- Воспаление в поражённых тканях;
- В прилежащих мягких тканях образуются гнойные свищи;
- На кожных покровах лица присутствуют язвенные образования разного характера;
- В лимфатических узлах диагностируются воспалительные процессы;
- Температура тела повышается до 37-38 градусов;
- У пострадавшего наблюдается мышечная слабость;
- Болезненные ощущения в области опухоли;
- Деформация челюсти – асимметричность.
Остеобластома бедренной кости на начальной стадии не проявляется и не доставляет дискомфорта больному. Обнаружиться также может случайно при проведении рентгена перелома кости. Симптомы проявляются после увеличения опухоли.
- Мышечные боли тянущего характера;
- Выраженная хромота поражённой ноги;
- Воспалительные процессы в соединительной ткани – ревматизм;
- Двигательные функции сопровождаются болью.
Остеобластома позвоночника развивается по аналогичному графику – при маленьких размерах протекает бессимптомно. Признаки болезни:
- Болевые ощущения в области позвоночника;
- Дискомфорт во время движения;
- Может ощущаться присутствие новообразования в позвонке.
Диагностика болезни
Если выявлены рентгенологические признаки присутствия остеомы, потребуется осмотр у онколога с дополнительными обследованиями.
Диагностика включает следующие процедуры:
- Рентгенография в 2D проекции;
- КТ и МРТ опухоли;
- Ангиография;
- Гистологический анализ патологии с пункцией больной кости.
После получения результатов исследований врач примет решение о курсе терапии или удалении новообразования. Иногда проводится дополнительная процедура – биопсия.
Лечение остеобластомы
Если опухоль не приносит дискомфорта – нет болевых ощущений, деформаций костной ткани и нарушений двигательных функций, то рекомендуется систематический медицинский контроль у врача с проведением рентгенологических обследований.
Лечение требуется при наличии следующих факторов:
- Остеома давит на близлежащие органы, вызывая сбой в работе целых систем организма;
- Визуально определяется эстетический дефект;
- Диагностируется деформация кости;
- Образование активно увеличивается в размерах.
Врач может назначить курс лекарственных препаратов из группы обезболивающих и противовоспалительных для купирования сопутствующих симптомов. Хирургическое удаление может касаться только новообразования или задеть часть здоровой кости и тканей.
Операция проводится под местным анестезированием. Удаление лишь больного участка может спровоцировать рецидив болезни, потребующий повторного лечения.
Остеома небольшого размера часто иссекается лазером – более щадящим и точным методом. Исключается кровотечение открытой раны, рубец остаётся меньшего размера, уничтожается только больной участок кости.
В некоторых случаях патология может перерастать в остеогенную саркому – это уже злокачественная опухоль кости, которая требует срочного лечения!
Прогноз
Выявление заболевания на ранней стадии развития позволяет провести эффективную терапию для человека. Шанс вылечиться повышается многократно. Положительным исходом считается проведение операции в молодом возрасте, когда организм демонстрирует сильный иммунитет. Риск послеоперационного рецидива – 20%. Врачи считают это высоким показателем.
Особого внимания требует болезнь, развивающаяся на лицевых пазухах и имеющая внутричерепное развитие. Здесь присутствует риск летального исхода – примерно в 3%. У 25% заболевших диагностируется трансформация опухоли в злокачественный вид – остеогенную саркому.
Нельзя не упомянуть, что существовала и такая точка зрения, согласно которой остеоид-остеома — не опухоль, а хронический воспалительный процесс. Кроме того, у детей наряду с остеоид-остеомами действительно сравнительно часто бывают абсцессы кости со схожей клинической и рентгенологической симптоматикой. Это обязывает проводить дифференциальную диагностику. В 1987 г. В.Н.Кувина сообщила, что картины, подобные остеоид-остеоме, были обнаружены у детей, живущих рядом с загрязняющими среду обитания заводами и имеющих различные формы нарушения костей.
Особенно высокий уровень метаболизма простагландинов, обнаруженный в остеоид-остеомах [Healey I.H., Ghelman В., 1986], может объяснить воспалительные признаки поражения — сильную боль.
Мы наблюдали одну больную со злокачественной остеобластомой костей таза; морфологически она имела вид остеогенной саркомы.
Рабочая классификация различных форм остеобластомы (остеоид-остеомы-остеобластомы) С.Т.Зацепина
I. Стабильная форма остеобластомы с четкими границами (остеоид-остеома — типичная форма), диаметром до 1—1,5 см, с реактивным склерозом в окружности; обычная локализация — метафиз или диафиз костей, субкортикальный или кортикальный слой, а также:
II. Ограниченно прогрессирующая форма остеобластом (с нечеткими границами):
а) переходная форма от типичной остеоид-остеомы к остеобластоме диаметром от 1,5 до 3 см;
б) мультицентрическая форма с несколькими гнездами.
III . Прогрессирующая (растущая) типичная форма остеобластомы.
IV. Злокачественная форма остеобластомы без метастазов. а. Озлокачествение остеобластомы (в подавляющем большинстве случаев с превращением в остеогенную саркому, фибросаркому с метастазами).
Остеобластома не сопровождается такими сильными изнуряющими болями, но боли бывают постоянными и уменьшаются или исчезают от приема анальгина или ацетилсалициловой кислоты. Под нашим наблюдением было 23 больных с остеобластомой, один из них — со злокачественной.
В возрасте 16—20 лет было 8 больных, 21—30 лет — 7, 31—40 лет — 4, 41— 50 лет — 1 и от 51 года до 60 лет — 3 больных. Позвоночник был поражен у 9 больных: шейный отдел — у 2, поясничный — у 5, крестец — у 2 (у некоторых из них были очень сильные боли с иррадиацией). Бедренная кость поражена у 4, плечевая — у 2, лопатка — у 1, кости таза — у 1, большеберцовая кость — у 1, локтевая кость — у 1, все кости запястья — у 1, тело грудины — у 1 больного. Большинство пациентов поступили с диагнозами: остеогенная саркома, хондросаркома, гигантоклеточная опухоль, злокачественная опухоль.
Злокачественная остеобластома. Рядом авторов были описаны случаи озлокачествления остеобластом после одной или нескольких нерадикальных операций; по времени этот процесс растягивался на 5—9 лет [Mayer L., 1967, 1968; Schajowicz F., Lemos D., 1970; Lichtenstein L., 1972; Dorfman H.D., 1973; Scrauton P.E. et al., 1975; Seki T. et al., 1975; Jackson R., Bell E.T., 1977; Merryweather R. et al., 1980, и др.]. Иногда рецидивы принимались за остеобластический вариант остеогенной саркомы, однако клиническое течение у всех больных было мягче. Только у 3 пациентов наблюдались легочные метастазы [Lichtenstein L., 1972; Sebi et al., 1975; Merryweather R. etal., 1980].
Первично-злокачественную остеобластому — клинику, рентгенологическую, морфологическую картину — описали в 1976 г. F. Schajowicz и D.Lemos, под наблюдением которых находились 8 подобных больных (в дальнейшем они наблюдали еще 2 больных). По их мнению, провести дифференциальный диагноз даже по гистологической картине между злокачественной остеобластомой и остеогенной саркомой трудно. Не являясь морфологом, я отсылаю желающих ознакомиться к их работам. Другие авторы называют эту форму агрессивной формой остеобластомы, продуцирующей остеоид с большим или меньшим количеством атипичных остеобластов.

Рис. 20.2. КТ бедренной кости в костномозговом канале. Хорошо видны ободок склероза, прилежащий к кортикальному слою, и ядрышко.

Рис. 20.3. КТ тазобедренного сустава. Хорошо видно ядрышко, расположенное в зоне субхондральной пластинки.
Гистологическая дифференциальная диагностика с остеогенной саркомой проводится по всей сумме признаков, при этом электронная микроскопия не всегда играет большую роль. Даже после расширенных резекций наблюдаются местные рецидивы опухоли, возникающие в ближайшие месяцы. По литературным данным, возраст больных — от 6 лет до 71 года.
K.Morimoto (1975) путем исследования ткани на микрорентгеноанализаторе показал, что соотношение Са и Р в костных кристаллах в остеосаркоме выше, чем в остеобластоме.
Важно точно знать расположение остеоид-остеомы, остеобластомы в заднем отделе тела позвонка.
Нами многократно было отмечено, что процесс остеогенеза на месте удаленной остеоид-остеомы и остеобластомы резко повышен. После сегментарной резекции (то же и после краевой) бедренной кости и замещения дефекта цилиндрическим консервированным аллотрансплантатом происходит быстрое спаяние и образование паростальной мозоли.
Нужно предупредить, что озлокачествленные или злокачественные остеобластомы обильно кровоснабжены, в связи с чем операции сопровождаются сильным кровотечением.
Остеоид-остеома встречается сравнительно часто, составляя, по нашим данным, 14,4 %, по данным Н.М.Трапезникова и Л.А.Ереминой (1986), — 10 %, по F.Schajowicz (1981), — 11, 23 % среди доброкачественных опухолей костей, а по данным М.В.Волкова, — 4,6 % среди первичных костных опухолей и дисплазий в детском возрасте.
А.И.Казьмин первым в ЦИТО оперировал больного с остеоид-остеомой и на основании литературных данных поставил правильный диагноз. Это наблюдение было описано морфологом.

Рис. 20.6. Остеобластома суставного отростка лопатки, ее размеры приблизительно 4x3 см, т.е. значительно больше, чем остеоид-остеомы. Превалируют процессы деструкции костной ткани.
Ряд авторов отметили более частое поражение опухолью лиц мужского пола, некоторые исследователи не видели особой разницы в частоте поражения мужчин и женщин. E.T.Haberman, R.E.Stern (1974) сообщили об остеоид-остеоме у ребенка 8 мес; по их данным, наиболее часто опухоль встречается у больных в возрасте 10—25 лет, но мы наблюдали больных и старше 40 лет: от 41 года до 50 лет — 19 больных, от 51 года до 60 лет — 5 и от 61 года до 70 лет — 2 больных. Наблюдалось поражение всех костей, кроме ключицы (в порядке убывающей частоты): бедренная кость (преимущественно проксимальный конец) — 61 больной, большеберцовая — 26, фаланги пальцев — 17, плечевая — 12, кости таза — 10, лучевая — 7, позвоночник: поясничный отдел — 7, шейный — 5, грудной — 3, крестец — 4; локтевая кость — 6, пястные кости — 6, таранная кость — 5, пяточная кость — 1, прочие кости стопы — 10, лопатка — 3 (рис. 20.6), ребра — 2 больных и т.д.
С.Т.Зацепин
Костная патология взрослых
Остеобластокластому рассматривают как полузлокачественную опухоль, дающую часто рецидивы и экспансивный, даже агрессивный рост. Остеобластокластомы известны уже давно. Характер упомянутой опухоли первоначально изучил Джеймс Педжет в 1854. Первоначальным местом возникновения опухоли бывает неостеогенная ткань костного мозга.
Симптомы
Остеобластокластома чаще всего встречается в начале зрелого или среднего возраста. Случаи заболеваний до 20 лет очень редки. Первоначальные признаки протекают незаметно. Часто в анамнезе отмечается травма.
Ранним признаком остеобластокластомы бывает повышенная чувствительность в прилегающем к опухоли суставе после продолжительной ходьбы. Первоначальные клинические признаки обыкновенно не прогрессируют в течение 6-8 недель, а иногда намного дольше. В конце этого периода возникает припухлость с местной болезненностью. Если рост опухоли развивается далее, то участок мягких структур увеличивается, появляется местная кожная гипертермия. При пальпации, при истончении и особенно при перфорации кортикального слоя слышится особый шорох, напоминающий треск пергаментной бумаги.
Самой частой локализацией остеобластокластом являются эпифизы трубчатых костей в следующем порядке: проксимальный эпифиз большеберцовой кости, дистальный эпифиз бедренной кости, дистальный эпифиз лучевой кости. В таких случаях бывают признаки синовита и даже возникают контрактуры в прилегающем суставе.
Остеобластокластома кости редко локализируется вне эпифизарной или же эпифизо-метафизарной области трубчатых костей. При вполне выраженной остеобластокластоме кости, больные в большинстве жалуются на прерывающиеся тупые боли, которые усиливаются при движениях; в дальнейшем возникают деформации кости.
Клиническая картина становится ясной после травмы, еще чаще контузии или же после полного патологического перелома. Возможно образование саркомы на почве озлокачествления остеобластокластомы, в частности после рентгеновского облучения, а также спонтанно после паллиативных вмешательств со значительным по времени интервалом.
Рентгенологическая картина
Следующим патогномоничным признаком остеобластокластомы является отсутствие какого-либо первичного или вторичного реактивного остеоформативного периостоза. Кортикальный слой тонкий и атрофический.
В остеобластокластоме со злокачественным характером вследствие обильного сосудистого новообразования, особенно венозного, происходит застой венозной крови. Эти сосудистые изменения в смысле образования обильной васкуляризации касаются только венозной системы.
Макроскопическая картина
Опухоль длинных костей локализуется в эпифизе и обычно лежит эксцентрически, распространяется по направлению к суставному хрящу и метафизу. Более крупные опухоли могут, кроме эпифиза, занять и весь метафиз, расширять кость; кортикальный слой может быть значительно истончен, вздут. Опухолевая ткань часто мясистая, на разрезе имеет пестрый вид вследствие множества геморрагических очагов или же бурый оттенок, обусловленный выпадением гемосидерина из распадающихся эритроцитов.
Гистологическая картина
Гигантские клетки местами густо, местами редко рассеяны между маленькими клетками; они содержат несколько десятков ядер. Ядра обычно лежат в центре клетки; в общем они не отличаются от ядер так называемых стромальных клеток.
При дальнейшем повышении опухолевой атипии уже возникает выразительная саркоматозная картина. Первично злокачественные гигантоклеточные опухоли встречаются очень редко. Самую большую часть злокачественных опухолей составляют те, которые озлокачествились после нескольких рецидивов.
Вторично озлокачествленные остеобластокластомы обычно структурально отличаются от незлокачественных форм и чаще всего появляются в виде фибросаркомы или же в виде остеогенной саркомы. Иногда в этих опухолях не находят даже следа первоначальной структуры остеобластокластомы и о характере опухоли судят только на основании гистологического исследования первичной опухоли. Однако в этих вторично озлокачествленных опухолях фибросаркомного или остеосаркомного характера часто можно найти районы с гистологической картиной остеобластокластомы. Такие данные потом обосновывают диагноз злокачественной гигантоклеточной опухоли.
Дифференциальная диагностика
Из группы неопухолеобразных поражений, которые необходимо отличать от остеобластокластомы кости, самыми важными являются очаги бурой опухоли при паратиреоидной остеодистрофии (болезнь Энгель-Реклингаузена).
Дифференцировать остеобластокластому также нужно с аневризмальной костной кистой, хондробластомой, хондромиксоидной фибромой, неостеогенной фибромой и доброкачественной остеобластомой.
Лечение
Что касается лечения остеобластокластомы, то необходимо подчеркнуть, что точно определенных показаний для консервативного, паллиативного и радикального хирургического и комбинированного лечения нет. В настоящее время отдается преимущество хирургическому лечению. Его подразделяют на: паллиативные хирургические вмешательства (экскохлоация с последующим заполнением полости трансплантатами), радикальное хирургическое вмешательство (резекция опухоли без или с последующим замещением дефекта костным трансплантатом), вмешательство, представляющее увечье (ампутация).
Показания для лечебных вмешательств находятся в зависимости от локализации, морфологической картины и клинического состояния остеобластокластомы кости и активности ее развития. При каждой опухоли, где это только технически возможно, производят сегментарную резекцию соответствующей кости вместе с опухолью. В тех случаях, когда после резекции возникает более обширный дефект соответствующего сегмента трубчатой кости, необходимо его заместить ауто- или гомотрансплантатами.
Экскохлеация остеобластокластомы кости производится только в случаях определенно доброкачественных форм, которые бывают вполне ограниченными. В ином случае угрожает опасность рецидивов.
Рентгенотерапия является методом выбора и в небольшом числе случаев может иметь абсолютные показания. Рентгенотерапию необходимо в первую очередь назначать при остеобластокластоме с локализацией на позвоночнике. Перед рентгенотерапией всегда необходимо произвести пробную биопсию и гистологическое исследование.
Каждая остеобластокластома, пусть она будет лечена каким угодно способом, всегда представляет собой опасность рецидива, возникновения агрессивного роста, озлокачествления и метастазирования.
Остеобластома — это одна из разновидностей костных опухолей. Имеет доброкачественный характер. Она быстро растёт и по размерам достигает более 2 см. Заболевание диагностируется у людей до 30 лет. Мужчины страдают в 2 раза чаще, чем женщины. А также патология регистрируется как в детском, так и в юношеском возрасте.
Опухоль обычно не вызывает симптомов и протекает безболезненно. Если она не мешает привычной жизнедеятельности, то лечить её необязательно. Новообразование подлежит наблюдению. Только в том случае, если остеобластома кости доставляет дискомфорт соседним органам или препятствует нормальному кровоснабжению частей тела, решается вопрос о дальнейшей терапии.
Разновидности опухоли
Остеобластома бывает 2 видов:
- Причудливая. Прогнозы обычно благоприятные. Под микроскопом заметны многоядерные клетки, различной формы.
- Агрессивная. Преимущественно возникает у пациентов старше 30 лет. Опухоль сопровождается рецидивами и быстрым ростом. Может распространяться на соседние кости.

Причины
Выделяют предрасполагающие факторы:
- Частые травмирования одной области;
- Генетическая предрасположенность;
- Сифилис в терминальной стадии;
- Ревматизм;
- Нарушение обмена веществ;
- Значительное снижение иммунитета;
- Тяжело протекающие инфекции.

Симптомы
В большинстве случаев, патология протекает безболезненно, но могут присутствовать следующие признаки:
- Боли в области локализации новообразования;
- Припухлость поражённой зоны;
- Искривление позвоночника. Если опухоль расположена там;
- Мышечная слабость;
- Хромота. При локализации новообразования в костях ног.
Симптоматика новообразования зависит от места расположения и размера опухоли. Например, при локализации на костях черепа, могут быть носовые кровотечения, нарушение зрение и слуха и прочее.
Диагностика
Для подтверждения диагноза, нужна консультация онколога. Он назначит следующие анализы, которые помогут определить патологию:
- Рентгенография в 2 проекциях;
- Компьютерная томография;
- МРТ;
- Ангиография;
- Пункция поражённой кости, с последующим гистологическим исследованием.
При появлении даже небольших новообразований или припухлостей, необходимо срочно обратиться к врачу. Особенно тем людям, родственники которых страдают такой же патологией. Для определения степени доброкачественности опухоли и дальнейшего лечения, проводят ряд исследований.
С помощью рентгенографии можно определить размеры и форму опухоли. Компьютерная томография и МРТ помогут выявить структуру новообразования и степень её насыщенности кровеносными сосудами. Если этих обследований недостаточно, проводят биопсию поражённого участка кости для гистологического исследования.
Нижняя челюсть
Новообразование нижней челюсти, если оно доброкачественное, не приводит к фатальным результатам, если оно не воздействует на окружающие ткани. Серьёзные последствия опухоль приносит тогда, когда начнёт сдавливать кровеносные сосуды или нервные окончания. Затруднения кровоснабжения и иннервации, может привести к нарушению функционирования органов.
Остеобластома нижней челюсти, может локализоваться как в толще кости, так и на периферии.

- Кистозная. Рентгенография покажет чётко очерченную область, внутри которой находится разреженная костная ткань.
- Ячеистая. Структура поражённой области представляет собой ячейки, разделённые костными перегородками.
- Солидная форма. На снимке будет видно неоднородное затемнение с неровными краями.
- Литическое новообразование. Разрушение костной ткани и корней зубов, расположенных в данной области.
На снимке может присутствовать несколько форм опухоли. Один вид образования переходит в другой, с течением времени.
Новообразования сопровождают следующие симптомы:
- Выпадение зубов из-за потери их устойчивости в зоне развития патологии;
- Воспалительные процессы в окружающих тканях;
- При усилении воспаления мягких тканей в зоне опухоли, могут образовываться гнойные свищи;
- Язвы кожи лица;
- Воспаление близлежащих лимфатических узлов;
- Повышенная температура тела;
- Слабость;
- Боль в области расположения опухоли;
- Нарушение симметрии лица.
Бедренная кость
При маленьких размерах образования, оно не мешает обычной жизнедеятельности человека. При этом симптомы отсутствуют. Опухоль обнаруживают случайно, например, когда делают рентген кости при переломе.
Клинические признаки начинают проявлять себя, когда остеобластома сдавливает кровеносные сосуды и нервы. Симптоматика зависит её локализации.
Остеобластома бедренной кости может давать такие клинические проявления:
- Боли в мышцах. Тянущие по ощущению;
- Хромота;
- Ревматизм;
- Боли при движении.
Позвоночник
Остеобластома позвоночника протекает бессимптомно до того момента, как начинает достигать значительных размеров. При этом давая симптоматику:
- Умеренные боли в мышцах, расположенных в зоне патологии;
- Нарушение двигательной активности;
- Ощущения инородного образования в позвоночнике.

Лечение
Терапия остеобластомы зависит от места локализации и влиянию на окружающие ткани. В случае если она не причиняет неудобств, лечение не требуется. Остеобластома, подлежит хирургическому вмешательству, в случае если она быстро растёт, способствует деформации костей и сдавливает близлежащие органы, нервы и кровеносные сосуды. А также оперативное вмешательство показано при наличии выраженного косметического дефекта.
Хирургическое удаление опухоли проводят под общим наркозом. Иссечению подлежит как патологическая ткань, так и небольшие участки здоровой кости. В таком случае происходит профилактика рецидивов в будущем. Далее, необходима пластика этой области.
При небольших размерах патологии, применяют удаление опухоли лазером. Такая методика не вызывает кровотечения. С помощью луча, можно точно уничтожить поражённую ткань.
Прогноз
Благоприятный исход заболевания, 
возможен в том случае, если патология выявлена на ранних стадиях и вовремя подвергнута лечению. После хирургического удаления в 20% случаев возникает рецидив. Самой опасной считается опухоль костей черепа, который приводит к летальным исходам в 3% случаев.
В 25% случаев, остеобластома костей приводит к раку – остеогенной саркоме.
Читайте также:


