Остеомиелит что это перевод
Что такое остеомиелит?
Остеомиелит представляет собой инфекцию кости, чаще всего вызываемую бактериями, реже другими типами патогенных микроорганизмов, часто достигающих кости через кровь. Остеомиелит может быть острым или хроническим и определяется как таковой в первую очередь на основании патологической картины ткани, а не продолжительности инфекции. Наиболее распространенной причиной остеомиелита, острого или хронического, является золотистый стафилококк как у детей, так и у взрослых.
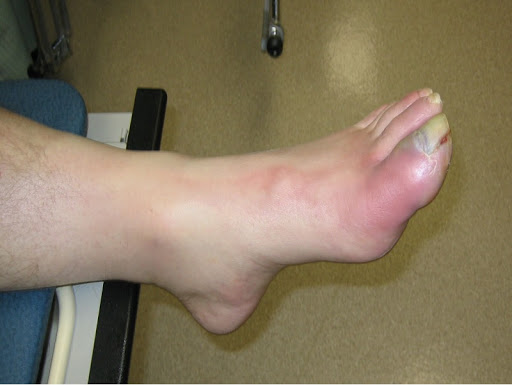
При инфицировании костной ткани часто развивается отек ее мягкой внутренней части (костного мозга). Отекшая внутренняя часть начинает давить на твердую внешнюю стенку кости, приводя к передавливанию кровеносных сосудов костного мозга, в результате чего приток крови к кости снижается или прекращается.
Без достаточного поступления крови возможно отмирание участков костной ткани. Инфекции таких отмерших участков костной ткани сложны в лечении, поскольку в эти участки не проникают естественные клетки организма, специализирующиеся на защите от инфекций, а также антибиотики.
Инфекция также может распространиться за пределы кости и привести к образованию гнойных скоплений (абсцессов) в близлежащих мягких тканях, например, мышечной ткани. Абсцессы иногда самостоятельно прорываются через кожу.
Классификация
Существует два типа остеомиелита, которые более дифференцированы по отношению к профилю, представленному костной тканью, чем по продолжительности самой инфекции:
- Острый остеомиелит, связанный с воспалительными изменениями костей, вызванными патогенными бактериями, симптомы которых обычно появляются через две недели после заражения.
- Хронический остеомиелит представляет собой некроз кости, то есть гибель части костной ткани.
Дальнейшие классификации остеомиелита основаны на предполагаемом механизме инфицирования: например, если он передается через кровь или в результате прямого проникновения бактерий в кость вследствие инфицирования прилегающих мягких тканей или открытой раны.
Причины остеомиелита
Остеомиелит вызывается различными инфекционными агентами. Когда костный мозг (мягкая ткань внутри кости) заражается, он набухает и оказывает давление на кровеносные сосуды в кости, вызывая их разрушение. Найденные микроорганизмы различаются в зависимости от возраста пациентов:
- Бактерии золотистого стафилококка (Staphylococcus aureus) являются наиболее частой причиной острого и хронического остеомиелита у взрослых и детей.
- Стрептококк группы А (пневмококк и К. kingae) являются другими двумя наиболее распространенными патогенными микроорганизмами у детей.
- Стрептококковые инфекции группы В встречаются в основном у новорожденных.
- У взрослых золотистый стафилококк является наиболее распространенным патогеном в кости, связанным с протезными инфекциями.
- Другие возможные микроорганизмы: Staphylococcus epidermidis, Pseudomonas aeroginosa, Serratia marcescens и Escherichia coli.
- Кроме того, грибковые и микобактериальные инфекции также были зарегистрированы у пациентов с остеомиелитом, но они остаются редкими и обычно встречаются у пациентов с нарушенной иммунной функцией (иммунодефицит).
- Есть редкие случаи паразитарной инфекции (эхинококкоз).
- В контексте травмы инфекция очень часто связана с несколькими микроорганизмами.
Механизм действия, который вызывает хронический остеомиелит, заключается в следующем: бактерии прилипают к кости и образуют биопленку, в которой они становятся менее чувствительными не только к иммунной системе пациента, но и к антибиотикам.
Золотистый стафилококк часто поражает госпитализированных людей, поэтому это называется внутрибольничной инфекций — микробом, который поражает больного в результате его госпитализации или посещения лечебного учреждения. Таким образом, инфекция золотистого стафилококка может заражать человека во время установки катетера, протеза или зонда.
Люди, наиболее подверженные риску острого остеомиелита, — это дети, которые чаще поражаются из-за роста областей длинных костей, которые сильно васкуляризируются и подвержены даже незначительным травмам. Более половины случаев острого гематогенного (переносимого с кровью) остеомиелита у детей приходится на пациентов в возрасте до пяти лет. Напротив, хронический остеомиелит у детей встречается очень редко.
Факторами риска, а именно предрасположенностью к остеомиелиту, являются в основном:
- диабет 2 типа;
- заболевание периферических сосудов.
По мере прогрессирования этих состояний заболеваемость хроническим остеомиелитом среди населения увеличивается.
Симптомы остеомиелита
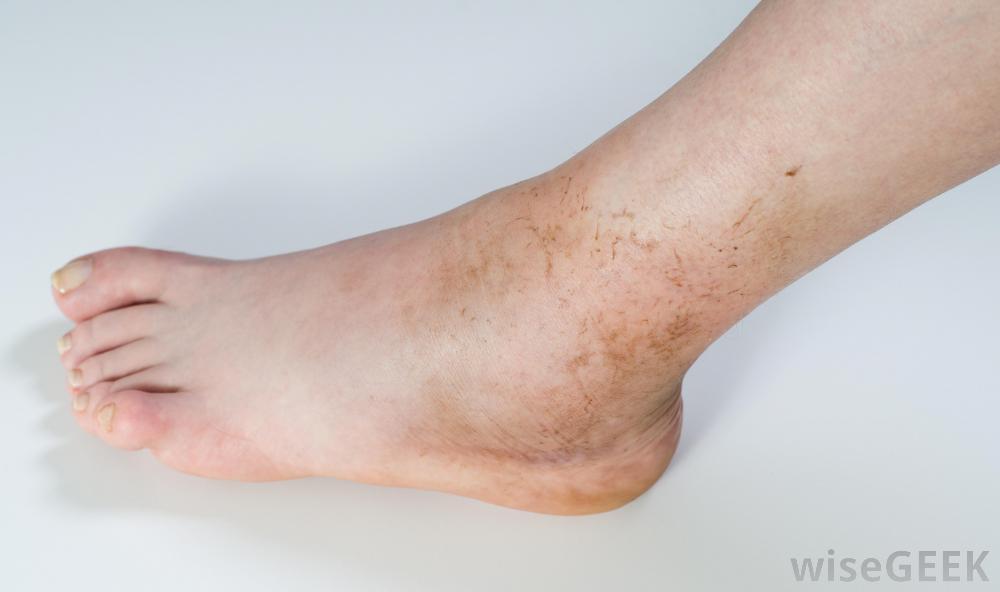
Симптомы острого остеомиелита:
- лихорадка (высокая температура);
- раздражительность;
- местная эритема (покраснение);
- отек;
- чувствительность зараженной кости.
Симптомы хронического остеомиелита:
- часто вторичный по отношению к открытым переломам;
- хроническая боль;
- плохое заживление ран;
- общее недомогание;
- иногда жар.
Симптомы остеомиелита могут быть неспецифичными, и их трудно распознать. Идентификация рассматриваемой бактериальной инфекции не всегда проста, поскольку посевы крови, позволяющие обнаружить их, оказываются положительными только в половине случаев.
Осложнения
Основные осложнения остеомиелита включают:
- Смерть кости (остеонекроз). Инфекция кости может препятствовать циркуляции крови внутри кости, что приводит к ее смерти. Для того чтобы антибиотики помогли, необходимо хирургически удалить отмершие части кости.
- Септический артрит. Иногда инфекция в костях может распространиться на близлежащие суставы.
- Плохой рост. Если остеомиелит возникает в мягких тканях, называемых ростовыми пластинами, на любом конце длинных костей рук или ног, это может повлиять на нормальный рост костей и суставов детей.
- Рак кожи. Если при остеомиелите образовалась открытая рана, которая выделяет гной, существует высокая вероятность того, что на окружающей коже появится плоскоклеточный рак.
Диагностика
Остеомиелит можно заподозрить на основании симптомов и по результатам медицинского осмотра. Например, врачи могут подозревать остеомиелит у больного со стойкой болью в определенном участке кости, сопровождающейся или не сопровождающейся лихорадкой, предъявляющего жалобы на практически постоянную усталость.
Если врачи подозревают остеомиелит, они проводят анализы крови для выявления воспаления, определяя один из следующих показателей:
- скорость оседания эритроцитов (СОЭ — анализ, который заключается в измерении скорости, с которой эритроциты оседают на дно пробирки с кровью);
- уровень С-реактивного белка (белок, циркулирующий в крови, резко повышается в случае воспаления).
Повышенные показатели СОЭ и уровня С-реактивного белка обычно указывают на наличие воспаления. Кроме того, в результатах анализа крови часто выявляют повышение количества лейкоцитов. Однако для диагностики остеомиелита результатов таких анализов крови недостаточно, хотя результаты в пределах нормы, говорящие о незначительном воспалении или полном его отсутствии, снижают вероятность остеомиелита.
Рентген позволяет обнаружить характерные признаки остеомиелита, но в ряде случаев это возможно только спустя 2–4 недели после появления первых симптомов.
В случае сомнительных результатов рентгенологического исследования или тяжелых симптомов проводится компьютерная томография (КТ) или магнитно-резонансная томография (МРТ). С помощью КТ и МРТ можно определить инфицированные участки или суставы и обнаружить инфекцию соседних тканей, например, абсцессы.
Для диагностики инфекции кости и определения микроорганизмов-возбудителей врачи могут взять на анализ образцы крови, гноя, синовиальной жидкости или самой костной ткани. Как правило, при остеомиелите позвоночника образцы костной ткани извлекают с помощью иглы или в ходе хирургического вмешательства.
Лечение остеомиелита
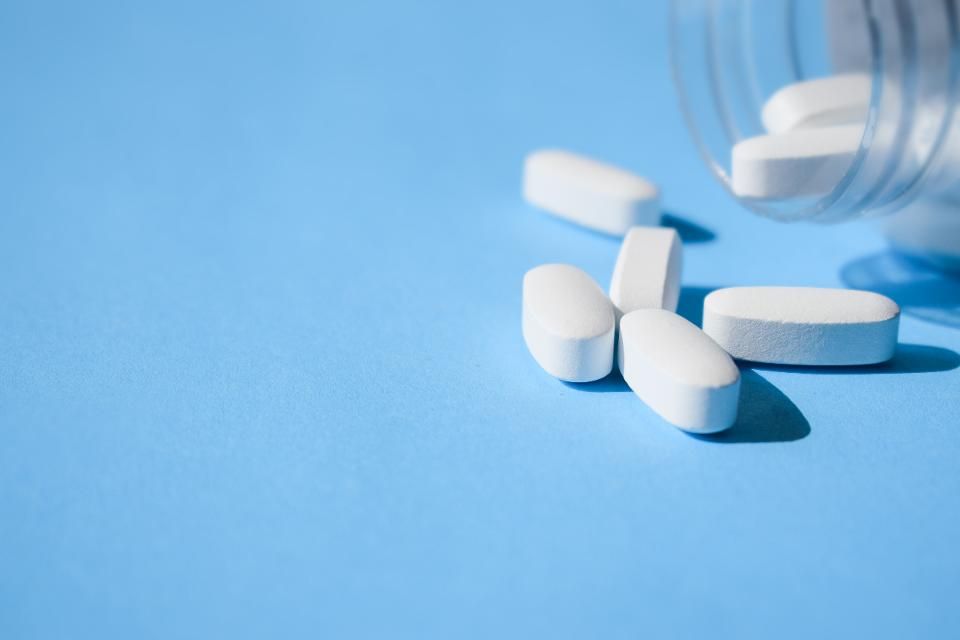
Наиболее эффективным средством лечения детей и взрослых, у которых в недавнее время была инфекция кости, распространившаяся с кровотоком, являются антибиотики. Если определить бактерию-возбудителя инфекции не представляется возможным, применяют антибиотики, эффективные в отношении золотистого стафилококка и многих других типов бактерий (антибиотики широкого спектра действия).
В зависимости от тяжести течения инфекции, антибиотики могут вводить в вену (внутривенно) в течение 4–8 недель. Затем переходят на прием антибиотиков внутрь в течение более длительного периода времени в зависимости от реакции на них пациента. Лечение некоторых больных хроническим остеомиелитом может предусматривать прием антибиотиков в течение нескольких месяцев.
Если обнаружена или подозревается грибковая инфекция, необходимо лечение противогрибковыми препаратами в течение нескольких месяцев. Если инфекция обнаружена на ранних этапах, хирургическое вмешательство обычно не требуется.
У взрослых больных с бактериальным остеомиелитом позвонков антибиотикотерапия обычно длится от 4 до 8 недель. Иногда возникает необходимость в постельном режиме, и больному может потребоваться использовать корсет. Для дренирования абсцессов или укрепления пораженных позвонков (чтобы не допустить сминания позвонков и, как следствие, поражения близлежащих нервов, позвоночного столба или кровеносных сосудов) может потребоваться хирургическое вмешательство.
Если остеомиелит развивается вследствие инфекции близлежащих мягких тканей, сложность лечения возрастает. Обычно проводится хирургическая операция для удаления отмершей ткани и кости, образовавшиеся полости заполняются здоровой кожей или другой тканью. Затем проводится лечение инфекции с помощью антибиотиков. Антибиотики широкого спектра действия необходимо принимать более 3 недель после хирургического вмешательства.
При наличии абсцесса обычно требуется хирургическое вмешательство для его удаления. Также хирургическое вмешательство показано больным со стойкой температурой и снижением массы тела.
Прогноз
При лечении клинический исход острого остеомиелита в целом хороший.
Прогноз неутешителен для людей с длительным (хроническим) заболеванием. Симптомы могут появляться и исчезать годами, даже при хирургическом вмешательстве. Может потребоваться ампутация, особенно у людей с диабетом или плохим кровообращением.
Прогноз для людей с протезной инфекцией частично зависит от:
- здоровья человека;
- типа инфекции;
- того можно ли зараженный протез удалить без проблем.
Можно ли предотвратить остеомиелит?
Самый простой способ предотвратить остеомиелит — сохранять кожу чистой. Все порезы и раны, особенно глубокие, должны быть тщательно очищены. Моте раны водой с мылом, держите их под проточной водой не менее пяти минут подряд, чтобы тщательно их промыть и удалить любую грязь.
Чтобы сохранить чистоту раны после промывки, накройте ее стерильной марлей или чистой тканью. Вы можете нанести заживляющий безрецептурный антибактериальный крем на рану, но самое главное, чтобы он был хорошо очищен. Раны должны начать заживать в течение первых 24 часов и полностью зажить в течение недели.
Рана, для заживления которой требуется больше времени и/или которая вызывает сильную боль, должна быть осмотрена специалистом.
И, как и при многих инфекциях, родители и дети должны тщательно и часто мыть руки, чтобы предотвратить распространение микробов. Дети также должны своевременно проходить необходимые вакцинации.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Остеомиелит - местный воспалительный процесс, развивающийся в ответ на инвазию и пролиферацию микробных тел. Главным пусковым моментом гематогенного остеомиелита служит эндогенная инвазия микробных тел в костномозговой канал; при экзогенном остеомиелите микробная инвазия происходит в результате травмы кости или окружающих тканей. Локализация воспаления служит защитной реакцией организма, предотвращающей развитие сепсиса, который возможен, если механизмы отграничения гнойно-некротического процесса становятся несостоятельными. Это может быть обусловлено высокой вирулентностью и патогенностью микроорганизмов, обширностью очага поражения, длительностью существования воспалительного процесса и ослаблением защитных сил макроорганизма.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12], [13], [14]
Код по МКБ-10
Эпидемиология
Несмотря на неуклонный прогресс в понимании патогенеза костно-суставной инфекции и внедрение современных методов диагностики и лечения, количество таких больных за последние 30 лет не имеет тенденции к снижению.
Острый гематогенный остеомиелит встречают у 2 из 10 000 детей, хронический остеомиелит - у 2 из 10 000 человек, причём кости нижних конечностей поражаются в 90% случаев. На большеберцовую кость приходится 50%, бедренную - 30%, малоберцовую - 12%, плечевую - 3%, локтевую - 3% и лучевую - 2% поражения длинных костей. В настоящее время в эпидемиологии остеомиелита длинных костей прослеживают несколько тенденций. Произошли изменения в структуре гематогенного остеомиелита. В ведущих индустриальных странах отмечают снижение заболеваемости острым гематогенным остеомиелитом длинных костей у детей (2,9 новых случаев на 100 000 населения в год) и золотистого стафилококка как основного возбудителя заболевания - с 55 до 31%. В государствах с развитой инфраструктурой эти заболевания стали достаточной редкостью.
В последние годы произошло увеличение числа пациентов с посттравматическим остеомиелитом. Это связано, прежде всего, с ростом травматизма, особенно в результате дорожно-транспортных происшествий, с изменениями микрофлоры, способной вызвать нагноение, и с нарушениями иммунной системы человека. Развитию костной инфекции способствуют сахарный диабет, облитерирующие заболевания сосудов, опухоли, алкоголизм и табакокурение. У взрослых основной причиной остеомиелита служат переломы длинных костей. Развитие этого патологического состояния зависит от многих факторов и прежде всего от локализации и объёма повреждения кости и мягких тканей, нарушения кровоснабжения и иннервации, своевременности и качества проведения первичной хирургической обработки, метода антибиотикопрофилактики, выбора метода остеосинтеза и пластического закрытия ран. В связи с этим заболеваемость остеомиелитом варьирует в широких пределах - от 0,5-2% при оперативном лечении закрытых переломов и травмах верхней конечности до 50% и выше при открытых переломах голени и бедра с обширным повреждением мягких тканей.
В современных условиях возросла роль гнойных осложнений, в том числе и остеомиелита, после огнестрельных ранений конечностей, основными причинами которых служат тяжесть ранений костей и суставов, а также дефекты лечения, допущенные на этапах медицинской эвакуации. По опыту послевоенных вооружённых конфликтов, частота развития огнестрельного остеомиелита составляет не менее 9-20%.

[15], [16], [17], [18], [19], [20], [21], [22], [23], [24]
Что вызывает остеомиелит?
В 1880 г. Луи Пастер впервые из гноя больного остеомиелитом выделил микробы и назвал их стафилококками. В дальнейшем было установлено, что любые гноеродные микробы могут вызывать остеомиелит, а от их видового состава может зависеть клиническая и морфологическая картина заболевания. В настоящее время возбудителем острого гематогенного остеомиелита длинных костей у детей в основном становится монофлора (до 95%). Это, как правило, золотистый стафилококк, выделяемый в 50-90% случаев. Данный микроорганизм остаётся лидирующим возбудителем во всех случаях остеомиелита вследствие своего остеохондротропизма и высокой способности к адаптации, что приводит к развитию большого количества разнообразных антибиотикорезистентных вирулентных штаммов и в конечном итоге к снижению эффективности консервативного лечения.
У детей до года чаще всего из кости и крови выделяют Streptococcus agalactiae и Escherichia coli, у детей старше одного года - Streptococcus pyogenes и Haemophilus influenzae. Случаи выделения Н. influenzae уменьшаются у детей после четырёх лет, что связано и с использованием новой вакцины против этого возбудителя.
У больных с острым посттравматическим остеомиелитом, возникающим при открытых переломах с обширным повреждением мягких тканей, высевают смешанные аэробно-анаэробные ассоциации с преобладанием грамотрицательных микроорганизмов, в основном синегнойной палочки. Микробная обсеменённость в очаге поражения, как правило, составляет 106-108 микробных тел в 1 г костной ткани.
При хроническом остеомиелите ведущую этиологическую роль играют грамположительные кокки рода Staphylococcus с преобладанием Staphylococcus aureus, частота высевания которого зависит от стадии процесса и колеблется от 60 до 85%. При хроническом воспалительном процессе стафилококки могут быть представлены в монокультурах либо в составе аэробно-анаэробных ассоциаций. На смену стафилококков приходят грамотрицательные и анаэробные бактерии, которые отличаются более высокой устойчивостью к широко распространённым антибактериальным препаратам, чем грамположительные бактерии.
Как развивается остеомиелит?
Остеомиелит может быть вызван гематогенным распространением инфекции, прямым проникновением микроорганизмов в кость или из смежного, наружного очага инфекции. При посттравматическом остеомиелите происходит прямое проникновение микробной флоры, благодаря повреждению тканей и нарушению кровоснабжения. Развитие этой формы остеомиелита напрямую зависит от инвазии микроорганизмов, их количества, вида, вирулентности и степени повреждения мягких тканей. После неблагоприятных воздействий на защитно-приспособительные реакции организма различных физических, биологических факторов и сопутствующих заболеваний способность его проявить эффективный ответ для сдерживания инфекции снижается, что может способствовать развитию начальной стадии заболевания.
Глубокая длительная инфекция кости поддерживается за счёт наличия деваску-ляризованного кортикального слоя, который окружён бактериями. Он действует как инородное тело, служащее основной причиной остеомиелита при большинстве открытых переломов. Посттравматический остеомиелит, кроме обычных патогенных микроорганизмов, может быть вызван также непатогенным стафилококком и анаэробными кокками. Они в момент травмы попадают на девитализированные участки кортикального слоя и здесь, в анаэробных условиях, способствуют секвестрации и развитию остеомиелита. Такая костная инфекция развивается нередко после открытых переломов.
Ряд системных и местных факторов воздействует на иммунный ответ, метаболизм и местное кровоснабжение при развитии остеомиелита. К системным факторам относят плохое питание, нарушение функции почек и печени, сахарный диабет, хроническую гипоксию, иммунные заболевания, злокачественные заболевания, пожилой и старческий возраст, иммуносупрессию и иммунодефицит, спленэктомию, вирусную инфекцию, алкоголизм и курение. Такие местные факторы, как хроническая лимфедема, венозный стаз, поражения сосудов, артериит, выраженные рубцовые изменения, фиброз, патология мелких сосудов и невропатия, также способствуют развитию инфекции.
Острый остеомиелит характеризуется как гнойная инфекция, сопровождаемая отёком, сосудистым стазом и тромбозом мелких сосудов. В остром периоде болезни вследствие локального воспаления внутрикостное и периостальное кровоснабжение нарушаются, формируются большие фрагменты мёртвой кости (секвестры). Существование инфицированных, нежизнеспособных тканей и неэффективной реакции макроорганизма, а также неадекватное лечение приводят к хронизации болезни. При переходе гнойного процесса в хроническую стадию происходит постепенное изменение микробного пейзажа. Доминирующую роль начинают играть низковирулентные штаммы Staphylococcus epidermidis и Staphylococcus aureus.
Некроз костной ткани - важная особенность острого посттравматического остеомиелита. Мёртвая кость медленно рассасывается под действием ферментов грануляционной ткани. Резорбция наиболее быстро и в ранние сроки происходит в местах соединения живой и некротизированной кости. Омертвевшая губчатая кость при локализованном остеомиелите медленно рассасывается. Мёртвый участок кортикальной части кости постепенно отделяется от живой кости, формируя секвестр. Органические элементы в мёртвой кости в значительной степени разрушаются под действием протеолитических ферментов, вырабатываемых макрофагами или полиморфноядерными лейкоцитами. Из-за нарушения кровоснабжения мёртвая кость визуально кажется более светлой, чем живая. Небольшие участки нежизнеспособной губчатой кости рассасываются в течение 2-3 нед, для секвестрации кортикальной части могут потребоваться месяцы.
Морфологическими особенностями хронического остеомиелита служат наличие некроза костной ткани, формирование новой кости и экссудация полиморфноядерных лейкоцитов, к которым присоединяется большое количество лимфоцитов, гистиоцитов и иногда плазматических клеток. Наличие мёртвой кости часто служит причиной образования свищей, через которые гной поступает в окружающие мягкие ткани и в конечном счёте выходит на поверхность кожи, формируя хронический свищ. Плотность и толщина новообразованной кости может постепенно увеличиться, формируя часть или весь новый диафиз при относительно благоприятных условиях. Два параллельных процесса развиваются в течение многих недель или месяцев в зависимости от размера некроза, степени и продолжительности инфекции. Разрастания эндостальной части кости могут закрыть костномозговой канал.
После удаления секвестра оставшаяся полость может заполниться новой костью. Особенно часто это происходит у детей. Посттравматический, вторичный остеомиелит развивается вследствие повреждения тканей, вызванных травмой, с одной стороны, а также инвазией и развитием микроорганизмов, с другой стороны. Отсутствие достаточной стабилизации повреждённой кости ведёт к развитию и распространению гнойной инфекции, образованию вторичных некрозов и секвестров.
Большинство авторов придерживаются мнения о целесообразности лечения обширных ран у больных с открытыми переломами без раннего закрытия раневой поверхности, что порождает проблему борьбы с острой гнойной инфекцией. Длительный период открытого ведения таких ран чреват реальной угрозой развития остеомиелита. Таким образом, основными причинами развития посттравматического остеомиелита у больных с открытыми переломами следует считать:
- несвоевременную и неадекватную хирургическую обработку очага поражения;
- неполноценный, неправильно выбранный метод фиксации;
- длительно существующую обширную рану;
- неправильную оценку степени повреждения мягких тканей;
- недостаточный послеоперационный контроль.
Большое значение для профилактики остеомиелита при открытых переломах имеет своевременное удаление раневого экссудата в процессе временного и окончательного закрытия раневой поверхности. Скопление раневого экссудата служит также одной из причин развития вторичных некрозов.
Анализ причин развития посттравматического остеомиелита подтверждает тот факт, что к числу факторов, влияющих на частоту развития гнойных осложнений при открытых переломах и развития остеомиелита, относится погружной металло-остеосинтез. Известно, что его применение при открытых переломах с массивным повреждением мягких тканей, особенно на голени, резко повышает риск развития инфекции. Особенно чётко эту закономерность прослеживают при огнестрельных переломах, что определило мнение ряда экспертов о необходимости запрета на применение погружного остеосинтеза при этом виде травмы.
Новый этап в углублении знаний об остеомиелите связан с изучением его патогенеза на разных уровнях организации: субмолекулярном, молекулярном, клеточном и органном. Изучение основных возбудителей остеомиелита, таких, как золотистый стафилококк, позволило выявить внеклеточные и внутриклеточные микробные механизмы агрессии и инвазии, с помощью которых бактерии вызывают и поддерживают инфекцию, напрямую повреждают клетки костной ткани, нарушают защитный иммунный ответ организма, снижают эффективность антибиотиков. В последние годы активно изучают роль цитокинов, одних из регуляторов клеточного и гуморального иммунитета. Также показана новая, неизвестная ранее роль костепродуцирующих клеток - остеобластов, способных вызывать антиген-специфическую активацию иммунных клеток и медиаторов воспаления в ответ на внутриклеточную инвазию микроорганизмов в костной ткани. Вместе с тем следует отметить, что не всё окончательно понятно в патогенезе остеомиелита, учитывая широкий спектр его проявлений. Многие предполагаемые патогенетические механизмы находятся на уровне гипотез.
Как проявляется остеомиелит?
Как правило, подробно собранный анамнез нередко достаточен для диагностики остеомиелита. Дети с гематогенным остеомиелитом могут проявлять острые признаки инфекции, включая лихорадку, раздражительность, усталость, слабость и местные признаки воспаления. Однако часто встречают и нетипичное течение. У детей с гематогенным остеомиелитом мягкие ткани, окутывающие поражённую кость, способны локализовать инфекционный процесс. Сустав обычно не подвергается инфекционному поражению. У взрослых с гематогенным остеомиелитом обычно находят неопределённые признаки, включая длительную боль и субфебрильную температуру. Встречают и высокую лихорадку, озноб, отёк и гиперемию над поражённой костью. При контактном остеомиелите часто бывает ограниченная костная и суставная боль, гиперемия, припухлость и экссудация вокруг места травмы. Признаки тяжёлой системной воспалительной реакции, такие, как лихорадка, озноб и вечерний пот, могут присутствовать в острой фазе остеомиелита, но их не наблюдают в хронической фазе. И гематогенный, и контактный остеомиелиты могут перейти в хроническую стадию. При ней наблюдают постоянную боль, экссудацию и небольшую лихорадку. Рядом с очагом инфекции часто находят свищевые ходы. Если свищевой ход закрывается, у больного может развиться абсцесс или острая распространённая инфекция мягких тканей.
Классификация
По клиническому течению и продолжительности заболевания остеомиелит традиционно разделяют на острый и хронический. По патогенетическому принципу остеомиелит подразделяют на гематогенный и посттравматический, который может развиться вследствие механической, операционной, огнестрельной травмы как непосредственно костной ткани, так и окружающих мягких тканей. Гематогенный остеомиелит может проявляться первично хроническим течением (абсцесс Броди, склерозирующий остеомиелит Гарре, альбуминозный остеомиелит Оллье).
Удобной для практического применения представляется клинико-анатомическая классификация остеомиелита длинных костей у взрослых, принятая в Университете Техасского медицинского департамента - Классификация по Черни-Мадеру. Классификация базируется на двух принципах: структуре костных повреждений и состоянии пациента. Согласно этой классификации, структурные костные повреждения условно разделены на четыре типа:
- I тип (медуллярный остеомиелит) - поражение на большом протяжении структур костномозговой полости длинной кости при гематогенном остеомиелите и при нагноении после интрамедуллярного остеосинтеза;
- II тип (поверхностный остеомиелит) - поражение только кортикальной части кости, что обычно происходит при прямом инфицировании кости или из смежного очага инфекции в мягких тканях; септический сустав классифицируют также как поверхностный остеомиелит (остеохондрит);
- III тип (очаговый остеомиелит) - поражение корковой части кости и структур костномозгового канала. Однако при этом типе поражения кость всё ещё устойчива, потому что инфекционный процесс не распространяется на весь диаметр кости;
- IV тип (диффузный остеомиелит) - поражение всего диаметра кости с потерей стабильности; примером может служить инфицированный ложный сустав, остеомиелит после открытого многооскольчатого перелома.

[25], [26], [27], [28], [29], [30], [31]
Читайте также:


