Остеомиелит лобной кости внутримозговые или орбитальные осложнения
Остеомиелит свода черепа
В большинстве случаев остеомиелит свода черепа имеет травматическое происхождение: он осложняет открытые переломы, раны мягких тканей, подвергшиеся или не подвергшиеся первичной хирургической обработке. Развитие подшлемной, поднадкостничной флегмоны, подмышечной флегмоны височной ямки приводит к контактному инфицированию кости.
Возникающий в таких случаях острый остеомиелит не имеет специфических проявлений. Клиническая картина представлена признаками нагноения раны, подшлемной, поднадкостничной флегмоны. Диагноз устанавливают при ревизии раны, вскрытии подшлемной флегмоны.
При открытых переломах свода черепа возможно развитие остеомиелита после первичной хирургической обработки раны, удаления костных отломков, трепанации черепа. В этих случаях развитие первичного остеомиелита может не сопровождаться нагноением раны, особенно при ее заживлении. Выраженные общие признаки гнойного воспаления без воспалительных изменений в ране позволяют заподозрить острый посттравматический остеомиелит свода черепа.
Формирование поднадкостничной, а затем подшлемной флегмоны, их вскрытие и ревизия раны подтверждают диагноз. Тяжелую картину болезни с соответствующей неврологической симптоматикой (ригидность затылочных мышц) представляют внутренние поднадкостничные абсцессы с вовлечением твердой мозговой оболочки, прорывом гнойника в эпидуральное пространство.
Гематогенный остеомиелит свода черепа начинается с серозного отека костного мозга, губчатого вещества кости с последующим развитием гнойной инфильтрации, флегмоны. Гнойный процесс по каналам распространяется в поднадкостничное пространство. Разрушение надкостницы приводит к формированию подшлемной флегмоны или подмышечной флегмоны височной ямки. На начальных этапах развития болезни диагностика гематогенного остеомиелита свода черепа представляет значительные трудности. Признаки подшлемной флегмоны начинают преобладать в клинической картине болезни.
Посттравматический остеомиелит может развиваться как проявление дремлющей инфекции, когда рана зажила и после травмы прошло много времени. Заболевание начинается с повышения температуры, болей в области свода черепа, где находилась рана. Иногда появляется ограниченный инфильтрат кожи, который нагнаивается и вскрывается; образуется гнойный свищ. Такой свищ существует длительно и не имеет тенденции к заживлению, так как поддерживается гнойным процессом в кости.
Рентгенологические методы исследования при остеомиелите свода черепа позволяют выявить изменения в кости не ранее 2—3 нед от начала заболевания. Это проявляется утолщением, отслойкой надкостницы, формированием поднадкостничного абсцесса. Деструкцию костной ткани в более ранние сроки выявляют при КТ.
УЗИ позволяет выявить жидкостные образования и определить их локализацию, но эхопризнаки появляются в те же сроки, что и рентгенологические симптомы.
Хронический остеомиелит свода черепа имеет длительное течение. В анамнезе обычно есть травматическое повреждение. Отмечаются повторные ремиссии и рецидивы. В области свода черепа гнойный свищ, иногда множественные свищи. Через свищ могут периодически отходить мелкие костные секвестры. При зондировании свищевого хода можно определить изъеденность, узурацию кости.
При рентгенологическом исследовании определяют утолщенную надкостницу, костные секвестры.
Фистулография позволяет получить информацию о направлении свища, выявить его ход, размеры, связь с костью, подшлемным пространством. КТ, особенно с контрастированием свищевых ходов, позволяет определить распространенность деструкции кости, секвестры, изменения надкостницы.
При остром остеомиелите свода черепа выполняют различные оперативные вмешательства. Если он развивается после первичной хирургической обработки ран или осложняет течение ран, не подвергшихся первичной хирургической обработке, снимают швы, разводят края раны, выполняют ее ревизию, вскрывают гнойные затеки, при этом иссекают некротизированные участки мягких тканей.
Если был перелом костей свода черепа, производилась трепанация, то осматривают края костной раны, кусачками удаляют заведомо некротизированные участки кости. Рану промывают раствором антисептика, осушают и дренируют резиновыми полосками.
При остром гематогенном остеомиелите оперативное вмешательство предусматривает вскрытие параоссального абсцесса и создание условий для оттока гноя. Разрез кожи производится с учетом локализации гнойного очага и топографии сосудов и нервов.
Рассекают кожу, подкожную клетчатку, апоневроз над местом припухлости или отслойки надкостницы, определяемой рентгенологическими методами или с помощью эхографии, которая дает особенно ценную информацию при эпидуральной локализации гнойника. Продольным разрезом рассекают надкостницу и удаляют поднадкостничный гнойник и измененную наружную костную пластинку.
Во время операции следует тщательно осмотреть кость, так как гнойный процесс может распространяться из губчатого вещества кости в эпидуральное пространство с образованием внутреннего поднадкостничного гнойника. Определяемое во время операции поступление гноя из отверстия служит показанием к удалению наружной костной пластинки. Фрезой наносят отверстие и с помощью кусачек удаляют наружную пластинку.
Если гной просачивается через кость, то существует эпидуральный абсцесс, который вскрывают, удалив внутреннюю костную пластинку. Полость гнойника промывают раствором антисептика, осушают. Трепанацию черепа заканчивают дренированием раны резиновыми полосками из перчаточной резины или ниппельными дренажами для промывания раны после операции раствором антисептиков, протеолитических ферментов.
При хроническом остеомиелите целью операции является иссечение свищей, секвестрэктомия, некрэктомия — удаление некротизированных участков кости. Тщательной предоперационной подготовкой, включающей инсталляцию в свищевые ходы растворов протеолитических ферментов, антибактериальных препаратов, добиваются прекращения отделения гноя или появлении серозного отделяемого.
Перед операцией в свищи вводят раствор метиленового синего для прокрашивания свищевых ходов, некротизированных мягких тканей, кости. Свищевой ход иссекают окаймляющим разрезом, рассекают кожу, подкожную клетчатку. Края рассеченной кожи захватывают зубчатыми зажимами или сшивают шелковыми нитями над свищом, закрывая его наружное отверстие. Острым скальпелем постепенно иссекают свищевой ход, ориентируясь на прокрашенные ткани.
После удаления свища и участков некротизированных тканей удаляют костные секвестры. Отделяют надкостницу и острыми кусачками удаляют прокрашенные некротизированные участки кости. Нежизнеспособная костная ткань имеет тусклый серый цвет и не кровоточит, кость резецируют до здоровой, хорошо кровоточащей ткани, края трепанационного отверстия сглаживают закругленной электрофрезой. Костный дефект заполняют коллагеновой губкой с антисептиком и линкомицином.
В большинстве случаев рану без выраженного инфицирования тканей можно зашить наглухо, наложив редкие швы на кожу и избегая чрезмерного натяжения краев. При дефекте кожи, который образовался после иссечения рубцов и свищей, натяжение краев раны устраняют послабляющими разрезами. Тонкую хлорвиниловую трубку-дренаж проводят в глубину раны через отдельный прокол кожи. После операции через дренаж рану промывают раствором антисептика.
Гнойный периостит, остеомиелит челюстей
Гнойный периостит, поднадкостничный абсцесс альвеолярного края челюстей встречаются достаточно часто как осложнение воспалительных заболеваний зубов. Слизистая оболочка десны не имеет подслизистого слоя, сращена с надкостницей альвеолярных отростков челюстей, слизистая оболочка неподвижна и нерастяжима. Все это создает условия для контактного распространения воспалительного процесса со слизистой оболочки на надкостницу.
Хронические воспалительные процессы зубов — периодонтит, пародонтит также служат источником инфицирования. В зависимости от первичной локализации процесса в окружающих зуб тканях поражаются наружная или внутренняя поверхность надкостницы альвеолярного отростка. При гнойном периостите возможно распространение процесса на кость или в соответствующие регионарные лимфатические узлы.
Общее состояние больных страдает незначительно, температура тела чаще субфебрильная, изменения крови выражены умеренно.
При рентгенографии определяют утолщение, разрыхление надкостницы, ее отслойку скапливающимся гноем. Общее лечение больного проводят по обычным правилам — антибактериальная терапия, покой. При начальном периостите это приводит к обратному развитию процесса. Поднадкостничный абсцесс служит показанием к хирургическому лечению.
Гнойник вскрывают внутриротовым доступом. Разрез слизистой оболочки производят через вершину инфильтрата по всему его длиннику вдоль переходной складки. Рассекают слизистую оболочку и надкостницу. Дополнительного отслаивания надкостницы не применяют во избежание нарушения кровоснабжения подлежащей кости.
Поднадкостничный абсцесс тела нижней челюсти вскрывают разрезом длиной 4-5 см вдоль и ниже горизонтальной ветви нижней челюсти. Рассекают кожу, мягкие ткани до надкостницы, которую также рассекают, и, проходя зажимом по наружной или внутренней поверхности кости, проникают в гнойник.
Если абсцесс локализован на внутренней поверхности кости, в направлении гнойника проводят изогнутый зажим Бильрота, проникают тупым путем через отслаивающуюся надкостницу и вскрывают гнойник. В полость абсцесса после санации вводят трубчатый дренаж.
Острый остеомиелит челюстей следует относить к категории контактного остеомиелита, когда воспаление и инфицирование распространяются на кость из прилежащих тканей и органов. В основном это заболевание зубов, когда воспалительный процесс проходит через периодонтит, периостит. По существу острый остеомиелит нижней челюсти — это одонтогенный остеомиелит. Крайне редко бывает его гематогенная или посттравматическая форма.
Перкуссия зубов болезненна, они имеют патологическую подвижность. Пальпация мягких тканей в зоне вовлечения кости в гнойный процесс болезненная, присоединяются признаки глубокой параоссальной флегмоны. Формированию флегмоны не всегда предшествуют периостит, поднадкостничная флегмона, как при гематогенном остеомиелите. При одонтогенном остеомиелите, контактном периостите параоссальная флегмона мягких тканей может формироваться параллельно с развитием воспаления в кости или даже предшествовать ему.
Острый остеомиелит челюстей следует дифференцировать с флегмонами и абсцессами лица, гнойным периоститом, острым периодонтитом, актиномикозом челюсти, воспалительными заболеваниями слюнных желез.
Острый одонтогенный остеомиелит верхних челюстей протекает легче, при нем раньше наступает отграничение очага деструкции в кости. Остеомиелит нижней челюсти часто сопровождают воспалительные изменения окружающих мягких тканей, что проявляется затруднением жевания, сведением жевательных мышц вследствие их вовлечения в воспалительный процесс.
Рентгенологические признаки в виде периостита, поднадкостничного абсцесса, разрежения кости в зоне воспаления, образования секвестров появляются не ранее 3-4 нед от начала заболевания.
При остром остеомиелите изменения в крови выражены и включают в себя лейкоцитоз, повышение СОЭ, в тяжелых случаях — сдвиг лейкоцитарной формулы влево.
Хронический остеомиелит челюстей является следствием острого остеомиелита. Его патологоанатомическую основу составляет деструктивный процесс в кости — отторжение некротизированных фрагментов, формирование секвестров, секвестральной коробки.
Основные признаки хронического остеомиелита челюстей, как и остеомиелита любой локализации: острый процесс в прошлом, гнойные свищи и при рентгенологическом исследовании секвестры с явлениями остеосклероза окружающей секвестральную полость кости. Вольных беспокоят умеренные боли в той или иной части челюсти в зависимости от локализации процесса, гнойные свищи на коже или слизистой оболочке полости рта.
В анамнезе отмечаются острое начало заболевания в прошлом с клиническими проявлениями острого остеомиелита, образование гнойных свищей. Общее состояние больных страдает не столь заметно, как при остром остеомиелите. Температура тела нормальная или субфебрильная, ее повышение больные отмечают при задержке гнойного отделяемого свищей. Боли или отсутствуют, или выражены умеренно. Картина крови вне обострения болезни без выраженных изменений, возможно повышение СОЭ.
Рентгенологическое исследование является определяющим в диагностике болезни, признаки поражения кости выявляют через 3-4 нед от начала заболевания. Костный секвестр имеет вид отделившегося костного фрагмента, окруженного светлым ободком на границе отторжения. При хроническом остеомиелите нижней челюсти секвестры множественные. Более четкую информацию о состоянии кости и окружающих тканей дает КТ.
Фистулография позволяет определять направление и протяженность свищевого хода, проникновение контрастного вещества в секвестральную коробку.
Хронический остеомиелит дифференцируют с туберкулезом, актиномикозом, опухолями (рак, саркома) челюсти, остеодистрофией, фиброзной дисплазией.
Лечение хронического остеомиелита должно быть комплексным. Определенное место занимают общеукрепляющая терапия, иммунотерапия, но основой лечения остается хирургическая операция, суть которой сводится к остеонекрсеквестрэктомии, иссечению свищей, санации костной полости.
При остром остеомиелите челюстей целью операции является устранение источника — удаление больного зуба и создание условий для оттока гноя, вскрытие околочелюстных абсцессов и флегмон. Чаще всего поражаются альвеолярные отростки челюстей по наружной поверхности. Абсцессы вскрывают, используя внутриротовой доступ, при котором разрез проходит по переходной складке, а в области нижних премоляров — выше переходной складки, чтобы не повредить сосуды и нервы, которые выходят из подбородочного отверстия.
Рассекают слизистую и подслизистую оболочки на протяжении гнойника, рассекают надкостницу и введенным инструментом тупым путем расширяют отверстие в надкостнице. Осторожно вскрывают гнойник в зоне подбородочных отверстий нижней челюсти и в области бугра верхней челюсти (2-й и 3-й верхние моляры) из-за опасности повреждения сосудов. Удаляют гной, полость промывают раствором антисептика, осушают и дренируют.
В послеоперационном периоде продолжают антибиотикотерапию, проводят санацию раны, промывая ее раствором антисептиков во время перевязки.
Хронический остеомиелит челюстей, как и острый, чаще имеет одонтогенное происхождение. Некрсеквестрэктомию на верхней; челюсти выполняют через 3-4 нед после начала заболевания, на нижней — через 5-7 нед. При остеомиелите верхней челюсти используют, как правило, внутриротовой доступ, при остеомиелите нижней челюсти чаще применяют внеротовой доступ. Лишь при ограниченном остеомиелите альвеолярного отростка нижней челюсти с небольшими секвестрами применяют внутриротовой доступ.
При хроническом остеомиелите верхней челюсти, осложнившемся воспалением верхнечелюстной пазухи, применяют операцию Калдвелл—Люка: удаляют секвестры, широко раскрывают пазуху, удаляют патологические грануляции, гной, некротизированные ткани, выскабливая полость ложечкой. Краевые секвестры альвеолярного отростка верхней или нижней челюсти удаляют из разреза слизистой оболочки с щечной или язычной стороны в зависимости от локализации секвестра.
Рассекают слизистую оболочку по переходной складке, рассекают надкостницу, отслаивая ее вместе с мягкими тканями. Трепанируют кость, вскрывая секвестральную коробку, удаляют секвестры, выскабливают полость острой костной ложечкой.
При хроническом остеомиелите нижней челюсти в области ее тела (особенно нижнего края), при обширном вовлечении в процесс кости и больших секвестрах показан внеротовой доступ. Разрезы проводят с учетом топографии ветвей лицевого нерва. Если позволяет локализация свища, его иссекают после введения раствора метиленового синего. Если иссечь свищ не представляется возможным, то разрез производят вне свища, который затем выскабливают острой ложечкой.
Свищи хорошо закрываются, когда удалены секвестры и санирована костная полость. Разрезы мягких тканей должны заходить за края секвестральной полости. Рассекают мягкие ткани, которые отслаивают от кости вместе с надкостницей распатором, широко вскрывают костную полость, удаляют секвестры, выскабливают патологические грануляции, фрезой или долотом обрабатывают стенки костной полости, удаляют некротизированные стенки полости до здоровой кости нормального цвета с капиллярной геморрагией.
Секвестральную полость уплощают долотом или фрезой, обрабатывают костные края и придают полости корытообразную форму. Полость заполняют гемопломбой или коллагеновой пломбой с антибиотиками и рану зашивают с введением тонких резиновых дренажей для инсталляции антисептика в послеоперационном периоде.
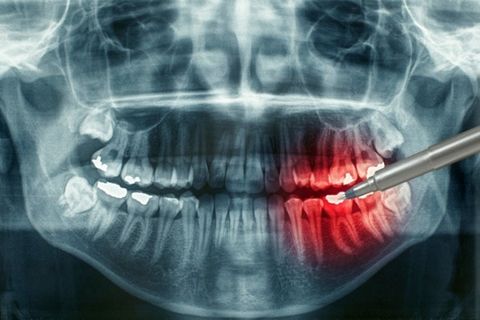
Остеомиелит – это глубокое гнойно-инфекционное воспаление костной ткани с поражением костного мозга, некрозом структур и высоким риском осложнений для всего организма. Наиболее часто поражает кости челюстно-лицевой зоны. Лечением остеомиелита занимаются стоматолог-терапевт, стоматолог-хирург, а также челюстно-лицевой и пластический хирурги.
Общие сведения
Глубокое воспаление костных тканей нарушает процессы трофики в зоне поражения и активизирует деятельность лейкоцитов. Продукты распада начинают разлагать кость с формированием гнойной полости, которая со временем может сильно разрастаться, повышая хрупкость кости и провоцируя появление деформаций.
Если лечение проводят некачественно или не до конца, после адаптации инфекционных возбудителей к препаратам появляются дополнительные мутантные штаммы, которые размывают симптомокомплекс болезни и ослабляют реакцию организма на медикаменты. Со временем это может стать причиной иммунодефицитных состояний и хронизации процесса.
Справка! Анатомически челюстные кости имеют максимально близкий контакт с потенциальным источником инфекции – кариозными зубами и патогенной микрофлорой ротовой полости. Достаточно небольшого повреждения, чтобы бактерии получили доступ к костной ткани и инициировали ее воспаление. Это объясняет высокий процент поражения остеомиелитом челюстно-лицевой области скелета.
Классификация
В зависимости от источника поражения, локализации очага воспаления, механизма развития и специфики течения болезни система МКБ 10 выделяет несколько систематических групп.
По источнику заражения:
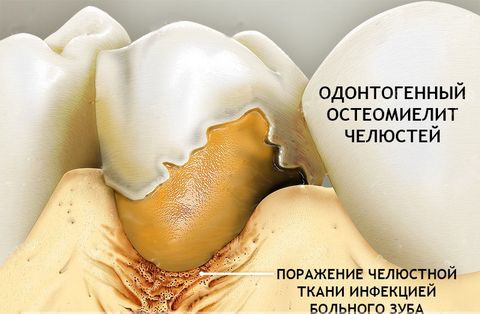
- Одонтогенный остеомиелит – следствие различных зубных инфекций. Согласно статистике, в 80% случаев остеомиелит челюсти возникает на фоне запущенных случаев глубокого кариеса, пульпита и периодонтита. При этом заболевание диагностируют как у взрослых людей (в возрасте 20–40 лет), так и у малышей первых лет жизни.
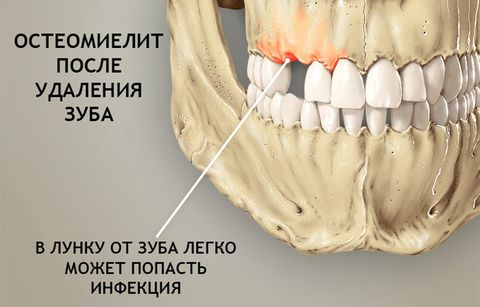
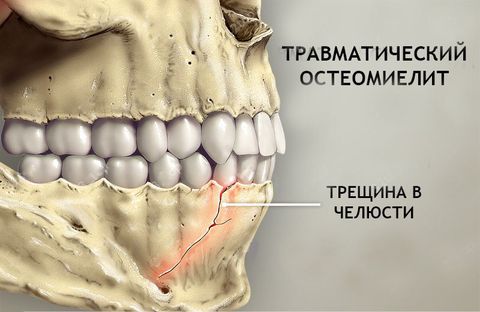
- Травматический и послеоперационный – бактерии и вирусы поражают костные ткани через открытый доступ при переломах, ранах или операциях по удалению зуба, вскрытию абсцесса и т.п.
- Гематогенный и лимфогенный – развивается на фоне общих инфекционных процессов при ослаблении иммунной системы. Часто диагностируется у маленьких детей или после неудачного переливания крови.
- Постлучевой – развивается как осложнение лучевой терапии раковых заболеваний челюсти. Ослабление местного иммунитета приводит к активизации патогенной микрофлоры и развитию гнойно-некротических процессов.
Важно! При остеомиелите костные ткани медленно разрушаются, становятся тонкими и хрупкими. Если вовремя не оказать необходимую помощь, развивается патологическая ломкость костей.
По охвату пораженной площади различают:
- ограниченный остеомиелит – с поражением костной ткани в области 1–2 зуба (характерно для одонтогенных процессов);
- диффузный – с поражением всей челюсти или значительной ее части (при гематогенных процессах, а также генерализованных формах пародонтоза).
Очаг воспаления может быть сконцентрирован в пределах верхней или нижней челюсти. С учетом специфики строения, последний вариант встречается чаще (60-70% случаев), в то время как первый имеет более серьезные признаки осложнения.
По течению заболевания и силе проявления симптомов выделяют 3 последовательные формы, которые могут сменять друг друга по мере развития патологического процесса:
- Острая форма – проявляется внезапно с ярко выраженным комплексом симптомов воспаления с температурой до 40 С, отеком, гиперемией, нагноением тканей и образованием абсцессов. Возникает как ответная реакция на проникновение в организм болезнетворных микроорганизмов.
- Подострая форма – имеет менее яркий симптомокомплекс. Часто возникает при ослаблении признаков воспаления в ответ на прорывание абсцессов и образование свищей.
- Хроническая форма – не имеет ярко выраженных симптомов, но является причиной наиболее тяжелых осложнений. Возникает при недолеченном воспалении с остаточным инфекционным процессом после вскрытия абсцессов. Проявляется некрозом, потерей чувствительности мягких тканей, лимфаденитом, множественными свищами. Дополнительную неприятность доставляют периодические обострения заболевания с образованием новых абсцессов. Требует регулярного контроля со стороны врача-стоматолога даже в период ремиссии.
Течение болезни во многом зависит от скорости постановки диагноза, времени начала лечения, причин болезни, состояния иммунной системы и наличия хронических патологий.
Причины остеомиелита
Воспаление костной ткани носит инфекционный характер. Основные факторы его развития:
- различные стоматологические инфекции (одонтогенные причины) – кариозный пульпит, перикоронит, пародонтит/пародонтоз, кисты зуба, абсцессы;
- болезни ЛОР-органов – ринит, гайморит, скарлатина, ангина, отит и т.п.;
- любые другие инфекции на фоне общего нарушения работы иммунной системы – при наличии сахарного диабета, ревматических заболеваний, иммунодефицитных состояний, а также при сбоях в работе печени и почек;
- травмы, операции удаления зубов, неудачное эндодонтическое лечение;
- болезни и дисфункции височно-нижнечелюстного сустава.
Возбудителями инфекционного процесса могут выступать золотистый стафилококк, некоторые стрептококки и грамотрицательные бактерии, синегнойная и кишечная палочки, клебсиелла и др. Инфекция особо опасна для новорожденных детей, чей иммунитет еще не сформирован, и любое инфекционное заболевание развивается в ускоренном темпе с ярко выраженной симптоматикой.
Симптомы
Набор признаков остеомиелита имеет много общего с другими стоматологическими болезнями, поэтому точный диагноз способен вынести только дипломированный специалист. Список возможных проявлений:
- общее недомогание – слабость, усталость, нарушение сна, потеря аппетита;
- головная боль;
- ощущение обложенности языка;
- острая пульсирующая боль в области очага поражения;
- повышение температуры до 38–40 С, озноб;
- отечность и гиперемия мягких тканей в области десен, неба, щек;
- ассиметрия лица;
- нагноение костной ткани с образованием абсцессов, свищей, секвестров (участков отмерших тканей);
- плохой запах изо рта;
- патологическая подвижность зубов в области поражения;
- набухание и болезненность регионарных лимфатических узлов.
На заметку! При остеомиелите верхней челюсти симптомы распространяются на верхнюю часть лица – отек может охватывать глазничную область (флегмона глазницы), проявляться на небе, переходить на верхние дыхательные пути. Диффузная форма острого остеомиелита нижней челюсти может спровоцировать затруднения с открыванием рта, глотанием пищи, дыханием. Это связано с распространением гнойно-инфекционного процесса на прилегающие структуры.
Диагностика
Основные методы диагностики – внешний визуальный осмотр с опросом пациента, а также рентгенография и анализ крови для выявления скрытых структур и причин патологии. Дополнительно может потребоваться анализ на бакпосев гнойного содержимого.
Справка! Рентгенография позволяет установить размеры и форму очага воспаления, особенности анатомического строения челюсти, выявить пороки ее развития. На рентгене кость, пораженная остеомиелитом, становится более прозрачной (хроническая форма), темной (начальные признаки воспаления) или демонстрирует явные пустые полости и признаки деформации (при запущенной хронической форме).
Остеомиелит челюсти обязательно дифференцируют со следующими схожими заболеваниями:
- гнойный периостит;
- острый периодонтит;
- кисты челюсти;
- туберкулез;
- сифилис;
- актиномикоз;
- опухоли.
Лечение
Назначают комплексное лечение с применением хирургических и консервативных методов. Устраняют причину остеомиелита и симптомы воспаления, чистят очаг нагноения, удаляют некротические участки. Последующая медицинская помощь связана со стимуляцией работы иммунной системы, регенерацией тканей и восстановлением нормальной структуры челюсти после приобретенных дефектов.
- вскрывают абсцессы, расширяют свищи для улучшения оттока гноя;
- проводят секвестрэктомию – через внутриротовой разрез удаляют омертвевшвие секвестры;
- очищают ткани в области очага воспаления до состояния здоровой кости и заполняют пустое пространство биосинтетическими остеотропными препаратами;
- ушивают открытую рану и ставят дренаж.
Одновременно с зачисткой очага воспаления могут удалять источник инфекции – пораженные зубы. Как правило, такие структуры уже не в состоянии выполнять возложенную на них жевательную функцию.
- антибиотики;
- противовоспалительные средства (НПВС);
- иммуностимулирующие и иммуномодулирующие препараты;
- укрепляющие средства – витамины, минералы.
- электрофорез;
- УВЧ-терапия;
- лазерная терапия;
- магнитотерапия;
- ультразвук.
Основные задачи физиотерапии – снизить интенсивность воспалительных процессов, убрать болевой синдром, усилить бактерицидное действие медикаментов, улучшить питание тканей, запустить регенеративные процессы.
На заметку! В тяжелых случаях для лечения остеомиелита используют методы гемосорбции и гипербарической оксигенации. В первом случае кровь очищают от токсинов, пропуская ее через сорбенты, во втором – с помощью барокамеры повышают уровень кислорода в крови, предотвращая тем самым септических шок и замедляя процесс некротизации тканей.
На начальной стадии острой формы заболевания, если воспалительный процесс длится недолго и не имеет ярко выраженного гнойного абсцесса, хирургического вмешательства можно избежать. В этом случае назначают интенсивное консервативное лечение в условия стационара.
Основной комплекс действий в остальных случаях:
- обрабатывают гнойно-воспалительный очаг – вскрывают абсцесс, удаляют инфицированный зуб, обрабатывают полости, ставят дренажи, чистят свищи и секвестры;
- закрепляют положение твердых структур – шинируют подвижные зубы, фиксируют переломы челюсти;
- проводят терапию лекарственными препаратами;
- после острой фазы воспаления дополнительно назначают физиопроцедуры.
Прогноз и профилактика
При своевременной диагностике и выполнении всех предписаний остеомиелит хорошо подается лечению. В противном случае возникает риск следующих осложнений:
- флегмоны, абсцессы, аденофлегмоны – если область поражения достигает глазницы возникает риск частичной или полной потери зрения;
- тяжелые формы синуситов с поражением гайморовых и даже лобных пазух;
- тромбофлебиты и тромбозы крупных лицевых сосудов;
- распространение инфекционного процесса на головной мозг – менингиты, абсцессы мозга;
- инфекционные поражения легких (пневмонии, плевриты), печени, селезенки.
Частым следствием перенесенного остеомиелита челюсти становятся серьезные косметические дефекты с нарушением функциональности челюстно-лицевого аппарата. Для полного восстановления пациенту могут потребоваться услуги челюстно-лицевого и пластического хирурга. Чтобы избежать неблагоприятного сценария, тщательно следите за своим здоровьем и четко придерживайтесь профилактических мер:
- Своевременно лечите любые инфекционно-воспалительные процессы – вне зависимости от того, кариес это или пиелонефрит.
- Соблюдайте правила личной гигиены – старайтесь чистить зубы не менее 2 раз в день, пользуйтесь ополаскивателями. Не забывайте об общей гигиене – чаще мойте руки, меняйте белье, делайте влажную уборку в доме.
- Укрепляйте иммунную систему – хорошо питайтесь, закаляйте организм, больше двигайтесь.
- Избегайте травм челюстно-лицевой зоны и внимательно относитесь к их лечению, если этого не удалось избежать.
Помните, что остеомиелит – это крайняя стадия невнимательного отношения к своему здоровью. Это болезнь запущенного организма со слабой иммунной системой и недостатком питания.

Фронтальный костный остеомиелит
- 2019
Профессиональные справочные статьи предназначены для использования медицинскими работниками. Они написаны британскими врачами и основаны на научных данных, британских и европейских руководствах. Вы можете найти один из наших статьи о здоровье полезнее.
Эта страница находится в архиве. Он не обновлялся с 17.09.2010. Внешние ссылки и ссылки могут больше не работать.
Фронтальный костный остеомиелит
- Описание
- презентация
- диагностика
- управление
- осложнения
- история
Синонимы: опухоль Потта (PPT), остеомиелит голени 1, 2
Описание
- Это остеомиелит с субпериостальным (экстрадуральным) абсцессом в лобной кости.
- Это обычно представляет переднее расширение инфекции лобной пазухи или как осложнение сложного перелома черепа.
- Это также может быть осложнением мастоидита и после укуса насекомого. 3
- Streptococcus milleri группа является наиболее распространенным патогеном.
презентация
- Головные боли
- Там может быть локальный отек
- лихорадка
- Нучальная жесткость
- Измененное психическое состояние (от незначительных изменений, путаницы или полной комы)
- Очаговые неврологические признаки, например судороги 4
С момента появления антибиотиков опухоль Потта (PPT) отмечалась лишь в редких случаях (в основном у детей и подростков), но недавно была описана после интраназального и ингаляционного употребления кокаина или метамфетамина, 5, 6 и как осложнение сепсиса. 7
диагностика
КТ (с контрастом и без) или МРТ. 8 КТ может выявить эрозию кости и свидетельство ободрения, усиливающего образование абсцесса. Может быть внутричерепное вовлечение, например, сбор жидкости и КТ / МРТ также могут помочь в этом.
управление
Прием с удалением инфицированной кости и длительным внутривенным введением антибиотиков (например, в течение шести недель). Антибиотики обычно относятся к группе пенициллина, например, высокие дозы бензилпенициллина внутривенно в течение 3 недель, а затем 3 недели перорального приема амоксициллина. Тем не менее, все случаи должны быть обсуждены с местным микробиологом, и антибиотики должны быть изменены после того, как чувствительность станет известна.
осложнения
- Распространение инфекции, например, абсцесс мозга 9
- Менингит
- Эпидуральная эмпиема
- Субдуральная эмпиема
история
Персиваль Потт (1714-1788) был лондонским хирургом (больница Св. Варфоломея), который также дал свое имя болезни Потта позвоночника (туберкулез позвоночника - золотуха) и перелому Потта (вывих перелома лодыжки). Он был первым, кто описал приобретенное в промышленности заболевание: рак мошонки при трубочистах. 10
Считаете ли вы эту информацию полезной? да нет
Спасибо, мы только что отправили электронное письмо с опросом, чтобы подтвердить ваши предпочтения.
Дальнейшее чтение и ссылки
Потт П. Повреждения головы от внешнего насилия. 1-е изд; Лондон: С Хитч и Л. Хос (1760) 47-48
Tattersall R, Tattersall R ; Опухоль Потта. Ланцет. 2002 март 23359 (9311): 1060-3.
Раджа V, Low C, Sastry A и др. ; Опухоль Потта после укуса насекомого. J Postgrad Med. Апрель-июнь 2007 года (2): 114-6.
Strony RJ, Dula D ; Опухоль Pott в 4-летнем мальчике с эпилептическим статусом. Pediatr Emerg Care. 2007 ноябрь 23 (11): 820-2.
Носкин Г.А., Калиш С.Б. ; Опухоль Потта: осложнение интраназального злоупотребления кокаином. Rev Infect Dis. 1991 июль-август 13 (4): 606-8.
Бануни П, Рикман Л.С., Уорд Д.М. ; Опухоль Pott связана с интраназальным метамфетамином. JAMA. 2000 март 8283 (10): 1293.
Ченди Б, Тодд Дж, Стакер Ф.Дж. и др. ; Опухоль Потта и эпидуральный абсцесс, возникающий при сепсисе зубов: история болезни. Ларингоскоп. 2001 Oct111 (10): 1732-4.
Макдермотт С, О'Салливан Р, МакМахон Г ; Необычная причина головной боли: опухоль Потта. Eur J Emerg Med. 14 июня 2007 г. (3): 170-3.
Туон ФФ, Руссо Р, Никодемо АС ; Абсцесс мозга вторичный по отношению к лобному остеомиелиту. Преподобный Инст Мед Троп Сан-Паулу. 2006 июль-август 48 (4): 233-5.
Читайте также:


