Остеосинтез большеберцовой кости пластиной lcp
Начало XXI века в травматологии и ортопедии ознаменовалось "бумом" пластин с угловой стабильностью. Причины эволюции технологий в области внутренней фиксации переломов пластиной кроются в лучшем понимании биологии кости, биомеханики фиксации переломов и костного сращения. Появление фиксаторов нового поколения расширило показания для оперативного лечения, нивелируя определенный хирургический нигилизм при лечении сложных переломов, особенно в случаях остеопороза, околосуставных, многооскольчатых и перипротезных переломов.
В период с 2003 по 2005 год в ГКБ № 67 с использованием пластин с угловой стабильностью было произведено 627 операций. Показанием для использования классической техники служили простые поперечные или косые переломы в мета- или диафизарных сегментах длинных костей. Мостообразная фиксация пластиной применялась для фиксации многооскольчатых переломов и в случаях остеопороза. Показанием для сочетания техники компрессии и шинирования в одной пластине явились: 1) сегментарные переломы простого типа на одном уровне и многооскольчатые переломы на другом уровне (межфрагментарная компрессия может быть использована для стабилизации простого перелома, а техника перемыкания зоны перелома - для стабилизации зоны раздробления); 2) случаи, когда пластина используется для непрямой репозиции.
Непрямая репозиция и закрытая фиксация технически являются более сложными, чем открытая процедура, поэтому необходимо тщательное предоперационное планирование, чтобы выбрать имплантат адекватной длины и размера, для выполнения правильного моделирования пластины и для определения количества, расположения и порядка введения винтов (стандартных и блокируемых). Пластины с угловой стабильностью делятся на стандартные LCP (прямая, метафизарная, реконструктивная, Т-образная, L-образная опорная, Т-образная опорная и др.) и пластины LCP нового поколения (LPHP, PHILOS, LCP DH, LCP DF, LCP PLT и др.). Преимущество последних заключается в особой конфигурации пластин, что облегчает возможности непрямой репозиции и малоинвазивной фиксации.
Понимание основ механики при выборе пластины правильной длины, а также выборе типа и количества винтов, совершенно необходимо для получения надежной фиксации. Выбор между моно- и бикортикальной фиксацией осуществляется в зависимости от качества кости, при этом важно завинчивать винт в резьбовой части отверстий пластины под правильным углом, для того чтобы избежать таких проблем, как вырывание винтов и вторичное смещение.
Общее количество послеоперационных осложнений составило 46 (7%). Все наши осложнения можно разделить на две группы. Первую (32 пациента) составили стандартные, т.е. общехирургические осложнения воспалительного генеза: образование и нагноение гематом, краевые некрозы и так далее. Оперативное лечение перелома дистального отдела плеча в одном случае осложнилось невритом лучевого нерва. У трех больных с переломом бедра были тромбоэмболические осложнения. Вторая группа осложнений (14 пациентов) связана с дефектами освоения новой техники оперативного вмешательства. В одном случае наблюдалась миграция фиксатора - LCP "лист клевера" - при трехфрагментарном переломе хирургической шейки плечевой кости. Данное осложнение было связано с интраоперационной ошибкой - два из четырех винтов были проведены вне головки плечевой кости. Еще у одного пациента мы наблюдали перелом металлической конструкции - LCP DF - в результате "микширования" принципов, когда осуществлялась межфрагментарная компрессия на мостовидной пластине. Другой случай перелома LCP на бедре был связан с неоправданно частым расположением бикортикальных винтов. Еще в одном случае мы наблюдали сохранение вальгусной деформации при сложном переломе дистального отдела большеберцовой кости после неудачной попытки малоинвазивной техники с использованием стандартной метафизарной LCP. В остальных случаях отмечалась миграция винтов в мета- и диафизарной частях кости вследствие пренебрежения правильной техникой использования LCP-направителей.
- Пластины с угловой стабильностью требуют адаптированной хирургической техники и нового мышления в отношении общепринятых концепций накостного остеосинтеза.
- При хирургическом лечении больных с переломами костей различной локализации с использованием пластин с угловой стабильностью не исключается возникновение таких ранних местных осложнений, как краевой некроз, образование и нагноение гематомы операционной раны, глубокое нагноение, развитие футлярного синдрома, послеоперационные невриты.
- Использование системы LCP существенно расширяет возможности хирурга, особенно в случаях оскольчатых, внутрисуставных, перипротезных переломов порозной кости.
Волна А.А., Кавалерский Г.М., Сорокин А.А., Черемухин О.И.
Городская клиническая больница № 67, г. Москва, Московская медицинская академия им. И.М. Сеченова
Остеосинтез — вид хирургического вмешательства, который используют при переломах костей. Пластины для остеосинтеза нужны, чтобы элементы поврежденной костной структуры зафиксировались в неподвижном состоянии. Такими приспособлениями обеспечивается прочная, устойчивая фиксация отломков костей, пока они полностью не срастутся. Фиксация, которая проведена оперативно, обеспечивает стабилизацию места перелома и правильное костное сращение.

Пластины, как способ соединения фрагментов костей
Остеосинтез — способ хирургической операции, во время которой соединяются отломки костных структур и фиксируются специальными приспособлениями в области перелома.
Пластины — это фиксирующие приспособления. Их изготавливают из разных металлов, которые устойчивы при окислениях внутри организма. Используются такие материалы:
- титановый сплав;
- сталь нержавеющая;
- молибденхромоникелевый сплав;
- искусственные материалы, которые рассасываются в теле больного.
Фиксирующие приспособления в остеосинтезе располагаются внутри тела, но с внешней части кости. Они крепят отломки костей к основной поверхности. Чтобы зафиксировать пластину к костной основе, используются такие виды винтов:
При оперативном вмешательстве хирурги могут изменять пластину с помощью изгибания и моделирования — происходит адаптация приспособления к кости с ее анатомическими особенностями. Достигается компрессия отломков кости. Обеспечивается прочная, устойчивая фиксация, отломки сопоставляются и удерживаются в необходимом положении так, чтобы костные части правильно срастались. Чтобы остеосинтез прошел успешно, нужно:
- анатомически четко и правильно сопоставить отломки костей;
- прочно их зафиксировать;
- обеспечить им и тканям, которые их окружают, минимальную травматизацию, сохраняя нормальную циркуляцию крови в участках перелома.
Недостаток остеосинтеза пластинами — можно повредить надкостницу во время фиксации, что способно спровоцировать остеопороз и атрофию кости, поскольку кровообращение в этом участке нарушится. Во избежание этого, производят фиксаторы, имеющие специальные вырезки и позволяющие уменьшить давление на поверхность надкостницы. Чтобы выполнить вмешательство, применяются пластины, которые имеют разные параметры.
Виды фиксирующих пластин для остеосинтеза
Пластинные фиксаторы бывают:
- Шунтирующие (нейтрализующие). Большая часть нагрузки обеспечивается фиксатором, вследствие чего могут образоваться такие нежелательные последствия, как остеопороз или снижение результативности остеосинтеза в месте перелома.
- Компрессирующие. Нагрузку распределяют кость и фиксатор.
Шунтирующие применяют при переломах оскольчатого и многооскольчатого типа, когда отломки смещаются, а также при отдельных видах переломов внутри сустава. В остальных случаях используют компрессирующие виды фиксаторов. Отверстия в фиксирующем устройстве для винтов бывают:
- овальные;
- прорезанные под углом;
- круглые.
Чтобы избежать повреждения надкостницы, производят LC-DCP пластины. Они позволяют уменьшить площадь касания с надкостницей. Для остеосинтеза эффективны пластины, обеспечивающие угловую винтовую стабильность. Резьба способствует жесткой и прочной фиксации в отверстиях приспособлений. Фиксатор в них устанавливается эпипериостально — над костной поверхностью, что позволяет избежать его давление на область надкостницы. У пластин, имеющих угловую винтовую стабильность, контакт с поверхностью кости бывает:
- PC-Fix — точечный;
- LC — ограниченный.
Выделяют такие виды пластин:
- узкие — отверстия расположены в 1 ряд;
- широкие — двухрядные отверстия.
При накостном остеосинтезе оперативное вмешательство выполняют при помощи имплантатов, имеющих различные параметры. Бывает разная ширина, толщина, форма и длина пластины, в которой делаются винтовые отверстия. Большая рабочая длина способствует уменьшению нагрузки на шурупы. Выбор пластинного фиксатора зависит от типа перелома и прочностных качеств кости, для которой нужно применить накостный остеосинтез. Пластины обеспечивают фиксацию кости в таких частях тела, как:
- кисть;
- голень;
- предплечье и плечевой сустав;
- ключица;
- область тазобедренного сустава.
Зачем они нужны?
Пластины необходимы, чтобы зафиксировать костные отломки. Виды фиксаторов их терапевтическое действие представлены в таблице:
В настоящей статье рассматриваются основные требования, предъявляемые к хирургическому лечению оскольчатых переломов голени у собак. Минимальная травматичность оперативного вмешательства, а так же сохранение кровоснабжения поврежденной области являются приоритетными направлениями. Применение пластин с угловой стабильностью в сочетании с минимально-инвазивной техникой, по мнению авторов, является наиболее перспективным способом хирургического лечения оскольчатых переломов длинных трубчатых костей у собак.
Введение
В настоящее время остеосинтез, как способ хирургического лечения переломов костей у животных, является актуальной темой исследования и развития ветеринарных специалистов по всему миру. Особое внимание при этом уделяется минимальной травматичности во время оперативного вмешательства. Это возможно достичь путем бережного отношения к окружающим мягким тканям и целенаправленого сохранения кровоснабжения поврежденной области. Руководствуясь Международной Ассоциацией Остеосинтеза (АО / ASIF) и ее ветеринарным подразделением (AO vet), современный подход к накостному остеосинтезу пластинами претерпел ряд существенных изменений. В 1958 году, создатели системы АО выделили четыре принципа, которые должны соблюдаться при лечении переломов (Lambotte, Bohler, Kuntscher, Danis и др.):
-анатомическая репозиция фрагментов перелома;
-предотвращение кровопотери из фрагментов кости и из мягких тканей путем атравматичной оперативной техники;
-ранняя мобилизация мышц и суставов, прилежащих к перелому.
C годами происходила эволюция принципов, появлялись новые материалы и методы. Функциональная репозиция пришла на замену анатомической, поменялись и приоритеты в соблюдении основных правил. На сегодняшний день эти принципы выглядят следующим образом:
-ранние активные движения.
Такие недостатки как широкий доступ к области перелома, скелетирование кости на значительном протяжении, нарушение периостального кровоснабжения, некроз кости в месте расположения пластины, могут значительно увеличить риск послеоперационных осложнений[4]. Применение пластин с угловой стабильностью (LCP - Locking Compression Plate) позволяет свести такого рода осложнения к минимуму и обеспечить наиболее благоприятные условия для заживления перелома. Основное отличие LCP - наличие особых отверстий с резьбой, которые позволяют фиксировать винты под определенным неизменным углом, блокируя их тем самым в пластине. Такой способ фиксации винтов в пластине позволяет хирургу не тратить время и силы на точное моделирование пластин с угловой стабильностью по форме кости, достаточно изогнуть пластину в местах прилегания к эпиметафизарным участкам. За счет равномерного распределения нагрузки между пластиной и винтами можно избежать ряда осложнений, таких как вырывание винтов и вторичное смещение отломков. Щадящий доступ и отсутствие плотного прилегания пластины к кости, обеспечивают оптимальные условия для заживления перелома.
В гуманной медицине наиболее эффективно себя показала установка LCP при минимально инвазивном доступе (Minimally Invasive Plate Osteosynthesis - MIPO). Минимально инвазивный остеосинтез позволяет выполнить стабилизацию отломков без нанесения дополнительной травмы в зоне перелома. К схожим методам можно отнести наложение аппарата внешней фиксации при закрытой репозиции или с небольшим доступом. Однако прочностные характеристики стержневых аппаратов значительно уступают таковым в пластинах с угловой стабильностью.
В 1992 г Kuner E.N., Perren S. Выделили основные правила MIPO:
-применение имплантов, имеющих ограниченный контакт с костью;
-закрытое сопоставление костных отломков;
-выполнение 2-3 минимальных доступов, отсутствие визуализации зоны перелома;
-отказ от полной анатомической репозиции отломков и абсолютной стабилизации.
Во время оперативного вмешательства, соблюдение данных требований может сопровождаться некоторыми сложностями. При отсутствии дополнительно оборудования для закрытой репозиции костных отломков (дистракторы, специальные стержневые аппараты внешней стабилизации костных отломков, наличие рентгеноскопии) и специальных инструментов для внедрения пластины вдоль надкостницы через минидоступы, наложение LCP с помощью MIPO становится непростой задачей. Во время операции возможны такие осложнения, как ротация отломков, нарушение оси и длины конечности[1,2]. Послеоперационные осложнения, в частности замедленное сращение, встречаются реже, так как зона перелома остается незатронутой. Во время оперативного вмешательства необходимо выполнять промежуточные рентгенографические исследования, в связи с отсутствием визуального контроля над областью перелома. В случаях когда необходима дополнительная стабилизация рекомендуется применять аппараты внешней фиксации.
Показания к применению LCP с помощью MIPO – диафизарные и метафизарные многооскольчатые переломы длинных трубчатых костей. При внутрисуставных и околосуставных переломах рекомендуется применять LCP при открытом доступе[3]. Такой остеосинтез становится более совершенным, но и более сложным в техническом отношении, поэтому требует обязательного предоперационного планирования.
Цель исследования
Рассмотреть возможность применения минимально инвазивного накостного остеосинтеза пластинами с угловой стабильностью при хирургическом лечении собак с оскольчатыми переломами костей голени.
Материалы и методы
Минимально инвазивный накостный остеосинтез голени проводили на клинически больных собаках с массой тела от 10 до 25 кг, на базе Инновационного ветеринарного центра Московской ветеринарной академии (n=6), в период с 2014 по 2015 г.г. На этапе предоперационного планирования выполняли измерение длины здоровой конечности, во избежание укорочения поврежденной конечности после оперативного вмешательства (рис.1).
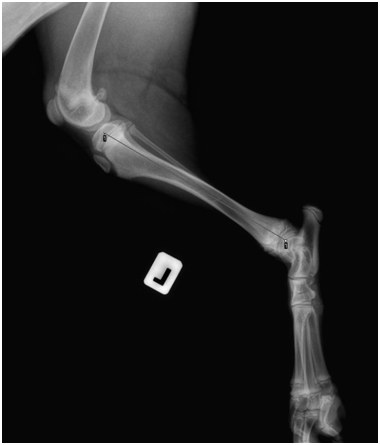
Рис.1. Измерение длины здоровой конечности при помощи цифровой рентгенографии.
Условия проведения оперативного вмешательства осуществляли по общепринятым правилам асептики и антисептики.
Результаты
На предоперационных рентгенограммах поврежденных конечностей диагностировали оскольчатые диафизарные переломы больше- и малоберцовой костей (рис.2 а,б). Рентгеновские снимки выполняли в двух проекциях, дорсо-вентральной и медиа-латеральной.
Рис.2а. Предоперационная рентгенограмма, медиа-латеральная проекция.
Рис.2б. Предоперационная рентгенограмма, дорсо-вентральная проекция.
Оперативный доступ включал в себя проведения двух разрезов кожи с медиальной поверхности голени, в проксимальной и дистальной трети. Для удобства использовались ранорасширители по Гельпи (рис.3а). С помощью костного распатора и ножниц (тупая препаровка тканей) формировался эпипериостальный тунель вдоль поврежденной большеберцовой кости (Рис.3б). Далее пластина с угловой стабильностью временно фиксировалась к костным отломкам с помощью костных держателей (рис.4). После временной репозиции отломков выполняли серию интраоперационных рентгенограмм (рис.5а,б). Для определения и коррекции репозиции (значительное расхождение отломков, потеря оси) так же выполняли рентгеновские снимки (рис.6).
Рис.3а. Интрооперационное фото. MIPO (описание в тексте).
Рис.3б. Интрооперационное фото. MIPO (описание в тексте).
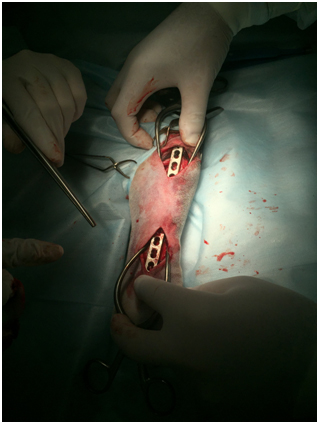
Рис.4. Интрооперационное фото. Временная фиксация LCP.
Этиология и механогенез ▪ Чаще всего непрямая травма при падении с высоты с боковым силовым воздействием (аксиальное растяжение связок сустава в момент сгибания). ▪ Наиболее частые сопутствующие повреждения: разрыв связок и менисков, повреждение n.peroneus. ▪ Типичные: латеральный перелом проксимального метаэпифиза большеберцовой кости с медиальным разрывом связки около 1/3 окружности.
Показания ▪ Нестабильные переломы со смещением отломков (рис. 34). ▪ Ступенька между фрагментом и остальной суставной поверхностью более 3 мм со сдавлением. ▪ Сочетания переломов с разрывом связочного аппарата. ▪ Отрывные переломы. ▪ Патологические переломы и деструктивные процессы в области большеберцовой кости.

Рис. 34. Переломы проксимального метаэпифиза большеберцовой кости (классификация АО). а — перелом одного мыщелка; б — вдавленный перелом; в — перелом мыщелка с вдавлением суставной поверхности большеберцовой кости; г-У и Т-образные переломы мыщелков.
Противопоказания ▪ Невозможность выполнения операции или анестезии. ▪ Повреждение кожи и ссадины в области перелома, сначала консервативное лечение, в последующем операция. ▪ Стабильные переломы мыщелков большеберцовой кости без смещения.
Диагностика
▪ Обычное обследование см. 1.3 предоперационная диагностика. ▪ Клиническое обследование: боль при надавливании, припухлость сустава и наличие выпота, болезненное ограничение движений, вынужденное положение, патологическая подвижность, исследование периферического кровотока, двигательной и тактильной чувствительности (n. peroneus). ▪ Рентгенологическое обследование: передне-задняя и боковая рентгенография коленного сустава с костями голени, по показаниям косые снимки и томограммы (для уточнения диагноза и составления плана операции). ▪ КТ. ▪ Артроскопия при подозрении на сочетанные повреждения внутренних структур сустава.
Операция
Объяснение ▪ Общий операционный риск см. 1.2 и 1.8.3. ▪ Редко повреждение нервов (п.peroneus с парезом мышцы, поднимающей стопу) или сосудов (подколенные артерия и вена). ▪ Риск послеоперационных тромбозов и легочной эмболии. ▪ Развитие синдрома фасциальных футляров, требующего фасциотомии. ▪ Риск послеоперационного остеомиелита или инфекции сустава до 2%. ▪ Нарушение оси и нестабильность связок. ▪ Опасность посттравматического артроза из-за инконгруентности поверхностей сустава или повреждения хряща. ▪ Расшатывание имплантата, формирование ложного сустава (особенно при оскольчатых переломах).
Предоперационная подготовка
▪ Бритье всей конечности. ▪ Натощак в день операции.
В операционной ▪ Интубационный наркоз или регионарная анестезия. ▪ Положение: на спине, соответствующая конечность фиксирована на блоке, коленный сустав остается подвижным, гемостатический жгут на бедро. ▪ Обработка кожи всей конечности дистальнее манжеты. ▪ При необходимости обработка и обкладывание стерильными пеленками области гребня таза для забора губчатой кости. ▪ Обкладывание основного операционного поля полотняными или одноразовыми клеящимися пеленками (чаще всего набор для конечностей). ▪ У операционного стола: оператор со стороны соответствующей конечности, 1-й ассистент напротив, операционная сестра со стороны ножного конца стола, при необходимости 2-й ассистент со стороны головного конца, ЭОП наискосок сзади от оператора. ▪ Рекомендуется профилактика инфекции (напр., однократное внутривенное введение 2,0 г Gramaxin®), при открытых переломах обязательно.
Операция Длительность операции: 60—120 мин.
Методы ▪ Открытая репозиция и стабилизация перелома пластиной, заполнение дефекта аутологичной губчатой тканью. ▪ Остеосинтез винтами, часто в комбинации с пластиной. ▪ Наружная фиксация.
Выбор метода ▪ Линейный перелом: остеосинтез двумя 6,5 мм спонгиозными винтами. ▪ При дефекте суставной поверхности всегда восстановление поверхности большеберцовой кости с заполнением дефекта аутологичной губчатой костью. ▪ Стабилизация перелома спонгиозными винтами и/или пластиной (Т- или L-пластина) в зависимости от характера перелома. ▪ Наружная фиксация или временная фиксация с чрезкожным проведением спиц Киршнера при оскольчатых и открытых переломах, позднее замена метода

Рис. 35. Хирургические доступы к мыщелкам большеберцовой кости.
для окончательного остеосинтеза Основной целью является точное сопоставление суставных поверхностей и стабилизация перелома. Одновременно должны выполняться вмешательства на менисках и связочном аппарате при их повреждениях.
Оперативный доступ ▪ Стандартный: передне-латеральное рассечение кожи, от переднего края наружной боковой связки косо до надколенной связки, рассечение связок и капсулы (рис. 35 а). ▪ Альтернативные: продольное рассечение по средней линии (хороший доступ к обоим мыщелкам) (рис. 35 б) или поперечный дугообразный (рис. 35 в). ▪ Переднемедиальный разрез при переломах медиального мыщелка, поперечное рассечение медиальных связок капсулы. ▪ По показаниям возможен боковой или медиальный небольшой разрез при винтовом остеосинтезе.
Остеосинтез отломков при переломе наружного мыщелка большеберцовой кости с вдавлением поверхности сустава ▪ Забор аутоспонгиозной кости из переднего гребня таза. ▪ Вмешательство всегда под жгутом. ▪ Передний латеральный доступ. ▪ Поперечное рассечение менискобольшеберцовых боковых связок (Внимание: прилегающий к большеберцовой кости край оставляется для поздней рефиксации швом), мениск крючком Лангенбека приподнимается, поврежденная часть мениска резецируется. ▪ Высечь долотом окно на боковой стороне мыщелка большеберцовой кости. ▪ Вдавленный участок поверхности сустава приподнять подъемником через окно. ▪ Временно фиксировать с латеральной стороны 2-мя спицами Киршнера. ▪ Дефект в большеберцовой кости заполнить губчатой костью. ▪ Подогнуть и приложить Т-пластину, фиксировать ее головку 6,5 мм спонгиозными винтами, в тело пластины вкрутить 4,5 мм кортикальные винты соответствующей длины. ▪ ЭОП-контроль в 2-х проекциях. ▪ Вмешательство при сопутствующих повреждениях (капсула и связочный аппарат). ▪ Ушивание капсульно-связочного аппарата узловыми швами (напр., Vicryl® или Dexon® 3—0). ▪ Дренирование (внутрисуставное и подкожное). ▪ Послойное ушивание раны.
Послеоперационное лечение ▪ Положение в пластмассовой шине. ▪ С 1-го послеоперационного дня пассивная двигательная гимнастика с двигательной шиной (объем движений 0—40°), изометрические двигательные упражнения для мышц бедра. ▪ Удалить дренажи через 24—48 часов. ▪ При заживлении раны без болевого синдрома, расширение двигательных упражнений до 90°. ▪ Частичная нагрузка 10—15 кг с 3—5 дня. ▪ Профилактика тромбозов малыми дозами гепарина на период стационарного лечения. ▪ Снять швы на 12—14 день. ▪ Рентгенологический контроль: в день операции,, перед выпиской, через 1, 2, 3 и 6 месяцев. ▪ Выписка из стационара на 12—14 день.
Реабилитация
- Частичная нагрузка 10—15 м; чаще всего в течение 2—3 месяцев, более раннее увеличение нагрузки в зависимости от достигнутой стабилизации и типа перелома.
- Полная нагрузка через 3—4 месяцев.
- Удаление металлоконструкции в области мыщелков большеберцовой кости, при растущем скелете через 10—12 недель, в противном случае через год, у пожилых людей имплантат не удаляется. Важнейшим условием для полноценного восстановления функции сустава является раннее функциональное послеоперационное лечение с применением пассивной механотерапии (двигательная шина) с 1-го послеоперационного дня.
Осложнения и их лечение
Послеоперационный синдром фасциальных футляров: фасциотомия на голени. ▪ Инфекция: открыть и обработать рану, адекватное дренирование, антибактериальная терапия, по показаниям вскрытие, обработка и промывание сустава. ▪ Повреждение сосудов (подколенная артерия): интраоперационное восстановление кровотока (абсолютные показания), при необходимости шунтирование. ▪ Тяжелые повреждения мягких тканей, в том числе при открытых переломах: запланированное повторное вмешательство с обработкой раны, временное закрытие раны мягких тканей искусственной кожей (напр., Epicard®) или вакуумной повязкой (напр., Vacuceai®). ▪ Ложный сустав и расшатывание имплантата: чаще всего повторная операция с необходимостью нового остеосинтеза.
Особенности ▪ Пункция сустава при наличии выпота. ▪ При клиническом подозрении на синдром фасциальных футляров измерить давление в мышечном ложе. При значительном повышении показателей (> 30—40 mm Hg) фасциотомия. ▪ Для контроля точного сопоставления поверхностей сустава может также выполняться интраоперационная артроскопия.


Остеосинтез большеберцовой кости - достижение современной медицины. Все о новых травматологических центрах, о том как проходит операция и восстановление после перелома ноги. Фото швов после перелома.
Я всегда думала, что тяжелые переломы - это учесть пожилых людей. В начале февраля этого года я очень неудачно сломала ногу. Когда ехала на скорой в больницу, то думала, что наложат гипс и отпустят домой, но мне сказали страшное слово ОПЕРАЦИЯ. На тот момент, я и понятия не имела, что будет все так сложно, больно, тяжело и долго.
_________________________Остеосинтез большеберцовой кости____________________
Я думаю, все слышали, что в медицинской системе сейчас происходят многочисленные реформы. Что-то сделано удачно, что-то не очень. Минздрав в свой адрес получил многочисленные жалобы и возмущения. У нас в городе, например, закрыли роддом. Теперь роженицы вынуждены ехать в другой город, где построили современный перинатальный центр. К этой новости очень тревожно отнеслись будущие мамы. Но те, кому спасли жизнь, благодаря современному оборудованию нового цента, определенно благодарны таким изменениям.
Кроме современных роддомов, строятся современные травматологические отделения. В отличии от роддома, травматологический центр открыли в нашем городе. На момент перелома, я даже и не слышала о его существовании.
Современный травматологический центр - это все та же больница советского типа, в которую завезли дорогостоящее современное оборудование и обучили хирургов проводить на нем операции.

Никаких красивостей и удобств, показываемых по телевизору, у нас нет. Кресло-каталка - это роскошь. У нас было одно кресло на палату и то его забирали если нужно было кого-то отвезти на рентген. То есть, нашей палате повезло.
И так, возвращаюсь к своему перелому. Привезли меня на скорой, отправили на рентген. Боль была адская. Рентген показал, что сломаны обе косточки со смещением. Хирург мне сообщил, что я проведу в больнице не менее 2-х недель. Еще сообщил, что мне сейчас вставят в пятку спицу и положат на вытяжку. Что такое вытяжка я на тот момент даже и не знала. Но ужасно испугалась того, что мне будут дырявить пятку.
На вытяжке я провела 5-ть дней! И это наши современные центры, в которых пациенты должны проводить минимум времени. На мое удивление, врачи не торопились с операцией. Я все понимаю, у них есть очередь, планы и тп. Но эти 5 дней для меня были самым тяжелым временем в моей жизни.
Стоимость операции.
Как известно, медицина у нас бесплатная. Но при поступлении мне предложили два варианта: или я делаю бесплатно и сроки реабилитации будут долгими, или я самостоятельно покупаю импортный металл, тогда все будет намного легче и быстрее.
Покупка импортного металла осуществляется по очень странной схеме. Хирург осмотрел меня и снимки, чтоб определиться с размером необходимого штифта. Дал мне номер телефона какого-то "своего" человечка через которого я самостоятельно должна заказывать этот металл. Деньги за металл я отдавала этому "своему человечку". Какова стоимость самого металла - этого я не узнаю никогда. Входит ли в его стоимость протеже от хирурга и еще какие-то расходы я тоже не узнаю никогда. За металлический штифт и 4-е шурупа я заплатила 40000руб.
День операции для меня был самым счастливым событием за время нахождения в больнице. Перед операцией мне дали диазепам(транквелизатор), чтоб я выспалась и не переживала. Но я и без него не переживала. Никогда бы не подумала, что буду ждать операцию как манну небесную. Для меня это событие было концом мучений на вытяжке.
При остеосинтезе мне делали спинальную анестезию. Совершенно безболезненная процедура. Во время операции, я все видела, слышала, понимала и общалась с врачами, но ниже пояса ничего не чувствовала. Операция довольно забавно проходила. Хирурги больше походили на слесарей. Их инструменты - железо, дрели, молотки и тп.
Во время операции, мне несколько раз делали рентген. Рентген делали непосредственно на операционном столе. Снимок получался цифровой и выводился на монитор. Результаты снимков я могла видеть. Таким образом, я поэтапно наблюдала как в моей ноге появился штифт, длинною с большеберцовую кость, и четыре шурупа.
После операции, я вернулась в палату самым счастливым человеком в мире. Еще действовала анестезия и у меня ничего не болело. Не было привязки в вытяжке. Меня не тошнило.
Когда анестезия сошла, вернулась боль, но не такая резкая, как была раньше. У меня появилась возможность передвигаться по палате, прыгая на здоровой ноге, перемещаться на кресле-каталке, умываться, есть сидя. Появилось столько невероятных возможностей, которые вряд ли способен ценить здоровый человек.
После операции положено находиться в больнице 12 дней. Из-за того, что дата моей выписки попадала на длинные выходные, я выпросилась домой на девятый день после операции.
Швы мне снимала родственница медик на 12-й день после операции. Эта процедура совершенно не болезненная, вернее сказать неприятная.
Обезбаливающие
Пока я находилась в больнице, мне кололи кетонал дважды в сутки. В первые дни после поступления, его действия хватало на 1-2 часа, не больше. Потом приходилось терпеть десять часов до следующего укола. Чтоб в этот период как-то существовать, мне посоветовали купить Найз(нимесулид). Нимесулидом я спасалась и дома после выписки.
Диазепам(транквилизатор) мне давали в больнице ежедневно перед сном до выписки. Если честно, страшновато было его пить, все таки это наркотический препарат. Но никакой ломки ли зависимости от него не было. Как побочный эффект - головокружение и двоилось в глазах.
Дома, как говорится, и стены лечат.
Приехав домой, было первые дни психологически трудновато. В больнице вокруг меня были такие же калеки. Завтрак, обед и ужин за нас готовили приносили и уносили. Дома же каждое, некогда привычное, действие давалось с огромным трудом. Главное - в этот момент себя не жалеть!
Реабилитация.
При операции остеосинтез я ни дня не провела в гипсе. Тем, кому больше меня повезло с переломом, накладывали гипс вместо моей вытяжки. После операции металлическая конструкция работает вместо гипса.
Месяц после операции я перемещалась прыгая на здоровой ноге, от чего он сильно болела, или при помощи костылей. Костыли - это еще один психологический момент, который надо пережить. Никогда не хотела видеть себя на костылях или с палочкой.
Сначала передвигалась при помощи двух костылей, котом при помощи одного. Чуть больше чем через месяц после выписки, я смогла перемещаться дома без опоры.
Кроме поврежденных связок, мышц и костей на месте перелома, сильно пострадало колено, через которое вставляли штифт. Колено восстанавливается так же долго, как и травмированные мышцы.
Через полтора месяца, я могла не на долго выйти на улицу прогуляться. Тяжеловато было, но сама!
Многие мне говорили, что после такого перелома можно забыть про каблуки - не верьте им. Мне на каблуках даже легче ходить чем без них. Встав на каблуки колену и стопе приходится меньше совершать движений при ходьбе. Я даже дома ходила в сабо на шпильке.
Через два месяца после операции, необходимо вынимать один из четырех винтов. Его хирурги называют блокирующим. На удаление винта я поехала в больницу самостоятельно на своих ногах. Сама дошла до остановки, влезла в маршрутку и стоя на ногах мотылялась вместе со всеми.
Врачи с некоторым удивлением смотрели на то, как я уже хожу без опоры и на высоких каблуках. Ну как им объяснить, что без каблуков я бы не дошла.
Операцию по удаления шурупа сделали довольно быстро, 10-15 минут. большую часть этого времени заняло выкарчевывание вросшего в кость винта. Даже обколотая новокаином я чувствовала, как хирург нажимал и пытался выкрутить шуруп. Не думала я, что за пару месяцев он успеет так прочно врасти. Шуруп мне отдали на память:
Если в больницу я легко дошла на своих ногах, то обратно выйти уже был очень тяжело. Опять же, особенности нашей чудо-медицины. Видя, что я пришла без костылей, мне не предложили помощь, чтоб спуститься и дойти до такси. Если бы не действие новокаина, то я бы домой не добралась бы.
Я не ожидала, но восстановления после удаления шурупа оказалось довольно тяжелым. Вернулась к костылям и прыжкам на здоровой ноге. Нога болела не постоянно, а только когда не нее вступала. Сильно болело колено и то место, из которого удалили шуруп. Начало болеть место перелома. Как я поняла, после удаления блокирующего винта кости сомкнулись ближе. Раньше большая часть нагрузки была на винте, а теперь в большей степени перешла на кости. Мышцы в месте перелом словно надулись и стали плотными.
Очень сильно мне помогли мази от Леккос, а особенно компрес с желчью и эфирными маслами. Буквально за пару дней компресс помог мышцам вернуться в нормальное состояние.
Прошло ровно три недели после того, как мне вынули шуруп и три месяца после первой операции. Только сейчас я начала ходить дома без опоры. О полном восстановлении еще рано говорить. Но если бы у меня не было возможности сделать операцию остеосинтез большеберцовой кости, то я бы по сей день была бы в гипсе и кто знает, каким бы образом срастались мои косточки.
Эстетический момент
Операция есть операция, от швов никуда не деться. Хоть мне врачи и говорили, что будут точечные разрезы, но они еще заметны и даже очень. Опять же, если бы это была операция другого плана, то швов было бы существенно больше. Надеюсь, со временем швы станут менее заметными.
Если вы столкнулись с подобной операцией или еще только предстоит с ней столкнуться и хочется с кем-то поговорить - пишите в личку, обязательно отвечу.
___❀___ ❀___ ❀___ ❀___ ❀___ ❀___ ❀___ ❀___ ❀___ ❀___ ❀___ ❀___ ❀___ ❀___
Спасибо за внимание к отзыву! С уважением, Таня.
Читайте также:







