Остеосинтез скуловой кости с помощью титановых пластин за счет средств омс
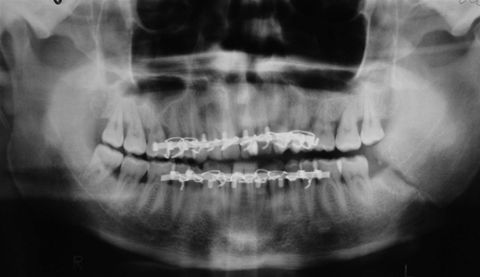
Остеосинтез челюсти – это метод оперативного лечения переломов кости при помощи специальных, чаще всего металлических, конструкций. Операция по остеосинтезу проводится, если место перелома не удается скрепить при помощи шин, а также когда сложно зафиксировать осколки кости. Существуют различные способы проведения операции, они могут быть использованы в зависимости от вида травмы и степени ее тяжести.
Остеосинтез позволяет сохранить необходимый уровень циркуляции крови в поврежденной кости, а значит и заживать такой перелом будет быстрее. Восстанавливается не только целостность кости, но и ее структура, причем на это понадобится всего несколько недель.
Во время реабилитационного периода важно соблюдать определенные правила и наблюдать за своим самочувствием и состоянием костной ткани. Нарушения предписаний врача могут привести к появлению болей и даже к утрате жевательных функций.
Показания к остеосинтезу
Остеосинтез может быть назначен в следующих случаях:
- если на участках перелома недостаточно устойчивых коренных зубов;
- при ударе осколки значительно сдвинулись с места;
- сломана кость челюсти за зубами. При такой травме смещаются отдельные части костной ткани;
- травма возникла вследствии развития воспалительных заболеваний, истончающих ткань кости;
- при переломе нижней челюсти, в случае, если образовались слишком мелкие или массивные осколки;
- если ветви и тело челюсти неправильно расположены относительно друг друга;
- необходимо выполнить реконструктивную операцию или остеопластику.
Виды остеосинтеза
Методов остеосинтеза несколько, какой именно тип операции необходим пациенту, решает врач. Чаще всего хирурги комбинируют несколько методов между собой, так удается достичь лучшего результата.
Остеосинтез челюсти бывает:
- Открытый. Обычно он применим при тяжелых переломах. При операции рассекают мягкие ткани и обнажают обломки кости. Их соединяют между собой и удаляют нефункциональные мелкие осколки, освобождают сдавленные мягкие ткани и фасции. Однако при такой операции сохраняется вероятность отслаивания ткани от кости, тогда костная мозоль на месте перелома будет сформирована неправильно. А это может повлиять на качество жизни пациента. Кроме того, на коже остаются швы и даже возможен парез (снижение активности) мимических мышц. В зависимости от вида скрепляющего приспособления, возможно, что разрез на лице придется делать повторно, для удаления крепежа.
- Закрытый. Врач совмещает костные обломки без рассечения тканей лица;
- Очаговый. Фиксирующий крепеж накладывают непосредственно на место перелома;
- Внеочаговый. Крепежные элементы накладывают поверх кожного покрова, над местом слома.
Суть остеосинтеза и что это за процедура
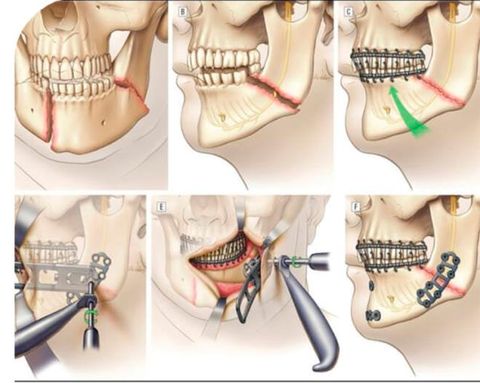
При остеосинтезе врач не просто соединяет обломки поврежденной челюсти, но и надежно скрепляет их металлическими конструкциями или клеем.
Открытый очаговый остеосинтез проводят при помощи:
- Костного шва. Если сломана нижняя челюсть, скуловая кость и травма нанесена недавно, ее можно скрепить с помощью костного шва.Для этого используется проволока из нержавеющей стали, титана или капроновая нить.
При операции врач врач рассекает мягкие ткани лица и фиксирует обломки при помощи проволоки. Если осколки соединены методом костного шва, пациент сохраняет жевательную функцию и может продолжать ухаживать за полостью рта. Этот метод противопоказан, если место перелома воспалилось, у пациента имеется инфекционное или гнойное поражение кости.
- Установки надкостных металлических мини-пластин. Этот метод хорошо зарекомендовал себя при лечении любых видов переломов кости челюсти, кроме тех, при которых образовалось большое количество осколков. При этом надрез достаточно сделать только с одной стороны. Врач совмещает места перелома прикладывает к ним мини-пластины и прикручивает их. Сейчас мини-пластины чаще всего фиксируют внутри ротовой полости.
- Фиксации при помощи быстротвердеющих пластмасс. Практикуется только при переломе нижней челюсти. После обнажения фрагментов кости врач прокладывает костный желоб и выкладывает в него специальный фиксирующий состав. Излишек пластмассы удаляется фрезой, после чего рану можно зашивать.
- Клея остеопласта. Этот состав для фиксации костных обломков изготовлен из очищенной эпоксидной смолы с органическим антисептическим средством – резорцином. После наложения клей затвердевает через 8-12 минут и надежно фиксирует совмещенные обломки кости. Сейчас этот метод применяют редко.
- Металлических скоб. Для остеосинтеза используются скобы, изготовленные из никель-титанового сплава. При пониженной температуре сплав становится пластичным и ему легко придать нужную форму. Затем, при комнатной температуре, скоба восстанавливает свою прежнюю форму. При операции ее сначала охлаждают, затем вставляют в подготовленные отверстия на костных осколках. Как только скобы согреваются, они распрямляются и надежно фиксируют место перелома. При помощи металлических скоб особенно удобно фиксировать перелом угла нижней челюсти.
Закрытый очаговый остеосинтез практикуют для сращивания мест переломов, где не произошло смещение костей. Методы:
- Установка спиц Киршнера. В костные обломки при помощи хирургической дрели врач вводит металлические спицы. Для надежной фиксации в каждый обломок спицы фиксируют на глубину до 3 см. Рассекать мягкие ткани не нужно, операцию проводят через рот. Это малотравматичная практика, но ношение спиц создает множество неудобств для пациента.
- Наложение окружающего шва. Применим при смещении щели перелома вперед или назад по ходу челюсти. При этом шов проходит через центральную часть каждого костного осколка. Если осколков много, операция проходит долго, но это один из самых надежных методов остеосинтеза. Он позволяет восстановить челюсти пациента даже после очень сложных травм.
Челюстно-лицевой остеосинтез
В челюстно-лицевой хирургии при помощи остеометаллосинтеза можно устранить:
- врожденные дефекты лица или челюсти;
- последствия травм, переломов костей черепа;
- деформации костей.
Также можно изменить форму челюсти. Для этого должны быть изготовлены специальные ортодонтические конструкции. Затем врач установит их на проблемные зоны по методике краевого прилегания.
Остеосинтез при помощи ультразвука
При помощи металлического крепежа кости челюсти можно зафиксировать достаточно прочно. Но при операции чаще всего необходимо рассекать ткани лица и можно повредить слюнные железы или ветви лицевого нерва.
Менее травматично проведение остеосинтеза при помощи ультразвука. При этом фиксирующие кость аппараты можно вводить неглубоко в кость и на лице пациента остается незначительное количество шрамов.
На титановую пластину с шипами врач воздействует низкочастотным ультразвуком. Пластина с отверстиями для зубного бора устанавливается на месте перелома и адаптируется к форме челюсти. Затем при помощи инструмента выполняются неглубокие отверстия в кости через пластину. После чего низкочастотные колебания УЗИ направляются в основание шипов. Так шипы постепенно погружаются в ткань кости, надежно фиксируя костные обломки. При этом через инструмент подается антисептический раствор, который обрабатывает рану.
Костная ткань вокруг шипов под воздействием ультразвука становится плотнее. Это происходит благодаря значительной площади контакта, снижения давления на кость за счет применения шипа и собственного внутреннего усилия сжатия костной ткани.
При ультразвуковом остеосинтезе можно сократить время проведения операции, уменьшить объем послеоперационной травмы. Метод дает меньше осложнений, и обеспечивает хороший косметический эффект.
Реабилитационный период
Продолжительность периода реабилитации зависит от того, насколько быстро с момента получения травмы был проведен остеосинтез, от общего состояния пациента и способа восстановления целостности челюсти.
Сразу после операции нужно носить фиксирующую повязку и не производить никаких движений челюстями, даже не разговаривать.
Во время реабилитации пациент должен принимать антибиотики и общеукрепляющие препараты.
Отек и воспаление хорошо снимают физиотерапевтические процедуры. Обычно на 2-й день после операции назначается УВЧ-терапия, через 4 дня — магнитотерапия. Спустя 2 недели – электрофорез с раствором хлорида кальция.
В зависимости от метода проведения операции и состояния пациента, врач составляет комплекс лечебной физкультуры. Упражнения помогают постепенно возвратить активность прооперированной челюсти – вновь научиться жевать, разговаривать, восстановить мимические функции. Занятия назначают через 3-5 недель, после снятия крепежа.
Во время выздоровления нужно продолжать ухаживать за полостью рта, при этом орошение необходимо проводить не реже 7—10 раз каждый день.
После операции пациенту нужно соблюдать диету, вся пища должна быть жидкой или пюреобразной, теплой, но не горячей. Питаться во время реабилитации придется через соломинку. По мере восстановления жевательных функций можно начинать есть твердую пищу, вводя ее небольшими порциями. Это важно не только для того, чтобы не травмировать прооперированную челюсть, но и чтобы восстановить функции ЖКТ.
Остеосинтез в случае переломов скуловой кости показан: при оскольчатых повреждениях, при неэффективности описанных методов репозиции и вторичном смещении отломков, при открытых переломах кости с повреждением верхней челюсти. Наиболее часто применяемым методом остеосинтеза скуловой кости в клинике является интраоссальная фиксация спицами М. Киршнера [11, 19, 27, 19, 57, 58]. Спица проводится с помощью ручной или электрической дрели через прокол кожи над скуловой дугой в тело скуловой кости и фиксируется к альвеолярному отростку верхней челюсти. Иногда, для стабильной фиксации используется не одна, а две-три спицы, вводимые параллельно, либо в разных плоскостях. В сложных случаях можно использовать в качестве опоры альвеолярный отросток и скуловую кость неповрежденной стороны.
Применение костного шва при переломах скуловой кости весьма ограничено и показано при застарелых, оскольчатых, сочетанных переломах. В. С. Иовчев в 1964 году предложил способ подвешивания скуловой кости к наружному краю глазницы (рис. 11) [26, 79].

Рис. 11. Варианты остеосинтеза скуловой кости: а) по В. С. Иовчеву, б) костными швами
Доступом в области наружной трети брови обнажается основание скулового отростка лобной кости и в направлении наружной стенки глазницы просверливается сквозное отверстие. В области нижнего края тела скуловой кости в средней части просверливается второе отверстие. По опыту многих хирургов использование проволочного шва в одном месте не обеспечивает надежной фиксации отломков. По этой причине костные швы накладывают в двух местах: в области лобного отростка скуловой кости и у нижнего края глазницы. Для обнажения отломков производят разрезы кожи длиной два сантиметра в области наружного и нижнего краев глазницы. На отломках, отступя от линии перелома на пол сантиметра просверливают отверстия.
В качестве шовного материала используют титановую проволоку или полиамидную нить [10, 74]. Полиамидную нить проводят через отверстие в лобной кости, сквозь мягкие ткани по передней поверхности тела скуловой кости через отверстие у нижнего края и опять через мягкие ткани в область лобной кости. Петля затягивается и завязывается. Раны мягких тканей ушиваются наглухо. Ю. С. Когинов в 1974 году аналогичным образом предложил подвешивать скуловую кость к сквозному отверстию основания лобного отростка [31].
Остеосинтез скуловой кости способом Р. Ф. Низовой, предложенный в 1967 году, производят следующим образом: костные отломки обнажают разрезами по нижнему и наружному краям глазницы [24, 74]. На отломках бором просверливают по отверстию и накладывают швы в виде петли в области лобного отростка скуловой кости и в области нижнего края глазницы. Рану ушивают полиамидной нитью. Наложение шва на кость производят через разрез по нижнему краю скуловойкости. Это необходимо в тех случаях, когда после вправления отломков дуги они вновь занимают неправильное положение с образованием диастаза между концами отломков. Если дуга достаточно широкая, в ней делают отверстие фиссурным бором, проводят и них тонкий хромированный кетгут или полиамидную нить, стягивают концы и тем самым придают костным фрагментам правильное положение.
Н. Г. Бобылев и соавт. в 2007 году для лечения переломов скуловых костей применили устройство для лечения переломов костей средней зоны лица, содержащее основную несущую дугу, крепежные элементы в виде спиц М. Киршнера, подвижную дугу и мостик, выполненные из самотвердеющей пластмассы [11]. Спицы М. Киршнера вводились в скуловые отростки височных костей, в скуловые дуги, скуловые отростки лобной кости, надбровные дуги лобной кости, носовые отростки лобной кости, а свободные концы этих спиц изгибали вдоль кожных покровов и накладывали на них основную несущую дугу. Устройство обеспечивало сокращение сроков лечения и уменьшению количества осложнений при переломах скуловой кости. Для реконструкции скуловой кости и орбиты многие авторы применяют различные имплантационные системы из титана [42, 44, 48, 49, 61, 108, 117, 119, 158].
Для более жесткого закрепления отломков скуловой кости аналогично с использованием костных швов применяются микро- и мини-пластины с винтами (рис. 12, 13).

Рис. 12. Способ остеосинтеза скуловой кости мини-пластинами

Рис. 13. Способ остеосинтеза скуловой дуги микро-пластинами
В. К. Поленичкин и соавт. с целью остеосинтеза с 1984 года используют проволочные скобы или кольца, из сплава никелида титана [74, 113, 114]. Обладая эффектом памяти формы, эти устройства обеспечивают постоянную компрессию отломков. В последние годы появились публикации об использовании для остеосинтеза скуловой кости пластинок и шурупов из биосовместимых рассасывающихся полимерных материалов [24, 41, 69, 116, 120, 121, 127, 129, 131, 145, 156, 151, 159, 163].
Для повышения эффективности лечения пострадавших с повреждениями скуловой кости и дуги нами прдложено устройство, содержащее репонирующий инструмент в виде скобы с рукояткой, который с возможностью поворотасмонтирован на одной стороне пластины между ее опорной частью и браншей, а на противоположной стороне пластины с возможностью поворотасмонтирован направитель положения спицы для остеосинтеза, выполненный в виде дугообразного кронштейна, на конце которого имеется прорезь, фиксирующий винт с зажимной гайкой и отверстие под спицу для остеосинтеза.
Поворот дугообразного кронштейна позволяет в широком диапазоне изменять положение иглы для остеосинтеза, вставленной в отверстие в конце кронштейна и с помощью фиксирующего винта с зажимной гайкой фиксировать найденное оптимальное ее положение. Предложенное устройство позволяет кроме репозиции осуществлять направленный остеосинтез скуловой кости, что сокращает время операции и улучшает качество ее проведения за счет удобства манипуляций хирурга при проведении остеосинтеза.
Устройство содержит пластину с рукояткой и опорной частью. В ограничительных пазах с одной стороны пластины расположен репонирующий инструмент в виде скобы с рукояткой, смонтированный с возможностью поворота посредством винтового соединения. На противоположной стороне пластины с возможностью поворотасмонтирован направитель положения спицы для остеосинтеза, который выполнен в виде дугообразного кронштейна, на конце которого имеется прорезь, фиксирующий винт с зажимной гайкой и отверстие под спицу для остеосинтеза. Устройство иллюстрируется рисунком 14.

Рис. 14. Устройство для репозиции и фиксации повреждений скуловой кости и дуги С. А. Чеканова, В. А. Петренко
Способ применения. Предварительно скобу устанавливают в соответствующем пазу пластины и фиксируют ее положение винтом. Скобу вводят в преддверие полости рта, рабочей частью устанавливают на внутренней поверхности тела скуловой кости. Опорную часть пластины накладывают на лобную или височную области, которые являются точкой опоры для репозиции и взявшись за рукоятку, производят дозированное движение кнаружи, пальпаторно контролируя качество репозиции. Скуловую кость удерживают устройством в нужном положении и осуществляют остеосинтез спицей Киршнера через отверстие, предварительно зафиксировав ее оптимальное положение винтом и зажимной гайкой.
Репонирующий инструмент в виде скобы с направителем позволяет снизить травматичность оперативного вмешательства и улучшить эстетический результат лечения за счет применения удобного внутриротового бескровного доступа, уменьшить время и повысить качество остеосинтеза переломов скуловой кости.
Остеосинтез – один из методов лечения перелома челюсти.
Операция может быть проведена различными способами в зависимости от вида и степени тяжести травмы.
Каждый из методов имеет свою технику проведения с использованием различных видов материала.
Содержание статьи:
Общее представление
Остеосинтез челюсти – метод лечения переломов, сопровождающиеся смещением и без него. Проводится открытым или закрытым способом.
Первый выполняется при помощи разреза мягких тканей для обеспечения доступа к сломанной кости. Все манипуляции при этом проводятся на травмированной кости.
Открытый остеосинтез, который проводится на нижней челюсти, позволяет иммобилизовать отломанные кости между жировой и мышечной тканью.
При закрытом остеосинтезе надломанные кости и их осколки совмещают без рассечения мягких тканей. Но чаще всего хирурги используют не один метод, а сразу несколько. Это обусловлено тем, что каждый перелом индивидуален и требует особого подхода.
Показания

Крепление костных фрагментов при помощи специальных приспособлений используется в случаях тяжелых переломов, когда другие методы неэффективны.
Остеосинтез верхней и нижней челюсти назначается в следующих случаях:
- Наличие недостаточного количества устойчивых моляров на отломках.
- Значительный сдвиг осколков. При этом установить их на место и закрепить без хирургического вмешательства невозможно.
- Наличие перелома челюсти в области за зубами. Чаще всего при данной травме наблюдается смещение отдельных частей костной ткани.
- Травма патологического типа. Возникает на фоне развития воспалительных заболеваний, поражающих костную ткань.
- Мелко или крупнооскольчатые переломы нижней челюсти.
- Установление наличия неправильного расположения ветви и тела челюсти. Мыщелковый отросток при этом должен быть сохранен.
- Необходимость выполнения реконструктивных операций или остеопластики.
Остеосинтез проводится, когда другие методы терапии будут безрезультатны. Процедура по закреплению осколков кости позволят восстановить целостность челюсти и вернуть ее функциональность.
Показания к удалению капюшона зуба мудрости и техника проведения операции.
Заходите сюда, если интересует цель проведения лоскутной операции на десне.
Открытый метод
Открытый метод остеосинтеза выполнятся в случае тяжелых переломов, когда требуется совмещение осколков костей.
При этом специалист выполняет разрезы на мягких тканях. Таким образом, врачу легче собрать все фрагменты и закрепить их в нужном положении.

Показанием для выполнения костного шва является перелом скуловой кости, когда выявляется незначительное смещение. Операция не проводится, если наблюдается воспаление в области перелома. Также противопоказаниями к выполнению служит гнойное поражение костной ткани инфекцией.
Костный шов накладывают при помощи специальной металлической проволоки, которую изготавливают из титана или нержавеющей стали.
Также используют капроновую нить. Материалы в исключительных случаях вызывают аллергическую реакцию, что и позволяет широко применять их в стоматологии.
В первую очередь врач делает рассечение кожного покрова в месте травмы. Затем посредством проволоки или нити закрепляет фрагменты кости.
Преимуществом костного шва является не только охранение жевательной функции. Также пациенту можно практически без затруднений осуществлять гигиенические процедуры. Это предотвращает от скопления патологических микроорганизмов в полости рта и развития воспаления.
Мини-пластины из металла применяются практически во всех случаях травмы челюсти, характеризующиеся переломом. Противопоказаниями являются лишь оскольчатые виды травм.
Одним из главных преимуществ метода по установлению надкостных пластин является необходимость выполнения разрезов мягких тканей лишь с одной стороны.
Суть процедуры заключается в наложении и фиксировании надкостных пластин на соединенные края сломанной кости. Но на сегодняшний момент большая часть процедур осуществляется без рассечения мягких тканей с помощью подхода через ротовую полость.
Метод применяется только в случае перелома тела нижней челюсти. В первую очередь врач выполняет разрезы мягких тканей. Затем на передней части поверхности сломанной кости высверливает желоб.
В костную выемку выполняется пакование пластмассы, излишки удаляются с помощью специальной фрезы. Рана зашивается.
Применение быстротвердеющей пластмассы позволяет надежно зафиксировать части сломанной челюсти.
Скобы изготавливаются из сплава никеля и титана, благодаря чему они имеют повышенные показатели прочности и позволяют надежно закрепить части между собой.
Но данный материал при низких температурах без затруднений поддается деформации. Но при возвращении комнатной температуры конструкция приобретает первоначальное положение. Именно это свойство и позволило использовать скобы при переломе угла нижней челюсти.
Во время процедуры металлическую скобу, при помощи химических соединений, охлаждают и фиксируют в предварительно сделанные отверстия в костной ткани. После повышения температуры происходит иммобилизация нижней челюсти.
Клей остеопласт – это эпоксидные смолы с различными наполнителями. В состав входят суперфосфат, сухая плазма крови, порошкообразные металлы другие компоненты.
Материал способен затвердеть за 10 минут при температуре 17—20 градусов.
Клей состоит из базиса и фиксажа. Перед применением они поддаются стерилизации на водяной бане и смешиваются в определенных пропорциях.
При замешивании начинается особая реакция, где температура полученной смеси повышается до 60 градусов. Материал приобретает текучую консистенцию и без затруднений наносится, а поверхность костной ткани.
Перед нанесением врач также выполнят рассечение мягких тканей. На расстоянии 1—1,5 см от края отломанной кости наносятся насечки или желоб. Затем поверхность высушивают при помощи теплого воздуха и обрабатывают специальным раствором.
Клей наносят на костную ткань небольшим слоем. Отломки скрепляют между собой и удерживают на протяжении 10—15 минут.
После затвердения клея, рана ушивается, но окончательное затвердение материала производится, спустя 30—40 минут после нанесения.
При выполнении процедуры важно нанести клей на сухую поверхность. На сегодняшний день, данный метод применяют в редких случаях.
Очаговый способ закрытого типа

Очаговый закрытый остеосинтез используется только в случаях, когда перелом челюсти не сопровождается смещением.
Во время процедуры разрез мягких тканей не выполняется. Операция проводится через полость рта.
В фрагменты кости специалист вводит специальные спицы из сплавов металлов с помощью хирургической дрели или бормашины. Они проникают в челюсть на 2—3 сантиметра.
Метод относится к малоинвазивным операциям. Недостатком применения спиц является дискомфорт для пациента, так как конструкция создает множество неудобств.
Метод окружающего шва применяется в случаях смещения щели перелома в предзаднем направлении. Он проходит через центр каждого осколка кости.
Продолжительность процедуры по восстановлению целостности челюсти при наличии множественных осколков занимает достаточно длительное время.
Но, благодаря надежному соединению, удается провести лечение даже сложных травм.
В каких случаях показано проведение альвеолотомии в области одного или нескольких зубов.
В этой публикации детальное описание проведения пластики соустья.
Ожидаемый результат
В первую очередь остеосинтез проводится для совмещения отломков кости различной величины. Затем они закрепляются при помощи пластин, клея, металлических спиц или скоб. Зубной ряд фиксируется специальными конструкциями.
Процедура позволяет создать все условия для заживления мягких тканей и срастания кости. Таким образом, остеосинтез челюсти помогает восстановить структуру и целостность кости, а также функции челюсти за несколько недель.
Необходимости в операции нет только в случаях, когда результатов можно достичь при помощи консервативных методов.
Игнорировать различные нарушения и изменения костной ткани категорически запрещено. Это приводит не только к развитию болезненных ощущений, но и к утрате жевательных функций.
В видео смотрите процесс проведения остеосинтеза угла нижней челюсти.
Реабилитационный период
Продолжительность реабилитационного периода зависит от времени проведения хирургического вмешательства относительно получения травмы и способа восстановления структуры челюсти. Также важной составляющей является общее состояние пациента.
Риск развития осложнений и сокращение периода восстановления достигается при помощи назначения антибиотиков и общеукрепляющих препаратов.
Для того чтобы сократить период реабилитации врач назначает методы физиотерапевтического воздействия. Они помогают снять отек и воспаление. На второй день после операции проводят УВЧ-терапию. Также назначается магнитотерапия через 4—5 дней после операции.
В период реабилитации пациентам также назначается курс лечебной физкультуры. Упражнения подбирает только специалист на основе состояния пациента и метода операции.
Физкультуры проводят через 4—5 недель после снятия скоб и других конструкций. Упражнения помогают восстановить жевательные функции, речь и мимику.
После остеосинтеза больным также показано соблюдение диеты. Она разрабатывается в зависимости от степени поражения и способа восстановления целостности челюсти. Всю пищу тщательно измельчают до состояния жидкого бульона.
Стоимость процедуры зависит от степени разрушения челюсти, наличия и количества осколков, а также метода восстановления целостности челюсти.
Клиники предлагают данную услугу, стоимость которой составляет от 30 000 до 80 000 рублей. На окончательную цену влияет множество факторов.
В первую очередь она зависит от профессионализма врача. Полную стоимость процедуры можно узнать только в той клинике, где будет проводиться операция.
Отзывы
Остеосинтез челюсти проводится при наличии одного или множественного перелома. Целью операции является восстановления не только целостности челюсти, но и восстановления ее функций.
Существует несколько методов проведения процедуры, о которых вы можете оставить свой отзыв в комментариях.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Остеосинтез – хирургическая операция, проводимая для крепления и фиксацию отдельных костных обломков после тяжелых переломов.
Процедура назначается, когда консервативные способы не дали (или точно не дадут) должного результата. Существует несколько видов (техник) выполнения остеосинтеза, различающихся по сложности исполнения и вероятности возможных послеоперационных осложнений.
1 Что такое остеосинтез: общее описание
Во время операции производится репозиция (сбор и скрепление на нужных местах) обломков, которые фиксируются при помощи пластин, проволоки и нескольких других элементов. Для таких целей изначально может применяться консервативная терапия, но в случае ее неудачи остается лишь хирургический остеосинтез.
Ход операции контролируется под микроскопом, поэтому при правильном исполнении осложнения после нее случаются редко.

Металлические конструкции для осуществления остеосинтеза
Основным показанием является сломанная кость (чаще нижних конечностей – обычно именно с ними возникают проблемы при попытках консервативной репозиции). Для скрепления осколков используются специальные металлоконструкции (шурупы, винты, для предупреждения отторжения организмом – обычно титановые).
к меню ↑
Чаще всего процедура проводится для сращения костей бедра, голени, лодыжки, лучевой кости, ключицы. Большая часть операций связана со сращением осколков при переломах ноги, особенно при травме бедренной кости и костей таза. Несколько реже – при травмах лодыжки или голени.
Переломы руки реже нуждаются в подобной процедуре, очень часто дело обходится консервативной репозицией. Для верхних конечностей чаще всего операция требуется для сращения осколков локтевой кости, предплечья, плечевой кости, гораздо реже – кисти.
Процедуру проводят с применением специальных фиксирующих инструментов. Комплект применяемых деталей: винты, штифты, проволока, спицы и титановые пластины, стержни, биологические инертные импланты.
к меню ↑
Если консервативная терапия оказалась безуспешной, сращение костных отломков возможно только с помощью хирургических процедур. Остеосинтез в этом плане крайне эффективная процедура, дающая положительный результат в более чем 90% случаев.
После остеосинтеза есть вероятность осложнений, но встречаются они сравнительно редко. Обычно проблемы возникают у людей старше 60 лет (из-за замедленной регенерации и истонченной костной ткани, особенно если у пациента есть остеопения или остеопороз).

Результат остеосинтеза на рентгенографическом снимке
- тромбоэмболия из-за длительной неподвижности конечности, жировая эмболия;
- развитие гнойного поражения в области крепления металлоконструкции;
- развитие остеомиелита (гнойное поражение кости);
- несращение костных обломков;
- в ранние сроки после процедуры возможны достаточно сильные боли, температура (вплоть до лихорадки), отек;
- поломка фиксатора с последующим повреждением мягких тканей;
- некротизация краев раны, загноение шва.
Все перечисленные проблемы развиваются в основном из-за неправильных действий врача или неправильном уходе за раной. Если процедуру проводили правильно и аккуратно, пациент младше 55-60 лет, и у него нет проблем с иммунитетом и костным аппаратом, риск осложнений минимален.
2 Показания к проведению остеосинтеза
Существуют прямые и второстепенные показания к проведению остеосинтеза. Первые проводятся обычно при сложных переломах с нерезультативной консервативной терапии (если обломки нельзя или не получилось срастить без пластин). Вторые применяются и при обычных незаживающих переломах.
Основные показания:
- Переломы, сращение которых невозможно при помощи консервативной терапии. К примеру: сложные переломы без возможности консервативного лечения (перелом локтевого отростка, перелом коленного сустава со смещением).
- Травмы с потенциальным риском перфорации кожных покровов.
- Повреждение кости с ущемлением мягких тканей костными обломками, или переломы, приведшие к травме крупных нервных узлов или сосудов.

Проведение остеосинтеза пальца руки
- рецидивы расхождения костных обломков (если их попытались соединить, но они не держатся на месте);
- невозможность проведения закрытой репозиции;
- несросшиеся простые переломы;
- псевдоартрозы.
Противопоказания к процедуре:
- общее плохое состояние больного, кахексия;
- внутренние кровотечения;
- инфекционное заражение пострадавшей части тела;
- венозная недостаточность нижних конечностей (если операцию надо проводить на ногах);
- тяжелые системные заболевания костной ткани;
- тяжелые патологии внутренних органов.
3 Виды операции и краткое описание разных техник
Остеосинтез проводится двумя методами – погружным либо наружным. Погружная методика делится на 3 подвида по технике проведения: накостная, чрескостная и внутрикостная техника выполнения.
Основные методы операции:
- Погружной остеосинтез – фиксирующий элемент ставится прямо в область перелома, а сама конструкция подбирается с учетом специфики травмы.
- Наружный остеосинтез – проводится компрессионно-дистракционное воздействие, обнажение участка перелома не делается. Фиксирующими элементами выступают спицы (по технике Илизарова), которые проводятся через поврежденные костные сегменты.
Ниже рассмотрим погружные методики более подробно.
к меню ↑
Накостный погружной остеосинтез подразумевает установку фиксаторов по внешней стороне поврежденных костей. Процедура проводится лишь в случае неосложненных переломов и переломов без смещения.
Для фиксации используются металлические пластины, которые скрепляются винтами. Также нередко используются другие фиксирующие и упрочняющие устройства:
- проволока;
- полукольца и кольца;
- уголки.
Чаще всего скрепляющие компоненты делаются из титана, реже – нержавеющей стали и композитных материалов.
к меню ↑
Методика позволяет скрепить костные отломки, не нарушив подвижность суставной связки в месте травмы. Так можно упростить и ускорить регенерацию костной и хрящевой ткани в послеоперационный период.

Интрамедуллярный остеосинтез часто проводится на костях верхних конечностей
Проводится при переломах большеберцовой кости, а также при открытых переломах голени и плеча. Для процедуры применяются аппараты Илизарова, Ткаченко, Акулича или Гудушаури, которые представляют собой фиксирующие стержни с кольцами и перекрещенными спицами.
Эти элементы предотвращают отхождение отломков, прочно стыкуя их на время сращивания. Для травматолога процедура закрепления сложна, так как требуется высочайшая точность движений и правильный расчет сборки аппарата.
Предоперационная подготовка не требуется, а ее эффективность при правильном исполнении крайне высока. Период восстановления занимает не больше месяца.
Фиксация отломков требует применения винтов с размером, который позволяет соединительному элементу немного выступать за пределы диаметра кости. Шляпка шурупа закручивается для плотного соединения костных фрагментов друг с другом, и за счет этого можно добиться небольшого компрессионного воздействия.
При косом переломе с крутой линией излома используется методика создания костного шва. В этом случае обломки связывают с помощью фиксирующей ленты (обычно это круглая проволока, реже – гибкая лента из нержавейки).
Создание костного шва чаще всего используется при повреждениях мыщелка плеча, а также при переломах надколенника и локтевого отростка. Процедура используется очень часто, так как в случае переломов локтя и колена консервативная терапия практически неэффективна.
Чрескостный погружной остеосинтез делается после серии рентгеновских снимков поврежденной кости. Если травма простая – используется техника по Веберу (применяют титановые спицы и проволоку), при сложной травме применяют металлические пластины с винтами.
к меню ↑
к меню ↑
Внутрикостный (интрамедуллярный) остеосинтез проводится 2 способами: закрытым и открытым.
Закрытая методика делается в 2 этапа:
- Проводится сопоставление костных отломков с направляющим аппаратом.
- В костномозговой канал вводится металлический стержень.
Установку фиксирующего элемента проводят под постоянным контролем с помощью рентгеновского аппарата. В конце процедуры на операционную рану накладываются швы.
Открытый способ подразумевает обнажение кости в месте перелома и сопоставление костных обломков с помощью хирургических инструментов, никакая аппаратура не используется. Процедура проще, чем закрытая, но сопряжена с большими рисками – кровотечением, развитием гнойных заражений, повреждением мягких тканей.
После операции на бедренной кости гипс не накладывается, при оперировании костей предплечья, лодыжки или голени после операции накладывается иммобилизационная шина. Послеоперационные осложнения встречаются сравнительно редко.
к меню ↑
4 После остеосинтеза: как проходит реабилитация?
После удаления фиксирующих элементов, ограничивающих двигательные возможности конечности, пациента направляют на восстановление.
Восстановительный период проходит для каждого пациента индивидуально, в зависимости от места и сложности травмы (самые главные факторы), возраста и состояния здоровья. Пациенту обязательно назначается лечебная физкультура, также могут назначаться физиотерапевтические процедуры. Также рекомендуется соблюдать высококалорийную диету и высыпаться, чтобы организму было проще восстанавливаться.

После остеосинтеза пациенту назначают препараты для стимуляции регенерации и болеутоляющие средства (на несколько дней)
В послеоперационный период при оперировании локтевого сустава нередко у пациентов очень сильно болит место операции. Сильные боли могут длиться несколько дней. Но даже на фоне болей нужно проводить реабилитационные мероприятия, разрабатывать руку.
Из медикаментов могут назначаться:
- Обезболивающие (в случае сильной боли).
- Витамины (курс на протяжении всего периода реабилитации).
- Иммуномодуляторы.
- Препараты с кальцием.
- НПВС (при воспалении раны).
- Стероиды.
Разработка тазобедренных или коленных суставов проводится с применением тренажеров, обязательно проводится лечебный массаж.
Продолжительность реабилитации в среднем составляет 3-6 месяцев (если проводился погружной остеосинтез). При чрескостном наружном остеосинтезе реабилитация обычно занимает 1-2 месяца от снятия фиксаторов.
5 Сколько стоит операция?
Сколько стоит процедура – зависит от способа проведения и какую именно кость необходимо оперировать. Также имеет значение серьезность повреждения, количество и размер костных обломков.
- Оперирование надколенника под ЭОП – 38000 рублей.
- Оперирование проксимального сегмента плечевой кости под ЭОП – 29000 рублей.
- Оперирование диафиза и головки лучевой кости под ЭОП – 26000 рублей.
- Оперирование диафиза и головки плечевой кости под ЭОП – 37000 рублей.
- Оперирование проксимального эпиметафеза большеберцовой кости – 39000 рублей, малоберцовой – 25000 рублей.
- Оперирование мелких костей стопы и кисти под ЭОП – 29000 рублей.
- Оперирование ключицы – 26500 рублей, надколенника – 31000 рублей.
- Коррегирующий остеосинтез мелких трубчатых костей – 15000 рублей за одну кость.
В государственных медицинских учреждениях процедуру можно пройти по полису ОМС (бесплатно). Стоимость операции в частных клиниках может быть примерно на 30-50% дороже, чем в государственных.
Читайте также:


