Острый гломерулонефрит при стрептококковой инфекции
ТОНЗИЛЛИТ (АНГИНА) И ЧЕМ ОН ОПАСЕН ДЛЯ ПОЧЕК?!
Острый тонзиллит (в повседневной жизни ангина) — инфекционное заболевание с местными проявлениями в виде острого воспаления нёбных миндалин, вызываемое чаще всего стрептококками или стафилококками, реже другими микроорганизмами. Ангиной также называют обострение хронического тонзиллита.
ЧТО ТАКОЕ СТРЕПТОКОКК?
Бета-гемолитический стрептококк из группы А (лат. Streptococcus pyogenes) это весьма распространенный микроб (бактерия), который может быть выявлен в организме многих здоровых людей, однако при неблагоприятных условиях он может провоцировать боли в горле, ангину (острый тонзиллит), скарлатину, инфекции кожи, образование нарывов, заражение крови и осложнения в виде острого ревматизма и ОСТРОГО ГЛОМЕРУЛОНЕФРИТА.
КАК ПРОИСХОДИТ ЗАРАЖЕНИЕ СТРЕПТОКОККАМИ?
В ходе эпидемиологических исследований было установлено, что бета-гемолитический стрептококком заражено до 20% здоровых детей, которые являются носителями этого микроба.
Чаще всего бета-гемолитический стрептококк передается через частички слизи, которые выделяются из горла и носа заболевшего человека (или носителя) во время кашля или чихания.
СТРЕПТОКОКК ПРИЧИНА МНОГИХ ЗАБОЛЕВАНИЙ:
В наши дни стрептококки вызывают интерес преимущественно из-за редких случаев быстро прогрессирующей болезни, а также риска серьезных осложнений при не вылеченных инфекциях.
Острая инфекция стрептококка может проявиться в виде фарингита (острый фарингит), скарлатины (сыпь), импетиго (инфекция поверхностных слоев кожи) или целлюлит (инфекция глубоких слоев кожи). Агрессивная, токсигенная инфекция может привести к некротизирующему фасцииту, миозиту и синдрому стрептококкового токсина шока. У пациентов после острой стрептококковой инфекции могут также развиться иммунно-обусловленные постстрептококковые осложнения, такие как острый ревматизм и острый гломерулонефрит.
ПОЗДНИЕ ОСЛОЖНЕНИЯ СТРЕПТОКОКОККОВОЙ ИНФЕКЦИИ (ИММУННО-ОБУСЛОВЛЕННЫЕ)
РАССМОТРИМ КАК МОЖНО ЗАПОДОЗРИТЬ ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ:
Если заметите, что через несколько недель после перенесенной ангины (скарлатины, фарингита) у него появились следующие симптомы:
- Появились отеки лица, пастозность век или в другой области тела или ребенок стал редко мочится.
- Моча приобрела темно-красную (бордовую) окраску (цвет мочи мясных помоев)
Другими симптомами могут быть повышение температуры, слабость, озноб, сильная головная боль.
ЕСЛИ ВЫ ЗАМЕТИТЕ ТАКИЕ СИМПТОМЫ, НЕМЕДЛЕННО ОБРАТИТЕСЬ К ВРАЧУ!
В любом случае всем детям и взрослым, заболевшие ангиной, фарингитом или скарлатиной у которых анализы выявили бета-гемолитического стрептококка из группы А должно проводится лечение антибиотиками.
Лечение должно быть начато как можно скорее (это необходимо для предотвращения образования нарывов в горле или распространения инфекции на соседние органы), а также развития поздних осложнения на сердце, почек и суставов.
Если у вас возникли вопросы по данной теме, мы постараемся на них ответить.
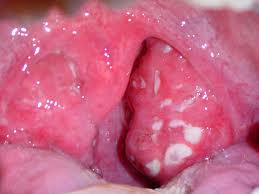
Поражение небных миндалин при остром тонзиллите (гипертрофия (увеличение размера) небных миндалины, налеты)
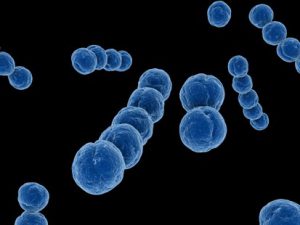
Бета-гемолитический стрептококк из группы А (лат. Streptococcus pyogenes) это весьма распространенный микроб (бактерия), который может быть выявлен в организме многих здоровых людей
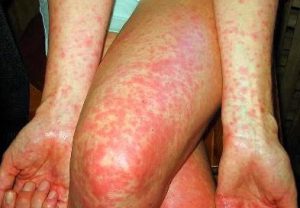
Скарлатина — острое инфекционное заболевание, характеризующееся лихорадкой, интоксикацией, ангиной и обильной точечной сыпью. Болеют чаще всего дети 2-10 лет. Возбудителем скарлатины является стрептококк группы А.


Постстрептококковый гломерулонефрит (ПСГН) — заболевание почек, которое может развиться в течение 10-14 суток после перенесенной ангины или кожной инфекции, вызванных бактериями стрептококковой группой A. Клиническая картина варьируется от бессимптомного протекания заболевания до возникновения острого нефритического синдрома, который характеризуется наличием крови в моче, отеками, повышением артериального давления и в редких случаях острой почечной недостаточностью. Несмотря на возможные осложнения, большинство пациентов выздоравливают и в дальнейшем не имеют никаких проблем со здоровьем.
Эпидемиология
Специалисты признают, что заболеваемость постстрептококковым гломерулонефритом в последние десятилетия резко уменьшилась. Болезнь практически исчезла из Центральной Европы и в основном встречается только у страдающих от алкогольной и наркотической зависимостью людей. В России, согласно данным эндемического исследования, заболеваемость острой формой постстрептококкового гломерулонефрита среди детей в последние годы увеличилась. Врачи связывают данный эффект с повышенной устойчивостью микроорганизмов к антибактериальным лекарственным препаратам, применяемых при лечении.
Причины заболевания
Постстрептококковый гломерулонефрит является формой гломерулонефрита, которая развивается после перенесенных инфекций (ангины, скарлатины и импетиго), вызванных бактериями стрептококковой группой A.
При появлении инфекции в организме человека иммунная система начинает вырабатывать антитела, которые в кровотоке или локально (в почках) образуют иммунные комплексы и атакуют опасные бактерии. В обычных случаях мертвые бактерии и антитела выводятся из организма без каких-либо проблем. Однако, в случае с постстрептококковым гломерулонефритом они попадают в ловушку почечных клубочков, что приводит к замедленной фильтрации почек, развитию локального внутрисосудистого свертывания крови и микротромбозу.
Данная форма гломерулонефрита может возникнуть у людей любого возраста, но чаще всего встречается у детей в возрасте от 6 до 10 лет.

Симптомы заболевания
Первые признаки заболевания появляются через 10-14 суток после фарингита или через 14-28 суток после появления кожной инфекции. Симптомы постстрептококкового гломерулонефрита включают в себя:
- Возникновение гематурии: моча становится темной или красновато-коричневого цвета.
- Множественные отеки: накопление жидкости в тканях вызывает отечность вокруг глаз и лодыжек.
- Возникновение олигурии: уменьшение количества мочи и редкие походы в туалет.
- Постоянное чувство усталости: возникает в результате снижения уровня железа в крови.
- Возникновение гипертонии: периодическое или постоянное повышенное кровяное давление.
У некоторых пациентов заболевание может протекать бессимптомно.
Диагностика заболевания
Постстрептококковый гломерулонефрит (ПСГН) диагностируется на основе симптомов и лабораторных тестов. Врач проводит общий анализ мочи на предмет выявления микрогематурии и наличия белка и анализ крови для выявления признаков недавней стрептококковой инфекции и ее влияния на иммунную систему организма.
В крови у взрослых людей и детей с острым постстрептококковым гломерулонефритом наблюдается снижение концентрации гемоглобина, высокое количество нейтрофилов, повышение скорости оседания эритроцитов и гипокомплементемия. Уменьшение количества мочи на протяжении нескольких дней может повысить уровень токсинов в организме.

Лечение заболевания
При остром постстрептококковом гломерулонефрите проводится стационарное лечение, которое заключается в применении антибиотиков пенициллинового ряда для уничтожения оставшихся стрептококковых бактерий и отказа от слишком частого потребления жидкости и соли для снижения отеков и нормализации кровяного давления.
При необходимости врач может назначить лечение, направленное на облегчение симптомов: диуретики (чаще фуросемид), гипотензивные средства (эуфиллин или трентал) и антикоагулянты (гепарин).
При соблюдении рекомендаций лечащего врача и отсутствии каких-либо осложнений ремиссия наступает в течение 4-6 недель, полное выздоровление через 12-20 месяцев.
В небольшом количестве случаев состояние пациента может ухудшиться, приводя к долгосрочной (хронической) почечной недостаточности. Иногда болезнь прогрессирует до терминальной стадии, требующей диализа и трансплантации почки.
Возможные осложнения

Профилактика
Постстрептококковый гломерулонефрит не способен предаваться от человека к человека. Однако группа стрептококковых бактерий, вызывающих заболевание, может передаваться воздушно-капельным путем во время кашля или чихания. Прикосновение к язвенному поражению на коже, вызванное стрептококками, также провоцирует возникновение заболевания.
В редких случаях группа стрептококковых бактерий может передаваться через плохо обработанную пищу. Случаев заражения от домашних животных и предметов обихода выявлено не было.
Лучшим способом обезопасить себя от возникновения и распространения постстрептококкового гломерулонефрита является регулярное мытье рук, особенно после кашля или чихания и перед приготовлением пищи. На практике гигиенические требования должны выглядеть следующим образом:
- Прикрытый одноразовой салфеткой рот и нос во время кашля или чихания.
- Регулярное мытье рук с мылом и водой не менее 20 секунд.
- Использование гигиенических салфеток на спиртовой основе.
- Отсутствие в местах массового скопления народа при эпидемии инфекционных заболеваний.

гинеколог / Стаж: 26 лет
Дата публикации: 2019-03-27
уролог / Стаж: 27 лет
Острый гломерулонефрит, или клубочковый нефрит, — это острое заболевание аутоиммунной этиологии, поражающее в большинстве случаев клубочковый аппарат (гломерулы). В отдельных случаях в патологический процесс могут быть вовлечены и другие ткани почек. Заболевание характеризуется наличием двухстороннего воспалительного процесса. В клинической нефрологии выделяют острую и хроническую формы данной патологии. Гломерулонефрит бывает самостоятельным заболеванием, но чаще является вторичной патологией при наличии другого острого или хронического воспалительного процесса.
Острый гломерулонефрит протекает стремительно, с ярко выраженными симптомами. Если патология приобретает хронический характер, то болезнь может длиться годами (до 25-ти лет), причем первые несколько лет она протекает бессимптомно. На протяжении этого времени у пациента циклически наступают периоды обострения или ремиссии.
Такая патология редко встречается у детей, ей подвержены люди обоих полов в возрасте до сорока лет. К сожалению, однажды начавшись, данная патология постоянно прогрессирует, и случаи полного выздоровления встречаются в клинической практике крайне редко.
Определенное значение в развитии данной патологии играет общий иммунный статус пациента, реактивность его организма, правильное питание и условия жизни. Также не последнее место среди причин возникновения гломерулонефрита играет сильное общее переохлаждение организма.

По характеру течения заболевания гломерулонефрит бывает острым и хроническим. В обособленную группу принято выделять латентный гломерулонефрит — один из вариантов хронического течения заболевания, при котором отсутствуют клинические симптомы.
Острая форма заболевания может быть классифицирована в соответствии с этиологией на следующие виды:
- постстрептококковый гломерулонефрит;
- бактериальный;
- вирусный;
- паразитарный.
К отдельным категориям относятся гломерулонефрит неинфекционного генеза, или хроническая патология, возникающая при системных заболеваниях, а также врожденные синдромы (Фабри, Альпорта и другие).
Течение заболевания может быть острым, быстропрогрессирующим или хроническим. Выделяют также нефротическую, гематурическую и смешанную формы гломерулонефрита.
В клиническом течении могут быть выделены определенные фазы и периоды:
Неактивная фаза характеризуется отсутствием клинико-лабораторных признаков заболевания. В активной фазе выделяют период разгара, стихания и ремиссии. При классификации заболевания учитывают нарушения функции почек. Так условно выделяют гломерулонефрит с сохранностью функций почек, с наличием парциальных нарушений, с сопутствующей острой или хронической почечной недостаточностью.
С целью профилактики гломерулонефрита следует избегать инфекционных заболеваний. При первых признаках той или иной инфекционной болезни нужно немедленно обращаться в медицинские учреждения и начинать незамедлительное лечение. Все инфекционные заболевания имеют острое начало с повышением температуры тела, изменениями общего соматического состояния, лихорадкой и ознобом, явлениями острой интоксикации организма. При наличии подобных симптомов не рекомендуется заниматься самолечением, необходимо немедленно обратиться к специалистам. Своевременно начатая терапия ведет к полному выздоровлению и отсутствию остаточных или побочных явлений.
Нужно избегать переохлаждений, а пациентам, у которых в анамнезе имеются аллергические реакции различного генеза, следует отказаться от вакцинации.
Медицинский прогноз зависит от многих факторов. Прежде всего, от характера патологических деструктивных изменений почки и степени нарушения ее функций. При типичном течении заболевания прогноз оценивается как условно-благоприятный. Полное выздоровление наступает в 60-79% случаев (при своевременном и правильном лечении). В остальных обстоятельствах острый воспалительный процесс переходит в злокачественную подострую или хроническую фазу. Бывают прецеденты, когда выздоровление пациента оказывается кажущимся. С целью предотвращения рецидива заболевания рекомендовано посещать врача-нефролога хотя бы один раз в год. Случаи летальности единичны.
Пациентам следует избегать переохлаждения и работы в холодных, сырых помещениях. Если пациент перенес приступ острого гломерулонефрита, то ему показано диетическое питание, исключающее прием острой и соленой пищи, а предпочтение рекомендуется отдать вегетарианскому питанию. Полезен прием натуральных соков из овощей, фруктов и ягод, которые следует напополам разводить водой. Такая диета создает благоприятные условия для работы почек, нормализации артериального давления. При таком режиме питья и питания отеки постепенно исчезают.
Гломерулонефрит ассоциируют с заболеваниями аутоиммунной этиологии. Предположительно, существует два механизма возникновения этого заболевания:
- при том или ином инфекционном процессе в крови пациента появляются определенные иммунокомплексы (антигены-антитела), циркулирующие в кровеносной системе и фиксирующиеся в тканях клубочкового аппарата и разрушающие их базальные мембраны;
- в ответ на повреждение почек некими антителами в организме появляются определенные аутоантитела, способные разрушать собственные ткани почек.
Известны случаи, когда острый гломерулонефрит возникает после той или иной вакцинации, а также является следствием аллергических реакций на лекарственные препараты, пыльцу растений, яды против насекомых и т.д. Тогда принято говорить о неинфекционно-иммунном воспалительном процессе. Причиной острого гломерулонефрита может стать алкогольное отравление. Существуют также данные о влиянии наследственности или генетической предрасположенности.
В других случаях наиболее распространенной причиной возникновения данной патологии является стрептококковая инфекция, провоцирующая следующие заболевания:
- ангину;
- тонзиллит;
- скарлатину;
- фарингит;
- стоматит;
- острые респираторные вирусные инфекции;
- инфекционные заболевания кожи и т.д.
Острый гломерулонефрит, причины возникновения которого весьма разнообразны, опасен тем, что порой изменения, произошедшие в тканях почек, становятся необратимыми.
Первые симптомы появляются у человека через некоторое время после того, как он перенес какое-либо заболевание или подвергся воздействию других провоцирующих факторов. Все симптомы можно условно поделить на почечные и внепочечные.
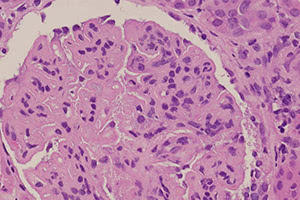
В большинстве клинических случаев дебют заболевания характеризуется триадой симптомов: отёки в области лица, мочевой синдром и артериальная гипертензия. У пациента могут наблюдаться повышение температуры тела, ухудшение общего соматического состояния, лихорадка и озноб, боли в области поясницы (часто с обеих сторон), тошнота, рвота, тахикардия, нарушение функции сна, двигательной активности и т.д.
Все симптомы заболевания ярко выражены в первые несколько дней. Затем артериальное давление постепенно снижается, проходят тахикардия и гипертермический синдром. Часто преобладают те или иные симптомы. Бывает гломерулонефрит с преобладанием отечности, которая со временем может распространиться не только на лицо, но и на другие части тела. При гипертонической форме течения болезни изменения затрагивают сердечно-сосудистую систему. У пациента наблюдается гипертония и тахикардия. Если данные симптомы долго не проходят, то могут возникать различные изменения глазного дна, гипертрофия левого желудочка, одышка и т.д. Другой вариант течения характеризуется наличием лишь мочевого (или почечного) синдрома.
Одним из наиболее характерных признаков гломерулонефрита является гематурия (наличие крови в моче пациента). Может наблюдаться как макрогематурия (с большим количеством крови в моче) или микрогематурия (наличие крови обнаруживается только при лабораторных исследованиях).
В дебюте заболевания часто наблюдаются явления олигурии или аурии. Это состояния, когда моча выделяется в недостаточных количествах (менее 50 мл в сутки) или не выделяется вовсе.
При смешанной форме патологии присутствуют одновременно отечность и гипертония. Наиболее злокачественным вариантом течения заболевания принято считать быстро прогрессирующий гломерулонефрит, для которого характерно острое начало и быстрое развитие острой почечной недостаточности.
Таким образом, симптомы заболевания достаточно вариабельны и зависят от множества факторов.
Диагностика гломерулонефрита начинается со сбора анамнеза. Важно выяснить, какие инфекционные заболевания пациент перенес в недалеком прошлом. После этого проводятся оценка общего состояния пациента и анализ клинических проявлений (наличие отечности, повышенного артериального давления и т.д.). Важное диагностическое значение принадлежит общему анализу мочи, при проведении которого могут быть обнаружены следующие отклонения от нормы, указывающие на патологические изменения в почках:
Следующим методом диагностики является общий анализ крови пациента. При остром гломерулонефрите у пациента наблюдается повышение скорости оседания эритроцитов и изменения в лейкоцитарной формуле (лейкоцитоз).
Весьма информативными при данной патологии являются визуализирующие методы исследования, такие как УЗИ и допплерография. Данные методы позволяют визуализировать ткани и сосуды почек и выявить окклюзию, если она имеет место. Для постановки окончательного диагноза может быть назначена биопсия почки и исследование полученного биологического материала.
Лечение острого гломерулонефрита или обострения имеющегося хронического процесса возможно только в условиях стационара. Необходимо постоянное наблюдение врачей и контроль клинических показателей. Пациенту предписываются постельный режим и состояние полного покоя, а также диетическое питание. Диета должна быть строгой, бессолевой, так как соль лишь способствует задержке жидкости в организме, что при заболеваниях почек губительно для больного.
Так как заболевание имеет аутоиммунную природу, то оправданной считается иммуносупрессивная терапия. Прием препаратов, угнетающих иммунитет, способствует торможению деструктивного воздействия на ткани почек. Также проводится гормональная терапия с применением преднизолона.
Также лечение острого гломерулонефрита предполагает симптоматическую терапию, которая должна быть направлена на устранение отеков и нормализацию артериального давления.
Продолжительность курса лечения индивидуальна. Выздоровление наступает через 2-3 недели. После окончания курса медикаментозной терапии пациентам показано санаторно-курортное лечение и постоянное диспансерное наблюдение у врача-нефролога.
Введите ваши данные, и наши специалисты свяжутся с Вами, и бесплатно проконсультируют по волнующим вас вопросам.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Острый постстрептококковый гломерулонефрит (острый гломерулонефрит, острый нефрит, постинфекционный гломерулонефрит) - иммунокомплексное заболевание с диффузным поражением почек, преимущественно клубочков, возникающее через 10-14 дней после стрептококковой инфекции (ангины, импетиго, скарлатины, пиодермии и др.) и характеризующееся нефритическим синдромом.
Коды по МКБ-10
- N00. Острый нефритический синдром.
- N00.0. Острый нефритический синдром с незначительными гломерулярными нарушениями.
- N04. Нефротический синдром.
Эпидемиология острого гломерулонефрита у детей
Заболеваемость постстрептококковым гломерулонефритом составляет в среднем 32,4 случая на 100 000 детей. Большинство случаев спорадические, эпидемические вспышки возникают редко. Зимой и весной возникновение постстрептококкового гломерулонефрита ассоциируется с ОРВИ, летом и осенью - с пиодермией. В последние десятилетия в развитых странах отмечается снижение частоты гломерулонефритов до 10-15% всех гломерулонефритов, что связано с улучшением социально-экономических условий. В развивающихся странах постстрептококковый гломерулонефрит - причина 40-70% всех гломерулонефритов. Пик заболеваемости приходится на дошкольный и младший школьный возраст (5-9 лет), менее 5% детей переносят гломерулонефрит до 2-летнего возраста. Постстрептококковый гломерулонефрит в 2 раза чаще бывает у мальчиков. В последние годы в России увеличилась заболеваемость острым постстрептококковым гломерулонефритом, что связано с увеличением частоты стрептококковой инфекции у детей из-за появления устойчивых штаммов к основным антибактериальным препаратам, используемым в клинической практике.

[1], [2], [3], [4], [5], [6], [7]
Причины острого гломерулонефрита у детей
Этиологический фактор удаётся установить в 80-90% случаев острого гломерулонефрита и лишь в 5-10% - хронического.
Основные этиологические факторы острого гломерулонефрита
- Инфекционные.
- Бактерии: бета-гемолитический стрептококк группы А, энтерококки, пневмококки, стафилококки, коринебактерии, клебсиеллы, сальмонеллы, микоплазмы, иерсении, менингококки.
- Вирусы: гепатита В, кори, Эпштейна-Барр, Коксаки, краснухи, ветряной оспы, цитомегаловирус, реже - вирус простого герпеса.
- Паразиты: плазмодии малярии, токсоплазмы, шистосомы.
- Грибы: кандида.
- Неинфекционные.
- Чужеродные белки.
- Сыворотки.
Наиболее частая причина развития острого гломерулонефрита у детей - перенесённая стрептококковая инфекция, поэтому во всех руководствах выделяют острый постстрептококковый ГН. Чаще всего за 1-3 нед до острого гломерулонефрита дети переносят ангину, фарингит, кожные инфекции, реже - скарлатину. Эти заболевания вызывает бета-гемолитический стрептококк группы А, чаще всего М-типа штаммов 1, 3, 4, 6, 12, 25, 49 после инфекций верхних дыхательных путей, а также М-типа штаммов 2, 49, 55 после кожных инфекций. Эти типы называют нефритогенными, из них наиболее часто встречаются штаммы 12 и 49.
Другие бактериальные антигены вызывают заболевание реже.
Вирусные антигены становятся причиной развития острого гломерулонефрита у детей в небольшом проценте случаев. При пункционной биопсии находят антигены вирусов в депозитах при иммунофлуоресценции. Ещё меньшую роль в этиологии ОГН играют заболевания, вызванные простейшими и грибами.
Разрешающими факторами могут быть: охлаждение, чрезмерная инсоляция, физическая травма.
Пик заболевания острым гломерулонефритом у детей приходится на осенне-зимний период, при низких температурах и повышенной влажности.

[8]
Патогенез острого гломерулонефрита
В патогенезе острого гломерулонефрита у детей могут быть выделены два механизма: иммунокомплексный и неиммунокомплексный.
- большая эндотелиальная поверхность капилляров клубочка;
- большой объём крови, проходящий через клубочки;
- положительный электрический заряд антигена, так как на отрицательно заряженную стенку клубочковых капилляров откладываются комплексы с положительно заряженным антигеном. Иммунокомплексные гломерулонефриты различаются в зависимости от локализации иммунных комплексов (ИК), класса иммуноглобулинов и наличия в почечной ткани компонентов комплемента.
Иммунные комплексы могут образовываться и откладываться в почке разными путями и в разных структурах клубочков:
Иммунные комплексы привлекают в очаг их отложения клетки воспаления (нейтрофилы, моноциты, тромбоциты), которые вырабатывают провоспалительные цитокины (ИЛ-1, ФНО, ТФР-а). Цитокины активируют накопление вазоактивных субстанций, что приводит к повреждению, возникновению трещин и повышению проницаемости базальных мембран. Почка отвечает на повреждение пролиферацией мезангиальных и эндотелиальных клеток. Развивается воспалительный инфильтрат. Повреждение эндотелия капилляров приводит к локальной активации системы коагуляции и пристеночному тромбообразованию, сужению просвета сосудов. В результате воспаления возникают гематурия, протеинурия и нарушение функции почек. Развивается картина острого пролиферативного ГН, чаще с клинической картиной ОНС.
При неиммунокомплексных гломерулонефритах развиваются клеточно-опосредованные иммунные реакции. В этом случае ведущую роль отводят возникновению патологического клона Т-лимфоцитов, который стимулирует гиперпродукцию лимфокинов, повреждающих клубочек.
Патологический клон Т-лимфоцитов может существовать как первичный дефект или возникать под влиянием таких иммунных комплексов, которые не локализуются в клубочке, но обладают способностью активировать патологический клон Т-лимфоцитов. Дисфункция Т-клеток способствует гиперпродукции вазоактивного интерлейкина. Объектом воздействия цитокинов служат эпителиальные клетки клубочка, ответственные за синтез отрицательно заряженных протеогликанов и сиалопротеинов, входящих в состав клубочковых базальных мембран. Это приводит к потере отрицательного заряда на базальной мембране (БМ) и подоцитах. Возможно также непосредственное воздействие на БМ нейраминидазы, виротоксина. Утрата отрицательного заряда на БМ и подоцитах приводит к селективной потере больших объёмов мелкодисперсных белков (в основном альбуминов). Выраженная протеинурия служит причиной развития клинико-лабораторного синдрома, называемого нефротическим (НС).
Патоморфология острого гломерулонефрита
Острый постстрептококковый гломерулонефрит у детей характеризуется диффузным эндокапиллярным пролиферативным процессом. В клубочке выражена пролиферация мезангиальных и эндотелиальных клеток. Петли капилляров в клубочках выглядят набухшими, с утолщёнными стенками. Просвет капилляров сужен. В первые 4 нед заболевания на территории клубочка присутствуют клетки воспаления: нейтрофилы, эозинофилы, лимфоциты, макрофаги. Пролиферация эпителиальных клеток минимальная. Сужается и подкапсульное пространство. БМ утолщены или истончены, в них обнаруживают разрывы.
При электронной микроскопии видны большие депозиты в форме горбиков (ИК+С+), расположенные на внутренней или внешней стороне БМ и, реже, внутри её в виде глыбчатых отложений.
При иммуногистологическом исследовании в депозитах определяют компоненты комплемента, различные иммуноглобулины (в, М, А, Е), антигены стрептококков или другие антигены.
БМ остаётся неизменённой, сохраняет свою структуру и толщину. В клетках канальцевого эпителия выражена белковая и жировая дистрофия. Это связано с перегрузкой канальцевого эпителия массивной протеинурией и липидурией. Глюкокортикоидная терапия приводит к нормализации структуры подоцитов.
Острый нефритический синдром (ОНС) - классическое проявление острого гломерулонефрита. Чаще заболевают дети школь-ного возраста от 7 до 14 лет. ОНС развивается через 1-6 нед после перенесённой инфекции (чаще стрептококковой). В латентном периоде состояние детей остаётся удовлетворительным. Нередко они начинают посещать школу, но затем вновь наступает ухудшение: вялость, недомогание, снижение аппетита.
Основные критерии диагноза острого гломерулонефрита с нефротическим синдромом:
- умеренные отёки при нормальном уровне белка и альбумина на фоне повышенного ОЦК;
- артериальная гипертензия;
- мочевой синдром в виде макро- или микрогематурии, протеинурия менее 2 г/сут, неселективного характера.
Начало заболевания может быть бурным, острым, с классической триадой симптомов: отёки, артериальная гипертензия, макрогематурия. Дети жалуются на недомогание, головную боль, тошноту, рвоту, изменение цвета мочи, уменьшение её количества. Степень выраженности этих симптомов бывает разная.
Реже происходит постепенное развитие заболевания со скудными клиническими и лабораторными изменениями.
При осмотре всегда обнаруживают отёки век, голени, бледность кожных покровов в результате спазма сосудов. Спазм сосудов выражен и на сетчатке глазного дна. Больные могут жаловаться на головную боль и боль в пояснице, что объясняется растяжением капсулы почек в связи с их отёком.

[9], [10], [11], [12], [13], [14], [15]
Патогенез основных симптомов при остром нефритическом синдроме
Отёки - одно из основных проявлений ОНС - возникают у 60-80% больных. Степень выраженности может варьироваться в широких пределах: от отёков век по утрам до выраженной отёчности лица, голеней, передней брюшной стенки. Очень редко, но могут развиваться полостные отёки: гидроторакс, гидроперикард, асцит. За период нарастания отёков больные могут прибавить в весе 2-5 кг. Появление отёков происходит постепенно. Они плотные, малоподвижные.
Механизм формирования отёков:
- увеличение объёма циркулирующей крови в результате снижения клубочковой фильтрации - гиперволемия;
- задержка натрия и воды (гиперальдостеронизм, повышение секреции АДГ);
- повышенная сосудистая проницаемость в результате гиалурони- дазной активности стрептококка, выброса гистамина и активации калликреин-кининовой системы.
Образование периферических отёков можно рассматривать как компенсаторный механизм, так как часть жидкости из сосудисто-го русла перемещается в ткани, уменьшая гиперволемию, и это препятствует развитию осложнений. С депонированием жидкости может быть также связано увеличение печени и селезёнки. Отёки обычно легко купировать назначением бессолевой диеты и диуре-тических препаратов. Длительность отёков составляет 5-14 дней.

[16], [17], [18]
Артериальная гипертензия - один из грозных симптомов острого гломерулонефрита (ОГН) - возникает у 60-70% больных. Больные жалуются на головную боль, тошноту, рвоту. Развитие артериальной гипертензии происходит быстро. С ней чаще всего связаны осложнения: эклампсия и острая сердечная недостаточность. Артериальная гипертензия носит систоло-диастолический характер, но с большим подъёмом систолического давления. Механизм артериальной гипертензии при ОНС:
- гиперволемия, т.е. увеличение объёма циркулирующей крови (ОЦК), происходит в связи с падением клубочковой фильтрации, задержкой воды и натрия;
- гораздо меньшую роль играет активация ренин-ангиотензин-альдостероновой системы.
В силу того, что основным механизмом развития артериальной гипертензии служит гиперволемия, она легко поддаётся лечению (бессолевая диета, диуретики), реже возникает необходимость в назначении антигипертензивных препаратов. Нельзя вводить препараты, увеличивающие ОЦК. Длительность гипертензионного синдрома - 7-14 дней.

[19], [20], [21], [22], [23]
Гематурия - одно из главных проявлений мочевого синдрома - возникает у 100% больных. Макрогематурию обнаруживают в начале заболевания у 60-80% больных, её выраженность постепенно уменьшается к 3-4-й неделе. У основной массы больных гематурия полностью прекращается к 8-10-й неделе, однако у некоторых микрогематурия остаётся в течение 6-12 мес.
Гематурия связана с повышенной проницаемостью БМ, её разрывами. В моче появляются дисморфичные эритроциты (изменённые, неправильной формы), что обусловлено их гломерулярным происхождением. Могут встречаться также эритроцитарные цилиндры.
Протеинурия - один из ведущих признаков поражения почек, во всех случаях необходимо установить суточную потерю белка. В норме она составляет 100-200 мг/сут. При ОНС суточная протеинурия колеблется в пределах от 1 до 2,5 г/сут. Белок, теряемый с мочой, плазменного происхождения и содержит мелкие и крупные белки, т.е. протеинурия неселективная. Ведущим механизмом протеинурии служат структурные изменения базальной мембраны (увеличение размеров пор, трещины) и функциональные изменения (потеря отрицательного заряда). Протеинурия постепенно уменьшается к 2-3-й неделе заболевания. Длительная протеинурия до 1,5-2 г/сут - плохой прогностический признак.
Лейкоцитурия при ОНС может возникать в первую неделю заболевания и имеет абактериальную природу. Она объясняется активным иммунным воспалением с привлечением на 1-2-й неделе в очаг воспаления нейтрофилов, лимфоцитов, моноцитов.
Цилиндрурия может присутствовать (30-60%) в начальном периоде. По своей структуре цилиндры - это тубулярный белок (уропротеин Тамма-Хорсфалла) с включением форменных элементов, эпителиальных клеток, детрита. При ОГН могут появлятся эритроцитарные, зернистые цилиндры.
Симптомы острого гломерулонефрита у детей
Течение ОНС, как правило, циклическое, с постепенным уменьшением клинических и лабораторных показателей.
Прежде всего, происходит исчезновение клинических симптомов, в первую неделю заболевания нормализуются диурез, АД, исчезают отёки, снижается концентрация мочевины и креатинина. Нормализация количества комплемента происходит к 6-8-й неделе, исчезновение изменений осадка мочи происходит медленнее. Макрогематурия проходит через 2-3 нед, протеинурия - в течение 3-6 мес, исчезновение микрогематурии происходит в течение года.
Читайте также:


