Отделение с воздушно-капельными инфекциями
СОДЕРЖАНИЕ
1 Воздушно-капельные инфекции, профилактика и лечение
4 Профилактика воздушно-капельных инфекций
6 Список литературы
ВОЗДУШНО-КАПЕЛЬНЫЕ ИНФЕКЦИИ, ПРОФИЛАКТИКА И ЛЕЧЕНИЕ
Воздушно-капельные инфекции можно разделить на вирусные инфекции (ОРВИ, грипп, парагрипп, аденовирусная и респираторно-синцитиальная инфекция, ветряная оспа, корь, краснуха, эпидемический паротит) и бактериальные (ангина, скарлатина, дифтерия, менингококковая инфекция).
Имеются следующие общие признаки, позволяющие объединить эти заболевания в одну группу:
1) воздушно-капельный механизм заражения;
2) выраженные местные изменения, сочетающиеся с общими проявлениями;
3) склонность к эпидемиям;
4) широкая распространенность заболеваний вне зависимости от возраста и пола.
2КОКЛЮШ
Коклюш — острое инфекционное заболевание детей с циклическим течением и характерными приступами судорожного кашля.
Возбудитель коклюша — Bordetella pertussis, представляет собой бактерии, имеющие форму короткой палочки. Открыт учеными бельгийцем Борде и французом Жангу в 1906 г.
Инфекция передается воздушно-капельным путем. Коклюшная палочка, находящаяся в капельках мокроты и слизи больного, при кашле попадает в воздух и затем проникает через дыхательные пути в организм здорового человека. Заражение возможно только при общении с больными, так как Bordetella pertussis вне организма быстро погибает. Опасность заражения через окружающие предметы практически исключается.
Наиболее часто болеют дети от 1 года до 5 лет, иногда и дети до 1 года. У взрослых болезнь встречается редко. Коклюш оставляет стойкий иммунитет, повторные заболевания очень редки.
Инкубационный период длится от 2 до 15 дней (в среднем 5-9 дней).
Клиника. Вначале появляется небольшое покашливание, усиливающееся с каждым днем. Повышается температура, ребенок становится раздражительным, ухудшается сон и аппетит, этот период называется катаральным, длится до 2 нед. Все проявления болезни продолжают нарастать; постепенно самочувствие ребенка ухудшается, кашель становится более длительным и тяжелым, а в конце второй — начале третьей недели приобретает приступообразный характер: болезнь переходит в третий период — спазматический, который продолжается 1-5 нед. Приступы судорожного кашля — основной и постоянный симптом заболевания. Кашель начинается двумя-тремя глубокими кашлевыми толчками, за ними идет серия коротких толчков, они следуют один за другим и заканчиваются глубоким свистящим вдохом из-за судорожного сужения гортани. Затем вновь начинаются кашлевые толчки. Тяжесть болезни зависит от длительности и частоты приступов. У детей раннего возраста приступы кашля длительные (до 2-3 мин), состоят из коротких выдыхательных толчков без свистящих вдохов. Во время приступа лицо больного краснеет, затем приобретает синеватый оттенок. На глазах выступают слезы, иногда образуются кровоизлияния в белочную оболочку глаз, язык высунут изо рта, шейные вены набухают, возможно непроизвольное отделение кала и мочи. Приступ заканчивается отхождением вязкой мокроты и нередко рвотой. Кашлевые приступы повторяются от 5 до 30 и более раз в сутки. Лицо становится одутловатым, веки припухают, на коже лица могут появиться кровоизлияния. В промежутках между приступами кашля дети чувствуют себя вполне удовлетворительно. Постепенно кашель ослабевает, приступы становятся реже — начинается период выздоровления, который продолжается в среднем 1-3 недели.
Общая продолжительность болезни от 5 до 12 недель. Заразным ребенок считается в течение 30 дней от начала заболевания. Массовые прививки привели к появлению так называемых стертых форм коклюша, когда спазматический период может быть очень легким или полностью отсутствует.
Патогенез. Bordetella pertussis размножается, в основном, на слизистой оболочке дыхательных путей. Их эпителий подвергается дистрофическим изменениям и слущивается, выявляются признаки катарального воспаления. Просветы бронхов содержат серозный экссудат с небольшой примесью лейкоцитов и макрофагов. В экссудате находятся бордетеллы, лежащие свободно или фагоцитированные. Иногда происходит бронхогенное распространение воспалительного процесса на респираторные отделы. В этих случаях возникают мелкие очаги пневмонии. В участках с прогрессирующими изменениями в альвеолах содержится серозно-макрофагально-лейкоцитарный или серозно-лейкоцитарный экссудат. Наряду с этим обнаруживаются тяжелые функциональные изменения: в передних отделах легких отмечается резко выраженная острая эмфизема, в задних же отделах участки эмфиземы чередуются с участками ателектазов.
Продукты распада возбудителя (эндотоксины) вызывают раздражение нервных рецепторов гортани, возникают импульсы, идущие в головной мозг и приводящие к образованию в ней стойкого очага раздражения. Благодаря понижению порога возбуждения нервных центров и рецепторов бывает достаточно ничтожного неспецифического раздражения, чтобы вызвать приступ спастического кашля. Развивается “невроз респираторного тракта”, который клинически проявляется следующими друг за другом толчкообразными выдохами, сменяющимися судорожным глубоким вдохом, многократно повторяющимися и заканчивающимися выделениями вязкой мокроты или рвотой. Спазм гортани, бронхиальной мускулатуры, периферических сосудов, рвота и другие симптомы свидетельствуют о раздражении не только дыхательного, но и других вегетативных центров. Приступы спастического кашля вызывают застой в системе верхней полой вены, усиливающий расстройства кровообращения центрального происхождения, и приводят к гипоксии. Коклюш у грудных детей протекает особенно тяжело, у них спастических приступов кашля не
Макроскопически отмечается умеренное полнокровие дыхательных путей с необильными полужидкими наложениями на слизистой оболочке. Легкие вздуты, на переднем крае легких нередко определяется буллезная эмфизема. В задних отделах легкие серо-красные, часто с точечными кровоизлияниями. На разрезе здесь видны отдельные выступающие мелкие серые или серо-красные очаги уплотнения и более многочисленные западающие темно-красные участки (ателектазы).
Микроскопически в слизистой оболочке гортани, трахеи, бронхов обнаруживается катаральное воспаление: вакуолизация эпителия, повышение секреции слизи, полнокровие, отек, умеренная лимфогистиоцитарная инфильтрация; в легких — мелкие бронхи в состоянии спазма с фестончатыми очертаниями, в паренхиме легких — отек, полнокровие, ателектазы. У грудных детей возможно развитие мелкоочаговой коклюшной пневмонии. При этом в альвеолах обнаруживается серозно-лейкоцитарный и даже фибринозный экссудат с большим числом палочек коклюша.
Осложнения: пневмония (особенно у детей от 1 года до 3 лет), носовые кровотечения, остановка дыхания. У грудных и ослабленных детей коклюш может протекать очень тяжело: катаральный период короткий, иногда сразу наступает спазматический период, нередко приступы кашля ведут к остановке дыхания.
Смертельный исход в настоящее время встречается редко, преимущественно у грудных детей от асфиксии, пневмонии, в редких случаях — от спонтанного пневмоторакса.
ДИФТЕРИЯ
Дифтерия – это инфекционное заболевание. Вызывают дифтерию коринебактерии. На месте, куда внедряется возбудитель дифтерии, начинается воспалительный процесс с образованием пленки. Кроме того, для дифтерии характерны нарушение общего состояния ребенка и возможны осложнения.
Не нашли то, что искали? Воспользуйтесь поиском:
АСЕПТИКА И АНТИСЕПТИКА
Общие положения, определения
Асептика (а - без, septicus - гниение) - безгнилостный метод работы.
Асептика- совокупность методов и приёмов работы, направленных на предупреждение попадания инфекции в рану, в организм больного, создание безмикробных, стерильных условий для хирургической работы путём использования организационных мероприятий, активных обеззараживающих химических веществ, а также технических средств и физических факторов.
Следует особо подчеркнуть значение организационных мероприятий: именно они становятся определяющими. В современной асептике сохранили своё значение два основных её принципа:
• всё, что соприкасается с раной, должно быть стерильно;
Антисептика- система мероприятий, направленных на уничтожение микроорганизмов в ране, патологическом очаге, органах и тканях, а также в организме больного в целом, использующая механические и физические методы воздействия, активные химические вещества и биологические факторы.
Таким образом, если асептика предупреждает попадание микроорганизмов в рану, то антисептика уничтожает их в ране и организме пациента.
Работать без соблюдения правил асептики и антисептики в хирургии невозможно. Внедрение во внутреннюю среду организма больного - основное отличие хирургических методов. Если при этом у больного возникнет осложнение инфекционного характера в связи с тем, что извне в организм попали микробы, то в настоящее время его будут считать ятрогенным осложнением, так как его развитие связано с недостатками деятельности хирургической службы.
Асептика
Основные пути распространения инфекции
Чтобы предупредить попадание инфекции в рану, прежде всего нужно знать её источники и пути распространения (рис. 2-1).
Инфекцию, попадающую в рану из внешней среды, называют экзогенной.Основные её источники: воздух с частицами пыли, на которых оседают микроорганизмы; выделения из носоглотки и верхних дыхательных путей больных, посетителей и медперсонала; раневое отделяемое из гнойных ран, различные бытовые загрязнения.
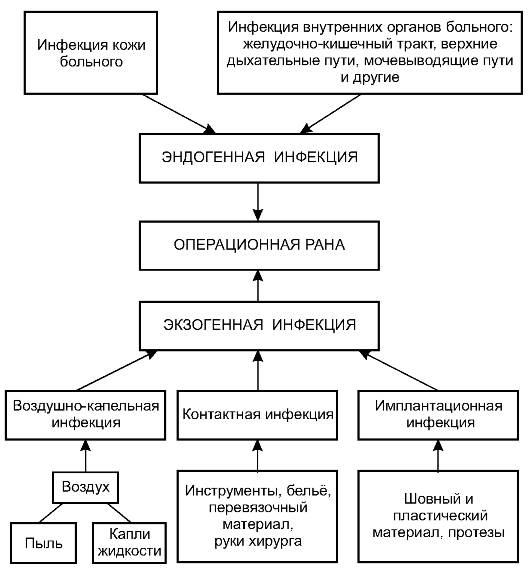
Рис. 2-1. Основные пути распространения инфекции
В рану больному экзогенная инфекция может проникнуть тремя основными путями: воздушно-капельным, контактным и имплантационным.
Инфекцию, попадающую в рану из организма самого больного, называют эндогенной.Основные её источники: кожа пациента, внутренние органы, патологические очаги.
Профилактика воздушно-капельной инфекции
При воздушно-капельном пути распространения инфекции микроорганизмы попадают в рану из окружающего воздуха, где они находятся на частицах пыли или в каплях выделений из верхних дыхательных путей либо раневого отделяемого.
Для профилактики воздушно-капельной инфекции применяют комплекс мер, главные из них - организационные мероприятия, связанные с особенностью работы хирургических отделений и стационара в целом.
Особенности организации и устройства хирургического стационара
Принцип соблюдения правил асептики и антисептики лежит в основе организации хирургического стационара. Это необходимо для профилактики раневой инфекции, создания максимума условий для выполнения операций, обследования и послеоперационного ухода за больными.
Основные структурные подразделения хирургического стационара включают приёмное отделение, лечебно-диагностические отделения и операционный блок.
Приёмное отделение (приёмный покой) предназначено для приёма пациентов, направленных из амбулаторных лечебных учреждений (поликлиники, здравпункта и пр.), доставленных машинами скорой или неотложной помощи, или обращающихся за помощью самостоятельно.
Устройство приёмного отделения
Приёмное отделение должно иметь следующие помещения: вестибюль, регистратура, справочное бюро, смотровые кабинеты. В крупных многопрофильных больницах, кроме этого, должны быть лаборатория, изоляторы, диагностические кабинеты, палаты, где больных лечат и обследуют в течение нескольких часов для уточнения диагноза, а также операционные, перевязочные и реанимационный зал (противошоковая палата).
В приёмном отделении проводят регистрацию больных, врачебный осмотр, обследование, при необходимости лечение в короткий временной период, санитарно-гигиеническую обработку. Из него больных транспортируют в лечебно-диагностические отделения. В приёмном покое работают врач и медицинская сестра.
Обязанности медицинской сестры
• Оформление истории болезни на каждого поступающего больного (заполняет титульный лист, указывает точное время поступления, диагноз направившего учреждения). Медицинская сестра делает соответствующую запись в журнале поступления больных.
• Измерение температуры тела, осмотр кожных покровов и волосистых частей тела больного для выявления педикулёза.
• Выполнение назначений врача.
Обязанности врача приёмного отделения
• Осмотр больного и его обследование.
• Заполнение истории болезни, постановка диагноза при поступлении.
• Определение необходимости санитарно-гигиенической обработки больного.
• Госпитализация в профильное отделение с указанием вида транспортировки.
• При отсутствии показаний к госпитализации оказание необходимой амбулаторной медицинской помощи.
Необходимо отметить, что существуют различия при плановой и экстренной госпитализации.
• При плановой госпитализации врач должен на основании направления или предварительной записи определить, в какое профильное отделение госпитализировать больного, и выявить отсутствие противопоказаний к госпитализации (инфекционные заболевания, лихорадка неясного происхождения, контакт с инфекционными больными и пр.).
• При экстренной госпитализации врач должен сам осмотреть больного, оказать ему необходимую первую помощь, назначить дополнительное обследование, поставить диагноз и направить больного в профильное отделение или на амбулаторное лечение.
Санитарно-гигиеническая обработка включает следующие мероприятия.
• Гигиеническая ванна или душ.
• При обнаружении педикулёза проводят специальную обработку: мытьё с мылом под душем, стрижка волос, обработка 50% мыльно-сольвентовой пастой, дезинфекция, дезинсекция белья, одежды и обуви.
Способ транспортировки врач выбирает в зависимости от тяжести состояния пациента и особенностей заболевания. Возможны три варианта: пешком, на кресле (сидя) и на каталке (лежа).
Лечебно-диагностическое отделение хирургического профиля (хирургическое отделение)
Из приёмного отделения больные попадают в лечебно-диагностическое. Особенности устройства лечебно-диагностических отделений хирургического профиля прежде всего подчинены правилам асептики и антисептики. При планировании многопрофильных больниц учитывают особенности контингента больных, своеобразие оборудования хирургических отделений, предназначенных для обследования и лечения пациентов с определёнными заболеваниями. Кроме общих хирургических, выделяют специализированные отделения (кардиохирургические, урологические, травматологические, нейрохирургические и др.), что позволяет лечить более эффективно и предупредить возможные осложнения.
Особенности постройки и соблюдение санитарных норм.Большинство больниц строят в зелёных, наиболее экологически чистых районах. Хирургические отделения должны располагаться не на нижних этажах, по возможности палаты должны быть на одного или двух человек. На одного больного в стационаре положено не менее 7,5 м 2 площади при высоте помещения не менее 3 м и ширине не менее 2,2 м. Ориентация окон палат и лечебно-диагностических кабинетов хирургического отделения любая, но соотношение площади окон и пола должна составлять 1:6-1:7. Температура воздуха в палатах должна быть в пределах 18-20 °С, а влажность 50-55%.
Устройство.В хирургическом отделении должны быть оборудованы палаты для больных, пост палатной медицинской сестры, процедурный кабинет, чистая и гнойная перевязочные, санитарная комната, лечебные и диагностические кабинеты, кабинеты заведующего отделением и старшей медицинской сестры, ординаторская, сестринская.
Особенности уборки, мебели. Хирургическое отделение должно быть приспособлено для тщательной многократной уборки, причём обязательно влажной и с применением антисептических средств. Ежедневно утром и вечером проводят влажную уборку помещения. Стены моют и протирают влажной тряпкой 1 раз в 3 дня. Очищают от пыли верхние части стен, потолки, плафоны, протирают оконные и дверные рамы 1 раз в месяц.
В связи с необходимостью частой влажной уборки полы должны быть каменными или заливными, либо покрытыми линолеумом или кафелем. Стены выложены плиткой или покрашены краской. В операционной и перевязочной такие же требования предъявляют и к потолкам. Мебель обычно бывает изготовлена из металла или пластмассы, она должна быть лёгкой, без сложной конфигурации поверхностей, иметь колёсики для передвижения. Количество мебели следует максимально ограничить в соответствии с потребностями.
Пропускной режим.В хирургическом отделении не может быть постоянного свободного присутствия посетителей. Кроме того, необходимо контролировать их внешний вид, одежду, состояние.
Проветривание. В отделениях существует график проветривания помещений, что значительно (до 30%) снижает обсеменённость воздуха.
Спецодежда.Использование спецодежды в отделении обязательно. Раньше это всегда ассоциировалось с белыми халатами, что во многих учреждениях сохранилось до сих пор. Все работники должны иметь сменную обувь, халаты или специальные костюмы из лёгкой ткани, регулярно проходящие стирку. Оптимально использование санпропускников: сотрудники, приходя на работу, принимают душ, снимают с себя повседневную одежду и надевают костюмы (халаты). Выход в спецодежде за пределы отделения запрещён. В перевязочной, процедурном кабинете, операционной, послеоперационных палатах и отделении реанимации необходимо ношение колпаков. Ношение колпаков обязательно и для постовых медицинских сестёр, выполняющих различные процедуры у постели больного (инъекции, забор крови на анализ, постановка горчичников, дренажей и пр.).
Устройство операционного блока, принцип зональности
Для предотвращения загрязнённости воздуха в непосредственной близости от операционной раны при организации операционного блока соблюдают принцип зональности. Существует четыре зоны стерильности в операционной.
• Зона абсолютной стерильности.
• Зона относительной стерильности.
• Зона ограниченного режима.
• Зона общего больничного режима (нестерильная). Основные помещения операционной и их распределение по зонам стерильности представлены на рис. 2-2.
Основной принцип в работе операционного блока - строжайшее соблюдение правил асептики. В связи с этим выделяют разные виды операционных: плановые и экстренные, чистые и гнойные. При составлении расписания операций в каждой операционной их порядок определяют в соответствии со степенью инфицированности: от менее инфицированной к более инфицированной.
В операционной не должно быть ненужной мебели и техники, до минимума сокращают объём движений и хождений, вызывающих возникновение турбулентных потоков воздуха.
Важным считают ограничение разговоров. В покое за 1 ч человек выделяет 10-100 тыс микробных тел, а при разговоре - до 1 млн. В операционной не должно быть лишних людей. После операции количество микроорганизмов в 1 м 3 воздуха возрастает в 3-5 раз, а при присутствии, например, группы студентов из 5-6 человек - в 20-30 раз. Поэтому для просмотра операций устраивают специальные колпаки, используют систему видеотехники.
Виды уборки операционной
В операционной, как и в перевязочной, существует несколько видов уборки.
В начале рабочего дня - вытирание пыли с горизонтальных поверхностей, подготовка стерильного стола и необходимых инструментов.
Текущая - периодическое удаление во время операции использованного перевязочного материала и белья из тазов, помещение резецированных органов в специальные ёмкости и вынос их из операционной, постоянный контроль за чистотой помещения и устранение возникающих загрязнений: вытирание пола, столов и пр.
После каждой операции - вынос из операционной всех отработанных материалов, протирание операционного стола раствором антисептика, смена белья, освобождение бросалок, при необходимости - мытьё пола, горизонтальных поверхностей, подготовка инструментов и стерильного столика для следующей операции.
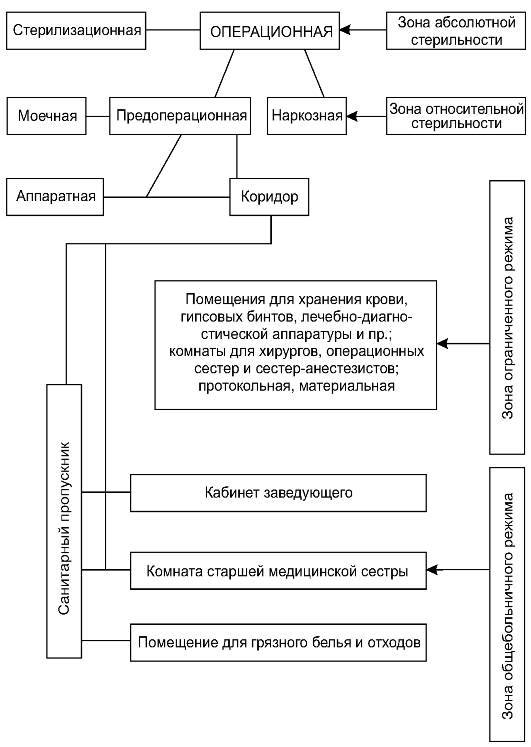
Рис. 2-2. Планировка операционного блока
В конце рабочего дня - дополнительно к предыдущему пункту обязательно проводят мытьё полов и горизонтальных поверхностей, выносят весь перевязочный материал и бельё, включают бактерицидные лампы.
Генеральная - 1 раз в неделю операционный зал или перевязочную моют с использованием антисептических растворов, обрабатывают все поверхности: пол, стены, потолки, лампы; передвижное оборудование вывозят и обрабатывают в другом помещении, а после уборки устанавливают на рабочее место.
Воздушно-капельные инфекции – это обширная группа острых инфекционных заболеваний, которые вызывают патологический процесс в дыхательных путях. Впервые таким видом инфекции чаще всего заражаются дети – дошкольники и школьники. Какие заболевания принадлежат к данной группе, рассмотрим далее.
Как происходит инфицирование
Воздушно-капельные инфекционные заболевания объединены одной группой, так как имеют общие признаки:
- Распределение инфекционных агентов воздушно-капельным механизмом.
- Мишень для возникновения инфекции – верхние отделы дыхательных путей.
- Обладают особенностью к эпидемиям – в холодный сезон, в рабочих и учебных коллективах.
- Распространенность среди всех слоев населения.

Развитие инфекции могут провоцировать различные микроорганизмы:
- вирусная природа – вызывает возникновение таких заболеваний, как грипп, ОРВИ, ОРЗ, корь, эпидемический паротит, ветряная оспа.
- бактериальная природа – служит причиной менингококкового менингита, скарлатины, коклюша, дифтерии.
Данный способ заражения происходит за счет внедрения в организм человека инфекционного агента после чихания, кашля, разговора – с потоком воздуха от зараженного к здоровому. Таким образом, здоровый человек, вдыхая инфицированный воздух, заражается. Некоторые возбудители устойчивы во внешнем воздухе и имеют свойство долго оставаться жизнеспособными в мелких каплях слизи в воздухе. Этим обусловлено распространение заболеваний в широких масштабах.
Основные возбудители и их проявления
ОРЗ – респираторные патологические состояния с острым течением, которые вызываются микроорганизмами различного генеза (насчитывается около 200 видов возбудителей, способные вызвать ОРЗ). Они погибают при высоких температурах, влиянии на них дезинфицирующих средств, но довольно устойчивы к низким температурам. Возбудители оседают на слизистых носоглотки и начинают ускоренно размножаться, проникая глубже и вызывая процесс воспаления в тканях. В течение года можно переболеть ОРЗ несколько раз.
ОРВИ – острые респираторные вирусные заболевания. Если ОРЗ вызывают вирусы, бактерии, микоплазмы, то причиной ОРВИ являются только вирусы. К ОРВИ можно отнести грипп, парагрипп, риновирусную, аденовирусную инфекции. Иммунитет после себя оставляют нестойкий – заболеть можно неоднократно. Протекает по типу простуды в легкой или стертой форме.
Грипп – вирусная болезнь с вовлечением в патологический процесс дыхательных путей. Имеется три типа вируса гриппа – А, В, С. Латентный (скрытый) период составляет до 4 дней. Заболевание протекает в виде слабости, головной и мышечной боли, озноба за счет интоксикации организма. Также сопровождаются катаральными явлениями верхних отделов дыхательных путей (насморк, кашель, заложенность носа, боль в горле). Течение гриппа имеет легкую, среднюю и тяжелую форму.
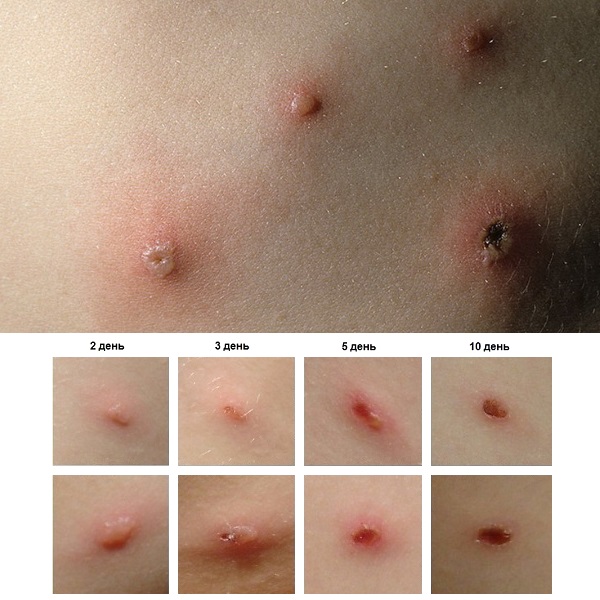
Ветряная оспа (ветрянка) – острая инфекционная патология, возбудителем которой является вирус из семейства герпесвирусов. Распространен среди детей младшего возраста, но могут болеть и взрослые. Единожды переболев, остается пожизненный иммунитет. Заразным человек становится за несколько дней перед появлением характерной сыпи и весь период болезни. Инкубационный период варьирует от 10 до 20 дней, а само заболевание обычно длится до 7-10 дней. Особенностью ветрянки является появление пузырьковой сыпи и резкое повышение температуры.
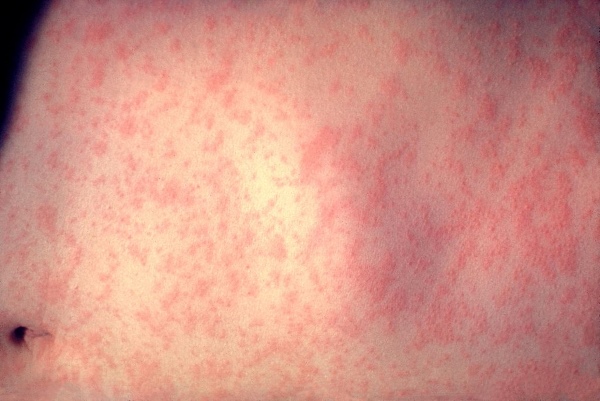
Корь – инфекция вирусного генеза, обладающая высокой контагиозностью и передающееся по воздуху. Вызывает корь РНК-вирус из рода морбилловирусов. Резервуаром инфекции является болеющий человек за 2-3 дня перед началом болезни и в течение 4-5 дней после возникновения сыпи. Сопровождается общими простудными симптомами и наличием сыпи папулезного характера. Сыпь наблюдается сначала на голове, затем на поверхности тела и верхних конечностей, а далее спускается на нижние конечности. Такая последовательность свойственна кори и помогает дифференцировать ее от других болезней.
Краснуха – это острое воздушно-капельное заболевание. Провоцируется РНК-вирусом, который относится к семейству тогавирусов. Вирус не обладает стойкостью к высоким температурам, дезинфектантам и облучению ультрафиолетом. Источником инфекции служит больной человек – он становится заразным за 4 дня до появления высыпаний. Болезнь сопровождается характерной мелкой частой сыпью розового цвета и увеличением лимфоузлов в области затылка и шеи.
Эпидемический паротит (свинка) – это инфекционно-воспалительное патологическое состояние с воспалением слюнных, реже поджелудочной и половых желез. Возбудитель свинки относится к семейству парамиксовирусов. Он инактивируется при нагревании, облучении ультрафиолетом и воздействии антисептических растворов, но долго остается жизнеспособным при низких температурах. Заболевание сопровождается лихорадкой и типичной припухлостью в области околоушных слюнных желез. При пальпации припухлость болезненна, мягкой консистенции. В таком состоянии она остается 3-4 дня, затем заметно ее постепенное уменьшение. Латентный период около 12-20 дней.

Коклюш – инфекционное бактериальное заболевание, сопровождающееся сильным спазматическим кашлем. Возбудителем является палочка Борде-Жангу. Время инкубации от нескольких дней до двух недель. Пациент подлежит изоляции в течение 40 суток после начала проявления симптомов. Болезненное состояние начинается с катаральных признаков, а затем прибавляется кашель с нарастанием. Приступы настолько сильные, что часто заканчиваются рвотой.
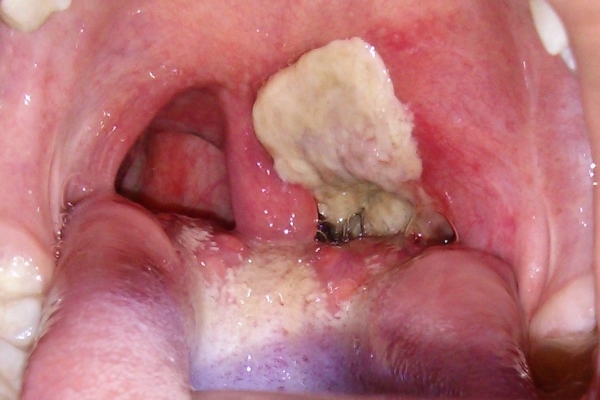
Дифтерия – инфекционная болезнь с воздушно-капельным механизмом передачи бактериального происхождения. Причиной возникновения заболевания является дифтерийная палочка Леффлера. Она поражает ткани носоглотки, ротоглотки, кожи и вызывает там патологический процесс. Характеризуется воспалением миндалин, слизистых гортани и трахеи и появлением на них характерного белого налета.
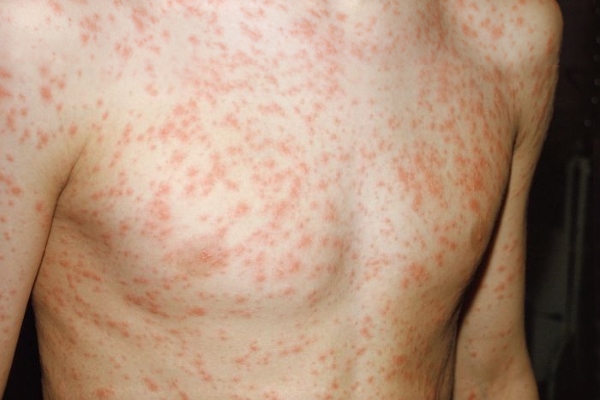
Скарлатина – острая бактериальная инфекция, возбудителем которой считается бета-гемолитический стрептококк группы А. Отличительными особенностями скарлатины является малиновый язык, мелкая сыпь на поверхности кожи и увеличение миндалин.
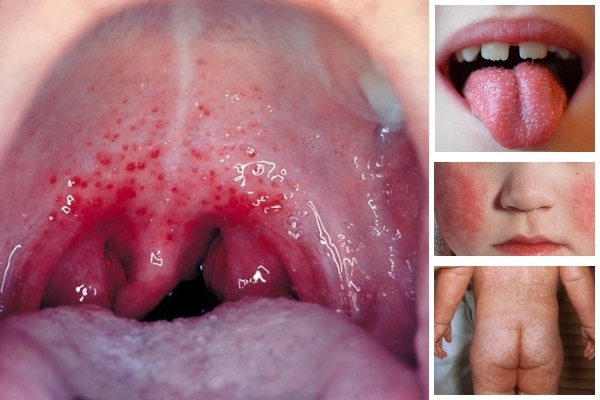
Заболевание сопровождается интоксикационными признаками – головная боль, высокая температура, недомогание, озноб, тошнота. Латентный период составляет от 3 до 10 дней.
Менингококковый менингит – опасное инфекционное заболевание, передающееся воздушно-капельно. Возбудитель менингита – менингококк, распространителем инфекции считается больной человек или патогеноноситель. У многих людей менингококк сначала вызывает назофарингит, который выражается болевыми ощущениями в горле, насморком или заложенностью носа. Далее прибавляется интоксикационный и менингиальный синдромы: сильная головная боль, высокая температура, тошнота, рвота, судороги, ригидность затылочных мышц. Несвоевременно оказанная помощь специалистов может привести к смерти больного.
Симптоматические признаки
Клиника воздушных инфекций определяется конкретным заболеванием. Для всех этих инфекций присущи катаральные явления, интоксикация организма и специфические проявления.
Явления интоксикации и катара выражаются в признаках, обычно встречающихся при простудных и вирусных заболеваниях. Сюда можно отнести:
- подъем температуры;
- головные боли;
- потеря аппетита;
- нарушения дыхания;
- боль и першение в горле.
- общая слабость;
- кашель и боль в груди;
- озноб;
- насморк или заложенность носа;
Специфические симптомы позволяют помочь в постановке того или иного заболевания:
- при ветряной оспе обязательным является наличие пузырьковой сыпи по всей поверхности тела, сопровождающейся повышенной температурой;
- для кори свойственна сыпь в виде ярко-розовых пятен с определенной последовательностью появления;
- для паротита типично наличие болезненной припухлости за ушами или под челюстью;
- коклюш сопровождается сильным лающим кашлем в виде приступов;
- дифтерии присуще образование белого налета на миндалинах;
- для скарлатины свойственна мелкая сыпь и язык малинового цвета;
- краснуха диагностируется по мелкой обильной сыпи по всему телу и увеличению лимфоузлов;
- для менингита характерны положительные синдромы Кернига, Брудзинского, напряжение мышц затылка, рвота фонтаном, судороги, светобоязнь, повышенная чувствительность органов чувств.
Корь, ветряная оспа, дифтерия, скарлатина, паротит считаются детскими инфекциями, так как первое их появление наблюдается в младшем возрасте. Эти инфекции переносятся легче в этом возрасте, чем у взрослых.
Методы диагностики
Диагноз заболеваний воздушно-капельного типа ставится на основе:
- характерных клинических симптомов, которые были описаны выше;
- данных анамнеза (были ли контакты с заболевшими);
- лабораторных исследований.
Лабораторные методы диагностики включают в себя такие методы:
- Вирусологический метод – основан на выявлении определенного вируса, который вызвал то или иное заболевание. Для этого берется биоматериал из дыхательных путей (слизь, мокрота, носовые выделения) и исследуется на выявление возбудителя.
- Серологический и ИФА методы – позволяют выявить наличие антител к вирусам.
- Бактериологический метод – берется материал (слизь из носа, зева, мокрота, гной) и отправляют в лабораторию. Там производят посев взятого материала и наблюдают на выявление патогенных бактерий.
- Общие анализы крови и мочи – можно увидеть показатели воспалительного процесса.
Такие заболевания как ОРВИ, ОРЗ и грипп диагностируется обычно на основе клинических проявлений в сезон эпидемии без проведения специальных методов диагностики.
Терапевтические методы
Пациенты, а особенно дети младшего возраста, заболевшие корью, менингококковым менингитом, коклюшем, дифтерией подлежат обязательной госпитализации в инфекционное отделение. Неосложненные ОРВИ, ОРЗ, грипп, ветряная оспа лечатся в условиях домашней обстановки после посещения врача.
Принципы лечения включают в себя:
1. Симптоматическая терапия:
- медикаменты для понижения температуры – Парацетамол, Нурофен; у детей Ибуфен, Цефекон (свечи);
- препараты от кашля – Мукалтин, Бронхолитин, Лазолван;
- средства от боли в горле – Стрепсилс, Линкас;
- капли от насморка – Пиносол, Санорин, Риноксил;
- антигистаминные препараты – Зодак, Супрастин, Тавегил;
- сыпь при ветрянке и кори смазывать раствором бриллиантового зеленого, раствором костеляния, фукарцином;
- местные антисептики для горла – Ингалипт, Гексорал, Хлорофилипт;
- при паротите местно прикладывают на припухлую область сухое тепло, компрессы.
2. Противовирусная терапия – при инфекциях вирусного генеза: Ацикловир, Анаферон, Рибавирин, Амизон.
3. Антибиотикотерапия для инфекций бактериального генеза: Пенициллин, Цефатоксим, Цефазолин, Азитромицин. Детям назначают суспензии Супракс, Зиннат.
4. При дифтерии назначают введение антидифтерийной сыворотки.
Лечение капельных инфекций у детей также состоит в облегчении симптомов. Разница заключается в выборе разрешенных препаратов в соответствующих дозах.
Профилактические меры
Неспецифичные методы профилактики заключаются в следующих мероприятиях:
- в сезон простуды и гриппа ограничивать или исключать места скопления людей;
- укреплять иммунитет оздоровительными процедурами;
- применять местные противовирусные средства в профилактических целях (Оксолиновая мазь, Интерферон);
- витаминные комплексы;
- вовремя лечить появляющиеся заболевания, не доводя до хронизации;
- во время эпидемических вспышек носить медицинские маски.
Специфичные профилактические меры заключаются в проведении плановой вакцинации:
- КПК-вакцина – профилактика кори, краснухи, паротита. Проводится двукратно: в 12 месяцев и 6 лет.
- АКДС-вакцина – предупреждает развитие коклюша, дифтерии, столбняка. Проводится трехкратно, начиная с 3 месяцев жизни ребенка с перерывом 45 дней. Затем делают первую ревакцинацию после 18 месяцев от последней прививки.
- АДСМ-вакцина – повторная вакцинация от дифтерии и столбняка. Делают ее в 7 и 16 лет.
- Вакцины от гриппа – Инфлювак, Гриппол. Не относится к обязательным прививкам, но рекомендуют ее часто болеющим детям и взрослым.
Чтобы обезопасить своих деток от заражения кори, краснухи, дифтерии, коклюша необходимо проводить плановые прививки в нужное время. Вакцинация защищает от развития этих заболеваний на 95 %.
Противоэпидемиологические меры и меры предосторожности в эпидемиологическом очаге
При всех регистрируемых инфекционных заболеваниях необходимо осуществлять противоэпидемиологические мероприятия для уничтожения резервуара инфекции и предупреждения заражения здоровых людей. Мероприятия, которые проводятся в очаге инфекции:
- Меры по отношению к больному. Пациенты госпитализируются и изолируются на время заразности болезни. Больных гриппом, ОРВИ, ветрянкой изолировать можно в домашних условиях. Им необходимо выделить отдельную комнату, посуду и белье.
- Мероприятия с контактными лицами. При выявлении инфицированных корью, ветрянкой, скарлатиной, дифтерией, коклюшем дошкольные учреждения закрываются на карантин. Контактные подлежат наблюдению со стороны медицинских работников, необходимым обследованиям, а непривитым лицам в анамнезе (АКДС, КПК) проводят вакцинацию.
Контактирующие с больными ОРВИ должны носить марлевые маски, смазывать носовые ходы оксолиновой мазью и применять иммуностимулирующие препараты.
Воздушно-капельные инфекции – это очень большая группа заболеваний, которая благодаря соответственному механизму передачи обладает распространенностью среди населения. Соблюдая методы профилактики вполне реально оградить себя и своих детей от заражения.
Читайте также:


