Отек квинке при дисбактериозе
Аллергия при дисбактериозе у взрослых возникает благодаря переменам в микрофлоре кишечника. Через нарушение тканевого барьера в кишечнике аллергены проникают в кровоток. Реакция характеризуется общими и локальными воспалительными очагами.

Особенности проявления при дисбактериозе
Токсические элементы, что выделяются бактериями, просачиваются в кровеносную систему. Происходит активизация клеточного, гуморального иммунитета. Антитела, что выделяются иммунитетом, устраняют токсичные элементы. Но в большом количестве они продолжают вращаться в крови.
Иммуноглобулины IgE — главный вид антител, что выступает в качестве защиты от токсических элементов. Они реагируют на любое инородное тело, что появляется в крови, вызывают высыпания на коже. В такой ситуации трудно выявить фактор, спровоцировавший синдром избыточного роста бактерий в кишечнике.
Клиническая картина:
Покалывание и чесотка — редкие явления при аллергической реакции. При нарушении микрофлоры в кишечнике может не проявляться расстройства работы органов ЖКТ. Для таких целей потребуется проведение точной диагностики.
Симптомами аллергии при дисбактериозе являются:
- Отек слизистой носа.
- Пациент ощущает боль в области глаз.
- Происходит покраснение белков глаз.
- Проявляется дыхание со свистом, пациенту тяжело сделать вдох, появляется астматический спазм.
- Пропадает слух, боль в ушных проходах.
- Появляются сыпь, раздражение, мелкие красные пятнышки на коже.
- Редко болит голова.
У взрослых пациентов возможно проявление заболевания анафилаксии.

Является ли кишечный дисбактериоз причиной аллергических заболеваний
Аллергия при дисбактериозе у маленького ребенка тесно связана с нарушением кишечной микрофлоры. Дерматиты, высыпания у ребенка перекликаются с дисбактериозом. Сыпь у новорожденных возникает в результате барьера иммунитета перед аллергенами.
Слизистая оболочка пищеварительных органов принимает на себя основной удар. Происходят негативные перемены в усвоении пищи и местного иммунитета слизистой, токсины просачиваются в кровь ребенка. Результат — стойкая реакция организма, переходящая в аллергию.
Вывод — кишечный дисбактериоз может быть причиной аллергических заболеваний. Часто в целях терапии по устранению реакций врач назначает препараты, нормализующие кишечную микрофлору.
Диагностика аллергического дисбактериоза
Диагностирование проводится по следующим этапам:
Если невозможно определить фактор реакции, потребуется общий анализ кала. Он поможет обозначить количество полезных бактерий в желудке.
- Анализ крови общий определит наличие токсина в кровотоке, провоцирующего сыпь и отеки.
- Разовое применение препаратов, блокирующих гистаминовые рецепторы, через несколько часов поможет определить наличие аллергенных факторов. При подтверждении взаимосвязи двух заболеваний, назначается лечение в комплексе.
- Генетический тест (ПЦР) поможет выявить активность бактерий, выделить аллергенную токсичность. Быстрый и точный метод.
- Скарификационная проба определяется путем введения аллергена в толщину кожи предплечья или спины при помощи интрадермальной инъекции. Результат при наличии аллергии — локальное покраснение кожных покровов или появление крапивницы через 30 минут. Экономичный, простой, оптимальный способ проведения диагностики. Имеет осложнения: сверхчувствительность на введенное вещество, развивается через 6 часов после введения, продолжительность воздействия элемента 24 часа; возникновения нового характера аллергической реакции как последствие.
- Определение показателя общего и специфического IgE, что содержится в сыворотке пациента. Проводится благодаря колориметрическому и радиометрическому анализу.
Методы проведения диагностики определяет врач, исходя из этиологии заболевания.

Методы терапии
Аллергия из-за сильного дисбактериоза требует приема следующих препаратов:
Во избежание хронических патологий потребуются следующие меры:
Прием препаратов осуществлять под наблюдением врача.
Терапию дисбактериоза и аллергии у грудничков определяет специалист. Избежать негативной реакции можно придерживаясь пунктов:
Возможные осложнения
При систематическом аллергическом ответе у взрослого больного развивается анафилаксия, которая провоцирует осложнения:
- снижение артериального давления;
- отечность;
- сильные высыпания на коже;
- бронхоспазм;
- кому.
Иногда на фоне заболевания возможен смертельный исход.
Дисбактериоз опасен, если ребенок аллергик. Чрезмерный синтез токсинов приводит к постоянному ответу организма. У детей могут происходить расстройства пищеварительной системы, связанной с флорой кишечника. У малыша возможно развитие:
- заболеваний прямой кишки;
- аллергостатуса на определенные пищевые продукты, другие антигенные формы.
Несвоевременное лечение заболевания приводит к снижению работы иммунной системы малыша.
Точное и своевременное диагностирование аллергии при дисбактериозе помогает определить оптимальное терапевтическое лечение и устранить причину патологии. Диета по рекомендации диетолога, комфортная температура в доме для малыша поможет исключить появление заболевания.
Вылечить аллергический отек Квинке в 2020 году Вам поможет уникальная технология - аутолимфоцитотерапия. Долговременная ремиссия заболевания достигается у 91% пациентов.
Данное аллергическое заболевание было впервые описано немецким неврологом Квинке в 1882 году.
Современная медицина выделяет две его различные формы, сходные только внешними клиническими проявлениями: ангионевротический и аллергический отек Квинке. Одинаковая клиническая картина этих двух заболеваний нередко приводит к неверной диагностике и к роковым осложнениям. Ведь тактика лечения и даже оказание интенсивной терапии у двух типов отеков сильно различаются!
Отличить аллергическую форму отека Квинке от ангионевротической можно только с помощью специальных исследований.
Наследственный ангионевротический отек Квинке - это хроническое заболевание, относящееся к группе врожденных иммунодефицитов. Для этой формы отека характерно наличие генетически обусловленного дефекта иммунной системы, при которой в большинстве случаев прослеживается семейная наследственность.
Наследственный ангионевротический отек, в отличие от аллергического отека Квинке, чаще всего, возникает в связи с травмами (ушибы, сдавливание одеждой, хирургические вмешательства). Обострение этой формы заболевания могут также провоцировать следующие факторы: интенсивная физическая или психоэмоциональная нагрузка, переохлаждение, инфекционные заболевания, гормональные изменения в организме: прием контрацептивов, беременность.
Ангионевротический отек Квинке проявляется в виде локального отека кожи, подкожной клетчатки или слизистых оболочек дыхательных путей, желудочно-кишечного и урогенитального тракта. При этом кожный зуд, как правило, отсутствует.
Наследственный ангионевротический отек диагностируется специальными лабораторными исследованиями, которые выявляют генетически обусловленный дефект иммунной системы. Правильно установленный диагноз заболевания позволит предотвратить осложнения, опасные для жизни пациентов.
Основные направления в лечении ангионевротического отека Квинке
В случае острой формы заболевания с отеком трахеи, гортани, бронхов проводятся срочные мероприятия, направленные на купирование острого состояния.
Симптоматическая терапия проводится после лабораторного подтверждения диагноза и только под контролем специалистов в условиях стационара. Используются кортикостероиды, транквилизаторы, седативные средства, в том числе иммуномодуляторы, а также антигистаминные препараты 2 и 3 поколения.
Больным наследственным ангионевротическим отеком категорически не рекомендуются занятия спортом, трудовая деятельность, связанная с повышенной травмоопасностью, физическими усилиями, механическим давлением на кожу и подкожную клетчатку. Оперативные вмешательства пациентам целесообразно проводить в условиях стационара.
Аллергический отек Квинке и его проявления у больного
Аллергический отек Квинке по внешним проявлениям почти не отличается от ангионевротической формы заболевания. Его признаком является четко ограниченный отек кожи и подкожной клетчатки, не сопровождающийся кожным зудом.
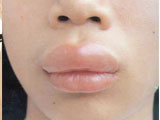
Отек может возникать в области лица (отекают глаза, раздуваются нос и губы), конечностей, а также слизистых оболочек (полости рта, гортани, трахеобронхиального дерева, желудочно-кишечного и урогенитального трактов - вплоть до отекающих половых органов).
Отек Квинке с локализацией в области лица, губ, языка нередко сопровождается отечностью гортани. Это состояние требует оказания неотложной первой помощи, так как угрожает жизни больного. Сильная отечность в районе горла сопровождается нарушением дыхания, кашлем и может привести к удушью аллергика.
В отличие от ангионевротического отека, его аллергическая разновидность нередко сопровождается высыпаниями в виде крапивницы. В этом случае возникают: кожная сыпь, сильный зуд и жжение кожи.
Аллергическую форму отека Квинке еще называют "гигантской крапивницей", по сути она представляет собой крайнюю степень аллергической реакции (наравне с анафилактическим шоком). И уколы адреналина в тяжелых случаях аллергической реакции являются одной из форм неотложной помощи больному.
Аллергический отек Квинке могут вызывать пищевые продукты, провоцирующие выделения гистамина иммунными клетками: рыба, морепродукты, яйца, орехи, бобовые, цитрусовые, томаты, баклажаны, копченые изделия, шоколад, сыр, алкоголь, кондитерские изделия с красителем тартразином. Поэтому больному для профилактики необходимо соблюдать гипоаллергенную диету, исключив из питания запрещенные продукты. Острый отек Квинке после употребления аллергенов в пищу лидирует по числу рецидивов среди больных аллергией.
Особую осторожность нужно соблюдать больным с сезонным ринитом (поллинозом) в период цветения растений, когда аллергическая крапивница при употреблении в пищу свежих фруктов может спровоцировать отек Квинке.
Аллергический отек развивается также при нарушениях иммунитета, которые обусловлены внутренними факторами. В частности, хроническими бактериальными, вирусными и паразитарными инфекциями, Helicobacter pylori, гельминтами и др. Не последнюю роль в развитии аллергического отека играют хронические заболевания желудочно-кишечного тракта и нарушение кишечной микрофлоры - дисбактериоз.
Поэтому если у вас наблюдаются частые отеки Квинке, то не занимайтесь самолечением в домашних условиях! Обязательно пройдите обследование, сдайте тест на аллергены и сделайте анализ на IgE у врача-аллерголога в ближайшей клинике.
В дальнейшем учтите, что рекомендуемое в таких случаях лечение, будь то:
- Гипоаллергенная диета, исключающая употребление в пищу причинно-значимых аллергенных продуктов;
- Различные лекарства, антигистаминные препараты и таблетки (Супрастин, Кестин, Лоратадин, Зиртек, Эриус, Кетотифен и др);
- Гормональные мази (Элоком, Адвантан с преднизолоном и др);
- Народные средства и гомеопатия;
- Бабушки-целительницы.
Не избавят Вас от причины аллергического заболевания, и в лучшем случае будут воздействовать лишь на симптомы отека Квинке.
Вылечить причину аллергического отека Квинке и добиться длительной ремиссии болезни Вам поможет уникальная медицинская технология - аутолимфоцитотерапия (АЛТ).
Проблемы больного с аллергическим отеком
![]()
Отек гортани, бронхов - угроза для жизни. Необходима срочная госпитализация!![]()
Строгая гипоаллергенная диета и скудное меню![]()
Симптоматическая терапия не устраняет причину заболевания![]()
Длительный прием лекарственных препаратов сопровождается побочным действием![]()
Классический метод лечения аллергии - АСИТ терапия не применяется при аллергическом отеке Квинке
![]()
Аллергией на пищевые продукты![]()
Аллергией на микрофлору кишечника
![]()
Отек Квинке на укусы перепончатокрылых насекомых: пчел, ос, шершней.![]()
Отек Квинке как следствие лекарственной аллергии.
Избавьтесь от отека Квинке с помощью метода АЛТ в 2020 году!
Основное преимущество АЛТ перед АСИТ терапией - возможность одновременного лечения нескольких аллергических заболеваний. Например, поллиноза и отека Квинке при поливалентной аллергии на пыльцевые и пищевые аллергены.
Аутолимфоцитотерапия проводится амбулаторно, в аллергологическом кабинете по назначению и под контролем врача аллерголога-иммунолога. Лимфоциты выделяются из небольшого количества венозной крови больного в стерильных лабораторных условиях.
Выделенные лимфоциты вводятся подкожно в боковую поверхность плеча. Перед каждой процедурой проводится осмотр пациента с целью индивидуального назначения дозы вводимой аутовакцины. Кроме собственных лимфоцитов и физиологического раствора аутовакцина не содержит никаких лекарственных средств. Схемы лечения, количество и частота вводимых иммунных клеток зависит от тяжести заболевания. Аутолимфоциты вводятся в постепенно возрастающих дозах с интервалом между инъекциями от 2-х до 6-ти дней. Курс лечения состоит из 6-8 процедур.
![]()
1. - Взятие крови 5 мл.![]()
2.- Выделение аутолимфоцитов![]()
3.- Осмотр аллерголога
и определение дозы аутовакцины![]()
4.- Подкожное введение собственных лимфоцитов
Эффективность лечения определяется индивидуальными особенностями иммунной системы. Этот процесс в определенной степени зависит от соблюдения пациентом рекомендаций врача-аллерголога в период лечения и реабилитации.
С возможными противопоказаниями вы можете ознакомиться на нашем сайте.
Эффективность аутолимфоцитотерапии при лечении аллергии
При оценке отдаленных результатов лечения наблюдается следующая продолжительность ремиссий у больных с отеком Квинке (хроническая форма и не только):
Лечим причину заболевания, а не его симптомы
Не требуется госпитализация и отрыв от работы
Курс лечения - всего 3-4 недели
1 процедура занимает всего 1-2 часа времени
Возможно проведение лечения при отсутствии стойких ремиссий
Аутолимфоцитотерапию можно сочетать с любым симптоматическим лечением
МЕТОД РАЗРЕШЕН ФЕДЕРАЛЬНОЙ СЛУЖБОЙ ПО НАДЗОРУ В СФЕРЕ ЗДРАВООХРАНЕНИЯ
Сколько стоит лечение?
Стоимость 1 процедуры - 3700 рублей. Стоимость курса подкожной аутолимфоцитотерапии (6 – 8 процедур), соответственно, составляет 22 200-29 600 рублей.
После курса АЛТ в течение 6 месяцев наблюдения врачом-аллергологом проводятся 3 бесплатные консультации. В случае необходимости повторного курса лечения для больного с диагнозом - аллергический отек Квинке предусматривается индивидуальная система скидок.
Первичное аллергологическое обследование и диагностика пациента проводится в соответствии со стандартами Департамента здравоохранения РФ. Учитываются ранее проведенные обследования, анализы на IgE и результаты тестов на аллергены в других медицинских учреждениях.
Сдать тесты на аллергены (кожные пробы) и анализ крови на IgE можно в любой клинике, где делают АЛТ в 2020 году.
Запишитесь на прием к автору метода АЛТ!
Аллерголог-иммунолог Логина Надежда Юрьевна примет Вас в Москве в будний день
Аллергия и кишечник
Пищеварительная система человека – это сложный функциональный комплекс, в задачи которого входит не только переваривание поглощенной еды с последующим удалением балластных компонентов.
Кишечник с первых дней жизни (а до этого – внутриутробно) влияет на формирование иммунного ответа.
От того, насколько стабилен и сбалансирован состав микрофлоры, начинающей населять стерильную поверхность слизистой оболочки пищеварительного тракта новорожденного, зависит и становление защитных механизмов, и их активность в будущем.
Таким образом, предпосылки для возникновения нарушений в иммунной системе появляются еще в раннем детском возрасте. Незрелый организм маленького ребенка вынужден адаптироваться к новым, порой враждебным для него условиям. Вначале справиться с угрозами помогает защита, полученная от матери (антитела, или специальные белковые комплексы, передаются через плаценту и с грудным молоком). Однако ее хватает лишь на несколько месяцев – после истечения этого срока ребенку нужно располагать уже собственным, пусть и несовершенным иммунитетом.
Желудочно-кишечный тракт – это физиологический барьер для антигенов, то есть чужеродных организму веществ. Он ежедневно задерживает сотни и тысячи патогенов – таких как:
Почему возникает аллергия от кишечника?
Однако дисбактериоз – это не окончательный диагноз, так как нарушение состава микроорганизмов – вовсе не самостоятельное заболевание. Во многих научных работах подчеркивается вторичный характер этой патологии – она формируется в результате таких причин как:
![]()
Заболевания пищеварительной системы (энтерит, колит, муковисцидоз, целиакия, лактазная недостаточность).- Нерациональное питание, применение антибактериальных препаратов (особенно важно для детей в первые месяцы жизни).
- Позднее прикладывание к груди или отсутствие естественного вскармливания.
- Длительное пребывание новорожденного в условиях медицинского учреждения (где могло произойти заселение кишечника неблагоприятными микроорганизмами).
- Инфекции у матери и ребенка, осложненное течение беременности и родов.
Аллергия может быть как следствием, так и первичной причиной развития дисбактериоза.
Она формируется не только из-за изменения состава микрофлоры – это лишь один из факторов. Имеет значение наследственная предрасположенность, массивное поступление антигенов на фоне ослабления иммунитета (инфекции, неправильно составленный рацион, применение лекарств). Если триггеры (провоцирующие факторы) объединяются, результатом становится возникновение чувствительности. При этом нарушение физиологического барьера кишечника может сыграть решающую роль.
Симптомы
Аллергия, обусловленная нарушениями со стороны пищеварительной системы, может проявляться по-разному, и вовсе не ограничивается признаками поражения желудка и кишечника. Реакцию могут вызывать следующие группы антигенов:
- пищевые (рыба, коровье молоко, цитрусовые, арахис);
- ингаляционные (шерсть животных, бытовая пыль, пыльца);
- лекарственные (антибиотики, витамины, нестероидные противовоспалительные препараты);
- инфекционные (бактерии, вирусы, грибы, паразиты);
- контактные (металлы, химикаты, косметика, латекс).
Есть несколько основных форм течения, развивающихся при чувствительности к названным триггерам. Рассмотрим их подробнее.
Это заболевание, в основе развития которого лежит наследственная предрасположенность – то есть наличие генов, обусловливающих избыточную продукцию антител класса IgE. У детей первых лет жизни наиболее значимую роль играют белки, получаемые с пищей: молоком, яйцами, злаками. Именно в это время дисбактериоз кишечника может привести к существенным изменениям иммунного ответа и развитию заболевания, для которого характерны такие симптомы как:
![]()
Сыпь на коже. Она представлена узелками, пузырьками, пятнами, бляшками; элементы часто мокнут, покрываются корочками. Области локализации – лицо (без поражения носогубного треугольника), конечности, ягодицы, разные участки туловища.- Зуд. Достаточно сильный, приводит к расчесам, следы которых можно видеть на коже пациентов даже при быстром осмотре.
- Сухость. Больные жалуются на стянутость, шелушение, порой – возникновение трещин.
Также характерно утолщение кожи и усиление ее рисунка (лихенификация), наличие участков покраснения, эрозий. Вероятно поражение ногтевых пластин.
Это патология, проявляющаяся остро – в виде единичного эпизода или рецидивирующих признаков (стихание симптомов, а затем – возобновление спустя небольшой промежуток времени). Ее характеризуют такие изменения кожи как:
Это комплексное поражение слизистой оболочки носа и глаз. Симптомы возникают остро, быстро нарастают. Аллергия кишечника проявляется такими признаками как:
- Покраснение.
- Зуд.
- Слезотечение.
- Обильное выделение слизистого секрета из носа.
- Приступообразное чихание.
- Отек (особенно заметен на веках, которые иногда почти смыкаются).
Характерно наличие неблагоприятных изменений с обеих сторон. Не всегда возникает ярко выраженный насморк – в некоторых случаях слизь стекает по задней стенке глотки, тогда как нос не дышит из-за отека. Расчесывание глаз, спровоцированное зудом, может служить причиной присоединения вторичной инфекции (характерна болезненность, появление гноя).
В простом понимании это расстройство функций кишечника, вызванное воспалительным процессом, обусловленным контактом с провоцирующими веществами. Может проявляться следующими изменениями:
- снижение или отсутствие аппетита;
- тошнота, рвота;
- боль в животе;
- метеоризм;
- диарея.
Аллергия кишечника протекает остро или хронически, может приводить к истощению, развитию анемии (снижению показателей эритроцитов и гемоглобина крови).
Лечение
Дисбаланс микрофлоры кишечника – это вторичное нарушение; целью терапии является воздействие на первопричину возникновения патологического процесса. Это может быть воспаление (не всегда инфекционной природы), ферментная недостаточность, функциональные изменения – например, неэффективная моторика пищеварительного тракта. Основной провоцирующий фактор нужно устранить; для этого используются способы, описанные в таблице:
| Методы | |||||
|---|---|---|---|---|---|
| Основные | Дополнительные | ||||
| Элиминация | Применение противоаллергических препаратов | Диета | Использование пробиотиков | Лечение первичной патологии пищеварительного тракта | |
| Цель | Уберечь чувствительный организм от контакта с триггером. | Прекратить развитие реакции и убрать симптомы | Улучшить состояние желудка, кишечника, исключить раздражение слизистой оболочки. | Коррекция состава микрофлоры и качества иммунного ответа | Снижение активности воспалительного процесса, нормализация функции кишечника |
| Алгоритм выполнения | Устранение провоцирующих веществ из зоны соприкосновения: влажная уборка пыли, отказ от употребления причинно-значимого пищевого продукта, содержания животных, отъезд в безопасный регион во время пыления растений. | Назначение таблеток, мазей, капель с антигистаминными (Зиртек, Фенистил), кромонами (Интал, Кетотифен) и топическими глюкокортикостеродами (Элоком, Мометазон) на ограниченный период времени (несколько дней, недель). В острой стадии могут понадобиться сорбенты (Смекта, Белый уголь). | Рекомендуется готовить на пару, варить, тушить или запекать еду. Стоит выбирать продукты, богатые клетчаткой (овощи, фрукты, крупы), а также пищу с низким уровнем аллергенности (исключив цитрусовые, томаты, морепродукты, арахис). Нельзя есть острые приправы, употреблять газированные напитки, алкоголь, жирные и жареные блюда. | Прием препаратов, содержащих полезные бактерии и вещества, стимулирующие их рост (Лацидофил, Бифиформ, Лактулоза, Хилак форте). | Необходимо рациональное питание, прием медикаментов: прокинетиков (Мотилиум), ферментов (Мезим), иногда – антибиотиков (Имипенем). |
Таким образом, нет единственного лекарства – нужен комплексный подход.
Не стоит использовать чрезмерно агрессивные методы – например, противопоказана чистка кишечника с помощью голодания.
Она приводит к возникновению дефектов слизистой оболочки пищеварительного тракта, истощению, анемии, снижает сопротивляемость инфекциям и, в целом, не дает того эффекта, которого можно добиться с помощью коррекции рациона (при нормальной его калорийности) и адекватной лекарственной терапии.
Данный вид заболевания достаточно редкий и составляет всего 7-8% всех случаев крапивницы. Веществом, которое вызывает кожную реакцию, служит ацетилхолин. Пока его концентрация в норме, ничего не происходит. Когда же организм увеличивает количество ацетилхолина, у людей с гиперчувствительностью появляются признаки аллергии, проявляющиеся уртикарными высыпаниями и некоторыми другими симптомами.
Однозначного мнения о причинах холинергической крапивницы нет. В одном медики и ученые сходятся: нарушение иммунитета приводят в некоторых случаях к увеличению чувствительности к ацетилхолину. Также замечено, что усиление потоотделения и повышение температуры тела часто провоцируют у больных кожные проявления крапивницы, то есть формирование реакции происходит с участием центра терморегуляции.
Проявления холинергической крапивницы развиваются при повышении количества ацетилхолина в организме.
Когда это происходит? Как правило, концентрация данного вещества увеличивается, когда организм находится в каких-то новых или особенных условиях, которые требуют больших усилий.
Количество ацетилхолина увеличивается, когда:
-Человек попадает в стрессовую ситуацию
-Он находится в условиях чрезмерных физических и нервных нагрузок
-На организм действуют повышенные температуры, например, горячая ванна, баня, слишком жаркая погода.
Для холинергической крапивницы характерны бледно-розовые волдыри диаметром несколько миллиметров. Иногда сыпь такая же, как при острой или хронической крапивнице.
Помимо стандартного набора аллергических проявлений имеют место и другие симптомы. Так как ацетилхолин является посредником в работе нервной системы, при чрезмерной чувствительности к нему происходит стимуляция ее активности, которая проявляется в повышенном слюноотделении, тошноте, рвоте и диарее.
Так же чрезмерная активность нервной системы приводит к повышению температуры, которое может быть очень резким.
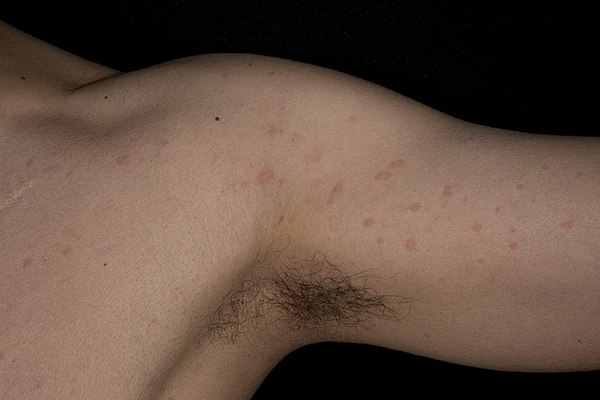
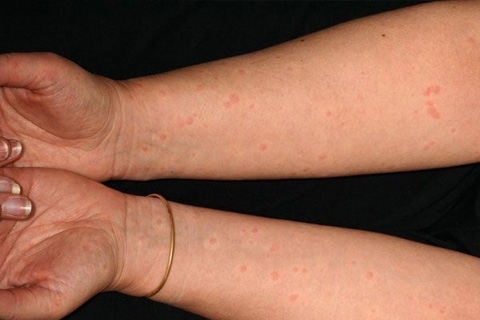
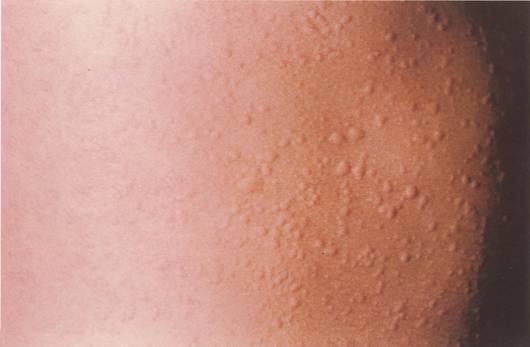
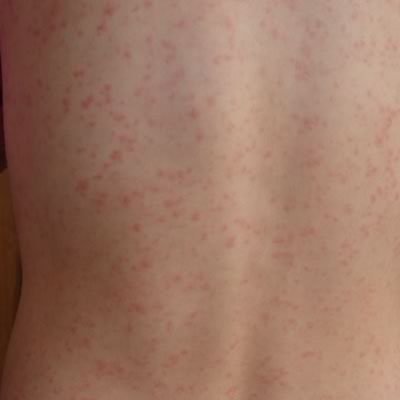
Холинергическая крапивница – одно из немногих проявлений аллергии, которые диагностируются относительно просто и с высокой степенью точности. При подозрении на это заболевание врач назначает провокационные пробы или подтверждает диагноз с помощью провоцирующих факторов.
Так же используются тест с физической нагрузкой, велоэргометрия.
Одним из ключевых факторов диагностики является обследование у узкопрофильных специалистов: эндокринолога, гастроэнтеролога, кардиолога и др. В связи с тем, что развитие холинергической крапивницы часто провоцируют системные заболевания (как хронические, так и острые), их выявление необходимо для того, чтобы дальнейшее лечение крапивницы было эффективным.
Лечение холинергической крапивницы отличается от стандартной схемы лечения аллергических заболеваний, так как реакцию гиперчувствительности провоцирует вещество, вырабатываемое самим организмом. В связи с этим антигистаминные препараты малоэффективны или неэффективны вообще.
Основные средства для лечения холинергической формы крапивницы – мази и гели, содержащие атропин и экстракт красавки. Они наносятся 1-2 раза в день на участки кожи с сыпью.
Антигистамины при холинергической крапивнице назначаются в тех случаях, когда аллергические реакции носят перекрестный характер и параллельно с крапивницей наблюдаются другие аллергические проявления: ринит, конъюнктивит и пр.
В тяжелых случаях, когда очаги поражения крапивницей занимают большую поверхность тела и ухудшают качество жизни пациента (постоянный зуд вызывает потерю аппетита, бессонницу, раздражительность), могут назначаться препараты, содержащие кортикостероиды и седативные средства.
Зная о том, что провоцирует рецидивы холинергической крапивницы, можно успешно контролировать это заболевание.
-Исключите из рациона пряные и острые блюда, а также горячие напитки и алкоголь.
-Принимайте ванну и душ, соблюдая температурные условия – вода должна быть не горячее 36-37°C.
-Старайтесь избегать эмоциональных нагрузок.
-При занятиях какими-либо видами физической деятельности придерживайтесь следующего правила: прекращайте работать (заниматься спортом, танцевать) при появлении легкой испарины на лице – не допускайте, чтобы ваша активность вызывала обильное потоотделение.
-Если вы знаете, что вам предстоит пережить стрессовую ситуацию (экзамен, собеседование и др.), заранее примите успокаивающие средства (экстракт валерианы, пустырника). Если помимо холинергической крапивницы у вас наблюдаются другие проявления аллергии, попросите своего врача порекомендовать вам успокоительные средства.
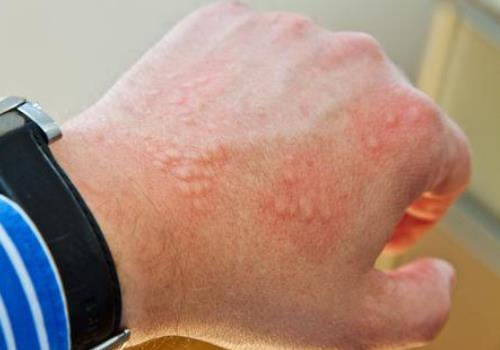
Возникает при контакте кожи или слизистых с определенными веществами (шерсть, латекс, различные химические вещества и др.) на кожу. Характерны эритема и волдыри, реже отмечаются покалывание, зуд или жжение в отсутствие эритемы и волдырей. Высыпания появляются в месте воздействия провоцирующего фактора. В развитии контактной крапивницы участвуют как иммунные, так и неиммунные механизмы. Наиболее частая причина иммунной контактной крапивницы — латекс. В тяжелых случаях, особенно при контакте с латексом слизистых (например, с резиновыми трубками или катетерами), возможен анафилактический. Неиммунную контактную крапивницу вызывают, например, соли коричной кислоты, используемые в качестве пищевых добавок. Сыпь при контактной крапивнице сохраняется от нескольких минут до нескольких суток.
Контактная крапивница может быть обусловлена как неиммунной активацией тучных клеток, так и аллергическими реакциями немедленного типа. У больных с контактной крапивницей, вызванной латексом, в сыворотке выявляются IgE к белковым антигенам латекса с молекулярной массой 2000—30 000. Концентрация этих антигенов зависит от сорта и партии изделий из латекса.
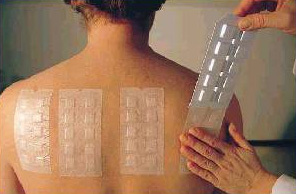
Для диагностики применяют аппликационные пробы (в России сейчас нет стандартизированных панелей для аппликационных проб). Результаты оценивают через 15—30 мин (в отличие от аллергического контактного дерматита, при котором пробы оценивают через 48 ч). Иногда бывают положительными лишь аппликационные пробы, проведенные на пораженных, а не на здоровых участках кожи. Можно использовать и скарификационные пробы (большинства стандартизованных аллергенов сейчас в России нет), однако в этом случае повышается риск системной реакции. Возможно определение IgE к некоторым аллергенам, к примеру к латексу.
Лечение стандартное – исключение провоцирующего фактора, антигистаминные препараты, местные и системные глюкокортикостероиды.
Аплликационный тест (патч-тест)
Редкое заболевание, при котором сыпь возникает только после контакта с водой любой температуры. Сыпь такая же, как при холинергической крапивнице, появляется через несколько минут после контакта с водой. Другая реакция на контакт с водой, проявляющаяся лишь зудом в отсутствие сыпи, называется аквагенным зудом. По-видимому, эта реакция также обусловлена дегрануляцией тучных клеток. Описаны семейные случаи аквагенного зуда.
Непереносимость воды имеет собственную клиническую картину, по симптомам которой можно определить именно этот вид аллергии:
-уртикарные высыпания после контакта с водой. Чаще всего сыпь можно встретить в районе живота, рук, шеи, лица и под коленными суставами
-сильный зуд всегда сопровождает это заболевание
-может беспокоить головная боль
-часто кожа становится сухой и шелушится
К счастью, этот вид аллергической реакции не зафиксирован с летальным исходом, из-за отсутствия вероятности отека Квинке, что является серьезным осложнением среди других крапивниц.
Как только появилось подозрение на непереносимость воды нужно незамедлительно обратиться к врачу за помощью. Первым делом все силы будут направлены на исключение других схожих видов, таких как: тепловая крапивница, холодовая, и на реакцию к различным веществам, которые могут содержаться в разных жидкостях. Важно четко расписать все проявившиеся симптомы, распорядок дня, прием лекарств, особенности питания, наследственная предрасположенность и другое.
Часто бывает, что аллерген кроется не в воде, а, например, в мыле или шампуне, используемом при мытье.
Нужно сдать анализ крови и мочи, для того чтобы исключить не какой-то тип аллергии, а другие заболевания со схожей клинической картиной.
Бывает, что кожные высыпания. Во время контакта с водой возникают на фоне глистной инвазии, что больше свойственно детям. Также нужно исключить наличие опухолевого процесса при помощи ультразвукового исследования.
После исключения всех других заболеваний, последним и заключительным этапом является специальный тест, за 5 дней до которого нужно ограничить прием антигистаминных препаратов. На кожу на 30 минут накладывают салфетку, смоченную теплой водой (37°C) и при появлении реакции диагноз утверждается.
Аквагенная крапивница все еще находится в стадии изучения, а потому медицинских средств для ее лечения практически нет. Что же делать людям, которым не посчастливилось заболеть именно этим видом аллергии?
2. Придется снизить время водных процедур, уделять им не больше трех минут в день.
3. Умываться и принимать ванну можно только кипяченой водой, потому что в ней практически не остается хлора.
4. Вместо мыла лучше использовать специальную гипоаллергенную косметику.
5. Прием антигистаминных средств обязателен и лучше третьего поколения.
6. Для профилактики перед водными процедурами можно наносить на кожу масло Альфа Кери (не знаю, что это), вазелин и другие эмоленты для защиты кожного покрова или применять местно скополамин (сейчас не применяется, насколько я знаю). Некоторые авторы рекомендуют больным 1 раз в неделю каждый час принимать душ до тех пор, пока не появится сыпь. Иногда это позволяет снизить чувствительность к воде.
7. Во время уборки нужно пользоваться перчатками, желательно не латексными, а специальными гипоаллергенными (неопреновые, нитриловые и дургие нелатексные неопудренные перчатки, продаются в аптеках)
8. Правильное питание, здоровый образ жизни )))
К сожалению, избавиться от аквагенной крапивницы очень сложно, но снизить процент ее появления все же можно, главное, не пускать все на самотек, а бороться под наблюдением врачей-аллергологов.
Аутоиммунная хроническая крапивница
В настоящее время активно внедряется относительно новая концепция, согласно которой хроническая крапивница имеет аутоиммунную природу.
В настоящее время установлено, что у 30—52% больных хронической крапивницей определяются функциональные аутоантитела к высокоаффинному IgE-рецептору и к иммуноглобулинам класса IgE. При этом антитела к высокоаффинному IgE-рецептору являются причинным фактором хронической крапивницы примерно у 25—40% больных, а анти-IgE-антитела приблизительно еще у 5—10% больных.
В сыворотке больных хронической крапивницей аутоантитела к высокоаффинному IgE-рецептору путем связывания с рецептором активируют базофилы или тучные клетки, что приводит к гистаминолиберации и обусловливает клинические проявления крапивницы. Способность функциональных аутоантител активировать тучные клетки кожи и базофилы доказана в ходе экспериментов in vivo и in vitro. In vivo показано развитие волдыря и гиперемии вследствие внутрикожной инъекции аутологичной сыворотки, а in vitro — высвобождение гистамина из базофилов здоровых доноров под действием сыворотки больных хронической идиопатической крапивницы.
Эти факты легли в основу новой концепции, возникшей в последнее десятилетие, согласно которой у определенной категории больных хроническая крапивница является аутоиммунным заболеванием.
Особенности аутоиммунной крапивницы:
-более тяжелое течение;
-большая длительность заболевания;
-отсутствие или слабый ответ на лечение антигистаминными препаратами;
Хроническая крапивница, связанная с аутоиммунными реакциями, часто склонна к длительному хроническому течению по сравнению с остальными формами хронической крапивницы. Кроме того, у пациентов с аутоиммунной крапивницей иногда обнаруживают другие аутоиммунные заболевания, например аутоиммунный тиреоидит, системную красную волчанку, ревматоидный артрит, витилиго, пернициозную анемию, целиакию, инсулинзависимый сахарный диабет и т. д. Частота данных болезней и выявления характерных для них аутоиммунных маркеров выше у пациентов с подтвержденным наличием гистамин-высвобождающих аутоантител, чем без него. Аутоиммунный тиреоидит и хроническая крапивница часто сопутствуют друг другу, но пока нет доказательств, что тиреоидные аутоантитела имеют первостепенное значение в механизме развития хронической крапивницй.
Давно известна высокая распространенность аутоиммунного тиреоидита у больных хронической крапивницей (преимущественно у женщин).
По данным американских исследователей, функции щитовидной железы (увеличение или снижение Т3, ТТГ) нарушены у 19% пациентов хронической крапивницей. Уровень антител к тиреоглобулину повышен у 8% больных хронической крапивницей, уровень антител к тиреоидной пероксидазе — у 5%, а повышение уровня и тех, и других антител отмечено у 14% больных. В целом, повышенный уровень антитиреоидных антител встречается у 27% больных хронической крапивницей.
Важность связи этих двух заболеваний заключается в отдельном аутоиммунном механизме, который присутствует при обоих состояниях и который еще предстоит изучить. Также в настоящее время нет убедительных доказательств, что лечение нарушения функции щитовидной железы может изменять течение сопутствующей крапивницы.
Аутоиммунная крапивница - наиболее сложное в плане диагностирования и дальнейшего лечения заболевание. С подобным заболеванием приходят на прием к аллергологу-иммунологу. Кожная сыпь подобная крапивнице может иметь массу причин, для чего требуется скрупулезное обследование больного и обдуманный подход к его лечению.
Вырабатыванию синдромов, от которых возникает аутоиммунная крапивница, предположительно способствуют:
-вирусные, грибковые, бактериальные, паразитарные инфекции;
-патологии эндокринной системы;
-другие заболевания аутоиммунного характера;
-синдром Шницлера (диспарапротеинемии);
-некоторые виды опухоли;
-прочие болезни (саркоидоз, амилоидоз);
Больные с диагнозом "аутоиммунная крапивница" имеют те же признаки, что и у пациентов с крапивницей, имеющей хронический вид. Отличие в том, что при первом заболевании зуд проявляет себя очень сильно, а сыпь поражает значительные отделы кожного покрова и длится намного дольше (все это предположительно и индивидуально).
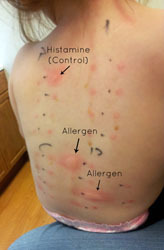
Более-менее специфическим тестом, который поможет заподозрить аутоиммунный характер хронической крапивницы, является проба с аутологичной сывороткой.
“Золотым стандартом” диагностики аутоиммунной крапивницы на первом этапе является проба с аутологичной, т.е. собственной сывороткой пациента. Для ее проведения небольшое количество сыворотки/плазмы вводят внутрикожно так, как при реакции Манту. В случае если в области введения сыворотки пациента наблюдается отек и покраснение, на 1.5 мм превышающие размеры таковых в области отрицательного контроля, тест считается положительным. Отрицательная внутрикожная проба с аутологичной сывороткой позволяет исключить у больных аутоиммунный механизм хронической крапивницы, но положительный результат не является 100% критерием диагностики аутоиммунной крапивницы. Тест в достаточной мере технически сложен и требует специальных условий для проведения, чем объясняется его невысокая доступность.
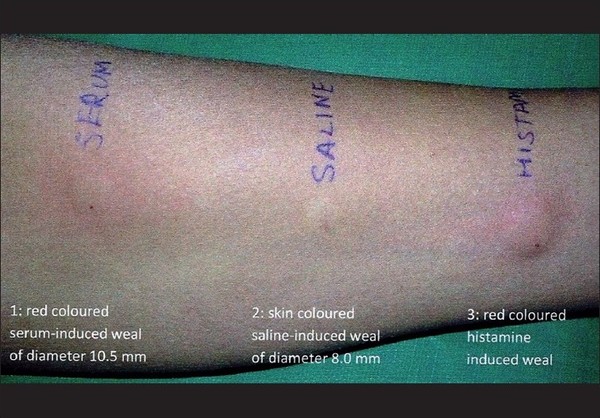
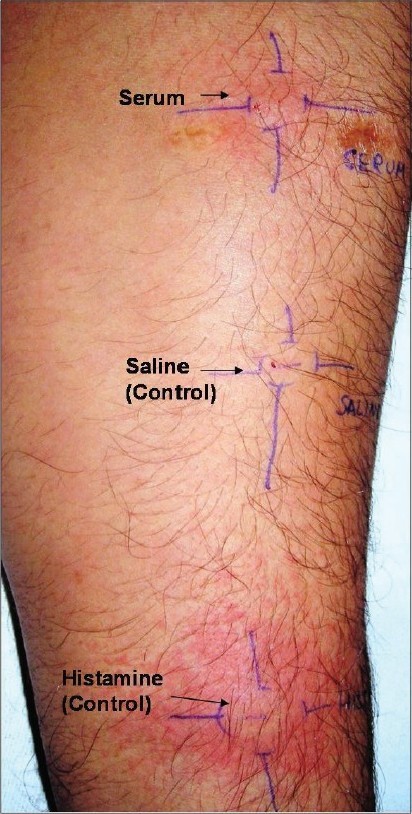
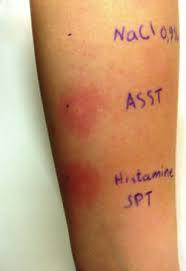
Так же необходимо проведение стандартного полного обследования, как и при многих типах хронической крапивнице. Так же, при подозрении на аутоиммунную крапивницу в обследование должны быть включены - определение ревмофактора, СРБ, антинуклеарных антител. Анализ на аутоантитела к высокоаффинному IgE-рецептору и к иммуноглобулинам класса IgE в настоящее время не принименяются в клинической практике (а жаль).
Хроническая идиопатическая крапивница
Крапивница определяется как идиопатическая, если причина не обнаруживается после тщательного анализа данных анамнеза, физикального осмотра и результатов лабораторных и других видов исследований. Считается, что около 90% случаев хронической крапивницы идиопатические. В некоторых исследованиях у 40–60% пациентов с хронической идиопатической крапивницой предполагалась аутоиммунная природа заболевания, подтвержденная введением аутологичной сыворотки и с помощью тестов in vitro. В других случаях идиопатической крапивницы причина остается неясной, хотя у ряда таких больных на самом деле также может быть аутоиммунная крапивница, диагноз которой не подтверждается из-за ложноотрицательных результатов или недостаточной чувствительности тестов. Тем не менее у большинства пациентов с хронической идиопатической крапивницой заболевание все-таки протекает по другим, пока неизвестным механизмам .
К настоящему времени этиология и патогенез ХИК остаются неясными. В связи с этим сохраняется большое количество вопросов, на которые только предстоит получить ответы. Например, каким образом дегрануляция тучных клеток кожи может происходить без видимой причины, по непонятному механизму и без очевидного провоцирующего фактора? Предпринималось много попыток связать механизм дегрануляции и появление симптомов хронической крапивницы с употреблением определенных пищевых продуктов и добавок, хроническими инфекциями. Тем не менее ни одно из этих предположений пока не получило четкого подтверждения в клинических исследованиях и расширение понимания этиологии заболевания является задачей дальнейшего изучения.
Читайте также: