Озокерит при ревматоидном артрите
Многие природные вещества активно применяются для лечения патологий. Особенно полезен озокерит для суставов. Процедуры с использованием данного вещества способствуют устранению болей, и запуску регенерационных процессов в поврежденных структурах сочленений, и восстановлению их подвижности. Материал обладает рядом биологических эффектов, поэтому данное вещество рекомендуется использовать в составе комплексной терапии.

Что такое озокерит?
Озокерит — это природный минеральный воск, который формируется в трещинах горных пород при скоплении в них испарений из нефтяных жил. В лечебных целях используется только очищенный материал, не содержащий вредных примесей. Добыча лечебного минерала проводится на территории Украины, Англии, Польши и Румынии. Это вещество может быть как твердым, так и воскоподобным.

Материал имеет специфический запах, похожий на тот, что исходит от керосина. Цвет вещества может колебаться от темно–коричневого до черного. Допускается присутствие зеленоватых прожилок. Он почти на 90% состоит из углеводов. Кроме того, в составе данного минерала присутствует более 450 различных полезных соединений. Благодаря особому химическому составу озокерит обладает высокой теплоемкостью и низкой теплопроводностью.
Механизм действия
Озокерит оказывает на организм человека химическое, термическое и механическое действие. Этим обусловлена эффективность использования данного средства. Благодаря включению в его состав ряда органических биологически активных веществ, при применении озокерита наблюдается улучшение состояния суставов. Активные вещества проникают глубоко в ткани, стимулируя мышечный тонус, раздражают нервные рецепторы и способствуют притоку крови к поврежденным элементам.

Благодаря этому наблюдается усиление теплового эффекта от процедуры. Термическое воздействие средства способствует улучшению состояния при многих заболеваниях опорно–двигательного аппарата. Воздействие тепла позволяет нормализовать кровообращение и отток лимфы, что помогает устранить отечность и снизить выраженность признаков воспалительного процесса.
Кроме того, воздействие тепла позволяет уменьшить проявление болевого синдрома. Состав долго держит тепло, но при остывании он начинает оказывать на пораженную область механическое воздействие. По мере остывания этот материал сужается, что приводит к мягкому сдавливанию кожи. Такой легкий массаж позволяет повысить эффективность лечения.
Комплексное действие озокерита способствует остановке дегенеративно–дистрофических процессов и запуску регенерации поврежденных тканей.
Показания к применению
Озокерит имеет немало показаний к применению:
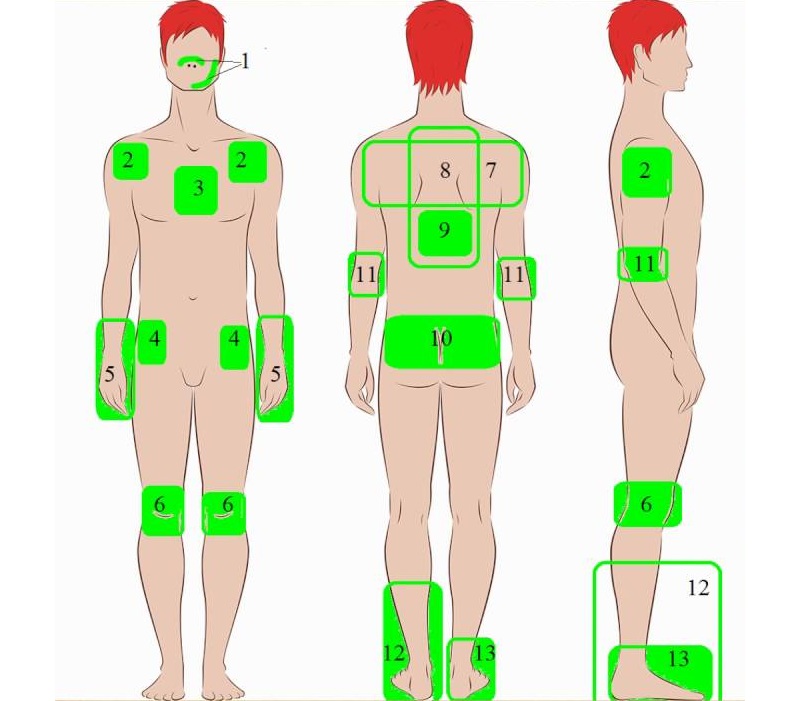
- Данное вещество часто используется при лечении артритов и артрозов. Нередко озокерит накладывают при проведении тепловых процедур на коленный сустав при патологиях дегенеративно-дистрофической природы. Это средство можно использовать и в домашних условиях, если колени болят при изменении метеоусловий.
- Оправдано наложение состава на голеностопный сустав при растяжении связок в этой области. Процедура позволит снизить спазм, отек и болевой синдром. При разрыве связок в области лодыжек, вывихе и закрытых переломах озокерит может применяться только в период реабилитации.
- Кроме того, состав рекомендуется накладывать на голеностопный сустав при появлении признаков его поражения таким заболеванием, как артроз. Допускается наложение минерала и на плечевой сустав при его поражении дегенеративно-дистрофическим процессом или травмах, сопряженных с растяжением связок и мышц.
- Этим средством можно лечить заболевания позвоночника. Наложение на спину озокерита способно принести большую пользу и уменьшить проявления патологического процесса при грыже позвоночника и прогрессирующем остеохондрозе. Показанием к применению данного средства выступают рубцовая ткань, сковывающая движения, а также гематомы. Детям данное средство нередко назначается в качестве вспомогательного метода терапии при дисплазии тазобедренного сустава.
Методики для лечения суставов
Существует несколько способов применения озокерита при терапии суставов. Это средство наиболее часто используется для проведения процедур наслаивания и аппликации. Однако большую пользу организму человека могут принести и ванны с этим минеральным веществом.
Характер необходимых пациенту процедур должен определять лечащий врач.

Наиболее часто при терапии заболеваний суставов применяется метод наслаивания озокерита. В этом случае снижается расход материала. Данный способ предполагает нанесение материала на кожу в области пораженного сочленения кистью. При проведении процедуры вещество сначала разогревается до температуры 50–55°C. Кожа предварительно смазывается вазелином. После этого наносится первый слой материала.
Специалист ждет, пока он застынет. После этого добавляется следующий слой, отличающийся большей температурой. Постепенно наносится слой озокерита, достигающий 1–2 см. Затем состав прикрывается полиэтиленовой пленкой для более длительного сохранения тепла. Положительный эффект наблюдается после первой процедуры. Курс лечения составляет 7–10 процедур.

Данный метод предполагает использование особых кювет, которые заполняются лечебным озокеритом. Размер и форма кюветы подбираются в зависимости от того, куда будет накладываться аппликация. Данный метод требует соблюдения некоторых мер предосторожности, т.к. при небрежном обращении велика вероятность ожогов у пациентов и медицинского персонала.
Внутри поддона озокерит быстро остывает и твердеет, приобретая консистенцию пластилина. Плита толщиной 2–5 см накладывается на кожу, предварительно обработанную вазелином. Она сильно придавливается к конечности. После этого состав нужно оставить примерно на 1 час. Остатки средства нужно смыть. Курс лечения составляет 7–10 процедур.

При необходимости обработки небольших участков в области колена, нередко применяются многослойные марлевые салфетки, пропитанные расплавленным озокеритом. Для проведения процедуры они вымачиваются в расплавленном горном воске. Нужно остудить состав до температуры 50°C и наложить на пораженную область.
Следующая пропитанная салфетка, которая накладывается на пораженную область, может быть более горячей. Максимальная температура озокерита, применяющегося в лечебных целях, составляет 80°C. При терапии детей она снижается в 2 раза. Эти процедуры рекомендуется проводить не менее 8–10 раз для получения хорошего эффекта.

Сейчас активно используются физиотерапевтические лечебные ванны с озокеритом. Нередко такой способ терапии применяется при поражении суставов стоп и кистей. Температура разогретого материала снижается до 45–50°C. Кисти и стопы помещаются в ванночки и мешочки на 40–60 минут.
После окончания процедуры остатки материала смываются с кожи. Лечебный курс составляет 10–15 процедур. Кроме того, могут быть рекомендованы ванны с озокеритом для всего тела, предполагающие растворение в воде этого вещества.
Противопоказания и побочные эффекты
Процедуры с использованием озокерита нельзя применять при ряде патологических состояний. Не рекомендуется данное средство при обострении имеющихся заболеваний опорно-двигательного аппарата. Кроме того, противопоказанием для использования подобных составов выступают воспалительные патологии и травмы кожи. При открытых кровотечениях накладывать озокерит также не рекомендуется. Противопоказаниями для применения горного воска выступают такие болезни, как:
- язвы желудка и кишечника;
- нарушения работы печени;
- дисфункция поджелудочной железы;
- доброкачественные и злокачественные опухоли;
- повышенное давление;
- склонность к аллергическим реакциям;
- нарушения работы легких;
- эпилепсия;
- нарушения свертываемости крови;
- сахарный диабет;
- высокая температура;
- туберкулез;
- астма.
Кроме того, данное средство нельзя применять женщинам в период беременности и лактации. Побочные эффекты при использовании озокерита наблюдаются крайне редко. Однако при неправильном проведении процедуры возможно появление ожогов. В редких случаях возникает зуд и раздражение. При возникновении неприятных ощущений может быть рекомендовано прекращение процедуры.
Отзывы
Светлана, 43 года, Новосибирск
Страдаю артритом пальцев рук уже более 5 лет. Постепенно ухудшается подвижность суставов. Лекарственные средства позволяют только ненадолго снять симптомы. Была в гостях в Румынии, где по совету подруги прошла курс лечения аппликациями озокерита. Эффект ощутила сразу. Боли и ломота в суставах ушли. Пальцы стали более подвижными. Эффект сохранялся более полугода. Сейчас планирую повторное прохождение курса лечения данным средством уже дома.
Игорь, 36 лет, Москва
Длительное время активно занимался спортом. Около 9 лет назад получил травму колена. Последствия повреждения сустава ощущаю и сейчас. Препараты помогают снизить симптомы. По совету врача прошел лечение озокеритом. После использования данного метода терапии состояние сустава улучшилось. Боли перестали беспокоить. Усилилась подвижность сочленения. В дальнейшем планирую повторное прохождение курса лечения этим средством.
Оксана, 23 года, Санкт-Петербург
Лечилась озокеритом при растяжении связок голеностопа. Курс процедур врач назначил, когда симптомы воспаления стали менее выраженными и боль начала стихать. Прошла 5 процедур. Нога начала восстанавливаться быстрее.
Лечить заболевания элементов опорно-двигательного аппарата, и предупреждать их обострения помогает физиотерапия. Озокерит на коленный сустав при артрозе позволит устранить боль и запустить процесс регенерации поврежденных структур. Для лечения используются разные методы проведения манипуляции. Процедуры хорошо переносятся и не вызывают побочных эффектов.

Что такое озокерит?
Воск нефтяного происхождения, желтого, коричневого или насыщенного черного цвета с высоким содержанием минеральных элементов называется озокеритом. Образуется вещество в процессе испарения и окисления нефти, имеет керосиновый запах. Консистенция бывает твердой либо воскоподобной, это зависит от концентрации смол и минералов. Озокерит нашел применение в косметической, технической промышленности, медицине. Для терапевтического применения его предварительно очищают.
Контакт озокерита с открытым огнем ведет к опасности воспламенения и пожара.
Лечебное и оздоровительное влияние на человеческий организм достигается благодаря богатому и уникальному микроэлементному составу. Польза озокерита наиболее сильно проявляется в тепловых процедурах. Он пластичный, хорошо удерживает тепло, имеет низкую теплопроводность. При нагревании биологически активные вещества, проникая глубоко под кожу, активизируют процесс обновления костных, хрящевых элементов, оказывают противовоспалительное и обезболивающее действия. Нефтяной битум расширяет сосуды и снимает спазмы, устраняет зуд и отеки. Показания для тепловой терапии озокеритом:

Процедура показана при миозите.
- болезни опорной системы — артроз коленного сустава и других костных сочленений, бурсит, тендинит;
- миозит;
- поражения нервных корешков;
- ограниченная суставная подвижность;
- закрытые переломы, вывихи;
- язвы на коже, пролежни, экзема;
- заболевания мочеполовой области — цистит, простатит;
- нормализация работы репродуктивной функции;
- дисфункции ЖКТ;
- инфекции;
- ЛОР-патологии.
Методика применения озокерита для суставов
Природное лекарство активно используется для лечебных манипуляций в санаторно-курортных заведениях, физиотерапевтических кабинетах больниц и поликлиник, а также в домашних условиях. Делаются компрессы, аппликации, ванночки, тампоны. Перед применением горный воск необходимо расплавить на водяной бане. В медицинских заведениях для этого используются специальные аппараты. Процедура занимает от 30 минут до 1 часа. После нее желательно отдохнуть, утеплив пораженную область. Курс физиотерапии — от 10 до 25 манипуляций.
Способы и технология наложения озокерита:

Средство можно подготовить к аппликации кюветным методом.
- Кюветная аппликация. Расплавленное вещество наливают в кювет на клеенку. Образуется лепешка толщиной 2—4 см, которую прикладывают к обработанной вазелином коже и укутывают. Самый распространенный метод. Эффективно справляется с болью и тугоподвижностью при гонартрозе колен.
- Наслаивание. На кожу кистью наносится горный воск слоями разной температуры по 1—2 см. Оказывает сосудорасширяющее действие при такой патологии, как шейный остеохондроз.
- Компресс. Многослойные марлевые салфетки смачивают в озокерите, отжимают, остужают и прикладывают к пораженной области. Каждый слой имеет более высокую температуру.
- Тампоны. Используются в гинекологии. Пропитанный лечебным веществом тампон вводится во влагалище.
Важным условием эффективной терапии озокеритом является соблюдение температурного режима.
Кому запрещается лечение горным воском?
Как и любая терапевтическая манипуляция, процедуры с нефтяным битумом имеют противопоказания. Высокая концентрация минеральных элементов провоцирует интенсивные аллергические проявления у людей с индивидуальной чувствительностью. Запрещено лечение с использованием озокерита при таких физиологических и патологических состояниях:

Процедура противопоказана при стенокардии.
- лихорадка;
- заболевания сердечно-сосудистой системы — стенокардия, гипертония;
- наличие новообразований;
- приступы астмы;
- сахарный диабет;
- туберкулез;
- гепатит, желтуха;
- болезни поджелудочной железы;
- эпилепсия;
- гиперфункция щитовидной железы;
- беременность и период грудного кормления;
- плохая свертываемость крови;
- тромбофлебит.
При соблюдении правил проведения, процедура обычно хорошо переносится пациентами и редко сопровождается побочной симптоматикой. О любых неприятных ощущениях в процессе терапии нужно срочно сообщать врачу. В случае появления побочных эффектов, озокерит в теплолечении заменяется парафином. Нежелательные проявления связаны в основном с местными реакциями кожи — ожогами, раздражением, зудом. Системные реакции возникают крайне редко.

В современной медицине, несмотря на все прогрессивные достижения, остается большое количество заболеваний, имеющих недостаточно изученные причины и сложные многоступенчатые механизмы развития, формирующие разнообразную клиническую картину с поражением тканей и органов, что обуславливает сложности в лечении. Например, системные заболевания соединительной ткани. К этой группе заболеваний относится ревматоидный артрит, отличительной чертой которого является эрозионно-деструктивное поражение суставов, преимущественно мелких. Причина его до сих пор не установлена, в механизме развития основная роль принадлежит атаке иммунитета на собственные ткани организма.
Продолжаются исследования причин и механизмов развития указанной патологии, поиск новых, более эффективных и безопасных методик лечения, особенно комплексного.
Содержание статьи
Ревматоидный артрит суставов: симптомы и лечение
Ревматоидный артрит характеризуется прогрессирующим разрушением суставов, которые на поздних стадиях заболевания приобретают необратимый характер. Типичные признаки патологии:
- наличие эрозивно-деструктивных элементов в области суставных поверхностей;
- разрушение мелких суставов;
- симметричное поражение;
- развитие воспаления в области стоп и кистей;
- деформации, препятствующие нормальному функционированию суставов.
Помимо типичных суставных поражений характерны также и нарушения со стороны других тканей и систем, включающие наличие серозитов (воспалительный процесс в области оболочек сердца, брюшины, плевральной оболочки), формирование воспалительных узелков под кожей, поражение сосудов в виде васкулитов, увеличение лимфоузлов (лимфаденопатии) и периферические поражения нервных окончаний (нейропатии).
Методы лечения ревматоидного артрита определяет врач-ревматолог, специализирующийся на аутоиммунных, воспалительных заболеваний. Он проводит полноценную диагностику: внешний осмотр с анализом всех жалоб и их подробной фиксацией в карте, проведение целого ряда лабораторных анализов и инструментальных исследований (включая данные УЗИ, рентгенографии и иных дополнительных процедур).
Медицинская коррекция базируется на длительных курсах лекарственных препаратов в сочетании с физиотерапией и немедикаментозными методиками, диетической коррекцией и, в некоторых случаях, с оперативным вмешательством. Проводятся курсы противорецидивной терапии и реабилитации, при этом чем раньше будут назначены препараты и рекомендованы методы лекарственного воздействия, тем более благоприятным будет прогноз. В запущенных случаях заболевание грозит стойкой инвалидностью.
Чаще подобная проблема возникает у взрослых, для детей типична своеобразная форма отклонения в виде ЮРА (ювенильной), с особенностями клинической симптоматики, диагностики и терапевтических подходов.

Причины и диагностика патологии
Точные причины заболевания на сегодняшний день не установлены, хотя имеются теории о природе его развития. По мнению большинства исследователей, имеют место наследственная предрасположенность, перенесенные инфекции и действие провоцирующих факторов. Отмечено, что некоторые микроорганизмы (ретровирусы, вирусы герпеса, цитомегаловирус, Эпштейн-Барр, краснухи, а также микоплазмы) способствуют развитию воспалительных процессов в суставах. В результате перенесённой инфекции и неправильной работы иммунитета происходит запуск аутоиммунных реакций — агрессии собственного иммунитета против соединительной ткани суставов и других частей тела, что приводит к разрастанию соединительной ткани и разрушению хрящевых структур и их необратимой деформацией. Процесс приводит к контрактурам — ограничениям в движениях и необратимым деформациям суставов, подвывихам и нарушению их функциональной активности.
В результатах лабораторных исследований обнаруживается увеличение СОЭ, щелочной фосфатазы и специфических показателей системных заболеваний – ревматоидного фактора, сиаловых кислот и серомукоида. При рентгенологическом исследовании появляются специфические симптомы поражения суставов.
Ревматоидный артрит: лечение в домашних условиях или стационарно?
Помещение пациента в стационар, когда возникают подозрения на развитие болезни или при уже установленном диагнозе, показано в следующих случаях:
- при необходимости подтверждения или опровержения диагноза, для уточнения особенностей течения, оценки прогноза в отношении дальнейшей жизни и трудоспособности, решения вопроса с инвалидностью;
- подбор базисной противовоспалительной терапии (БПВТ) препаратами на начальном этапе и затем на протяжении болезни;
- при резком обострении и развитии осложнений;
- когда имеют место тяжелые и системные проявления с вовлечением нервной системы и серозных оболочек;
- при формировании сопутствующих осложнений, признаков септического артрита или других, в том числе связанных с приемом лекарств.
Во всех остальных случаях допускается лечение в домашних условиях при строгом условии постоянного контроля врача с регулярным прохождением обследований.

Как избавиться от ревматоидного артрита: принципы терапии
Основу составляет комплексный подход и сочетание приема лекарств с немедикаментозными методиками, диетой, физионагрузками и реабилитационными мероприятиями. При необходимости к консультированию и разработке схемы терапии привлекается врач-ортопед, невролог, кардиолог, психотерапевт. При незначительной деформации суставов пациентам можно продолжать привычную деятельность с ограничением физических нагрузок и стрессов, при условии профилактики инфекционных заболеваний и отказа от вредных привычек.
Не менее важное условие для уменьшении симптомов, особенно в области нижних конечностей – это контроль за массой тела, что уменьшает нагрузки на пораженные суставные поверхности и кости, снижает риск остеопороза, переломов и деформаций. Правильно подобранная диета с высоким содержанием полиненасыщенных жирных кислот, качественных животных и растительных белков помогает в уменьшении интенсивности воспаления и стимулирует восстановление хрящевых тканей.
Врач подробно рассказывает пациенту как уменьшить проявление болезни за счет изменений физической активности, посредством занятий лечебной физкультурой и применения физиотерапевтических методик. В стадии минимальных проявлений или в период ремиссии показано санаторно-курортное оздоровление.
Стандарт лечения ревматоидного артрита
В последние время наблюдается ощутимый прогресс в понимании основных механизмов формирования, патологию рассматривают как хроническое воспалительное заболевание иммунной природы, при котором наиболее эффективна терапия в начальный период. Сегодня разработан новый стандарт, включающий применение целого ряда препаратов различного действия:
- нестероидные противовоспалительные средства (НПВС);
- гормональные (глюкокортикостероиды, или ГКС);
- биологические;
- синтетические средства для купирования иммунных и воспалительных реакций.
Основа улучшения самочувствия – это базисная противовоспалительная терапия (БПВТ), которую важно начать в первые месяцы развития, причем прием лекарственных средств должен быть регулярным (перорально, инъекционно), с постоянным изменением схемы при малой эффективности. Исчезновение или уменьшение клинических симптомов и признаков воспаления по лабораторным данным свидетельствует о результативности проводимых мер. Применение БПВТ должно осуществляться с учетом возможных побочных эффектов.
Как вылечить ревматоидный артрит
В острой стадии или при обострении хронической патологии необходима медикаментозная коррекция, но как проходит лечение, определяет исключительно лечащий врач. Применяются стероидные средства, препараты фактора некроза опухоли (ФНО), нестероидные противовоспалительные средства (НПВС).
На первом этапе проводят подавление острых процессов, с последующим переходом на поддерживающую терапию в период затухания симптомов и ремиссии. Нестероидные лекарства применяются наиболее активно, обычно это группа неселективных ингибиторов ЦОГ (циклооксигеназа — фермент, ответственный за синтез веществ, способствующих развитию воспаления). Эффект при их приеме развивается быстро, после 3-5 суток приема, но сами лекарства обладают целым рядом побочных эффектов, ограничивающих их длительное применение и выбор для некоторых категорий пациентов. Активно применяют селективные ингибиторы ЦОГ, обладающие меньшим списком побочных эффектов, они относятся к средствам нового поколения, лучше переносятся и более эффективны.
Лечение ревматоидного артрита подразумевает также лекарства группы глюкокортикоидов. Они быстро и сильно подавляют иммунные и воспалительные реакции, влияют на обменные процессы и применимы при неэффективности нестероидных противовоспалительных лекарств. ГКС уменьшают воспаление в области суставов и снижают вероятность поражения внутренних органов, но также имеют внушительный список побочных эффектов и противопоказаний, в связи с чем их употребление строго контролируется и подбирается очень тщательно и индивидуально. При пульс-терапии, в комбинации с цитостатическими средствами применяются только на базе стационара. Домашний неконтролируемый прием этих препаратов запрещен, они могут быть опасными в плане серьезных осложнений.

Препараты нового поколения для лечения ревматоидного артрита
На сегодняшний день для борьбы с данной патологией широко применяются препараты нового ряда – биологическая терапия. Специфические соединения, относящиеся к группе ингибиторов ФНО (факторы некроза опухоли), не позволяют разворачиваться клинической картине иммунного воспаления. Средства относительно недавно применяются, показали хорошие результаты, но значительно влияют на иммунитет, подавляя его на фоне длительного приема. Их назначают в сложных случаях, когда заболевание устойчиво к привычным средствам. Биопрепараты обладают одним существенным недостатком — высокой стоимостью, что ограничивает их широкое применение.
Местная терапия
Практикуется и наружный способ применения медикаментов, с этими целями назначаются лекарства для местного нанесения – гели, мази, кремы, пластыри с противовоспалительными компонентами. Основной эффект заключается в локальном воздействии на ткани сустава и околосуставные поверхности, лекарства используются с целью уменьшения боли и отека. Однако они обладают низкой эффективностью по сравнению с лекарствами, которые принимаются внутрь (таблетки), и рекомендуются только в комплексной терапии.
Часто наружные средства имеют многокомпонентный состав, могут содержать НПВС, гепарин (для улучшения микроциркуляции и проницаемости сосудов), местные анестетики (для уменьшения болезненности сустава).
Как лечиться от ревматоидного артрита при помощи физиотерапии
По мере стихания острого процесса всегда встает вопрос о том, что делать далее, в стадию затухания воспаления и при выходе в ремиссии. На этапе дополнительной коррекции, в том числе и в домашних условиях, показаны физионагрузки. Процедуры способствуют снижению болевых ощущений, устранению скованности по утрам, расширяют физическую активность пациента.
Применяются методики воздействия гальваническими токами и магнитными полями на область пораженных поверхностей, аппликации парафина или озокерита. Не менее эффективны и методики дозированного облучения инфракрасными лучами или ультразвуком определенной частоты.
Магнитотерапия при заболеваниях суставов оказывает наиболее выраженное положительное действие:
- уменьшает боли и отеки в области суставов;
- повышает объем движений;
- устраняет утреннюю скованность;
- позволяет уменьшить лекарственную нагрузку на организм, так как снижает необходимость приема препаратов с обезболивающим эффектом.
Хотя данные методики обладают достаточной активностью, они не могут применяться как единственное средство при решении вопроса как вылечить ревматоидный артрит и без назначения врача. Физиотерапия показана как дополнительная методика на фоне базисного лечения.
Задать вопрос врачу
Ревматоидный артрит – тяжелое, с трудом поддающееся лечению заболевание. Причины развития его установлены не полностью, тем не менее, при проведении правильно назначенного комплексного лечения качество жизни пациента может быть вполне удовлетворительным. Но это при условии неукоснительного выполнения больным всех рекомендаций лечащего врача.
Что такое ревматоидный артрит
Ревматоидный артрит (РА) – хроническое системное прогрессирующее заболевание, проявляющееся в виде воспаления в основном мелких суставов. Связано оно не с инфекцией, а с поломкой иммунной системы. Поражается соединительная ткань, поэтому данное заболевание называется системным. Патологический процесс часто распространяется и внутренние органы (сердце, сосуды, почки) – это внесуставные проявления болезни.
Всего в мире ревматоидным артритом болеет около 1% населения. Заболеть можно в любом возрасте, но чаще это случается в 35 – 55 лет у женщин и немного позже (в 40 – 60 лет) у мужчин. Ревматоидный артрит у женщины диагностируют в три раза чаще, чем мужчины.
Причины
Точные причины начала данного заболевания не установлены. Но известны основные причинные факторы:
- Наследственная предрасположенность – встречаются случаи семейных заболеваний.
- Влияние внутренних (эндогенных) факторов – у большинства больных женщин и мужчин отмечается низкий уровень мужских половых гормонов; научно подтверждено, что после использования оральных контрацептивов (ОК) риск развития болезни снижается.
- Влияние факторов внешней среды (экзогенных). Возбудители инфекции запускают аутоиммунную реакцию – аллергию на собственные ткани организма. Это связано с тем, что некоторые инфекционные возбудители имеют в составе своих клеток белки, схожие с белками тканей человека. При попадании этих возбудителей в организм иммунная система вырабатывает антитела (IgG), которые по неизвестной науке причине становятся антигенами (чужеродными для организма веществами). На них вырабатываются новые антитела IgM, IgA, IgG (ревматоидные факторы), уничтожающие их. Нарастание количества антител сопровождается усилением воспаления. Некоторые возбудители выделяют вещества, способствующие разрастанию суставной синовиальной оболочки и ферменты, повреждающие ткани.
В результате целого комплекса причин клетки синовиальной оболочки начинают выделять воспалительные цитокины – белковые молекулы, инициирующие и поддерживающие воспаление. Развивается длительно протекающий воспалительный процесс, происходит разрушение хрящевой и костной суставной ткани, деформация конечности. Хрящевая ткань заменяется соединительной, появляются костные разрастания, нарушается функция сустава. Очень часто причиной развивающегося аутоиммунного поражения суставов является герпетическая инфекция – вирусы простого герпеса 1, 2 типа, цитомегаловирус, вирус Эпштейна – Барр (вызывает мононуклеоз) и другие возбудители, например, микоплазмы.
Предрасполагающие (запускающие, триггерные) факторы:
- травмы, заболевания суставов;
- переохлаждения, постоянное пребывание в сыром помещении или в сыром климате;
- нервные перенапряжения, стрессы;
- имеет значение наличие хронических очагов инфекции – тонзиллиты, кариозные зубы, любые инфекционно-воспалительные процессы;
- прием некоторых лекарств с мутагенными свойствами.
Симптомы
Заболевание протекает волнообразно, в виде периодов обострений (рецидивов) и ремиссий.
Начало в большинстве случаев подострое и имеет связь с перенесенной инфекцией, переохлаждением, травмой или нервным перенапряжением, беременностью, родами.
Одновременно появляются незначительно выраженные боли в пораженных суставах, сначала преходящие, а затем постоянные. Еще один из первых симптомов, на который стоит обратить внимание, - легкая припухлость в суставной области. Она может проходить в течение дня, но затем становится постоянной.
В большинстве случаев при ревматоидном артрите поражается сначала небольшое количество суставов стоп и кистей. На ранней стадии могут также поражаться коленные суставы. Поражения симметричны. При подостром течении первые признаки нарушений появляются через несколько недель, при медленном, хроническом – через несколько месяцев.
Острое начало, высокая активность патологического процесса и системные проявления характерны для ювенильного ревматоидного артрита у детей и подростков. Он может начинаться с высокой температуры, изначального поражения сразу нескольких суставов и признаков поражения внутренних органов.
Ревматоидный артрит сопровождается признаками общей интоксикации. Это слабость, недомогание, небольшое повышение температуры тела, головные боли. Нарушается аппетит, больной теряет массу тела.
Суставной синдром. Поражаются сначала мелкие суставы кисти (число их увеличивается), а затем и крупные суставы (плечевые, коленные). Они опухают, становятся очень болезненными, постепенно теряют свою функцию, обездвиживаются. Длительное обездвиживание приводит к выраженной атрофии (уменьшению в объеме) мышц. Ревматоидный артрит характеризуется также тем, что поражения разных суставов могут быть неодинаковыми: в одних могут преобладать признаки воспаления (отек), в других – пролиферации (разрастания соединительной ткани с деформацией и нарушением функции).
Появляются подкожные ревматоидные узелки – небольшие, умеренно плотные, безболезненные образования, располагающиеся на поверхности тела, чаще всего на коже локтей.
Поражается периферическая нервная система. Из-за поражения нервов больные ощущают онемение, жжение, зябкость в конечностях.
При ревматоидном васкулите происходит поражение различных мелких и частично средних кровеносных сосудов. Часто это проявляется в виде точечных очагов некроза в области ногтей или безболезненных язв в области голени. Иногда васкулит может проявляться в виде микроинфарктов.
При частых обострениях и прогрессировании ревматоидного артрита происходит поражение внутренних органов - сердца (эндокардит), почек (нефрит), легких (узелковое поражение легочной ткани) и т.д.
К врачу следует обращаться при появлении следующих симптомов:
- Болей в суставах, легкой скованности движений по утрам, если:
- кто-то из близких родственников болеет ревматоидным артритом;
- вы недавно перенесли какое-то инфекционно-воспалительное заболевание (ОРВИ, ангину), затяжной стресс или просто переохладились;
- вы проживаете в холодной сырой местности.
- Небольшого повышения температуры, недомогания, снижения аппетита, потери массы тела, сопровождающихся легкой утренней скованностью движений.
Локализации процесса
При ревматоидном артрите вначале обычно поражаются мелкие суставы кистей, пальцев рук и стоп. Внешний вид верхних х конечностей:
Хруст в суставах - когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Внешний вид нижних конечностей:
- пальцы стоп приобретают молоточковидную форму;
- подвывихи мелких суставов приводят к развитию плоскостопия;
- для ревматоидной стопы характерно также вальгусное (кнаружи) отклонение стопы, связанное с поражением голеностопа;
- при поражении коленных суставов появляется сгибательная контрактура (неподвижность).
Тазобедренные суставы поражаются редко.
Стадии ревматоидного артрита
Ревматоидный артрит протекает в три стадии:
- Начальная, воспаления– поражение синовиальных сумок сопровождается болями, отеком околосуставных тканей.
- Прогрессирующая, пролиферации – быстрое деление клеток синовиальной оболочки, приводящее к ее уплотнению.
- Завершающая, деформации – при длительном течении воспаленные клетки начинают выделять фермент, разрушающий хрящевую и костную ткань, что приводит к изменению суставной формы и тяжелому нарушению их функции.
По длительности течения выделяют следующие стадии ревматоидного артрита:
- очень ранняя – до полугода;
- ранняя – от полугода до года;
- развернутая – до 2-х лет;
- поздняя – после 2-х лет.
- Околосуставной остеопороз – разрежение, истончение костной ткани;
- Сужение суставной щели и единичные эрозии на хрящевой суставной поверхности;
- Множественные глубокие эрозии суставных хрящей и костей;
- Присоединяется анкилоз - неподвижность сустава из-за сращения суставных поверхностей.
Стадии ревматоидного артрита
Существует несколько типов классификаций ревматоидного артрита по разным критериям.
По клинико-анатомическим признакам выделяют следующие формы ревматоидного артрита:
- суставная форма;
- суставно-висцеральная (системная) – поражаются не только суставы, но и внутренние органы;
- ювенильная форма – развивается у детей до 16 лет, характеризуется острым началом, лихорадкой и выраженными внесуставными проявлениями.
- медленнопрогрессирующий РА – самая частая форма, может продолжаться годами;
- быстропрогрессирующий РА – характеризуется злокачественным течением;
- без признаков прогрессирования – встречается редко.
По иммунологическим признакам:
- Наличие или отсутствие содержания в крови ревматоидного фактора (РФ) – антител к собственному иммуноглобулину G:
- серопозитивные – РФ обнаружен;
- серонегативные – РФ не обнаружен.
- Наличие или отсутствие в крови антител к циклическому цитрулинсодержащему пептиду – анти-ЦЦП или АЦЦП (цитрулин – продукт обмена, в норме полностью выводящийся из организма; при РА выделяются ферменты, встраивающие цитрулин в белки и превращающие его в чужеродный белок – антиген; на этот антиген иммунная система вырабатывает антитела):
- серопозитивные – АЦЦП обнаружен;
- серонегативные – АЦЦП не обнаружен.
Выделяют следующие критерии сохранности функций опорно-двигательного аппарата:
- Выполнение движений в полном объеме.
- Снижение двигательной активности. Появляются трудности, не позволяющие выполнять движения в полном объеме, особенно в профессиональной сфере.
- Нарушение подвижности, возможно только самообслуживание.
- Невозможны любые виды двигательной активности, в том числе самообслуживание.
Что будет, если не лечить
Если ревматоидный артрит не начать лечить своевременно, в дальнейшем он начнет быстро прогрессировать, что увеличивает риск развития возможных осложнений:
- деформации и утрата суставных функций, приводящие к инвалидности;
- изменению нервно-мышечной системы с нейропатиями и уменьшением объема мышц;
- поражению сердечно-сосудистой системы в виде васкулитов, эндокардитов, микроинфарктов;
- нарушениям со стороны почек с постепенным формированием хронической почечной недостаточности;
- поражениям органов зрения, в том числе язвенного характера;
- поражению плевры и легких - развитию плеврита и интерстициальной пневмонии;
- развитию анемии и системных тромбозов мелких кровеносных сосудов.
Диагностика
Диагноз ревматоидного артрита подтверждается данными дополнительного обследования. Диагностика ревматоидного артрита включает:
- Лабораторные исследования:
- общий анализ крови – выявляет воспалительный процесс (ускоряется СОЭ, изменяется число лейкоцитов);
- биохимия – позволяет уточнить причины воспаления и нарушения обменных процессов;
- иммунологические исследования – наличие или отсутствие специфических антител.
- Инструментальные исследования:
- рентгендиагностика – выявляет патологию суставов;
- компьютерная и магнитно-резонансная томография (КТ, МРТ) – позволяют провести оценку ранних суставных изменений;
- УЗИ – выявляет увеличение объема суставной жидкости и наличие участков некроза.
Как лечат ревматоидный артрит
Лечение ревматоидного артрита начинается с устранения воспаления и боли. Затем присоединяется комплексное лечение:
- диета;
- медикаментозная терапия (базисное лечение);
- средства народной медицины;
- физиотерапевтические процедуры;
- лечебная гимнастика и массаж;
- новые методики;
- хирургические методы лечения.
Питание при ревматоидном артрите должно быть регулярным и полноценным. В суточном рационе должны присутствовать продукты, богатые кальцием (творог, сыр, кефир), овощи, фрукты, овощные супы, нежирное мясо и рыба.
Из рациона должны быть исключены: концентрированные бульоны, овощи, богатые эфирными маслами (свежий лук, чеснок, редис), жирные, копченые, консервированные продукты, сладости, сдоба, сладкие газированные напитки. Должен быть полностью исключен прием алкоголя.
Это индивидуально подобранная терапия, включающая в себя применение нестероидных противовоспалительных препаратов (НПВП), глюкокортикоидных средств (ГКС), базисных препаратов и биологических агентов.
Чтобы облегчить состояние больного, лечение начинают с назначения НПВП. Современные лекарственные препараты этого ряда (нимесулид, целекоксиб, мелоксикам) снимают воспаление и боль в суставах, не вызывая выраженных побочных явлений, характерных для ранних НПВП (диклофенака и др.).
Если воспаление и боль носят выраженный характер и НПВП не помогают, назначают глюкокортикоидные гормоны (ГКС - преднизалон, дексаметазон, триамсинолон). Они быстро снимают отек, боль, устраняют повышенное содержание синовиальной жидкости, но имеют много побочных эффектов, поэтому их стараются назначать короткими курсами. Препараты этой группы назначают также для того, чтобы подавить разрастание синовиальной оболочки сустава. Иногда ГКС вводят в суставную полость. При сильных болях и воспалении ГКС назначают в виде пульс-терапии: внутривенно большими дозами на протяжении не более трех дней.
При тяжелом течении ревматоидного артрита назначают плазмаферез – очищение крови от антител. С этой же целью назначают сорбенты, например, Энтеросгель, очищающий организм от токсинов.
Препараты базисной терапии подавляют аутоиммунный воспалительный процесс и пролиферацию (размножение) клеток соединительной ткани, оказывающих разрушающее действие на суставы. Базисные средства действуют медленно, поэтому их назначают длительными курсами и подбирают индивидуально. Эффективные, проверенные временем базисные препараты метотрексат, сульфасалазин и лефлуномид (Арава). Последний препарат относится к новому поколению и имеет меньше побочных эффектов.
В последнее время для лечения ревматоидного артрита стали применять биологические агенты – антитела, цитокины и другие активные вещества, играющие значительную роль в иммунных реакциях. Одним из таких препаратов является ритуксимаб (Мабтера, Реддитукс). Активным действующим веществом препарата являются антитела мыши и человека, которые подавляют иммунные реакции. Назначение этого препарата позволяет реже назначать курсы комплексной медикаментозной терапии.
Народные средства при ревматоидном артрите применяют в основном наружно. Вот некоторые из них:
- кору вяза высушить, растереть в порошок, развести водой, разложить на салфетке над пораженной поверхностью в виде компресса на всю ночь; хорошо лечатся воспаление и боль;
- спиртовые растирания с экстрактами растений (корня лопуха, хмеля, цветков одуванчика, чабреца); в стеклянную банку помещают измельченные растения, заливают водкой, настаивают в темном месте 10 дней и используют как растирание.
Физиотерапевтические процедуры помогают быстрее избавить больного от воспаления и боли. С этой целью назначают:
- электрофорез с диклофенаком;
- фонофорез с дексаметазоном;
- аппликации с димексидом.
Хондропротекторы что это как выбрать, насколько они эффективны
Читайте также:


