Паратенонит ахиллова сухожилия можно лечить тодикампом
Паратенониты ахиллова сухожилия наиболее часто встречаются у бегунов на короткие и средние дистанции, барьеристов, а также у гимнастов и акробатов. В основе заболевания лежит рубцово-спаечный процесс в области скользящего аппарата ахиллова сухожилия, возникающий в результате микроциркуляторных нарушений, перенесенной травмы, перегрузок, перенапряжений, ношения неполноценной обуви, нервно-трофических и вегетативных нарушений (при патологии позвоночника) и др. Не исключена возможность заболевания коллагеновой соединительной ткани на почве изменений режима питания, приема лекарственных препаратов и т. д.
Симптомы. В острой стадии заболевания отмечаются разлитая припухлость области ахиллова сухожилия, боль при движении, хромота. Это обусловлено нарушением лимфооттока, серозным пропотеванием и инфильтрацией синовиальных оболочек скользящего аппарата. При пальпации ахиллова сухожилия определяются утолщение и болезненность окружающей его ткани. Реакция со стороны кожи, регионарных лимфоузлов, как правило, не наблюдается.
Позднее отек спадает, боль уменьшается, процесс переходит в подострую фазу. При устранении основной причины заболевания (физические нагрузки, смена грунта, устранение технической погрешности и др.), а также при своевременно начатом лечении явления острого асептического воспаления проходят. К сожалению, спортсмены неправильно оценивают тяжесть патологии и продолжают тренировки уже на фоне острого воспаления, что приводит к развитию хронического процесса. При обследовании в этом случае отмечается локальная боль в области ахиллова сухожилия и отчетливо пальпируется резко болезненное муфтообразное утолщение. Функция голеностопного сустава, как правило, не нарушается. Больные испытывают боли в области ахиллова сухожилия при выполнении больших по объему и интенсивности физических нагрузок. Постепенно они усиливаются, приобретая хронический характер, и обостряются на уровне субмаксимальных, а затем и средней интенсивности нагрузок, что приводит к заметному снижению спортивных результатов.
Консервативное лечение применяется в острой и подострой стадиях заболевания. Показаны новокаиновые блокады выше места поражения, наложение масляно-бальзамических повязок, временная иммобилизация голеностопного сустава. Лечение лучше проводить в специализированном стационаре. Для быстрейшей ликвидации воспаления рекомендуется вводить гидрокортизон — по 50 мг в околосухожильную клетчатку 2—3 раза (3. С. Миронова). Примерно через 2 недели, когда ликвидирован воспалительный процесс, повязку снимают и назначают тепловые ванны, массаж, специальный комплекс ЛФК. Широко используется физиотерапевтическое лечение: УВЧ-терапия, фонофорез гидрокортизоном, диадинамические токи в сочетании с электрофорезом новокаина. К тренировкам разрешается приступать не ранее чем через 3—4 недели. Консервативное лечение требует определенной настойчивости со стороны врачей и педантичного отношения к выполнению врачебных рекомендаций со стороны тренера и самого больного. Несоблюдение этих условий, как правило, приводит к формированию хронического паратенонита.
Оперативное лечение. Показанием к этому методу лечения служат постоянные боли в области ахиллова сухожилия, нарушение нормального тренировочного цикла, снижение спортивной работоспособности и отсутствие положительного эффекта от проводимого консервативного лечения. Абсолютным показанием к операции является наличие отчетливой клиники спаечного процесса вокруг ахиллова сухожилия.
Техника операции. Разрез кожи проводится по внутренней или наружной поверхности ахиллова сухожилия, затем рассекается фасция, а с помощью ультразвукового ножа — спайки. Одновременно иссекаются неполноценные участки паратенония. Рана наполняется 0,5%-ным раствором новокаина, после чего специальным инструментом производится ультразвуковая обработка тканей, смысл которой заключается в том, чтобы таким образом пропитать ткани раствором новокаина. Операция заканчивается наложением кожных швов.
В послеоперационном периоде проводится кратковременная иммобилизация голеностопного сустава (в течение 5—7 дней), но может и не проводиться. После снятия кожных швов назначаются водные процедуры, массаж голени, электрофорез с литием, повязки с раствором ронидазы.
Большое значение придается в этот период организации двигательного режима. В первые 2 недели больные ходят с костылями, слегка нагружая оперированную ногу. Проводится специальный комплекс общеукрепляющих упражнений для мышц верхних конечностей, плечевого пояса, туловища, здоровой ноги, бедра оперированной конечности, при этом используются различные отягощения. Движения в голеностопном суставе в течение недели проводятся в облегченных, щадящих условиях, с использованием теплых ванн и плавательного лечебного бассейна. Затем нагрузки постепенно увеличиваются, так же как и степень отягощения. Основное правило — движение без боли! Раннее форсированное восстановление функции оперированной конечности может свести на нет результаты операции и надолго удлинить сроки медицинской реабилитации. В послеоперационном периоде применяется и медикаментозное лечение: введение витаминов группы В (В1, В6, В12), стекловидного тела. Завершает восстановительный курс санаторно-курортное лечение (грязевые аппликации в сочетании с приемом сероводородных ванн). К тренировкам разрешается приступить не ранее чем через 2—3 месяца с момента операции.
Следует отметить, что во время операции неоднократно находят глыбки нерассосавшегося гидрокортизона в окружающих ахиллово сухожилие тканях. В связи с этим возникает вопрос: велика ли эффективность предшествующей гидрокортизонотерапии?

Это – патологический процесс, который представлен асептическим воспалительным процессом непосредственно в самом сухожилии и сухожильном влагалище. Провоцирующим фактором при этом заболевании служит сильное перенапряжение или травматизация.
В структуре и функции мышцы в целом большое значение имеют различные соединительнотканные образования, осуществляющие в мышце опорную функцию. Эти образования вместе с сухожилиями, апоневрозами и зонами прикрепления мышц и сухожилий к костям называют миоэнтезическим аппаратом. Его заболевания — один из наиболее распространенных видов патологии опорно-двигательного аппарата, встречающихся у спортсменов. Они возникают при многократной или повторной перегрузке.
К этим заболеваниям, которые могут быть как острыми, так и хроническими, относятся: паратенонит, тендовагинит, тендинит.
Паратенонит — заболевание околосухожильной клетчатки воспалительного характера. Оно возникает вследствие травмирования околосухожильной клетчатки сухожилием. Острый паратенонит развивается в течение одной тренировки или соревнования. Он может наблюдаться даже у подготовленных спортсменов, если условия тренировки непривычны: тяжелый сыпучий грунт при беге, сильная отдача или плохое скольжение при ходьбе на лыжах, охлаждение и т. п. При этом заболевании возникают умеренные боли в области сухожилий. При выраженных воспалительных изменениях околосухожильной клетчатки движения сопровождаются, кроме боли, хрустом (крепитацией). Этот хруст особенно легко улавливается, если положить пальцы на больное место. Такой паратенонит называют крепитирующим. Хронический паратенонит развивается медленно, исподволь, но в этом случае патологические изменения в тканях более выражены. Воспалительный процесс в околосухожильной клетчатке нередко приводит к срастанию ее с сухожилием. Спаявшийся с сухожилием участок перемещается вместе с ним при движении и травмирует неизменную часть клетчатки. Это постепенно вовлекает в патологический процесс все новые ее слои.
Тонкости болезни
Этот патологический процесс в основном относится к группе профессиональных заболеваний опорно-двигательной системы.
Этиологическими факторами можно назвать:
- Хроническая травматизация мышечной ткани.
- Перенапряжение сухожилий и окружающей клетчатки, стенозирующие лигаментиты.
- Повторение однотипных двигательных актов ступней либо пальцами, с частотой 50 – 60 раз в минуту. Причем переход между ритмом, скоростью и характеристикой выполняемых движений проводятся в резком темпе.
Локализация патологического процесса:
- Передняя поверхность голени. Статистически занимает около 10 – 20% выявленных случаев.
- Бедро повреждается в крайне редких явлениях.
- Зона Ахиллова сухожилия. Занимает примерно 15%.
Паратенониту свойственен профессиональный характер. Следовательно, группу риска составляют работники следующего перечня профессий:
- Шлифовщик и полировщик.
- Стенографист, машинистка, швея.
- Специалисты на педальных устройствах.
- Гладильщица.
- Доярки с ручным доением.
- Слесарь, токарь, плотник, кузнец.
Некоторые источники связывают подобное заболевание с метеорологическими факторами (увеличеснная влажность, повышенная температура в производственном цехе), которые оказывают определенное влияние на патологический процесс. Однако, все же на развитие патологического процесса влияет все же динамика двигательных актов, а метеоусловия выступают как усугубляющий фактор.
Симптомокомплекс
Главными проявлениями крепитирующего тендовагинита являются такие признаки:
- Болевые ощущения в зоне поврежденного сухожилия разной степени тяжести и характера в зависимости от индивидуального порога болевой чувствительности больного.
- Припухлости вплоть до гематомы.
- Хруст в сухожилии. Это и есть названиеобразующий симптом.
- Жалобы на слабость в травмированной конечности. Привычные движения осуществляются с приложением значительных усилий.

Тендовагинит означает воспаление сухожильных влагалищ— особых образований, окружающих сухожилия (в области стопы и кисти), которые предотвращают их трение об окружающие ткани. При перегрузках синовиальные оболочки, выстилающие внутреннюю поверхность влагалищ, травмируются, воспаляются, и образующийся при этом отек затрудняет скольжение сухожилия. Появляются боли и ограничение движений.
Тендинит — заболевание сухожилия вследствие постоянных длительных его перенапряжений, приводящих к патологическим изменениям, а в дальнейшем — к надрывам и разрывам сухожилия. Появляются боли, возникающие даже при незначительной нагрузке (например, при ходьбе в случае тендинита ахиллова сухожилия).
Крепитирующий паратенонит предплечья
Это асептическое, серозно-геморрагическое воспаление рыхлой соединительной ткани. Оно характеризуется четырьмя симптомами: болью, припухлостью, крепитацией и снижением функции кисти. Возникает паратенонит чаще остро, после непривычной, чрезмерно интенсивной или слишком продолжительной работы, с напряжением кисти (выкручивание белья, работа с гаечным ключом, рычагами и т. п.). Наблюдается заболевание и после гриппа, ревматоидной инфекции и т. д.

Распознать профессиональный крепитирующий паратенонит предплечья нетрудно в острой фазе, когда имеются четыре основных симптома, а при затянувшемся заболевании нужно дифференцировать от специфических и ревматоидных тендовагинитов, миозита, неврита кожной ветви лучевого нерва и стенозирующего лигаментита I тыльного запястного канала, от дегенеративно-дистрофических заболеваний луче-запястного сустава. Тщательно собранный анамнез, обследование больного, рентгенография почти всегда способствуют уточнению диагноза. Профессиональный крепитирующий паратенонит чаще наблюдается у молодых, нетренированных рабочих, иногда и мастеров, имевших перерыв в работе или изменение в нормах, технологии и ритме производства.
Лечение профессионального крепитирующего паратенонита предплечья достаточно разработано. В остром периоде заболевания основным и обязательным способом является иммобилизация, обеспечивающая полный покой конечности.

Рекомендуется придерживаться следующей схемы лечения. С установлением диагноза производится новокаиновая блокада на предплечье в зоне наибольшей болезненности, накладывается гипсовая повязка, от дистальных фаланг до локтя при функциональном положении пальцев, с фиксированным отведенным и противопоставленным первым пальцем. Через два дня в случае стойких болей, отека и крепитации повторяется блокада, внутрь назначается метиндол или бутадион — 2—3 раза в день. С 3—4-го дня применяется тепло: грелка, соллюкс, УВЧ-терапия; с 5—6-го дня — кратковременные активные и пассивные движения в лучезапястном суставе и пальцами; на 6—7-й день гипсовая лонгета удаляется и увеличивается объем движений, не связанных с напряжением. На 8—9-й день при исчезновении симптомов заболевания можно выписать пациента по профбольничному листку на облегченную работу на 3—5 дней (в зависимости от характера работы) и лишь после этого, при хорошем самочувствии допустить к основной работе. При этом необходимо обучить пациента ежедневной санации рук, расслаблению мышц и соблюдению ритма движений и микроотдыха. Средняя продолжительность нетрудоспособности при остром профессиональном паратеноните — 10— 20 дней. Все авторы, изучавшие это заболевание, отмечают склонность к рецидивам (16—20%), если лечение было кратковременным, иммобилизация руки недостаточно продолжительной или неправильно выполненной и если больной сразу выписан на работу, требующую напряжения руки. Для профилактики рецидива крепитирующего паратенонита рекомендуется рабочим надевать на предплечье эластичную манжетку, что приводит к значительному снижению заболеваемости паратенонитом. Схема лечения крепитирующего паратенонита в острой фазе не утратила значения, но следует учитывать общее состояние здоровья пациента, а также не отказываться от сочетанной терапии с применением энзимов и других противовоспалительных факторов.
Тендопериостопатия основания надколенника.
Тендопериостопатия основания надколенника клинически проявляется местной болезненностью нижнего полюса надколенника, припухлостью как за счет мягких тканей, так и надкостницы в виде плотных неровностей на последней. Тендопериостопатия основания надколенника часто сочетается с хронической травматизацией поднадколенникового жирового тела.
В этом случае по обе стороны от связки надколенника видны округлой формы выбухания, при пальпации плотные, резко болезненные, при сгибании голени эти образования исчезают, при разгибании они вновь появляются, а при надавливании на них появляется болезненность. При хронической микротравме области пяточного сухожилия у танцовщиков классического танца и исполнителей народных танцев при частых и резких приседаниях и вставаниях возникает боль в пяточном сухожилии, чаще в средней его части. Это паратенонит пяточного сухожилия, когда в патологический процесс вовлекаются околосухожильные ткани — паратенон (сухожильное влагалище) и предсухожильная клетчатка.
Паратенонит развивается постепенно, возникает перегрузка паратенона и жировой ткани, продуцируется жидкость, кровь при микронадрывах, выпадает фибрин и образуется спаечный процесс между сухожилием и паратеноном, последний уплотняется. Подобные паратенониты (как их еще называют теносиновиты, тендовагиниты) возникают у балерин на тыле стопы в области сухожилий-разгибателей, в области латеральной лодыжки (влагалище малоберцовых мышц), с внутренней поверхности голеностопного сустава (влагалище большеберцовой мышцы и сгибатели пальцев).
Клинически паратенонит проявляется болью в околосухожильной ткани, в последующем появляется продолговатая опухоль мягкоэластической консистенции, а вокруг пяточного сухожилия образуется муфтообразное утолщение, болезненное при пальпации, плотное. При отсутствии специализированного наблюдения за артистами балета, недостаточно квалифицированном лечении или в случае, когда артист балета продолжает танцевать с болевым синдромом, в области прикрепления сухожилия или связки, или средней их части может наступить патологический отрыв или разрыв связки надколенника, сухожилия прямой мышцы бедра, длинной головки двуглавой мышцы плеча, пяточного сухожилия и др.
При патологическом изменении сухожилия достаточно небольшого усилия, чтобы возникли боль, хруст, деформация этого участка, нарушение функции конечности. Клинически в момент разрыва возникают боль, отек, на следующий день появляется кровоподтек синего цвета, пальпируется дефект тканей в месте поврежденного сухожилия.
При осмотре патологических разрывов сухожилий на операционном столе определяются признаки дегенеративного их изменения, слабое кровоизлияние, концы сухожилий плотные, иногда омозолелые, что подтверждает длительную постоянную микротравматизацию этого органа. У артистов балета наблюдается продольное разволокнение пяточного сухожилия, расхождение волокон, кровотечение скудное, наблюдаются участки желтого цвета (следы бывших кровоизлияний). Патологическому разрыву подвергается сухожилие длинной головки двуглавой мышцы плеча на почве перегрузки и хронической микротравмы. Чаще происходит отрыв сухожилия от проксимального места прикрепления у суставной впадины.
Патологический отрыв связки надколенника происходит от основания надколенника. Возникает боль, пострадавший не может самостоятельно разогнуть голень; пальпируется западение в области повреждения связки. Хронической травматизации подвергаются и такие анатомические образования, как бурсы (сумки), располагающиеся у мест прикрепления связок и сухожилий к кости. Чаще всего у артистов балета хронической травматизации подвергаются подиадколенниковая слизистая сумка коленного сустава и пяточная сумка. Их травматизация связана с такими профессиональными движениями, как глубокое приседание, сгибание и разгибание голени в быстром темпе, вставание на пальцы и полупальцы и др. Это приводит к выделению большого количества жидкости в полость сумки, повышению вязкости жидкости, попаданию форменных элементов крови в полость микротравматизации, выпадению фибрина, что ведет к уплотнению стенок сумки. Стенки становятся плотными, малоэластичными, давят на окружающие ткани, вызывая вторичные изменения в кости и постепенно усиливая болевой синдром.
Лечебные мероприятия
Паратенонит – болезнь, которая характеризуется высоким риском рецидивного повторения. Таким образом, травмированным с таким диагнозом рекомендуется как строго соблюдать поставленный курс лечения, так и выполнять профилактические меры в будущем.
В случае несвоевременного начала терапии паратенонита, либо больной игнорировал рекомендации врача, патологический процесс может принять тенденцию к прогрессированию и перехода в хроническую форму течения. В последнем варианте пациенту нужно придерживаться выполнения профилактических мероприятий с целью избегания обострения болезни. Здесь тогда пациентам иногда требуется смена места работы.
Продолжительность терапии занимает в среднем 12-15 дней. Мероприятия, позволяющие восстановить нормальную функцию сухожилия, выглядит следующим образом:
- Иммобилизация травмированной конечности посредством съемной лонгеты. Гипсовая лонгета выполняется из 10-12 слоев.
- Новокаиновые блокады, курсовое лечение. При локализации в области ахиллова сухожилия осуществляют блокаду мышечных волокон голени. Курс включает 2-3 блокады через день. С этой целью применяют от 8 до 10 мл 0,5% раствора новокаина.
- Спустя четыре дня при необходимости с целью более быстрого восстановления назначается физиотерапия:
- Согревающий компресс, грелка.
- УВЧ-терапия.
- Парафиновые аппликации (4-6 сеансов). Проводится при снятой гипсовой лонгете.
При соблюдении всех врачебных требований практически полное исчезновение признаков наблюдается восьмой или девятый день лечения.
В случае необходимости возврата к прежней работе, учитывая показатели восстановления, врач позволяет больному приступить к работе с седьмого дня при условии применения облегченного варианта работы.
Исключительно спустя пятнадцать дней после выписки рекомендуется приступать к основному типу профессиональной деятельности.
Профилактические мероприятия
В клинической травматологии существует ряд рекомендаций по вопросу профилактики получения травмы, приводящей к паратенониту:
- В случае монотонной и стереотипной трудовой деятельности рекомендуется использовать интервальные паузы между выполняемыми движениями. Отдыхать необходимо в течение 5-10 минут. Рекомендуемый интервал между перерывами – примерно 50 минут.
- После длительного перестоя нагрузка должна увеличиваться постепенно – примерно за три-пять дней.
- Выполнение производственной гимнастики.
В случае принадлежности к группе риска рекомендуется использовать ношение специальных повязок.
Внимание! Все материалы размещенные на странице не являются рекламой,
а есть не что иное как мнение самого автора,
которое может не совпадать с мнением других людей и юридических лиц!
Нам все время говорят, что занятия спортом – это хорошо для здоровья. Конечно, умеренные физические нагрузки просто необходимы, чтобы быть в тонусе и иметь здоровое тело и здоровый дух. Но, как известно, занятия профессиональным спортом – это не только деньги и слава, но еще и частые травмы, которые порой бывают причиной ухода спортсмена из большого спорта. В нашей статье разберем одно из таких заболеваний – тендинит ахиллова сухожилия. Лечение данного недуга также будет рассмотрено.
Что представляет собой патология
Тендинит – это такое заболевание, которое характеризуется воспалительным процессом в области ахиллова сухожилия. Патология часто развивается у людей, профессионально занимающихся спортом, то есть подвергающих ахиллово сухожилие перенапряжению, что и приводит к появлению заболевания.
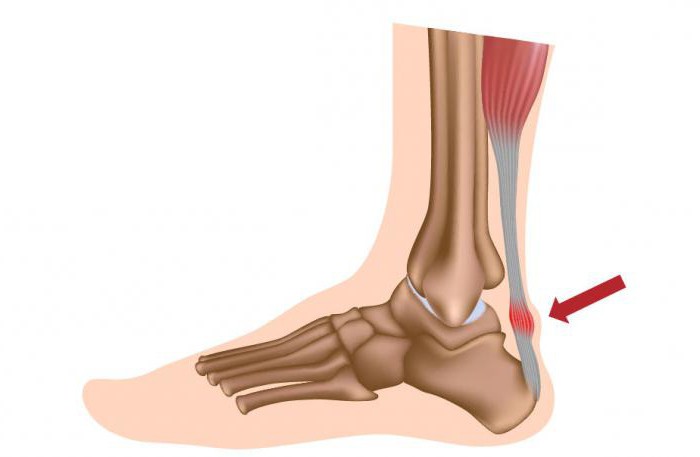
Ниже подробнее рассмотрим лечение. Тендинит ахиллова сухожилия может развиться и в старшем возрасте, даже у тех, кто не занимается спортом. Это связано с возрастными изменениями, постепенно снижается объем движения в голеностопном суставе, и сухожилие становится менее эластичным, что и может привести к травмированию.
Что провоцирует развитие заболевания
Вам поставлен диагноз "тендинит ахиллова сухожилия"? Лечение и причины данной патологии будут рассмотрены в статье. Для начала остановимся более подробно на факторах, провоцирующих заболевание:
- Снижение эластичности с возрастом. В состав сухожилия входят коллагеновые и эластичные волокна, которые делают его прочным и растяжимым. Чем старше становится человек, тем все больше уменьшаются эти показатели, и нагрузки могут привести к разрывам или повреждению волокон сухожилия. Именно с этим связано то, что после 35 лет любые тренировки следует начинать с разминки.
- Большие нагрузки. Как правило, им подвергаются спортсмены. Избыточные тренировки приводят к перенапряжению сухожилия. Короткий период отдыха не позволяет тканям достаточно восстановиться и может произойти разрыв волокон.
- Плоскостопие с гиперпронацией, когда стопа заваливается внутрь. При ходьбе в таком положении сухожилие больше растягивается и может травмироваться.
- Неудобная обувь, особенно для спортивных тренировок. Происходит неправильное распределение нагрузки, что может привести к развитию данной патологии. Любовь у женщин к высоким каблукам может закончиться тем, что образуется тендинит ахиллова сухожилия. Лечение в этом случае также необходимо.
- Нарост на пятке (деформация Хаглунда) в том месте, где прикрепляется сухожилие.
- Инфекционные заболевания также могут спровоцировать развитие патологии.
- Некоторые проблемы с костями и суставами, например, артрит. Разная длина ног.
- Причиной развития патологии могут стать подагра, ревматоидный артрит, болезни щитовидной железы.

Симптоматика заболевания
Протекать данное заболевание может в двух формах:
- Острой.
- Хронической.
Если имеет место острая форма патологии, то проявления возможны следующие:
- Появление болевых ощущений во время нагрузки или тренировочного процесса. Постепенно боль утихает, а после отдыха и вовсе исчезает.

- Если пощупать ахиллово сухожилие, то чувствуется дискомфорт.
Если дать ногам отдых, то происходит срастание микроразрывов, поэтому и кажется, что все прошло, но новые нагрузки приводят к повторному травмированию.
Если не обратить внимания на симптомы вовремя, то постепенно патология переходит в хроническую форму, которая имеет следующие признаки:
- Постепенное нарастание боли.
- Во время нагрузки боль становится сильнее, даже разогрев и разминка не помогают.
- Отдых также не избавляет от болевых ощущений, сразу после пробуждения уже можно их ощущать.
- Во время спуска или подъема по лестнице развивается болевой синдром.
Как хроническая, так и острая формы заболевания могут также иметь следующие проявления:
- Сухожилие утолщается.
- В икроножных мышцах чувствуется излишнее напряжение.
- В области лодыжки может ограничиться подвижность.
- Боль может ощущаться по всему сухожилию или только в области пятки.
- Может появляться скрип во время движения голеностопного сустава.
- Все труднее становится сгибать стопу и становиться на носочки.
Не стоит допускать, чтобы развился хронический тендинит ахиллова сухожилия. Лечение в таком случае потребуется более длительное и серьезное.
Разновидности заболевания
Протекать недуг и проявляться может по-разному. В зависимости от этого выделяют несколько форм патологии:
- Перитендинит проявляется воспалительным процессом в окружающих мягких тканях.
- Тендинит – поражается само ахиллово сухожилие, прилежащие ткани не затрагиваются.
- Энтезопатия. При такой форме заболевания дегенеративный процесс развивается на границе с костью, может появиться пяточная шпора.
Диагностирование заболевания
Если предполагается тендинит ахиллова сухожилия, лечение стоит начинать только после уточнения диагноза.
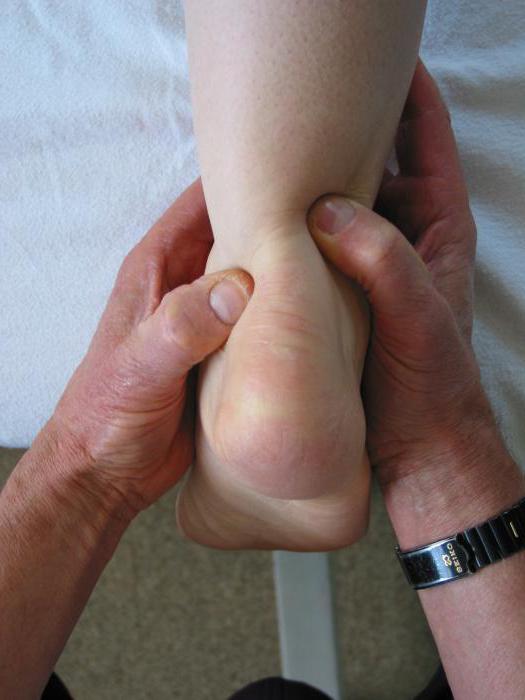
В качестве диагностических методов используются следующие:
- Физикальное обследование. Врач проводит пальпацию и определяет места, где больше всего ощущается боль.
- Лучевая диагностика, но при отсутствии кальцификатов она не поможет поставить точный диагноз.
- МРТ поможет определить наличие разрывов.
- УЗИ. С его помощью можно определить необходимость хирургического вмешательства.
- Проводится еще и рентгенологическое исследование, оно показывает места воспалительного процесса.
После того как диагностика подтвердит тендинит ахиллова сухожилия, лечение должно назначаться врачом.
Терапия тендинита
Если неприятные ощущения в сухожилии возникли первый раз, то бывает достаточно на некоторое время ограничить нагрузки и дать отдых ногам. Чтобы убрать отек и покраснение, можно воспользоваться льдом.
Если даже после отдыха и снижения нагрузки боль не проходит, то придется посетить врача. Как правило, лечение данного заболевания ведется в нескольких направлениях:
- Консервативная терапия.
- Медикаментозное лечение.
- Народные методы терапии.
- Физиотерапевтические процедуры.
- Хирургическое вмешательство.
В зависимости от тяжести заболевания, доктор выбирает тактику лечения.
Медикаментозное лечение тендинита
Если имеет место тендинит ахиллова сухожилия, лечение разрывов или небольших травм должно начинаться со снижения нагрузки и обездвижения этой области. Это можно сделать несколькими способами:
- Наложить шину или гипс.
- Использовать эластичный бинт.
- Тейпирование.
- Наложение ортезов, которые могут частично или полностью ограничить движение.
Именно с этого должно начинаться, если имеет место тендинит ахиллова сухожилия, лечение. Фото это хорошо демонстрирует.

Далее врач назначает медикаментозную терапию, в которую входит:
После того как с помощью лекарств удастся снять воспаление и уменьшить болевые ощущения, можно приступать к физиотерапевтическим процедурам.
Физиотерапия против тендинита
Физиотерапевтические методы являются прекрасным дополнением к медикаментозному лечению. Чаще всего назначают пациентам следующие процедуры:
- Магнитотерапию.
- Лечение лазером.
- Ультразвуковое лечение.
- Ударно-волновую терапию.
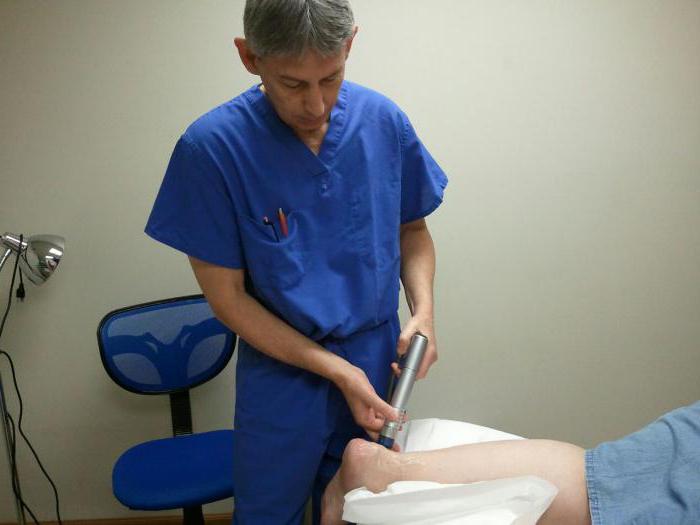
- Электрофорез.
- Грязевые аппликации.
Правильно проведенная терапия, если имеет место тендинит ахиллова сухожилия (лечение и симптомы представлены вашему вниманию в статье), в скором времени дает положительный результат. Боль стихает и восстановится подвижность.
Народная медицина при тендините
При многих заболеваниях может помочь народное лечение. Тендинит ахиллова сухожилия также хорошо ему поддается. Наиболее действенными способами можно назвать:
Если имеется тендинит ахиллова сухожилия, лечение народными средствами можно проводить с использованием настоев и отваров лекарственных трав:
- Приготовить настой из столовой ложки окопника, календулы и 250 мл горячей воды. Довести до кипения, настоять несколько часов, а затем 1 столовую ложку настоя развести в 300 мл воды и сделать повязку на травмированное место.
- Компресс из девясила. Надо взять 3 ложки травы и залить 0,5 литрами горячей воды, кипятить 15 минут. Смочить в отваре салфетку и приложить к больному месту.
- Использование сосновых веточек для приготовления ванночек. Надо взять ведро и на две трети заполнить веточками сосны, залить холодной водой и проварить в течение получаса. Затем надо настоять 2-3 часа и принимать ванночки по 15-20 минут.
- Использовать для растирки больного места смесь из 2 капель пихтового и лавандового масел, а также добавить чайную ложку любого растительного.
- Настойка полыни оказывает общеукрепляющее воздействие на организм и снимает воспаление. Чтобы ее приготовить надо взять 2 столовые ложки сухой травы и залить 250 мл кипятка, после 30-минутного настаивания принимать по столовой ложке несколько раз в сутки.
После компресса можно порекомендовать применение одной из мазей:
- Мазь из календулы поможет справиться с воспалительным процессом. Приготовить довольно просто: надо смешать в равных количествах детский крем и цветы календулы. Наносить на больное место лучше всего на ночь.
- Взять одинаковое количество свиного жира и мази из полыни, соединить и расплавить на огне. После охлаждения можно наносить на пораженное место.
- Можно приготовить мазь из глины. Для этого надо взять 500 г глины и развести ее в воде до консистенции мастики, а потом добавить 4 столовые ложки яблочного уксуса. Затем смочить в полученном составе салфетку и приложить к больному месту на час. Курс терапии составляет до 6 процедур и помогает избавиться от боли и отека.
Таким образом, если поставлен диагноз "тендинит ахиллова сухожилия", лечение народными средствами поможет быстрее вернуть привычный образ жизни.
Оперативное вмешательство
Если испробованы все консервативные методы лечения, а результата нет, то придется прибегнуть к хирургическому вмешательству. Врач в процессе операции делает надрез и иссекает пораженный участок, а затем сухожилие сшивается. Если имеется нарост Хаглунда, то его тоже удаляют.
Если все-таки пришлось прибегать к хирургическому вмешательству при таком заболевании, как тендинит ахиллова сухожилия, лечение, реабилитация после операции займет пару месяцев. Придется на протяжении 6 недель носить специальный сапожок. Постепенно, примерно через пару недель, можно пробовать наступать на прооперированную ногу.
После снятия ортеза назначается курс реабилитации, который поможет полностью восстановить функционирование сухожилия. На это обычно уходит от месяца до трех.
Специальные упражнения при тендините
После оперативного вмешательства комплекс упражнений поможет быстрее восстановиться. Вот некоторые рекомендации по их выполнению:
- На первом месте стоит ходьба, для этого надо подобрать удобную обувь и в процессе передвижения осуществлять плавный перекат с пятки на носочек. Время ходьбы, скорость и длину шага надо увеличивать постепенно.
- Рекомендуется делать подъем на носочки и полуприседания.
- Хорошо помогают восстановлению упражнения в воде. Тело теряет большую часть веса, поэтому те упражнения, которые в определенный период нельзя делать в зале, спокойно можно выполнять в воде.
- Заниматься бегом можно только после хорошей разминки.
- Полезно выполнять упражнения для растяжения икроножных мышц и сухожилия, для этого стать около стены, опереться руками, а травмированную ногу отставить назад и упереться на носок. Оставаться в таком положении 30 секунд.
- Встать на край платформы и приседать. Такое упражнение усиливает прочность и эластичность ахиллова сухожилия.
Выполняя любые упражнения, необходимо помнить, что нагрузка должна нарастать постепенно. Возвращаться к спортивным тренировкам можно только после разрешения лечащего врача.
Как предотвратить развитие патологии
Мы рассмотрели такое заболевание, как тендинит ахиллова сухожилия. Лечение и профилактика его должны быть на должном уровне, чтобы не допустить развития патологии. Для этого стоит соблюдать следующие рекомендации:
- С возрастом эластичность сухожилия снижается, поэтому после 40 лет необходимо вести подвижный образ жизни и в комплекс упражнений включать обязательно те, которые помогут задействовать икроножные мышцы.
- Занимаясь спортом или любыми нагрузками, не следует сразу приступать к основным упражнениям, необходимо делать разминку и комплекс на растяжку.
- Все спортсмены должны следить за соблюдением режима тренировки, мышцы не следует перегружать.
- Для любых спортивных занятий надо правильно подбирать обувь.
Читайте также:


