Пцр на хламидии отрицательный может ли быть болезнь рейтера
Синдром Рейтера — это осложнение такого заболевания, как хламидиоз. Данная патология характеризуется сбоем в работе иммунитета: иммунные клетки активно атакуют ткани организма, вызывая в них различные повреждения.
В 80% случаев этот недуг атакует мужчин в возрасте от 20 до 35 лет, реже — женщин, достаточно редко — детей. Основным этиологическим агентом болезни Рейтера является хламидия — микроорганизм, способный к паразитированию в клетках человека в виде цитоплазматических включений.
Что это такое?
Болезнь Рейтера — это одновременное поражение мочеполовых органов (простатит, уретрит), суставов (артрит) и конъюнктивы глаз (конъюнктивит). Его появлению способствует аутоиммунный процесс, развивающийся в результате кишечной и мочеполовой инфекций. Помимо этого, данный недуг может возникать после перенесенного колита, вызванного бактериями сальмонеллой, шигеллой, иерсинией, а также уреаплазменной инфекцией.
В течении болезни Рейтера клиницисты выделяют две стадии:
- иммунопатологическую, сопровождающуюся поражением синовиальной мембраны суставов и конъюнктивы;
- инфекционную, которая характеризуется пребыванием возбудителя в кишечном тракте и мочеполовой системе.

Причина
Болезнь Рейтера развивается из-за инфекций (бактериальных и вирусных), а также по причине особенностей иммунной системы человека, обусловленных наследственностью. Данный синдром впервые был описан клиницистами как осложнение кишечной инфекции, но уже известно, что основная его причина — хламидиоз. Чаще всего болезнь Рейтера возникает при наличии хламидиоза у людей с генетической предрасположенностью.
Симптомы синдрома Рейтера при хламидиозе
При данной патологии инкубационный период составляет от 1 до 2 недель. Болезнь начинается с сильного воспаления мочеиспускательного канала и в большинстве случаев проявляется болезненностью при мочеиспускании. В отдельных случаях уретрит протекает скрыто, без каких-либо ощущений и проявляется только изменениями в моче при диагностике заболевания. Вскоре после уретрита наступает конъюнктивит (реже — воспаления век, сетчатки, радужки и других частей глаза), а также обычно происходит следующее:
- Спустя 2-3 недели, а иногда и несколько месяцев возникает боль в области суставов пальцев ног, кожа над суставами становится воспаленной и горячей на ощупь.
- Процесс прогрессирует, боли усиливаются, у пациентов отмечается припухлость суставов. Далее поражаются и другие суставы (как правило, асимметрично). Достаточно часто наблюдаются бурситы в области пяток (возможно развитие пяточных шпор) и воспаление ахиллова сухожилия. В редких случаях могут появиться сильные боли в позвоночнике и развиться заболевание саркоилеит.
- Кроме этого, на слизистой полости рта могут образоваться язвочки, а на теле — красные пятна.
- Возможно безболезненное увеличение лимфоузлов, в частности паховых; у 10-20% больных наблюдаются признаки поражения легких, сердца, почек (нефрит, амилоидоз), нервной системы (полиневриты).

Стоит отметить, что у 50% больных отмечается исчезновение суставной симптоматики, у 35% — рецидивы артрита, у 15% артрит становится хроническим. У 30-50% больных мужского пола развивается поражение кожных покровов полового члена.
Диагностика
Диагностические критерии данной патологии:
- Молодой возраст.
- Наличие хронологической связи между инфекциями (кишечной и мочеполовой) и развитием симптомов конъюнктивита и/или артрита, а также поражением кожи и слизистых.
- Воспаление в мочеполовой системе. Обнаружение хламидий в соскобах цервикального канала шейки матки и эпителия мочеиспускательного канала.
- Острый асимметричный артрит суставов нижних конечностей (чаще всего суставов пальцев ног) с пяточными бурситами и энтезопатиями.
Лабораторные исследования при болезни Рейтера:
- Анализ мочи. Лейкоцитоз по Аддису-Каковскому, Нечипоренко, а также трехстаканная проба (лейкоциты обнаруживаются в первой порции мочи).
- Общий анализ крови: отмечается умеренное количество лейкоцитов, признаки гипохромной анемии, повышение СОЭ.
- Обнаружение хламидийной инфекции. Цитологическое исследование конъюнктивы, цервикального канала, соскобов слизистой уретры, а также сока и спермы предстательной железы.
- Биохимический анализ крови: СРП, РФ-отрицательный, сиаловых кислот, серомукоида, повышение уровня альфа-2, бета-глобулинов.
- Исследование секрета простаты — снижение количества лецитиновых зерен, более десяти лейкоцитов в поле зрения.
- Анализ синовиальной жидкостина наличие изменений воспалительного типа: количество лейкоцитов 12-50×109/л, муциновый сгусток рыхлый, хламидийные антигены и антитела, цитофагоцитирующие макрофаги, ревматоидный фактор не определяется, нейтрофилы составляют более 70%.
- Выявляется антиген HLA B27 (характерен для синдрома Рейтера).

Лечение
Лечение данного заболевания проводится в нескольких направлениях:
- Первое имеет целью борьбу с инфекцией. В этот период больному показаны антибиотики.
- Мероприятия второго подавляют воспаление органов. Пациентам показаны противовоспалительные нестероидные средства, глюкокортикоиды, цитостатики.

- Общие понятия о хламидиях
- Урогенитальный хламидиоз
- Показания к проведению анализа на хламидиоз
- Виды анализов
- Дополнительно
- Итоги
- Видео по теме
Хламидии являются возбудителями венерического заболевания хламидиоз. Диагностика осложнена неоднозначным течением болезни и неспецифическими симптомами. Хламидийная инфекция протекает в острой, латентной или бессимптомной форме.
Наиболее информативный способ выявления хламидии в крови – специальные исследования методами ИФА и ПЦР. Анализы назначает врач дерматовенеролог либо можно сдать кровь самостоятельно.
Общие понятия о хламидиях
Это внутриклеточные паразиты, схожие по биофизическим характеристикам с бактериями и вирусами одновременно. Они паразитируют в клетках слизистой оболочки органов дыхательной, мочеполовой системы, органов зрения. Проникнув в организм, паразиты питаются содержимым клеток и активно размножаются.
При многократном митозе (делении) они выделяют два вида ядовитых веществ: эндотоксин, вызывающий воспаление, и экзотоксин, разрушающий клетки эпителия. Вне организма паразит быстро погибает под воздействием ультрафиолета, высоких температур (более18℃), 2% раствора хлорамина.
Существует несколько разновидностей патогенных микроорганизмов:
- Хламидия пневмония (Сhlamydia pneumonia). Вызывает заболевания дыхательной системы, чаще всего у детей. Передается воздушно-капельным или вертикальным путем (внутриутробно от зараженной матери к ребенку).
- Хламидия фелис (Chlamydophila psittaci) - возбудитель кошачьего хламидийного конъюнктивита. Заражение происходит от кошек.
- Хламидия пситаки (Сhlamydia psittaci). Поражает дыхательные пути, почки, суставы. Передается при контакте с зараженными птицами.
- Хламидия трахоматис (Chlamydia trachomatis). Провоцирует развитие урогенитального хламидиоза. Является самым распространенным видом внутриклеточных паразитов из семейства хламидий.
Урогенитальный хламидиоз
Хламидии – это высококонтагиозные паразиты, поражающие слизистую влагалища, ректальной области, полости рта. Инфицирование происходит при незащищенной интимной близости с инфицированным партнером.
Опасность заражения одинаково высока при вагинальном, анальном и оральном половом контакте. От матери к ребенку паразиты передаются во время родоразрешения, когда малыш проходит по родовым путям и контактирует с инфицированными биологическими выделениями матери.
Внутриутробное инфицирование плода возможно при разрыве амниотического пузыря, вызванного хроническим инфекционно-воспалительным процессом. Вероятность заражения через предметы быта практически равна нулю. Вне организма хламидии быстро погибают. Воздушно-капельным путем Chlamydia trachomatis не передается.

Показания к проведению анализа на хламидиоз
Сдать кровь на исследование необходимо женщинам, страдающим хроническими гинекологическими заболеваниями воспалительного характера (сальпингоофорит, эндометрит и другие). Осложнения ИППП (инфекции, передающиеся половым путем) на репродуктивную систему выражаются в неспособности зачать или выносить ребенка. Анализ на хламидиоз делают женщинам при частых самопроизвольных прерываниях беременности (выкидышах).
Клиническими признаками болезни являются лейкоцитоз и высокая СОЭ в общем анализе крови. Если лабораторная норма лейкоцитов и СОЭ хронически превышена, то это повод сдать кровь на хламидии. В перинатальный период женщине назначают исследование при повышенной температуре и болевых ощущениях внизу живота.
При крепком иммунитете хламидиоз может продолжительное время не проявляться выраженными симптомами. Латентное носительство продолжается до образования благоприятных условий для роста и размножения возбудителя болезни. Сдавать кровь на хламидиоз и иные половые инфекции следует при наличии симптомов, сопровождающих острый инфекционный процесс:
- неспецифические выделения из влагалища у женщин и мочеиспускательного канала у мужчин;
- поллакиурия (частое мочеиспускание), сопровождаемая жжением и резью;
- диспареуния (болезненность в области гениталий во время и после интимного контакта);
- ноющие боли в нижней части живота;
- зуд, жжение в области половых органов.
Проверить кровь рекомендуется супругам при планировании беременности.
Виды анализов
На наличие хламидийной инфекции, микоплазмоза и гарднереллеза проверяют женщин при посещении гинеколога. Во время осмотра на гинекологическом кресле в обязательном порядке берут мазок. Возбудителя определяют при помощи бактериологического посева образца биоматериала.
Содержимое мазка помещают в специальную микросреду, благоприятную для роста и размножения Chlamydia trachomatis. О наличии заболевания свидетельствует образование колоний возбудителя. Процесс оценивается как в динамике, так и по итоговому числу колониеобразующих единиц (КОЕ). По результатам бактериологического посева проводят антибиотикограмму – определение чувствительности патогена к антибактериальным препаратам.
Посев не всегда является информативным, для объективной диагностики его дополняют исследованием крови. Анализ крови на хламидии и микоплазму дает более точные результаты, чем бакпосев содержимого мазка. Для выявления хламидиоза используют два метода: ИФА и ПЦР.
Иммуноферментный анализ крови – метод, который базируется на оценке иммунного ответа организма на проникновение инфекции. При заражении организм активно вырабатывает иммуноглобулины (Ig), иначе антитела – специфические белковые соединения, в задачи которых входит обеспечение защиты организма от негативных внешних воздействий и заболеваний, а также дифференциация и уничтожение возбудителей инфекционного заболевания.
Для диагностики хламидиоза значение имеют три вида иммуноглобулинов:
- IgG – обезвреживают возбудителя инфекции и обеспечивают длительный иммунитет, при заражении хламидийной инфекцией проявляются в хронической стадии болезни;
- IgM – первыми реагируют на проникновение Chlamydia trachomatis, появляются на 5-14 день после заражения, их наличие означает первичное заражение и свежесть инфекционного процесса;
- IgA – формируют местный иммунитет, при хламидиозе вырабатываются через месяц после инфицирования.
Анализ крови на антитела к хламидиозу проводится в два этапа. Первично лабораторный экземпляр (антиген) Chlamydia trachomatis размещают на исследовательской поверхности, и добавляют к нему образец крови.
На следующем этапе образованный комплекс соединяют с ферментами. В ходе ферментной реакции исследуемый образец окрашивается. Интенсивность окрашивания – это маркер концентрации патогенных микроорганизмов. Изменение окраски оценивается с помощью колориметра.
Расшифровка анализа проводится по трем параметрам: наличие или отсутствие хламидиоза, степень активности хламидий, стадия заболевания. В итоговом бланке в большинстве случаев количественный результат не указывают.

Преимуществами ИФА являются:
- территориальная и ценовая доступность;
- высокая информативность;
- способность обнаружить антитела на исходном этапе их активизации в организме;
- возможность определить стадию заболевания.
Недостаток иммуноферментного анализа – возможность ложноположительных результатов, причины которых:
- перекрестные реакции иммуноглобулинов с близкородственными не комплементарными антигенами;
- некомпетентность специалистов лаборатории или неисправность оборудования;
- несоблюдение правил подготовки к анализу.
Многие врачи назначают комбинированное исследование ИФА + ПЦР.
Предварительная подготовка к исследованию позволяет максимально обезопасить пациента от возможности получения ложноположительных результатов. Правила подготовки включают следующие рекомендации. Исключить прием медикаментов за неделю до забора крови. В случае проведения антибактериальной терапии анализ допускается сдавать не ранее, чем через 30 дней.
Отказаться от употребления спиртных напитков минимум за два дня и ограничить в рационе жирную пищу. Сократить физическую активность и отказаться от интимной близости за сутки. Соблюдать режим голодания 8-12 часов (сдавать кровь необходимо натощак). За час до процедуры рекомендуется отказаться от никотина (не курить).
ПЦР или полимеразная цепная реакция – это молекулярный метод клинико-лабораторной оценки крови, основанный на определении генетической структуры возбудителя инфекции. Выявление ДНК (дезоксирибонуклеиновой кислоты) бактерий и РНК (рибонуклеиновой кислоты) вирусов позволяет обнаружить болезнь при бессимптомном течении.
Кровь и специальные реагенты помещают в амплификатор (реактор), где при последовательной смене температурного режима происходит реакция амплификации - разрыв водородных цепей макромолекул (ДНК и РНК), образование комплементарных комплексов и формирование множественных генетических копий возбудителя. При достаточном количестве скопированных фрагментов аппарат определяет конкретный тип бактерии или вируса.
Результаты исследования фиксируют как:
- положительно или обнаружено (выявлено) – наличие хламидиоза;
- отрицательно или не обнаружено (не выявлено) – заражение отсутствует.
При диагностике хламидиоза определение хламидии трахоматис производится на молекулярном уровне, что исключает перекрестные реакции иммуноглобулинов с близкородственными не комплементарными антигенами, как при ИФА. Поэтому ложноположительный результат исследования невозможен. К другим достоинствам ПЦР относятся:
- Гиперчувствительность. Для диагностики достаточно молекулярного присутствия возбудителя.
- Безошибочная типизация. ДНК и РНК являются уникальной информацией.
- Оперативность проведения. Результаты полимеразной цепной реакции выдаются на следующий день.
ПЦР нередко применяют для уточнения спорных результатов бакпосева и иммуноферментного анализа.

Дополнительно
Кровь на хламидиоз сдают утром. Для проведения исследования используется венозная кровь, забор которой проводят при помощи стерильных вакутейнеров. Лечение инфекции назначает врач-дерматовенеролог.
В стандартную терапевтическую схему входят антибиотики, нестероидные противовоспалительные препараты, иммуномодуляторы, средства местного действия, пробиотики и пребиотики. Дополнительно рекомендуют диету. После проведения курса лечения необходимо сдать анализы повторно для контроля качества терапии.
Итоги
Хламидиоз входит в список самых распространенных половых инфекций. Несвоевременно диагностированное заболевание вызывает осложнения, затрагивающие репродуктивную систему. На фоне хронического инфекционно-воспалительного процесса у женщин развивается бесплодие. Кроме того, опасными последствиями могут стать ревматическая болезнь Рейтера и специфический конъюнктивит.
Наиболее достоверной информацией о наличии инфекции являются анализы крови на хламидии. Для выявления паразитов используют методы:
- ИФА – основан на обнаружении антител к хламидиям;
- ПЦР – базируется на определении ДНК возбудителя.
Оба исследования проводятся как по назначению врача, так и по желанию пациента. Многие клиники в Москве и других городах практикуют диагностический комплекс исследований на ИППП, в который входят: сифилис, гонорея, уреплазмоз, микоплазмоз, цитомегаловирус, генитальный герпес, трихомониаз, хламидиоз.

Анализ на хламидиоз требуется для подтверждения присутствия хламидий в организме человека.
После идентификации бактерий тем или иным способом может быть сразу же назначено лечение.
- Какие анализы на хламидиоз бывают?
- Откуда берут анализы на хламидиоз у женщин?
- Откуда берут анализы на хламидиоз у мужчин?
- ПИФ на хламидиоз
- Хламидиоз: посев на чувствительность
- Мазок анализ на хламидиоз ПЦР
- Анализ крови на хламидиоз
- Ложноположительный анализ на хламидиоз
- Ложноотрицательный анализ на хламидиоз
- Противоречивые результаты анализа на хламидиоз
- Что делать при положительных анализах на хламидиоз?
- Контрольные анализы на хламидиоз
- Где лучше сдать анализ на хламидиоз?
Какие анализы на хламидиоз бывают?
Есть несколько лабораторных исследований на хламидии.
Некоторые из них почти не используются.
Бывают такие анализы:
- микроскопия;
- прямая иммунофлюоресценция (ПИФ);
- ПЦР;
- бак посев;
- иммуноферментный анализ (ИФА).
Микроскопический метод предполагает изучение препарата с окраской по Романовскому-Гимзе.
Он часто дает ошибочные результаты.
Поэтому может использоваться разве что как скрининговое исследование.
Микроскопия не применяется как подтверждающий тест.
Почти не используется в клинической практике ПИФ.
Основной диагностики считается ПЦР.
Иногда применяется культуральный метод и анализ крови на антитела.
Откуда берут анализы на хламидиоз у женщин?
Всё зависит от проводимого исследования, клинических симптомов и анамнестических данных.
Берутся анализы их зоны предполагаемой локализации возбудителя.
В подавляющем большинстве случаев у женщин это шейка матки.
Чуть реже хламидии определяются в уретре.

- вагинальный мазок;
- отделяемое конъюнктивы;
- соскоб из прямой кишки;
- мазок из полости рта и горла.
Поводом для взятия материала из экстрагенитальных структур могут быть:
- признаки воспаления глотки, ануса, конъюнктивы;
- анамнестические данные, указывающие на анальный или оральный секс с носителем хламидиоза.
Для ПЦР может использоваться также моча или любой другой клинический материал.
Для ПИФ берут цервикальный или уретральный мазок.
Откуда берут анализы на хламидиоз у мужчин?
В большинстве случаев берут соскоб из уретры.

Реже в качестве клинического материала используется:
- моча;
- эякулят;
- секрет простаты;
- отделяемое конъюнктивы;
- соскоб слизистой ротовой полости и глотки.
Из ануса могут брать мазки у гомосексуалистов, если в анамнезе имеются указания на анальный секс.
Врач в процессе обследования пациента осматривает все органы, где может присутствовать инфекция.
Решение о взятии дополнительных мазков может быть принято, исходя из выявленных симптомов.
ПИФ на хламидиоз
Методика предполагает обработку биоматериала пациента моноклональными антителами.
Они помечены флюоресцеином.
Для визуализации препарата используется люминесцентный микроскоп.
При положительном результате хламидийные антигены обнаруживаются по характерному свечению.
Они выглядят как ярко-зеленые тельца.
Антигены хорошо заметны, так как цитоплазма окрашивается в оранжевый цвет.
Просматривают минимум десять полей зрения.
В каждом поле должно обнаруживаться не меньше 5 эпителиальных клеток.
- размер внутриклеточных включений – от 200 до 300 нм;
- зеленый цвет;
- форма правильного круга;
- выявлено больше 5 телец.
Препарат считается непригодным к исследованию, если в нем мало цилиндрических клеток.
В плоском эпителии хламидии не выявляют.
Также поле зрения может быть закрыто эритроцитами, слизью, из-за чего невозможно визуализировать включения.
В некоторых случаях возможна неспецифическая флюоресценция.
Диагноз не ставят, если форма, цвет и размеры хламидийных включений не соответствуют вышеописанным критериям.
- быстрый;
- простой;
- высокоспецифичный (98% относительно бак посева).
- субъективная оценка результатов, как следствие возможность ошибки из-за человеческого фактора;
- низкая чувствительность – от 55 до 75%;
- невозможность автоматизации;
- может исследоваться материал, полученный только из уретры или цервикса.
На практике это означает, что:
- результат зависит во многом от способа приготовления препарата и учета количества выявленных элементарных телец;
- нельзя обнаружить хламидий в моче, эякуляте, отделяемом глаза и т.д.;
- не выявляются хламидии при их небольшом количестве;
- сложно диагностировать хроническую форму заболевания.
Методика почти не применяется в силу перечисленных недостатков.
Она уступает ПЦР по всем параметрам, кроме скорости получения результатов.
Хламидиоз: посев на чувствительность
Посев остается самым специфичным тестом на хламидиоз.
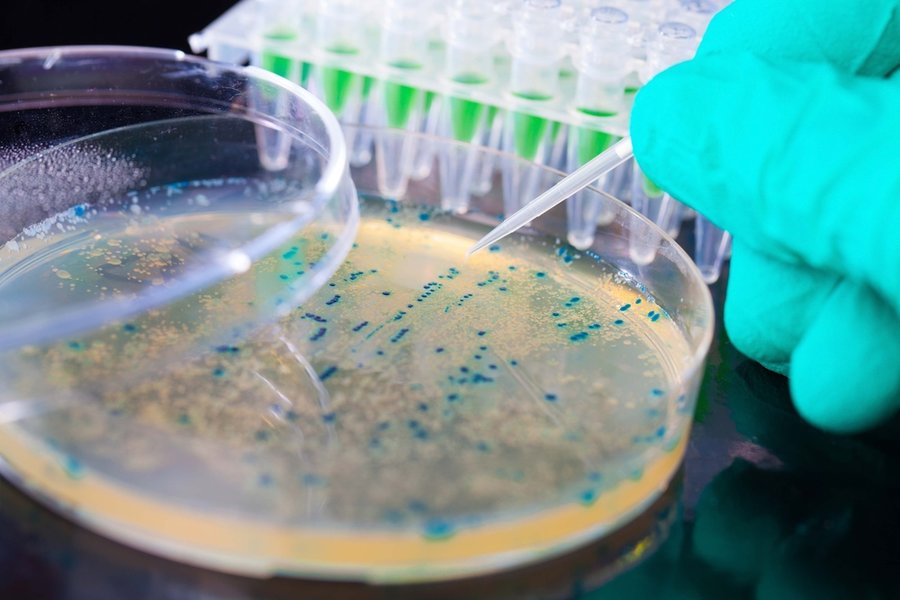
Он никогда не дает ложноположительных результатов.
Метод хорош тем, что в процессе исследования выявляются живые хламидии.
Это 100% подтверждения присутствия данной инфекции в организме.
Но при этом чувствительность диагностического теста оставляет желать лучшего.
По оценкам разных авторов она составляет от 40 до 70%.
Связано это с тем, что хламидия – внутриклеточный паразит.
Её относительно сложно культивировать.
Для этого требуется предварительно подготовленная клеточная культура.
Хламидии очень чувствительны к условиям транспортировки и хранения биоматериала.
Они неустойчивы во внешней среде.
Транспортироваться должны быстро и в холоде, при температуре от 2 до 6 градусов.
Нарушение правил подготовки тоже часто влечет за собой ложноотрицательный результат.
Убить хламидий могут:
- антибиотики;
- лубриканты;
- компоненты тампонов;
- спринцевания;
- спермициды и т.д.
Поэтому в рутинной практике посев на хламидии не делают.
Эту методику используют в таких случаях:
- судебно-медицинская экспертиза;
- сексуальное насилие;
- исследовательские цели;
- необходимость оценки чувствительности бактерий к антибиотикам.
В ходе культивирования получают жизнеспособную культуру хламидий.
Полученным от больного материалом заражают клеточную культуру.
Через 2-3 суток из неё делают препарат, который рассматривают под микроскопом.
Предварительно обрабатывают раствором флюоресцирующих антител.
Выявление хотя бы одного хламидийного внутриклеточного включения дает основание считать результат культурального исследования положительным.
Мазок анализ на хламидиоз ПЦР
Основным методом диагностики хламидийной инфекции остается ПЦР.

Это исследование обладает массой достоинств и почти лишено недостатков.
- быстрый результат (проведение исследования занимает несколько часов);
- автоматизация (возможность обследования большого количества пациентов);
- отсутствие человеческого фактора в процессе проведения анализа;
- высокая чувствительность исследования – оно дает положительный результат даже при минимальном количестве хламидий в материале;
- можно диагностировать хронические формы хламидиоза;
- исследуется любой клинический материал, где может находиться возбудитель;
- высокая специфичность теста (очень редко встречаются ложноположительные результаты).
Методика основана на определении ДНК возбудителя.
Происходит множественное удвоение генетического материала.
Фрагмент ДНК сравнивается с эталоном.
Возможно проведение количественного и качественного теста.
При количественном исследовании определяется не только факт присутствия ДНК хламидий.
Оценивается также количество копий генетического материала.
Но практического значения количественная ПЦР почти не имеет.
Ведь хламидии относятся к патогенным микроорганизмам.
Соответственно, их выявление даже в минимальном количестве – это повод для установления диагноза.
После лечения обнаружение бактерий, вне зависимости от количественных показателей, является показанием к назначению повторного курса терапии.
Анализ крови на хламидиоз
Серологические исследования применяются нечасто.
Они не всегда дают точные результаты.

Хотя некоторые преимущества у этого вида диагностики хламидиоза имеются.
Поэтому методика иногда используется.
Но она может применяться лишь как дополнение к прямым методам обнаружения хламидии:
- ПИФ;
- ПЦР;
- или культуральному исследованию.
Потому что ИФА часто дает ложноположительные результаты.
Серологические тесты считаются непрямыми, потому что они основаны на выявлении не самих хламидий, а антител.
Они вырабатываются иммунной системой.
Это факторы специфического иммунитета.
К отдельным микроорганизмам выявляются отдельные антитела.
Они способны взаимодействовать с их антигенами.
Этот принцип используется для диагностики.
Берется кровь пациента и смешивается с антигенами хламидий.
Затем оценивается реакция.
В ходе исследования определяется три типа иммуноглобулинов.
По их наличию и титру оценивается стадия инфекционного процесса.
Наибольшее клиническое значение имеет определение иммуноглобулинов М и G.
IgG появляются позже, и долго присутствуют в крови даже после излечения заболевания.
IgМ появляются рано, но через 2 месяца после инфицирования хламидиозом уже перестают определяться в сыворотке крови.
При активной инфекции титр антител нарастает в динамике.
При успешном лечении он снижается в 4 и более раза за 2 недели.
Анализ крови на иммуноглобулины используется в таких случаях:
- скрининговое исследование (например, при обследовании беременных);
- подозрение на развитие осложнений (для установления роли хламидий в прогрессировании воспалительных процессов тазовых органов);
- с целью установления стадии инфекции;
- для определения источника инфицирования (давность заражения можно сопоставить со временем проведения полового контакта с определенным партнером);
- с целью оценки результативности лечения;
- для оценки клинического течения хламидийной инфекции.
Ложноположительный анализ на хламидиоз
Такими анализами считаются те, что дают положительный результат у пациентов, не страдающих хламидийной инфекцией.

Они возможны при любых диагностических тестах, за исключением бак посева.
Но встречаются очень редко.
При проведении ПЦР частота ложноположительных реакций не превышает 1%.
При использовании ПИФ она составляет 2%.
ПЦР может быть ложноположительным, если:
- произошла контаминация биоматериала (загрязнение);
- выявлен фрагмент ДНК, являющийся общим для нескольких видов хламидий.
Чаще всего ошибочно показывает хламидиоз ИФА.
Наличие в крови IgG говорит не только о существующей, но и перенесенной в прошлом инфекции.
Ложноотрицательный анализ на хламидиоз
Таким считается анализ, который дает отрицательный результат у человека, зараженного хламидиями.
Вероятность его высокая при любых диагностических тестах, за исключением ПЦР.
Она составляет 25-50% при использовании ПИФ или бактериологического посева.
- материал получен из участка тела, где нет возбудителя;
- слишком маленькое количество хламидий в мазке;
- неправильный забор биоматериала;
- неправильная подготовка к анализам;
- человеческий фактор.
В связи с недостаточной чувствительностью большинства анализов, методикой выбора для диагностики хламидийной инфекции остается ПЦР.
Противоречивые результаты анализа на хламидиоз
Бывает так, что серологические тесты вступают в противоречие с результатами прямых диагностических исследований на хламидиоз.
Рассмотрим подобные ситуации на примере ПЦР.
Вариантов противоречия бывает два:
- ПЦР положительная, ИФА отрицательный;
- ИФА положительный, ПЦР отрицательная.
В первом случае причины могут заключаться в том, что заражение произошло слишком рано.
ПЦР обладает очень высокой чувствительностью.
Поэтому может определять хламидиоз даже в начальной стадии, когда хламидий в уретре очень мало.
В то же время ИФА ещё будет отрицательным.
Потому что иммунной системе нужно время, чтобы выработать антитела.
В первую неделю после полового контакта они ещё могут не определяться.
Затем появляются IgM.
Только через 2 недели начинают определяться IgG.

Бывает и обратная ситуация.
ИФА может быть положительным, а ПЦР показывает отрицательный результат.
Причин тому может быть несколько.
Наиболее вероятная – перенесенная в прошлом инфекция.
К примеру, если через 2 недели после лечения сделать ПЦР на хламидии, в случае успешной терапии результат будет отрицательным.
Но ИФА покажет наличие IgG.
Возможно, IgM тоже будут присутствовать в небольших титрах, если лечение было проведено в острую стадию.
Потому что организму нужно время, чтобы избавиться от циркулирующих в крови антител.
IgG может определяться месяцами после элиминации хламидий.
Вторая вероятная причина – неправильный забор мазка.
Если хламидия поразила прямую кишку, а мазок взят из уретры, то ПЦР не определит инфекцию.
Но в крови антитела появляются, вне зависимости от локализации возбудителя.
Что делать при положительных анализах на хламидиоз?
В случае положительного результата теста устанавливается диагноз хламидийной инфекции.
Уточняется локализация воспалительного процесса.
От этого зависит схема лечения.
Лечат заболевание антибактериальными препаратами.
Это основа терапии, ведь для излечения необходимо уничтожить бактерий, являющихся возбудителями воспалительного процесса.
Чаще всего врачи назначают доксициклин или джозамицин.
Реже используются азитромицин или левофлоксацин.
Выбор препаратов и дозировок индивидуален.
Курс лечения продолжается около 2 недель.
Для беременных и детей препаратом выбора остается джозамицин.
Допускается применение азитромицина.
Контрольные анализы на хламидиоз
После завершения терапии назначается лабораторный контроль излеченности.
Он проводится при помощи ПЦР.
Другие методы использовать нецелесообразно по причине недостаточно высокой чувствительности.
Культуральное исследование может применяться:
- в сочетании с другими методами;
- с целью выяснения чувствительности хламидий к антибиотикам.
Если окажется, что хламидиоз не излечен полностью, назначается повторный курс терапии.
Выбор препарата может быть сделан на основании данных антибиотикограммы.
Где лучше сдать анализ на хламидиоз?
Обследование на половые инфекции можно пройти в нашей клинике.

Мы используем ПЦР для диагностики хламидиоза.
Анализы мы берем не только на хламидии, но одновременно и на другие ЗППП.
Потому что у одного пациента часто обнаруживается несколько возбудителей.
Мы сотрудничаем с несколькими лабораториями Москвы.
Это обеспечивает широкий выбор диагностических методов и их высокую информативность.
Наши преимущества:
- высокоточная диагностика;
- безболезненное взятие мазков;
- быстрые результаты.
В случае подтверждения диагноза у нас можно пройти лечение.
Оно проводится без госпитализации.
При необходимости обследование и лечение можно пройти анонимно.
Для сдачи анализов на хламидиоз обращайтесь к автору этой статьи – венерологу в Москве с многолетним опытом работы.
- Урология
- Венерология
- ВИЧ
- Гарднереллез
- Кондиломатоз
- Молочница
- Сифилис
- Трихомониаз
- Простатит
- Баланопостит
- Герпес
- Гонорея
- Микоплазмоз
- Уреаплазмоз
- Уретрит
- Хламидиоз
- ЗППП
Читайте также:


