Пцр особо опасных инфекций

Особо опасные инфекции (ООИ) или инфекционные заболевания — болезни, которым свойственна высокая степень заражаемости. Они внезапно появляются и быстро распространяются, отличаются тяжелой клинической картиной и высокой степенью летальности.
К особо опасным инфекциям относят условную группу острых заразных болезней человека, которые соответствуют двум характеристикам:
- могут появиться внезапно, быстро и массово распространиться;
- тяжело протекают и предполагают высокую летальность.
Список ООИ впервые был представлен на 22-й сессии Всемирной Организации Здравоохранения (ВОЗ) 26 июля 1969 года. Помимо перечня, ассамблея также установила Международные медико-санитарные правила (ММСП). Они были обновлены в 2005 году на 58-й сессии ВОЗ. Согласно новым поправкам, ассамблея имеет права делать выводы о состоянии с теми или иными болезнями в стране и по официальным отчетам государства, и по сообщениям из СМИ.

ВОЗ получила значительные полномочия по медицинскому регулированию инфекционной заболеваемости, спровоцированной ООИ.
Перечень ООИ
Всемирной Организацией Здравоохранения был составлен целый список из более ста болезней, способных быстро и массово распространяться среди населения. Изначально, по данным на 1969 год, в этот список входило всего 3 заболевания:
Однако позднее список был значительно расширен и все патологии, которые в него вошли, условно были разделены на 2 группы:
1. Заболевания, которые носят необычный характер и могут повлиять на здоровье населения. К ним относят:
- оспу;
- грипп человека;
- полиомиелит;
- тяжелый острый респираторный синдром.
2. Заболевания, любое проявление которых оценивается как угроза, поскольку эти инфекции способны оказывать серьезное влияние на здоровье населения и быстро распространиться в международных масштабах. Сюда же относят заболевания, которые представляют региональную или национальную проблему. К ним относят:
- холеру;
- легочную форму чумы;
- желтую лихорадку;
- геморрагические лихорадки (Ласса, Марбург, Эбола, лихорадка Западного Нила);
- лихорадку денге;
- лихорадку Рифт-Валли;
- менингококковую инфекцию.
В России к этим болезням добавлены еще две инфекции — сибирская язва и туляремия.
Все эти патологии характеризуются тяжелым протеканием, высоким риском смертности и, как правило, составляют базу для биологического оружия массового поражения.
Классификация особо опасных инфекций
Все ООИ классифицируют на три типа:
- Конвенционные заболевания. На такие инфекции распространяются международные санитарные правила. Это:
- бактериальные патологии (чума и холера);
- вирусные заболевания (оспа обезьян, геморрагические вирусные лихорадки).
- Инфекции, которые требуют международного надзора, но не подлежат проведению совместных мероприятий:
- бактериальные (сыпной и возвратный тифы, ботулизм, столбняк);
- вирусные (ВИЧ, полиомиелит, грипп, бешенство, ящур);
- протозойные (малярия).
- Не подлежат надзору ВОЗ, находятся под регионарным контролем:
- сибирская язва;
- туляремия;
- бруцеллез.
Самые распространенные ООИ
Наиболее часто встречаемые опасные инфекции:
Чума
Острое особо опасное заболевание, которое относится к зоонозным инфекциям. Источником и распространителем инфекции являются грызуны (в основном, крысы и мыши), а возбудителем — чумная палочка, устойчивая к условиям внешней среды. Чума передается преимущественно трансмиссивным путем через укусы блох. Уже с начала проявления болезни она протекает в острой форме и сопровождается общей интоксикацией организма.
К отличительным симптомам можно отнести:
- сильный жар (температура может подниматься до 40°С);
- невыносимая головная боль;
- язык покрывается белым налетом;
- гиперемия лица;
- бред (в запущенных случаях, когда болезнь не лечится правильным образом);
- выражение страдания и ужаса на лице;
- геморрагические высыпания.
Лечится чума антибиотиками (стрептомицином, террамицином). Легочная форма всегда заканчивается летальным исходом, так как возникает острая дыхательная недостаточность — больной погибает в течение 3-4 часов.
Холера
Острая кишечная инфекция с тяжелой клинической картиной, высоким процентом летальности и повышенной степенью распространяемости. Возбудитель — холерный вибрион. Заражение происходит в основном через зараженную воду.
- внезапный обильный понос;
- обильная рвота;
- уменьшение мочевыделения вследствие обезвоживания;
- сухость языка и слизистой оболочки рта;
- понижение температуры тела.
Успех терапии во многом зависит от своевременности поставленного диагноза. Лечение подразумевает прием антибиотиков (тетрациклина) и внутривенное обильное введение специальных растворов, чтобы восполнить дефицит воды и солей в организме больного.
Черная оспа
Одна из самых высоко заразных инфекций на планете. Относится к антропонозным инфекциям, болеют ею исключительно люди. Механизм передачи — воздушно-капельный. Источником вируса натуральной оспы считается зараженный человек. Инфекция передается и от зараженной матери плоду.
С 1977 года не зарегистрировано ни одного случая заражения оспой! Однако вирусы черной оспы до сих пор хранятся в бактериологических лабораториях США и России.
- внезапное повышение температуры тела;
- резкие боли в области поясницы и крестца;
- сыпь на внутренней поверхности бедер, нижней части живота.
Лечение оспы начинается с немедленной изоляции больного, основа терапии — гамма-глобулин.
Желтая лихорадка
Острая геморрагическая трансмиссивная инфекция. Источник — обезьяны, грызуны. Переносчиками являются комары. Распространена в странах Африки и Южной Америки.
Симптомы протекания болезни:
- покраснение кожи лица и шеи на первой стадии болезни;
- отек век и губ;
- утолщение языка;
- слезотечение;
- боль в печени и селезенке, увеличение размеров этих органов;
- покраснение сменяется желтушностью кожи и слизистых.
Если несвоевременно поставлен диагноз, самочувствие больного ухудшается с каждым днем, отмечается кровоточивость из носа, десен и желудка. Возможен летальный исход от полиорганной недостаточности. Заболевание легче предотвратить, чем лечить, поэтому проводится вакцинация населения в районах, где часты случаи патологии.
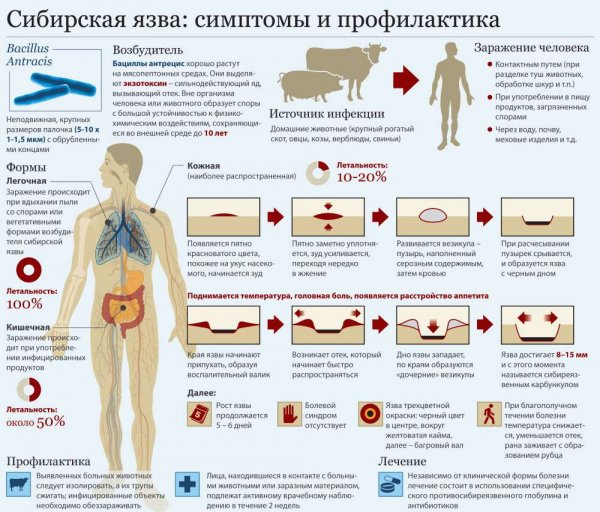
Сибирская язва
Инфекция зоонозного характера, рассматривается как оружие массового поражения. Возбудитель — неподвижная палочка-бацилла, которая обитает в почве, откуда и заражаются животные. Основным переносчиком болезни считается крупный рогатый скот. Пути заражения человека — воздушно-капельный и алиментарный. Выделяют 3 вида заболевания, отчего и будет зависеть симптоматика:
- Кожный. У больного образуется на коже пятно, которое со временем превращается в язву. Болезнь носит тяжелый характер, возможен летальный исход.
- Желудочно-кишечный. Отмечаются такие признаки: внезапное повышение температуры тела, кровавая рвота, боли в животе, кровавый понос. Как правило, данная форма носит летальный характер.
- Легочный.Протекает самым тяжелым образом. Отмечается высокая температура, кровавый кашель, нарушения в функционировании сердечно-сосудистой системы. Через несколько дней больной умирает.
Лечение заключается в приеме антибиотиков, но важнее — введение вакцины, которая препятствует заражению.
Туляремия
Бактериальная зоонозная инфекция. Источник — грызуны, крупный рогатый скот, овцы. Возбудитель — грамотрицательная палочка. Механизм проникновения в организм человека — контактный, алиментарный, аэрозольный, трансмиссивный.
- высокая температура;
- общее недомогание;
- боли в пояснице и икроножных мышцах;
- гиперемия кожи;
- поражение лимфоузлов;
- пятнистая или петехиальная сыпь.
По сравнению с другими ООИ, туляремия поддается лечению в 99% случаев.
Грипп
К перечню ООИ относят птичий грипп — тяжелую инфекцию вирусного характера. Источник инфекции — перелетные водоплавающие птицы. Человек может заболеть при неправильном уходе за зараженными птицами или при употреблении мяса зараженной птицы в пищу.
- высокая температура (может держаться до нескольких недель);
- катаральный синдром;
- вирусная пневмония, от которой и погибает больной в 80% случаев.
Карантинные инфекции
Это условная группа инфекционных заболеваний, при которой накладывают карантин той или иной степени. Она не равнозначна с ООИ, но в обе группы попадают многие инфекции, которые требуют накладывания строго государственного карантина с привлечением военных сил, чтобы ограничить передвижения потенциально зараженных людей, оградить очаги поражения и т. п. К таковым инфекциям относятся, например, оспа и легочная чума.
Стоит отметить, что в последнее время ВОЗ сделала несколько заявлений о том, что нецелесообразно накладывать строгий карантин при возникновении в той или иной стране холеры.
Методы диагностики ООИ
Выделяют следующие методы диагностики ООИ:
- Классические:
- микроскопия — изучение микроскопических объектов под микроскопом;
- полимеразная цепная реакция (ПЦР);
- реакция агглютинации (РА);
- реакция иммунофлюоресценции (РИФ, метод Кунса);
- проба с бактериофагом;
- биопроба на подопытном животном, иммунитет которого снижен искусственно.
- Ускоренные:
- индикация возбудителя;
- антигены возбудителя (АГ);
- реакция обратной пассивной гемагглютинации (РОПГА);
- реакция коагглютинации (РКА);
- иммуноферментный анализ (ИФА).

Профилактика
Профилактика ООИ проводится на самом высоком уровне, чтобы предотвратить распространение заболеваний по территории государства. В комплекс первичных профилактических мероприятий входит:
- временная изоляция зараженного с дальнейшей госпитализацией;
- постановка диагноза, созыв консилиума;
- сбор анамнеза;
- оказание больному первой помощи;
- забор материала для лабораторного исследования;
- выявление контактных лиц, их регистрация;
- временная изоляция контактных лиц до момента исключения их заражения;
- проведение текущей и заключительной дезинфекции.
В зависимости от типа инфекции, профилактические мероприятия могут различаться:
- Чума. В природных очагах распространения проводятся наблюдения за численностью грызунов, их обследование и дератизация. В прилегающих районах проводится вакцинация населения сухой живой вакциной подкожно или накожно.
- Холера. Профилактика включает в себя также работу с очагами распространения инфекции. Проводится выявление больных, их изоляция, а также изоляция всех лиц, контактирующих с зараженным. Осуществляется госпитализация всех подозрительных больных с кишечными инфекциями, проводится дезинфекция. К тому же требуется контроль на данной территории за качеством воды и продуктов питания. Если существует реальная угроза, вводится карантин. При угрозе распространения проводится иммунизация населения.
- Сибирская язва. Осуществляется выявление больных животных с назначением карантина, дезинфекция меховой одежды при подозрении на заражение, проведение иммунизации по эпидемическим показателям.
- Оспа. Методы профилактики заключаются в вакцинации всех детей, начиная с 2-х лет, с последующей ревакцинацией. Эта мера практически исключает возникновение оспы.
- Желтая лихорадка. Также осуществляется вакцинация населения. Детям показано введение вакцины с 9-месячного возраста.
Итак, особо опасные инфекции — это смертельные инфекции, которые обладают высокой степенью заразности. За кратчайшие сроки они способны поразить большую часть населению, поэтому крайне важно соблюдать все меры предосторожности в работе с зараженными животными и птицами, а также своевременно проводить вакцинацию.
За звучной аббревиатурой ПЦР скрывается сложная и не слишком понятная для рядового пациента расшифровка — полимеразная цепная реакция. Что же такое ПЦР-диагностика, на чем она основана и почему в последнее время ее стали считать самой перспективной технологией в постановке диагнозов, касающихся инфекционных и вирусных заболеваний? Мы расскажем о преимуществах ПЦР-метода, его особенностях и этапах проведения.
ПЦР-диагностика: что это такое?
Диагностика методом ПЦР существует чуть более 30 лет. Значительно эволюционировав за это время, она зарекомендовала себя как один из наиболее точных способов выявления инфекций. В основе метода лежит принцип многократного увеличения микроскопических концентраций фрагментов ДНК возбудителя в биологической пробе пациента в искусственных условиях. В результате сложного процесса, называемого амплификацией, под воздействием ферментов и изменения температуры (от 50 до 95°С) из одной молекулы ДНК образуется две. При этом происходит копирование участка ДНК, который присутствует только у того вида патогенного микроорганизма, который интересует врача.
Цикл образования новой молекулы ДНК занимает всего около 3 минут, а тридцати-сорока циклов вполне достаточно, чтобы получить количество молекул, необходимое для достоверного визуального определения методом электрофореза.
Кроме амплификации, то есть простого увеличения числа копий молекулы ДНК, с помощью ПЦР можно производить и другие манипуляции с генетическим материалом, например, сращивать фрагменты ДНК, вводить мутации и т.д. Это позволяет использовать ПЦР не только для диагностики инфекционных и генетических заболеваний, но и для установления отцовства, клонирования и выделения новых генов.
ПЦР-диагностика проводится в специальных лабораториях с помощью амплификационного оборудования. На сегодня существует множество различных модификаций ПЦР, включая технологии с использованием не только ДНК, но и фрагментов рибонуклеиновой кислоты (РНК). В некоторых из них амплификация осуществляется при постоянной температуре, и для их проведения специальное оборудование не требуется.
Еще одна популярная модификация ПЦР — мультиплексная амплификация (МПА), которая позволяет проводить исследование сразу нескольких изучаемых фрагментов в одной пробирке. Это не только ускоряет и удешевляет проведение анализа, но и позволяет рассматривать одни фрагменты, получившиеся в результате реакции, в качестве положительных маркеров для других, что еще больше увеличивает точность исследования методом ПЦР.
В клинической медицине ПЦР-диагностика является одним из наиболее востребованных методов анализа в самых разных сферах:
- Прямое определение возбудителя инфекции. Некоторые традиционные методы, такие как иммуноферментный анализ (ИФА), выделяют только белки-маркеры, которые являются продуктом жизнедеятельности возбудителей инфекции, а потому только косвенно указывают на присутствие микроорганизмов. Наличие специфического участка в ДНК, выявленное с помощью ПЦР, безошибочно или почти безошибочно указывает на присутствие конкретной инфекции.
- Высокая специфичность метода . Она обусловлена тем, что в исследуемом материале выявляется фрагмент ДНК, характерный только для конкретного возбудителя инфекции. Специфичность исключает возможность ложных результатов анализа, тогда как в иммунологических методах исследований ошибки вполне вероятны из-за перекрестной реакции антигенов.
- Высокая чувствительность . При помощи ПЦР-диагностики можно выявить присутствие в организме даже единичных клеток вирусов или бактерий в тех случаях, когда обычными методами сделать это практически невозможно. ПРЦ определяет наличие всего 10–100 клеток в пробе, тогда как иммунологическими и микроскопическими тестами можно определить наличие инфекции при количестве клеток не менее 103–105.
- Универсальность . Сходство состава всех ДНК или РНК дает возможность применять универсальные методы лабораторных исследований, диагностируя сразу несколько возбудителей из одной биологической пробы.
- Скорость получения результатов . Поскольку для проведения ПЦР-диагностики не нужен посев и выделение культуры возбудителя, то и большого количества времени на нее не требуется. Весь цикл — от забора биоматериала до получения результатов — занимает 4–5 часов.
- Диагностика латентных инфекций . ПЦР-методом диагностируются трудно культивируемые и некультивируемые формы микроорганизмов, встречающиеся в тех случаях, когда заболевание протекает в скрытой форме.
Методом ПЦР можно выявлять возбудителей инфекции не только в организме человека, но и в почве, воде, продуктах питания.
Тем не менее не стоит думать, что ПЦР-диагностика не имеет недостатков. У нее есть свои ограничения, но их количество настолько незначительно, что не может отрицательно повлиять на популярность и эффективность метода:
- Вероятность амплификации ДНК не только живого, но и погибшего микроорганизма . При проведении ПЦР-диагностики для контроля эффективности лечения необходимо соблюдать определенные требования. В частности, проводить ПЦР нужно после определенного промежутка времени (1–2 месяца), за который происходит полное исчезновение возбудителя инфекции в организме.
- Возможность возникновения перекрестной реакции . Подбор фрагментов ДНК (праймеров) осуществляется на основе знаний о генетическом строении конкретного микроорганизма. Но теоретически такой же фрагмент может присутствовать и у других микроорганизмов, геном которых на сегодняшний день еще не расшифрован. Их присутствие в пробе может привести к ложноположительному результату анализа.
- Изменчивость микроорганизмов . Эта способность возбудителей к мутации иногда приводит к тому, что некоторые их штаммы становятся неуловимыми в процессе ПЦР-анализа.
Чтобы уменьшить риски, разработаны стандарты объемов испытаний тест-систем ПЦР-диагностики, включающие проверку на перекрестные реакции и тестирование всех известных штаммов конкретного возбудителя.
ПЦР-диагностика проводится в специальной лаборатории в несколько этапов.
- Забор биоматериала . Процедура, предшествующая непосредственному анализу, которая осуществляется в процедурном кабинете соответствующего профиля. Забор делается с помощью стерильного оборудования только в стерильные пробирки. Материалом для исследования могут быть:
- Эпителиальные соскобы со слизистых оболочек: из уретры, из цервикального канала, со слизистой дыхательных путей и зева, из конъюнктивы. Забор проводится с помощью специального ершика, при этом недопустимо попадание в материал следов крови.
- Моча . Собираются первые 50 г утренней мочи в стерильную емкость. Материал используется для диагностики мочеполовых инфекций.
- Мокрота . Используется для ПЦР-диагностики туберкулеза и респираторных форм микоплазмоза и хламидиоза. Мокроту собирают в стерильный флакон в количестве 15–20 мг.
- Кровь, сыворотка, плазма . С их помощью диагностируются гепатиты, герпес, ВИЧ-инфекция. Для анализа используется венозная кровь (1–1,5 мл), собранная у пациента натощак в стерильную пробирку. Хранить биоматериал можно не более суток при температуре 4°С. Замораживать кровь категорически запрещается.
- Биологические жидкости . К ним относятся слюна, сок простаты, околоплодная, плевральная, спинномозговая, суставная жидкости. Собираются при помощи пункции с использованием стерильного инструментария в количестве 0,1–1,5 мл в стерильные пробирки.
- Биоптаты , т.е. материалы, полученные путем биопсии. Обычно на анализ отправляют биоптаты двенадцатиперстной кишки или желудка, чтобы выявить хеликобактерную инфекцию. Объем материала 2–3 мм 3 .
- Хранение и транспортировка биоматериала . Хранить образцы можно при комнатной температуре не более 2 часов. Если необходимо длительное хранение, то пробы помещают в холодильник с температурой 2–8°С на срок не более одних суток. Допустимо хранение некоторых биоматериалов в течение двух недель в замороженном виде при температуре -20°С. Оттаивание и повторное замораживание проб запрещено. Транспортировка, если она необходима, должна проводиться в специальных термоконтейнерах или термосах с соблюдением всех правил хранения и перевозки биоматериалов.
- Выделение ДНК из образца . Способ выделения зависит от вида определяемого микроорганизма и от вида биологического образца. Если, например, анализируется соскоб эпителиальных клеток, используется так называемый метод твердофазной сорбции, заключающийся в добавлении в образец специального вещества, концентрации ДНК на сорбенте и его многократной отмывке буферным раствором.
- Проведение ПЦР . Некоторое количество образца из биологической пробы переносится в специальную микроцентрифужную пробирку. Туда же добавляется амплификационная смесь, имеющая сложный состав, в объеме 25 мл. Пробирки устанавливают в программируемый термостат, и автоматическом режиме проводится амплификация. Время ее проведения зависит от заданной программы и составляет 2–3 часа. Одновременно с опытными пробами проводятся контрольные — положительные , включающие в себя контрольный препарат ДНК исследуемого возбудителя, и отрицательные , не содержащие исследуемую ДНК. Количество циклов амплификации варьирует от 30 до 40, более 40 циклов проводить не рекомендуется, так как это способствует увеличению количества неспецифических продуктов в пробе.
- Регистрация результатов . Фрагмент ДНК, характерный для возбудителя инфекции, выделяют методом электрофореза в присутствии специального вещества — бромистого этидия. Его соединение с фрагментами ДНК дает светящиеся полосы при облучении ультрафиолетовым излучением. Образец помещают в камеру для электрофореза и в течение 35–40 минут проводят разделение продуктов амплификации. После этого образец просматривают в ультрафиолетовом свете — наличие оранжевой светящейся полосы свидетельствует о положительном результате.
- Интерпретация результатов исследования . Результат ПЦР-диагностики может быть либо положительным, либо отрицательным. Положительный результат говорит о том, что в организме человека обнаружены следы инфекции, причем именно в данный момент времени. Количественный результат ПЦР-анализа оценить может только врач, они индивидуальны для разных типов инфекций. На основании количественного результата можно сделать вывод о степени активности заболевания и определить характер лечения.
Цена ПЦР-диагностики зависит от того, на какую конкретно инфекцию пациент планирует проверяться, от вида анализируемого материала, методики тестирования — качественной или количественной. Цена за определение одной инфекции составляет от 200 до 800 рублей в разных клиниках. Кроме того, к стоимости анализа добавится и плата за забор биоматериала — около 400 рублей. Средняя стоимость ПЦР-диагностики разных видов приведена в таблице 1.
Таблица 1 . Примерные цены на анализы ПЦР в Москве
| Название анализа | Цена, руб. |
| Определение ДНК хламидия | 750 |
| Определение ДНК микоплазмы хоминис | 540 |
| Определение микоплазмы гениталиум | 350 |
| Определение ДНК уреаплазмы | 350 |
| Гонококк, определение ДНК | 350 |
| Определение ДНК герпеса (разные типы) | 350–600 |
| Определение ДНК кандиды | 570 |
| Вирус краснухи, определение РНК | 800 |
| Дифференцированное определение ДНК ВПЧ (разные типы) | 350–1900 [1] |
Заведующая лабораторией вирусных и особо опасных бактериальных инфекций, врач-бактериолог
Просянникова Марина Николаевна
(8-423)244-12-78
Лаборатория вирусных и особо опасных бактериальных инфекций входит в состав Испытательного лабораторного центра ФБУЗ "Центр гигиены и эпидемиологии в Приморском крае"
Лаборатория проводит исследования и испытания на основании лицензий:
-на деятельность, связанную с возбудителями инфекционных заболеваний II-IV группы патогенности, регистрационный № 77.99.15.001.Л.001225.10.05;
-на право осуществления медицинской деятельности № ФС -25-01-001302.
Аттестат аккредитации RA.RU.ЦОА.21ДВ01.
- Обеспечение деятельности Управления Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека по Приморскому краю, осуществляющей государственный контроль и надзор за исполнением обязательных требований законодательства Российской Федерации в области обеспечения санитарно-эпидемиологического благополучия населения и в сфере защиты прав потребителей в части организации и проведения исследований на особо опасные и природно-очаговые инфекции.
- Проведение исследований в рамках аккредитованного Испытательного лабораторного центра.
- Осуществление и совершенствование лабораторного обеспечения профилактических, противоэпидемических мероприятий по особо опасным, природно-очаговым и карантинным инфекциям.
- Обеспечение постоянной готовности лаборатории к участию в проведении комплекса противоэпидемических мероприятий в очагах карантинных и других особо опасных инфекций и при возникновении чрезвычайных ситуаций.
- Внедрение современных методов исследований.
- Работа по совершенствованию внутреннего лабораторного контроля.
- Участие в проведении межлабораторных сравнительных испытаниях.
- Участие в работе по лицензированию деятельности, связанной с использованием возбудителей инфекционных заболеваний.
- Участие в подготовке кадров по вопросам лабораторной диагностики особо опасных и природно-очаговых инфекций.
- Качественно и в установленные сроки проводит необходимые лабораторные исследования по диагностике особо опасных и природно-очаговых инфекций.
- Участвует в выявлении и установлении причин возникновения и распространения природно-очаговых и особо опасных заболеваний путем проведения необходимых лабораторных исследований.
- Осуществляет исследования пищевой продукции, полученной с использованием сырья растительного происхождения, имеющего генетически модифицированные аналоги.
- Проводит работу по осуществлению индикации возбудителей II группы патогенности в объектах окружающей среды.
- Участвует в проведении мероприятий, направленных на предупреждение чрезвычайных ситуаций по особо опасным и природно-очаговым инфекциям.
- Проводит лабораторное испытание и внедрение новых средств и методов лабораторной диагностики.
В лаборатории, для проведения исследований, используются методы, регламентируемые действующими нормативными документами - бактериологический, иммунологический, биологический и молекулярно-биологический (ПЦР). На базе лаборатории особо опасных инфекций организована ПЦР-лаборатория, оснащенная современным оборудованием для проведения ПЦР - анализа в режиме реального времени.
1. Диагностические исследования материала от населения - бактериологические исследования на холеру, иерсиниозы; иммунологические исследования на псевдотуберкулез, кишечный иерсиниоз, туляремию, бруцеллез, эпидемический сыпной тиф, листериоз, на возбудителей клещевых инфекций - моноцитарного эрлихиоза, гранулоцитарного анаплазмоза, лихорадку Западного Нила, брюшной тиф, дифтерию, столбняк; молекулярно-генетические исследования на возбудителей острых кишечных инфекций (одновременное обнаружение в биологическом материале возбудителей сальмонеллеза, дизентерии, эшерихиоза, кампилобактериоза, аденовирусов, норовирусов, ротавирусов, астровирусов).
2. Исследования клещей на одновременное обнаружение в них возбудителей 4 инфекций: клещевого энцефалита, клещевого боррелиоза, гранулоцитарного анаплазмоза, моноцитарного эрлихиоза молекулярно-генетическим методом. Высокочувствительный анализ проведенный при исследовании клеща позволит ответить на вопрос возможно ли заражение данными инфекциями – методы профилактики и лечения этих клещевых инфекций совершенно различны. Это лишь самые яркие примеры преимуществ данного анализа.
3. Санитарно-бактериологические исследования воды, смывов на холеру, иерсиниозы, легионеллез.
Адрес: Приморский край, г. Владивосток, ул. Сельская,3-б
Читайте также:


