Перелом эпифиза проксимальной фаланги
Переломы средней и проксимальной фаланг имеют много общего как в анатомии, так и в механизмах повреждения и лечении, что позволяет рассматривать их вместе, но с учетом различий.
К проксимальной фаланге сухожилия не прикрепляются. Тем не менее некоторые сухожилия, проходящие близко к ней, могут осложнить лечение переломов. Переломы проксимальных фаланг имеют тенденцию к угловой деформации в сторону ладони вследствие преобладания тяги межкостных мышц над сухожилиями разгибателей.
Переломы средних фаланг встречаются реже проксимальных вследствие того, что большая часть повреждающей силы, действующей по оси пальца, поглощается проксимальной фалангой. Это приводит к частым переломам и вывихам проксимальных, но не средних фаланг. Большая часть переломов средней фаланги возникает в наиболее слабой ее части — диафизе. Важно отметить, что поверхностный сгибатель прикреплен почти ко всей ладонной поверхности фаланги, тогда как место прикрепления сухожилия разгибателя ограничено проксимальным участком дорсальной поверхности.
Сухожилие поверхностного сгибателя раздвоено и прикреплено к латеральному и медиальному краям кости.
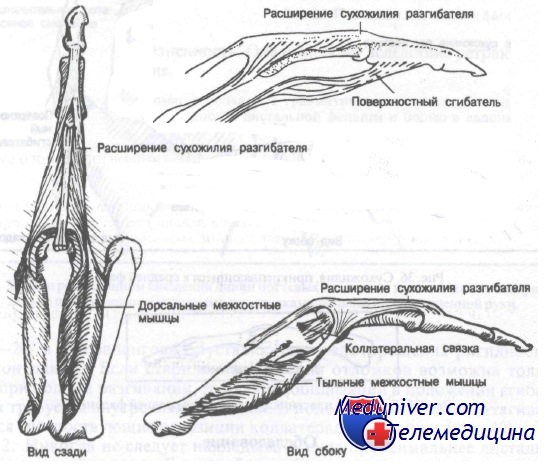
Межкостные мышцы и их взаимосвязь с расширением сухожилия разгибателя
Имея широкий участок прикрепления, поверхностный сгибатель развивает значительную силу, ведущую к деформации при переломе средней фаланги. Например, перелом основания средней фаланги обычно приводит к смещению дистального отломка в сторону ладони, в то время как перелом диафиза, как правило, сопровождается смещением фрагментов под углом, открытым в дорсальную сторону.
Последняя анатомическая особенность, которую следует учитывать, это наличие хрящевой пластинки на ладонной стороне основания средней фаланги. Внутрисуставные переломы могут осложняться смещением этой хрящевой пластинки.
Переломы проксимальной и средней фаланг делят на три типа. Переломы I типа — стабильные без смещения, их может лечить врач неотложной помощи. При переломах II типа возможно смещение, после репозиции они могут оставаться как стабильными, так и нестабильными. Больных с переломами II типа надлежит направлять на лечение к ортопеду. Переломы III типа нестабильны и часто осложняются ротационным смещением. Репонируют их хирургическим путем.
Эти больные требуют тщательного обследования с фиксированием функции нерва дистальнее места перелома. При лечении переломов этого типа надлежит выявить и корригировать ротационное смещение. Ротационную деформацию можно заподозрить, когда не все пальцы сжатого кулака указывают на ладьевидную кость. Другой метод диагностики заключается в сравнении направления линий ногтевых пластинок на каждой руке. В норме линия ногтевой пластинки разогнутого III пальца правой руки будет проходить в одной плоскости с линией III пальца левой руки. При ротационном смещении эти линии будут непараллельны.
Ротационное смещение можно выявить, сравнивая диаметр костных фрагментов фаланги. Его следует подозревать в случае асимметрии этих фрагментов.
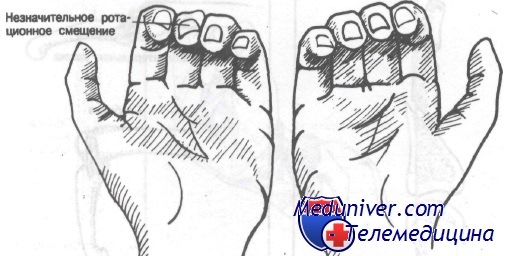
При ротационном смещении линии ногтевых пластинок располагаются непараллельно по сравнению с ногтевыми пластинками пальцев неповрежденной руки
В лечении переломов средней и проксимальной фаланг существуют два основных принципа:
1. Никогда не следует иммобилизовывать палец в положении полного разгибания. Палец должен быть иммобилизован в функционально выгодном положении: сгибание 50° в пястно-фаланговом и сгибание 15—20° в межфаланговых суставах для предотвращения ригидности и контрактур. Если стабильная фиксация отломков возможна только при полном разгибании, то для иммобилизации в положении сгибания требуется внутренняя фиксация. В положении сгибания натягиваются способствующие репозиции коллатеральные связки.
2. Никогда не следует накладывать гипс проксимальнее дистальной ладонной складки. Если требуется более широкая иммобилизация, нужно использовать желобоватую лонгету, захватывающую вместе с травмированным пальцем соседний здоровый палец, или гипсовую повязку с устройством для вытяжения.
Известны три метода лечения переломов средней и проксимальной фаланг. Выбор зависит от вида перелома, его стабильности и опыта врача.
Динамическое шинирование. Этот способ лечения заключается в фиксации поврежденного пальца вместе с соседним здоровым. Это позволяет максимально использовать кисть с ранним началом движений и предотвращает ригидность. Метод показан только при стабильных переломах без смещения, а также стабильных поперечных или вколоченных переломах. Его не следует применять при переломах с угловым или ротационным смещением. Наложение гипсовых повязок, лонгет и приспособлений для вытяжения.
Этими методами пользуются в основном только ортопеды или хирурги (за исключением желобоватых лонгет). Желобоватую лонгету применяют при переломах стабильных, не нуждающихся в вытяжении и не осложненных ротационным или угловым смещением. Желобоватая лонгета обеспечивает иммобилизацию более надежную, чем динамическое шинирование. Приспособления для вытяжения используют при осложненных переломах и накладывают их, как правило, только после консультации хирурга-ортопеда.
Внутренняя фиксация. Обычно внутреннюю фиксацию спицей Киршне-ра выполняют при нестабильных или внутрисуставных отрывных переломах, когда требуется точная репозиция.
- Вернуться в раздел "травматология"
- Что такое Переломы фаланг пальцев стопы
- Симптомы Переломов фаланг пальцев стопы
- Диагностика Переломов фаланг пальцев стопы
- Лечение Переломов фаланг пальцев стопы
- К каким докторам следует обращаться если у Вас Переломы фаланг пальцев стопы
Что такое Переломы фаланг пальцев стопы
Встречаются такие переломы довольно часто. Это объясняется тем, что фаланги пальцев менее защищены от внешних воздействий. Чаще всего переломы обусловлены прямой травмой и относительно редко - непрямой.
Наиболее часто переломам подвергаются дистальные фаланги I и II пальцев. Эти пальцы по сравнению с остальными значительно выступают вперед. Полные переломы фаланги могут быть поперечными, косыми, Т-образными или оскольчатыми. Реже наблюдаются отрывы эпифиза дистальной фаланги большого пальца. Оскольчатый перелом проксимальной фаланги встречается относительно часто.
При переломах фаланг пальцев стопы в первые часы после травмы определяются значительная припухлость, болезненность на уровне перелома при пальпации, а также при осевой нагрузке на поврежденный палец и пассивных движениях пальца; кровоподтек определяется на латеральной и тыльной поверхностях, реже с подошвенной стороны.
Смещения отломков при закрытых переломах фаланг пальцев стопы в большинстве случаев не бывает. Иногда тяга разгибателей приводит к угловому смещению отломков, углом, открытым к тылу. Особенно резко смещение выражено на проксимальной фаланге большого пальца. Боль и хромота держатся длительное время. Для уменьшения боли больной обычно переносит опору на пятку. Очень часто перелом, казавшийся в момент повреждения закрытым, оказывается осложненным, так как кожа над местом перелома также повреждается и некротизируется. Ногтевое ложе часто бывает поврежденным и является местом проникновения инфекции.
Переломы фаланг пальцев стопы рентгенологически исследуют в прямой и боковой проекциях. Для уточнения смещения отломков снимок делают в полубоковой проекции (в косой). Многие врачи пропускают переломы сесамовидных костей. Переломы таких костей, особенно перелом I пальца, можно распознать только рентгенологически. Наблюдаются усталостные переломы сесамовидной кости I пальца.
Иногда распознать перелом сесамовидной кости с уверенностью удается только после развития костной мозоли. Нередко образуется ложный сустав. Считают, что сесамовидная кость приобретает дольчатое строение в результате развития в ней перестроечного процесса в виде усталостных переломов.
В дифференциальной диагностике при чтении рентгенограмм следует помнить о врожденном расширении сесамовидных костей в области I плюснефалангового сочленения (бипарциальные, трипар-циальные), которые в половине случаев бывают двусторонними. В отличие от переломов добавочные кости имеют округлую форму и четкие контуры. Переломы сесамовидных костей характеризуются зазубренной поверхностью отломков.
Как правило, больные с переломами фаланг пальцев стопы лечатся амбулаторно. Продолжительность временной нетрудоспособности невелика. При переломе фаланг пальцев без смещения на соответствующий палец накладывают липкий пластырь в несколько слоев. Трудоспособность при таком методе лечения восстанавливается через 2 нед. Следует считать неправильным оставлять такие переломы вообще без иммобилизации. Иммобилизация с помощью гипсовой лонгеты является излишней, громоздкой, в ряде случаев лонгета усиливает боли и увеличивает срок нетрудоспособности.
Применение липкого пластыря позволяет начать активные движения в суставах поврежденного пальца с первых дней после травмы, что благоприятно сказывается в дальнейшем на его функции. Обычно на 2-3-й день повязка может ослабевать, и тогда ее вновь подкрепляют липким пластырем.
При множественных переломах иммобилизация проводится гипсовой повязкой в виде "туфли" сроком на 2-3 нед. При переломе проксимальной фаланги I пальца гипсовая иммобилизация продолжается до 4 нед.
Лечение переломов фаланг пальцев стопы со смещением отломков особых трудностей не представляет. Устраняют смещение чаще всего путем вытяжения по оси за поврежденный палец. Лучшие результаты обеспечивает применение для этих целей скелетного вытяжения с помощью шины Черкес-Заде. При большом смещении отломков скелетное вытяжение накладывают после ручной репозиции, с помощью которой стремятся добиться правильного стояния отломков. Вытяжение продолжают до образования первичной костной мозоли (10-15 дней). В дальнейшем накладывают гипсовую повязку в виде "туфли" до полного заживления перелома. Открытая репозиция отломков с фиксацией тонким стерженм Богданова или спицей Киршнера показана при невозможности устранить смещение отломков консервативным путем. Средняя продолжительность нетрудоспособности при переломах фаланг пальцев стопы со смещением отломков составляет 3-4 нед.
- Травматолог
- Хирург
Описание
Перелом не только шейки, но и головки плечевой кости относится к числу серьезных внутрисуставных переломов. Образование внутрисуставного перелома происходит в результате повреждения уникального анатомического образования, которое расположено непосредственно в капсуле самого плечевого сустава.

На сегодняшний день этот вид переломом является крайне редким, при этом наиболее часто встречается именно у пожилых людей. В поликлинику часто обращаются больные с переломом шейки плечевой кости, причем не только анатомической, но и хирургической.
Так называемая анатомическая шейка плечевой кости – это место непосредственно перехода самого тела в головку. В это же время хирургическая шейка представляет собой более тонкое место, расположенное немного ниже на кости.
Образование переломов плечевой кости хирургической происходит в результате падения человека непосредственно на вытянутую конечность. В этом случае важную роль будет играть и то, в каком именно положении конечность находилась до того, как была получена сама травма.
К примеру, если конечность была отведена в сторону, тогда в этом случае произойдет приведение головки именно с анатомической шейки, а также наблюдается отведение самого нижнего отломка. Совершенно противоположная картина будет наблюдаться в том случае, если рука приведена к туловищу. Образование так называемого вколоченного типа перелома будет происходить в том случае, если конечность находилась в среднем положении до того, как была получена сама травма.
Перелома шейки плечевой кости хирургической встречается значительно чаще, чем анатомической. При этом во всех случаях образования данного вида перелома они будут иметь вколоченный тип.
Сегодня образование перелома головки плечевой кости специалисты подразделяют ровно на два типа. Итак, в случае первого типа перелома непосредственно на область самого сустава будет оказываться механическое воздействие прямого характера, при этом головка будет практически полностью раздробленной.
Образование второго типа перелома будет происходить по типу отрывов. То есть в этом случае от головки начнут отделяться ее выступающие характерные костные образования, а именно малый и большой бугорки, являющиеся местом, в котором происходит прикрепление мышц.
В случае подозрений на образование такого перелома, необходимо как можно быстрее доставить пострадавшего в поликлинику, где ему будет оказана незамедлительная медицинская помощь. Ни в коем случае нельзя пытаться проводить самостоятельное лечение, так как неквалифицированные действия могут только ухудшить состояние больного и привести к серьезным последствиям.
Симптомы
В некоторых случаях, проявление характерной клинической картины, которая сопровождает образование перелома не только шейки, но и головки плечевой кости, является типичной.
Во всех случаях получения подобного рода травм, у пострадавшего появляется довольно резкая и очень сильная боль непосредственно в области травмирования. Во время прощупывания чувствуется болезненность. Именно в результате того, что больной испытывает сильную боль, становятся практически полностью невозможными все попытки совершить хотя бы малейшее движение в области поврежденного плечевого сустава.
При получении данного вида травмы, в области повреждения будет наблюдаться появление характерного и довольно сильного отека, также образуются подкожные гематомы. Что является наиболее ярко выраженными клиническими признаками образования такого перелома.
Легче всего провести диагностику образования перелома именно шейки плечевой кости, так как этот вид травмы будет сопровождаться появлением характерного смещения отломков, что проявляется в виде приведения и отведения.

При этом виде перелома будет проявляться довольно заметная, даже невооруженному глазу, деформация самого поврежденного сустава. А все образовавшиеся отломки становится возможным определить на ощупь.
В том случае, если образовавшийся перелом имеет именно вколоченный характер проявления, тогда его основные признаки будут иметь исключительно общий характер. А в некоторых случаях такой перелом может быть похож на простой ушиб, в результате чего становится более затрудненной диагностика. Для подтверждения перелома есть необходимость в проведении дополнительного клинического исследования (рентгенографии).
К числу дополнительных симптомов, которые могут сопровождать образование перелома как шейки, так и головки плечевой кости, относится и появление характерного нарушения не только в движении поврежденной конечности, но и чувствительности. Именно благодаря проявлению таких признаков становится возможным более точно определить то, что во время травмирования произошло и повреждение не только магистральных нервов, но и сосудов.
В случае получения серьезной травмы либо при падении на вытянутую руку, а также проявлении хотя бы одного из вышеперечисленных признаков этого вида перелома, необходимо как можно быстрее обратиться к врачу и определить наличие перелома либо вывиха. Сразу после диагностирования вида перелома начинается незамедлительное лечение, которое должно проводиться под строгим контролем врача.
Диагностика
Бывают случаи, когда диагностироваться образование перелома как шейки, так и головки плечевой кости, становится возможным еще до того, как будет проведено рентгенографическое обследование.

Однако, даже не смотря на то, что данные виды травмы могут быть диагностированы и во время проведения тщательного осмотра пациента, без дополнительных клинически исследований, в обязательном порядке, каждый пострадавший проходит рентген.
Более сложными для диагностики являются вколоченные переломы шейки плечевой кости, а также случаи, когда происходит отрыв от головки бугорков. В этом случае пострадавшим проводится рентген, так как именно на полученных снимках становится четко видно все изменения, которые произошли при получении этого вида травмы.
Профилактика
В основе профилактики образования данного вида перелома лежит избежание получения травмы, которая способна к ней привести. Также необходимо соблюдать правила безопасности во время занятия активными видами спорта, при которых можно получить такую травму.
Лечение
В том случае, если произошел отрыв бугорков головки плечевой кости, при этом не наблюдается смещения, тогда пострадавшему назначается прохождение консервативного метода лечения. В обязательном порядке осуществляется фиксация поврежденной конечности, а для этого накладывается специальная гипсовая лонгета и оставляется примерно на две недели.
Если образование перелома головки плечевой кости будет сопровождаться и смещением самих оторванных бугорков, тогда в этом случае будет использоваться закрытая репозиция, после чего поврежденная конечность фиксируется в определенном положении при помощи лонгеты.
Однако, наиболее часто во время лечения используется именно металлоостеосинтез непосредственно отделившегося бугорка, при этом применяется специальный шуруп либо спица. Установленная спица оставляется примерно на один либо два месяца (с учетом тяжести произошедшего повреждения). Практически во всех случаях, больной полностью выздоравливает уже через три месяца после того, как была проведена сама операция.
Перелом как хирургической, так и анатомической шейки плечевой кости будет подвергаться не только консервативному лечению, но и применению фиксации конечности при помощи лонгеты, особенно, если был определен вколоченный тип повреждения, а также в случае отсутствия смещения отломков.
При условии наличия характерного смещения отломков лечение, чаще всего, будет проводиться при помощи специального скелетного вытяжения непосредственно за локтевой отросток локтевой кости. Именно этот метод лечения на сегодняшний день является наиболее распространенным, ведь он не только менее травматичный, но также мягкий и максимально эффективный.
В том случае, если присутствует смещение перелома шейки плечевой кости, также может применяться метод лечения путем проведения закрытой репозиции. Данная процедура проводится под действием общего наркоза. Во время лечения осуществляется довольно сильная тяга непосредственно за нижний отломок, при этом на концы отломков оказывается одновременное давление, пока они полностью не окажутся сопоставлены.
Во время проведения таких лечебных манипуляций существует довольно высокий риск того, что произойдет повреждение крупных сосудов и нервов, которые проходят в непосредственной близости от плечевой кости. Как только будет полностью закончена процедура репозиции, осуществляется фиксация поврежденной конечности при помощи гипсовой лонгеты, накладываться которая должна от лопатки и вплоть до головки пястной кости.

В том случае, если после проведения процедуры закрытой репозиции отломки не остались в правильном положении, тогда для фиксации перелома будут применять специальные металлические спицы, которые проводятся непосредственно через кожу в сам костномозговой канал. Также возможно применение и металлических шурупов либо пластин для фиксации отломков.
К примеру, если между отломками были ущемлены фрагменты ткани, тогда закрытая репозиция становится невозможной. В этом случае будет проводиться только открытое лечение данного перелома, при котором проводится незамедлительное оперативное вмешательство.
Неблагоприятный прогноз ставится только в том случае, если произошло повреждение нервов либо крупных сосудов.
Перелом фаланги пальца – это нарушение целостности основной, средней или дистальной фаланги пальца ноги или руки в результате травматического воздействия. Перелом фаланги является достаточно распространенным повреждением, которое возникает в результате непрямого или прямого травмирующего воздействия, а именно: резкого выворачивания, падения тяжелого предмета, удара и пр.
В зависимости от локализации наблюдаются следующие характерные переломы фаланг: переломы диафиза основной фаланги, диафизарные переломы средней фаланги, перелом ногтевой фаланги, эпифизарные переломы фаланг, открытые переломы фаланг. Рассмотрим каждый перелом более подробно.
Переломы диафиза основной фаланги
Линия перелома поперечная, косая или спиралевидная. Смещение отломков характеризуется типичным углом, открытым дорсально. Межкостные мышцы благодаря поперечным волокнам сухожильно апоневротического растяжения сгибают проксимальный отломок, а косые волокна этих же мышц и сухожилие разгибателя пальца содействуют разгибанию дистального отломка. Если же это смещение не будет устранено, то сгибание пальца ограничивается до размеров, равных углу между отломками. Сухожилия мышц-сгибателей бывают прижатыми и часто прирастают к выпуклым костным концам. В таких случаях ограничивается не только сгибание, но также активное и пассивное разгибание. Блокирование сухожилий затрудняет отчасти движения остальных пальцев. Вот почему при неправильном лечении перелома основной фаланги возникает значительное нарушение хватательной способности руки.
При косых и спиралевидных переломах нередко наблюдаются смещения по длине. Иногда отломки могут быть смещены и по оси. Если эту деформацию не устранить, то при сгибании направление пальца становится неправильным. Он перекрещивает какой-либо из других пальцев и мешает захватыванию.
При переломах без смещения отломков соответствующий палец иммобилизуют в физиологическом положении гипсовой или алюминиевой шиной, прикрепленной к пальцу полосками лейкопластыря. Обезболивания не требуется. Шину снимают через 15 дней. После этого можно разрешить активные движения, не перегружая палец. Таким образом, функция восстанавливается быстро. Когда устанавливается смещение отломков, поступают следующим образом: в место перелома вводят не больше 2-3 мл 1-2% новокаинового раствора.
Смещение отломков устраняют вытягиванием и сгибанием межфалангового сустава до 90° при одновременном умеренном надавливании с ладонной стороны в области перелома. Иммобилизуют лучезапястный сустав и суставы соответствующего пальца в функциональном положении.
Техника иммобилизации заключается в следующем. Прежде всего накладывают гипсовую шину с тыльной стороны, достигающую головок пястных костей. Эту шину фиксируют циркулярным гипсовым бинтом. После этого на ладонную поверхность руки накладывают гипсовую или алюминиевую шину, достигающую конца пальца. Ее моделируют соответствующим образом. Необходимо помнить, что не палец должен прилаживаться к шине, а шина к пальцу, поэтому она должна быть гибкой. Существенным при моделировании шины является ее легкое прижатие к месту перелома, так чтобы она противопоставлялась смещению отломков. При проволочных шинах Белера отсутствует возможность создания солидной опоры основным фалангам с ладонной стороны, вследствие чего их применение ограничивается. Для того чтобы создать устойчивость, продолжают шину с кончика пальца в обратном направлении и фиксируют ее опять к гипсу. Таким образом получается эллипсовидный обруч, придающий большую устойчивость.
Длительность иммобилизации при переломах основной фаланги должна быть не меньше 25-30 дней. Во время иммобилизации необходим специальный уход для избежания отека и затвердения руки. Больному рекомендуют полные движения остальными пальцами и всей рукой.
При застарелых и запущенных переломах основной фаланги показано оперативное лечение. Делают боковой разрез. Сухожилия сгибателей освобождают от спаек. Производят остеотомию. Отломки сопоставляют и, если необходимо, производят остеосинтез двумя спицами Киршнера или вводят нежный костный трансплантат. После этого сухожилия изолируют от кости пересадкой паратенония, взятого из области трехглавой мышцы плеча. На стороне, противоположной разрезу, паратеноний фиксируют двумя нежными снимаемыми швами через кожу. Накладывают гипсовую или алюминиевую шину. После 12-15 дней позволяют больным делать движения в межфаланговых суставах.
Диафизарные переломы средней фаланги
Линия перелома и смещение отломков такие, как и при переломах основной фаланги. Нередко, однако, угол между отломками открыт в волярную сторону. Смещение отломков зависит от того, как расположена линия перелома: проксимально или дистально от места прикрепления поверхностного сгибателя пальцев. В первом случае под действием этой мышцы дистальный отломок сгибается, а проксимальный разгибается под действием разгибателя. Получается смещение по ширине и под углом, причем угол открыт в волярную сторону. Во втором случае смещение проксимального отломка происходит волярно под действием поверхностного сгибателя, чей тонус преобладает над тонусом разгибателя. Получается угол, открытый в тыльную сторону.
При неправильном сращении функция пальца ограничивается не меньше, чем при переломе основной фаланги, особенно если угол между отломками открыт в волярную сторону. В таком случае оперативной коррекции не требуется.
Лечение перелома средней фаланги такое же, как и лечение основной фаланги. Если отломки образуют угол, открытый в волярную сторону, то первый межфаланговый сустав должен быть иммобилизован в более выпрямленном положении (15-20° флексии) для того, чтобы уменьшить действие мышцы-разгибателя на проксимальный отломок. Срок иммобилизации составляет три недели.
Перелом ногтевой фаланги
Прижатие или удар по ногтевой части пальца часто вызывает поперечный перелом или раздробление ногтевой пластинки третьей фаланги. В подногтевом ложе образуется гематома, вызывающая сильные боли. Диагноз уточняют рентгенограммой. Для уменьшения болей и предотвращения инфекции необходима маленькая трепанация ногтя и эвакуация собранной крови.
Другого лечения, кроме небольшой перевязки и относительной фиксации полосками липкого пластыря, не требуется. Через 10-15 дней боли исчезают, и больной может работать, несмотря на то что на рентгенограмме долгое время видна линия перелома. Только при тяжелом размозжении конца пальца лучше всего устранить небольшой дистальный фрагмент.
Тяжелые размозжения дистальной части пальца часто приводят к косым, поперечным, продольным и раздробленным переломам в средней или проксимальной трети фаланги. Лечение сводится к иммобилизации пальца в функциональном положении, гипсовой, алюминиевой или пластмассовой шиной. Отломки сопоставляют, насколько это возможно. Прогноз перелома в отдельных случаях зависит главным образом от успешного закрытия раны и от предотвращения инфекции.
Отрыв небольшого треугольного отломка из ногтевой фаланги наблюдается часто при вырывании разгибателя. Значительно реже подобным образом может быть оторван отломок вместе с сухожилием сгибателя. Неотложное оперативное восстановление в этих случаях дает лучшие результаты, чем бескровное лечение иммобилизацией при гиперэкстензии третьей фаланги.
Эпифизарные переломы фаланг
Эти виды переломов обыкновенно бывают внутрисуставными. От основной фаланги чаще всего отламывается волярный или дорсальный треугольный отломок различной величины. Если разрушена значительная часть суставной поверхности, наступает соответствующий неполный вывих фаланги в дорсальном или полярном направлении. В области головки фаланги могут возникать поперечные или косые переломы. В первом случае отломок смещается дорсально вместе со следующей фалангой. Деформация напоминает дорсальный вывих. Во втором случае отделенный от головки фаланги треугольный отломок поворачивается и смещается в проксимальном направлении. Ногтевая фаланга пальца отводится в сторону. Иногда наблюдается неправильный перелом с множеством отломков.
Когда нет значительных смещений отломков, палец фиксируют на 10-12 дней в функциональном положении. После этого разрешают нерезкие активные движения. При боковом отведении без значительного смещения отломков производят иммобилизацию на 15 дней с определенной гиперкоррекцией деформации. Дорсально смещенную головку фаланги вправляют способом, напоминающим вправление межфаланговых вывихов. При значительном смещении отломков и неуспешной репозиции требуется оперативное лечение. В отдельных случаях при переломах с несколькими отломками можно добиться удовлетворительного сопоставления способом прямого вытяжения через головку следующей фаланги.
Прогноз внутрисуставных переломов фаланг сомнителен в отношении функции пальца. Чаще всего развивается тугоподвижность сустава. Иногда наблюдаются затянувшиеся болезненные отеки, мешающие функции всей руки, деформации пальцев.
Открытые переломы фаланг
Они встречаются часто и составляют примерно 50% всех переломов в этой области. Особенно часты открытые переломы фаланг и больше всего ногтевых фаланг первых трех пальцев.
Зачастую, однако, речь идет о тяжелых ранениях вследствие промышленных и других травм. При них переломы, как правило, множественные, с большим смешением отломков. Смешение отломков может быть в самые различные направления, что зависит от направления действующей силы. Нередко мягкие ткани размозжены, а кожа в области перелома неправильно разорвана или вырвана. Все это требует специальных условий при лечении.
Прежде всего больные должны быть стационированы. Сразу же необходимо начать лечение антибиотиками. Обработка ран, которая состоит в тщательном механическом очищении и устранении некротических тканей, проводится хирургом в стерильной операционной. Костные отломки сопоставляют и иммобилизуют. Часто в этих случаях показан остеосинтез с перекрещивающимися спицами Киршнера. После этого основной проблемой остается зашивание раны. Если имеется дефект кожи, то можно применить различные способы кожной пластики.
Легкие случаи без обширных поражений мягких тканей не создают затруднений при лечении. После соответствующей первичной хирургической обработки рану зашивают и дальнейшее лечение проводят, как и при закрытых переломах, добавляя в течение нескольких дней антибиотики.
После операции необходимо уделять особенное внимание предотвращению нарушения кровоснабжения, отеку тканей. Положение руки должно быть непременно высоким. С первых же дней после травмы больным рекомендуют не прекращать активные движения неиммобилизованными пальцами, плечевым и локтевым суставами, а движения ранеными пальцами начинать как можно раньше.
Читайте также:


