Переломы ступни кости ладьевидной кости
Перелом ладьевидной кости стопы – это довольно редкая патология, свойственная спортсменам, которые занимаются прыжками и бегом. Перелом среднего отдела стопы всегда сопровождается сильной болью, нога быстро отекает и приобретает синюшный оттенок.

Даже небольшое повреждение этого отдела приводит к нарушению опорной функции всей стопы. Это можно объяснить сложным строением и тесной взаимосвязью всех отделов нижней части ноги. Патологию важно своевременно лечить, так как неправильно сросшиеся кости могут привести не только к изменению походки, но и к инвалидности.
Анатомия перелома ладьевидной кости стопы
Стопа человека имеет 26 костей. Все эти кости соединены между собой разными суставами и связками, за счет чего этот отдел ноги достаточно прочный и подвижный. Благодаря эластичности связок уменьшается нагрузка на ноги, смягчаются прыжки и удары.
Перелом ладьевидной кости стопы встречается не так часто. Такая патология не несет угрозы для здоровья и жизни человека, но только в том случае, если не развились осложнения. Если лечение не было начато своевременно, то это грозит инвалидностью. Самыми серьезными считаются травмы суставного характера. При таком виде травм происходит деформация, как сустава, так и костной ткани.

Все фрагменты человеческой стопы можно разделить на три довольно большие группы.
- Предплюсна – сюда входит 7 костей. Это таранная, пяточная, ладьевая, кубовидная кость, а также 3 клиновидные кости. Такие фрагменты находятся между малоберцовой и большеберцовой костью голени и плюсны. За счет этих фрагментов сформирован сустав голеностопа и несколько малоподвижных суставов, расположенных в стопе.
- Плюсна – к этой части относятся 5 трубчатых костей. Именно они соединяют фаланги пальцев на ноге и косточки предплюсны. Концы этих трубчатых фрагментов состоят из суставов, чем и объясняется хорошая подвижность пальцев ног.
- Фаланги пальцев. Сюда относится 14 косточек – 2 фаланги для больших пальцев ноги и по 3 косточки для остальных пальцев.
Все фрагменты стопы взаимодействуют между собой. Благодаря этому человек может держать равновесие, плавно передвигаться и выполнять разные мелкие движения. Стопа – это своеобразная амортизированная структура, которая может выдерживать большие нагрузки. За счет уникального строения этого отдела ноги, человек может не только ходить, но также бегать и прыгать.
Причины и симптомы перелома
Ладьевидная кость может повреждаться в результате прямого и непрямого воздействия. В первом случае травма возникает в результате сильного удара по ноге, например, при падении на нее тяжелого предмета. Второй случай может быть, если человек носит слишком тесную обувь. Это приводит к тому, что при ходьбе мышцы сдавливают кости, и они не выдерживают нагрузку.
Есть группы людей, которые больше всего подвержены травмам ладьевидной кости. К ним относятся:
- Люди, которые обувают слишком тесную обувь. Особенно часто это бывает у женщин, которые долго ходят в модельных туфлях на высоком каблуке;
- Спортсмены, которые занимаются прыжками и бегом;
- Танцоры, которые профессионально занимаются танцами;
- Фигуристы;
- Пожилые люди. Здесь переломы объясняются возрастным истончением костей.
Переломы ладьевидной кости нередко бывают при дорожных происшествиях. Фрагменты стопы могут травмироваться при сильных ударах или при наезде на ногу автомобиля. Под тяжестью машины возникают множественные переломы, в том числе травмируется и ладьевидная кость. Подобная травма частенько сопровождается смещением не только костей, но и костных осколков.
Перелом может быть как первичным, так и повторным. Это часто встречается у спортсменов, которые, окончательно не вылечившись, приступают к тренировкам.
Перелом ладьевидной кости всегда сопровождается характерной симптоматикой. Заподозрить травму можно в таких случаях:
- На стопе заметна отечная область. Человек жалуется на боль, которая усиливается при любом движении ногой;
- Вокруг поврежденной кости отек выражен больше, в редких случаях отечность распространяется до голеностопного сустава;
- При вывихе сустава к тыльной части стопы в месте припухлости ноги можно нащупать кость;
- При переломе обычно повреждаются разные сосуды, поэтому наблюдается гематома;
- Больной не может нормально ходить, он хромает и при передвижении старается опираться лишь на пятку;
- Стопа становится малоподвижной. Пострадавший не может делать движения нижней частью ноги вверх-вниз;
- Даже минимальная нагрузка на плюсневые кости стопы приводит к усилению боли.
- Если у пострадавшего наблюдается изолированный отрыв осколка в бугристой части ладьевидной кости, то в этом месте наблюдается сильная отечность и болезненность.
Необходимо знать, что симптомы повреждения костей стопы могут проявиться не сразу, а только спустя время. Иногда пострадавший еще несколько дней ходит нормально, ощущая лишь слабую боль. Некоторые люди с такой патологией умудряются ходить на работу и заниматься спортом. Делать этого категорически нельзя, так как при неправильном сращивании костей хромота останется на всю жизнь.
Перелом ладьевидной кости: первая помощь
При травмах ладьевидной кости возникает сильная боль, которая может привести к шоковому состоянию. Именно поэтому до приезда скорой пострадавшему нужно оказать первую помощь.
- В первую очередь больному следует дать обезболивающие препараты. Но нужно понимать, что во многих случаях привычных лекарственных средств недостаточно, чтобы купировать боль такого плана. Для купирования болевого синдрома можно дать Парацетамол, Ибупрофен или Найз. После приема лекарственных препаратов боль немного стихнет спустя 30-40 минут.
- С ноги осторожно снимают обувь и прикладывают к ней лед или что-то холодное. Нельзя забывать, что холод прикладывают только через хлопковую салфетку, сложенную в несколько слоев. В противном случае может быть обморожение.

Врачебная помощь и хирургическое лечение
Метод лечения зависит от характера перелома и состояния пострадавшего. Лечение может быть консервативным и хирургическим.
Методы консервативного лечения могут отличаться, в зависимости от того, какой перелом – со смещением или без него.
- Без смещения осколков. На нижнюю часть ноги накладывают гипс по типу сапожка. В подошву подкладывают фиксатор из металла. Длительность лечения составляет около 8 недель.
- Незначительное смешение. Кости вправляют вручную, предварительно обезболив ногу. После вправления больному делают контрольный рентген. Если все нормально, то ногу фиксируют гипсом.
- Если смещенных осколков много, то вправление производят с использованием аппарата Черкес-Заде. В ногу вводятся две спицы, которыми и вправляют смещенные осколки.
Хирургическое вмешательство показано при открытых переломах и травмах с сильным смещением. Мягкие ткани рассекают, чтобы получить доступ к костям. В ходе операции врач сопоставляет обломки костей и фиксирует их при помощи особых винтов и спиц. Операция может проводиться как под местным, так и общим наркозом.
Для фиксации ноги может быть использован не только гипс, но также специальные бандажи и ортез. Фиксатор зависит от характера травмы. Продолжительность ношения фиксатора зависит от возраста пациента, вида травмы и типа вмешательства. При хирургическом вмешательстве повязка всегда носится на порядок дольше.

Время сращения костей стопы может составлять от месяца до полугода. Врач обязательно назначает обезболивающие препараты, так как нога сильно болит, особенно вечером. Человеку с переломом ладьевидной кости выдается больничный лист.
Лечение
После снятия гипсовой повязки очень важен процесс реабилитации. После травмы наблюдается слабость мышц, и хрупкость ладьевидной кости. Есть большой риск нового перелома. Ускорить процесс заживления можно при помощи таких процедур:
- Лечебной физкультуры;
- Физиотерапевтических процедур;
- Лечебного массажа;
- Ванночек с отварами трав;
- Ношения специальной стельки для обуви.

В восстановительный период полезно принимать ножные ванночки с раствором морской соли. На 5 литров теплой воды берут ½ стакана соли. Если кожные покровы нарушены, то делать ножные ванночки нельзя. Больной должен употреблять продукты, богатые кальцием и минеральными веществами.
При травмировании костей чаще всего встречаются переломы верхних или нижних конечностей, вследствие чего нередко происходит нарушение целостности ладьевидной кости запястья или стопы. Переломы последних встречаются реже, но вследствие такой травмы может остаться хромота и хронические боли в поврежденной ноге. Опасность переломов ладьевидных костей в том, что их часто путают с ушибом или трещиной в силу слабо выраженной симптоматики. Но отсутствие своевременного лечения может повлечь осложнения, а также ограничения работоспособности и подвижности больной конечности.
- 1. Анатомия запястья и стопы, виды переломов
- 2. Причины и признаки травмы
- 3. Диагностика и первая помощь
- 4. Терапия и возможные последствия
- 5. Восстановительный период
Ладьевидная кость стопы (на латыни os naviculare pedis) расположена в ее среднем отделе, соединяется с таранной, кубовидной и клиновидными костями. Стопа состоит из 26 соединенных хрящевой тканью костей. Такое строение конечности делает ее очень гибкой и одновременно уязвимой – при нарушении целостности ладьевидной часто повреждаются и расположенные рядом кости.
По направлению линии повреждения возможны 2 вида нарушения целостности ладьевидной кости: поперечные и косые. По локализации выделяют 4 варианта переломов:
- 1. Средней трети.
- 2. Проксимальной трети.
- 3. Дистальной трети.
- 4. Бугорка.
Повреждения бывают со смещением и без него, а также внутрисуставные и внесуставные. Переломы практически всегда закрытые. Если происходит травмирование мягких тканей, то их провоцируют действия повреждающего фактора, а не костные обломки.

Перелом ладьевидной кости кисти возникает чаще всего при падении на вытянутую руку. Происходит переразгибание в зоне кистевого сустава. Максимальную нагрузку получает ладьевидная кость. Иногда травмирование становится следствием прямого воздействия. Перелом ладьевидной кости стопы относится к костным повреждениям средней части ступни. Нарушение целостности происходит при сильном сжатии конечности или падении на нее массивного предмета. Другими причинами перелома становятся занятия спортом или дорожно-транспортные происшествия.
Симптоматика при нарушении целостности ладьевидной кости часто напоминает ушиб или трещину.

Перелом ладьевидной кости кисти
Признаки перелома кисти:
Возможно появление кровоизлияния вокруг запястья вследствие повреждения связок.
Симптомы перелома ладьевидной кости стопы:
- ноющая боль, усиливающаяся при ходьбе;
- появление отека вокруг травмированного участка;
- при переломе со смещением на тыльной стороне стопы выпирает видимый бугор.

Ладьевидная кость стопы
Если дискомфорт в поврежденной конечности не проходит в течение дня – высока вероятность перелома.

Диагностика начинается со сбора анамнеза и осмотра. Пациент сообщает о причине, спровоцировавшей травму. Также специалисту необходимо знать о перенесенных недугах опорно-двигательного аппарата. Затем доктор начинает осмотр поврежденного участка. Пальпация позволяет выявить место, которое максимально болит. Врач может попросить пациента выполнить движения травмированной конечностью.
Для уточнения вида травмы назначается рентгенография лучезапястного или голеностопного сустава в 2 проекциях: прямой и боковой. При переломе без смещения линия разлома может быть не видна на снимке. Выполняют шинирование и назначают повторную процедуру через 10 дней. За этот период времени происходит резорбция кости. Повторная рентгенограмма показывает щель по линии излома. Иногда становится необходимой компьютерная томография для получения трехмерного изображения поврежденной кости.
После получения травмы необходимо оказать больному первую помощь. На ноге или руке нужно зафиксировать повязку, поскольку движение конечности или напряжение мышц провоцируют смещение костных отломков и травмирование мягких тканей. Для уменьшения дискомфортных ощущений можно зафиксировать на пораженном месте холодный компресс (бутылку с водой, снег, лед, мокрое полотенце, кусок замороженного мяса и т. д.). Держать его нужно, проложив между ним и кожными покровами ткань. Время воздействия холода – не более 15 минут, иначе может произойти обморожение. Нельзя допускать загрязнения открытой раны.

При многооскольчатом переломе со смещением отломков или при невозможности другим образом сопоставить осколки необходимо хирургическое вмешательство, целью которого является стабилизация поврежденной конечности. Во время операции специалист через разрез длиной 3-5 мм корректирует костные фрагменты, скрепляет их имплантатом (винтом).
Если повреждение срослось в неправильном положении, необходим разрез и проведение остеотомии (искусственного перелома), чтобы восстановить правильную анатомию конечности.
Если ладьевидная кость ломается более чем на 2 части, проводится операция, даже с полным удалением костных отломков. Опустевшее место закрывают специальным костным трансплантатом. Для этого чаще всего применяют части большеберцовой кости.
Несвоевременно проведенная терапия может стать причиной появления осложнений, например:
- неправильного сращения кости – под небольшим углом;
- контрактуры – ограничения подвижности конечности;
- остеоартроза – нарушения дистрофического характера в суставе;
- асептического некроза – отмирания костной ткани на фоне недостаточного кровоснабжения;
- анкилоза – неподвижность сустава.
Удаление ладьевидной кости приводит к ухудшению подвижности кисти из-за сильной деформации. При устранении этого фрагмента из стопы меняется походка, появляется хромота.
Для сокращения риска развития осложнений, стимуляции метаболических процессов через 4-5 недель после травмирования рекомендуется начинать выполнять комплекс специальных упражнений.
Сначала делаются круговые, маятниковые движения в лучезапястном, локтевом суставах, упражнения на сгибание и разгибание пальцев. Через 14 дней нагрузки усиливаются, добавляются комплексы на станке и с гимнастическим мячом. Спустя некоторое время включаются отжимания, ходьба, упражнения на шведской стенке, подтягивания, приседания.
Могут быть назначены физиотерапевтические процедуры:
- лазеротерапия;
- парафин-озокеритовые аппликации;
- магнитотерапия;
- электрофорез;
- массаж.
Полное восстановление возможно через 4-5 месяцев.
После перелома ладьевидной кости стопы в течение года для профилактики плоскостопия нужно носить ортопедическую обувь и стельки, специальные супинаторы.
Ладьевидная кость стопы является структурным элементом предплюсны. По форме она уплощена сзади и спереди, локализуется ближе к внутреннему краю стопы. Среди основных патологий, которые могут затронуть ладьевидную кость стопы, следует более подробно ознакомиться с переломом и болезнью Келлера (остеохондропатия ладьевидной кости).
Особенности анатомии ладьевидной кости
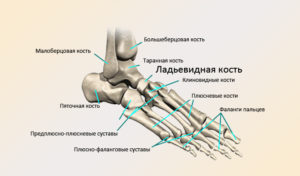
Ладьевидная кость на своей задней поверхности имеет вогнутую суставную поверхность. С ее помощью происходит соединение с головкой таранной кости. На передней поверхности ладьевидной кости есть клиновидная суставная поверхность, которая предназначена для сочленения с клиновидными костями в количестве трех штук.
Ладьевидная кость имеет выпуклую верхнюю поверхность. Латеральная ее поверхность сочленяется с кубовидной костью. Вогнутая нижняя поверхность кости в медиальном отделе имеет бугристость, которую можно прощупать через кожу.
Переломы ладьевидной кости
При поиске информации о патологиях ладьевидной кости можно наткнуться на статьи про перелом ладьевидной кости кисти. Действительно, кости в предплюсне и запястье имеют одинаковое название, отражающее особенности их формы. Чтобы поиск данных не включал материал про перелом ладьевидной кости запястья, следует сразу сузить круг поиска, указывая точную локацию этого анатомического элемента.
Перелом ладьевидной кости стопы входит в категорию костных повреждений средней части ступни. Причин перелома может быть несколько, а именно:
- Прямая травма. Она возможно, если уронить тяжелую вещь на область стопы. Часто в подобных ситуациях перелом имеет сочетанный характер, то есть повреждается не изолированно ладьевидная кость, но также клиновидная и кубовидная.
- Непрямая травма. Такое возможно в случае чрезмерного, насильственного сгибания ступни в подошве. Из-за этого происходит зажатие ладьевидной косточки между клиновидными костями и таранной костью. При этом возможны два варианта перелома: или отрыв края тыла ладьевидной косточки, или отрыв самой кости по месту ее бугристости в нижнемедиальном фрагменте.
- Дорожно-транспортное происшествие. Этот фактор провоцирует компрессионный перелом.
- Усталостные переломы. Такое повреждение в ладьевидной косточке, как левой, так и правой, чаще встречается у тех, кто профессионально занимается спортом и танцами (гимнастика, балет). Также усталостные переломы могут быть спровоцированы ранней нагрузкой на область стопы после терапии.
При переломах пациенты жалуются на то, что болит ладьевидная косточка, объективно наблюдается отечность мягких тканей пораженной области. Отек может достигать голеностопного сустава.
В том случае, когда из-за перелома ладьевидной кости случился вывих ее участка к тыльной поверхности ступни, по месту припухлости можно прощупать выступ, который будет заметно выпирать.
Пациент, получивший перелом, не способен полностью опираться на пораженную стопу — он может делать упор только на пяточную область. Нагрузки любой интенсивности на область 1,2,3 костей плюсны провоцируют сильную боль, передающуюся на ладьевидную косточку.
В той ситуации, если у пациента наблюдается изолированный отрыв костного осколка по месту бугристости, боль будет локализована в нижнемедиальной части анатомического образования. Здесь же будет наиболее выражена отечность.
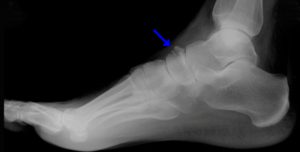
Диагноз подтверждается на основе анамнеза, спектра жалоб пациента, осмотра и результатов рентгена. В наиболее сложных ситуациях должны быть проведены такие исследования, как компьютерная томография, сцинтиография.
Лечение перелома ладьевидной кости стопы определено особенностями и степенью тяжести повреждения. В случае закрытого перелома при отсутствии смещения пациенту накладывается циркулярная гипсовая повязка. При этом обязательно моделируется нижний свод стопы. Травматолог должен установить супинатор для профилактики уплощения свода ступни.
Если при переломе возникло смещение костных отломков, лечение предполагает первоначальную репозицию. Ее проводят или после внутрикостного обезболивания, или после введения наркоза. Во время репозиции нога должна быть согнута в колене, ступня при этом ориентирована горизонтально. Корректное проведение репозиции возможно при участии двух врачей.
При сочетании перелома и вывиха ладьевидной косточки используют конструкцию Черкес-Заде. Она имеет вид металлических спиц, одна из которых проводится сквозь пяточную кость, а другая вставляется через головки костных структур плюсны. Такое оперативное вмешательство проводится только под общим наркозом.
Гипсовые повязки при переломах ладьевидной кости накладываются на срок от 6 до 8 недель, в некоторых случаях необходим более продолжительный период иммобилизации пораженной ноги. Лечение предполагает регулярный рентгенологический контроль.
Для того, чтобы восстановление после перелома проходило хорошо, важна ранняя полноценная диагностика и корректное лечение. Кости стопы находятся в тесной взаимосвязи между собой, и поэтому нарушение целостности и функциональности одной из них не может не затрагивать остальные.
Даже при сильном повреждении ладьевидной кости врачи редко принимают решение о ее полном удалении — это зачастую приводит к таким последствиям, как деформирование, искривление ступни.
К наиболее распространенным последствиям перелома ладьевидной кости относятся:
- Хромота.
- Плоскостопие.
- Вальгусная деформация стопы.
- Укорочение ступни.
- Снижение трудоспособности вплоть до ее полной потери.
- Хронический болевой синдром (стопа может болеть постоянно).

Чтобы полностью восстановить функциональность пораженной ноги после перелома, необходимо прибегать к таким мерам:
- упражнения лечебной физкультуры;
- физиотерапевтические процедуры;
- массаж;
- ванночки с морской солью;
- плавание;
- предпочтение ортопедической обуви.
Врач даст более подробные рекомендации для более быстрого и эффективного восстановления после получения травмы.
Болезнь Келлера
Эта патология представляет собой болезнь, которая поражает костные структуры стопы. Обычно ее выявляют в детском и юношеском возрасте, у взрослых она встречается редко. Болезнь Келлера протекает по типу остеохондропатии, то есть постепенно происходит разрушение костной ткани, а затем медленное ее восстановление.
Данная патология впервые была описана рентгенологом Келлером. При развитии этой болезни нарушается приток крови к костям ступни. Из-за этого ткани не получают достаточное количество кислорода и веществ, необходимых для корректного функционирования.

Заболевание прогрессирует в результате действия причин, провоцирующих нарушения кровоснабжения костных структур. В качестве них могут выступать:
- Постоянная травматизация.
- Эндокринные патологии (болезни щитовидной железы, диабет).
- Плоскостопие.
- Генетическая предрасположенность.
- Неудобная, тесная обувь.
- Асептический некроз. Структура кости разрушается, снижается ее плотность.
- Перелом компрессионного типа. Новая костная ткань, начинающая формироваться на месте разрушенной, не выдерживает обычные нагрузки. Из-за этого возможны переломы.
- Фрагментация. Рассасывание поврежденных элементов при помощи остеокластов.
- Репарация, или восстановление структуры и функциональности костной ткани. Эта стадия реализуется только при восстановлении нормального кровоснабжения пораженной области.
Чаще всего патология 1 типа развивается у детей от трех до семи лет, причем частота болезни у мальчиков гораздо выше. Поражение ладьевидной кости провоцирует припухлость, болезненность, нарушение возможности передвижения. Появляется хромота. Патология носит односторонний характер (возникает слева или справа), длится не более года.
Заболевание 2 типа характерно для пациенток подросткового возраста. Чаще болезнь носит двусторонний характер. Проявляется в виде хромоты, боли, девушки испытывают дискомфорт при ходьбе. Продолжается патология этого типа около двух лет.
Диагноз “болезнь Келлера” ставится на основе анамнеза и анализа рентгеновских снимков. Степень и разновидность болезни определяют исходя из стадии развития патологического процесса.
Лечение заболевания предполагает наложение гипсовой повязки. Это необходимо для уменьшения нагрузки на область стопы, обеспечения ее максимальной поддержки. Повязка накладывается на полтора месяца.
После того, как врач снимет гипс, стоит позаботиться об ограничении нагрузки, активных движений. Следует подобрать ортопедическую обувь — ее ношение способствует уменьшению боли и восстановлению кровоснабжения.
В редких случаях возникает необходимость в оперативном лечении. Во время вмешательства формируются каналы в ладьевидной кости. Это нужно для того, чтобы в них начали расти сосуды, и трофика костной ткани нормализовалась. После операции требуется проведение физиотерапии и прием лекарств, назначенных лечащим врачом.
Чтобы не подвергать область стопы и ладьевидную кость в частности риску переломов и иных патологий, следует внимательнее относиться к собственному здоровью. Нужно носить правильно подобранную обувь, не перегружать стопу, принимать ножные ванночки с морской солью, следить за питанием и пить витаминно-минеральные комплексы. При обнаружении любых патологических симптомов (боль, припухлость, ограничение подвижности) стоит немедленно обратиться к врачу. Специалист проведет необходимые диагностические манипуляции, выявит болезнь, после чего сможет ее правильно лечить.

- Анатомическое строение ладьевидной кости
- Наиболее частые патологии
- Видео по теме
Ладьевидная кость стопы является структурной составляющей предплюсны. Эта кость слегка уплощена в передней и задней части и расположена вблизи внутреннего края стопы. При повреждениях и патологиях ладьевидной кости может нарушиться двигательная активность голеностопного сустава. Поэтому необходимо своевременно лечить все патологии костей.
Анатомическое строение ладьевидной кости
Ладьевидная кость самая маленькая среди 26 костей стопы, но играет важную роль, так как к ней прикреплено заднеберцовое мышечное сухожилие, поддерживающее свод стопы. Ладьевидная кость располагается возле кубовидной и тремя клиновидными костями, которые находятся поблизости от внутреннего края стопы.
У данной кости отсутствует зона роста, и наиболее часто она появляется в первые четыре года жизни из определенной точки окостенения на стопе. У девочек замещение хрящевых тканей костными происходит на 1 год раньше, чем у мальчиков, однако у них патологии встречаются в 5 раз чаще.
Задняя поверхность ладьевидной кости немного вогнута и соединяется с головкой таранной кости, а спереди находится суставная поверхность клиновидной формы, обеспечивающая сочленение с тремя клиновидными костями.
Латеральная поверхность имеет соединение с кубовидной костью, а в медиальном нижнем вогнутом отделе кости присутствует небольшая бугристость, пальпируемая через кожу.
Характерно, что не у всех людей присутствует одинаковое число костей стопы, и в этом отделе могут образовываться добавочные костные фрагменты, которые при объединении с другими способны образовать одну кость большого размера. В некоторых случаях это способно спровоцировать развитие патологических процессов.
Добавочная ладьевидная кость, расположенная справа от прикрепленного к ладьевидной кости сухожилия, считается аномалией врожденного характера, но наиболее часто полное созревание голеностопного сустава приводит к сращиванию ладьевидной и добавочной костей с исчезновением костного фрагмента. Если отсутствует срастание, выполняется их принудительное соединение с помощью хрящевой или фиброзной ткани.
Наиболее частые патологии
Среди патологических процессов, которые вызваны разрастанием или повреждением ладьевидной кости, чаще всего встречаются следующие:
Достаточно часто встречается перелом ладьевидной кости стопы, который классифицируется как костное повреждение в средней части стопы.
Существует несколько причин перелома:
- Прямая травма. Появляется в результате падений тяжелых предметов на стопу. При таких травмах переломы носят сочетанный характер. Поражается не только ладьевидная, но и кубовидная кость.
- Непрямая травма. Развивается в результате сильных сгибаний стопы в подошве, что приводит к сжатию ладьевидной кости между таранной и клиновидными. Такая травма может развиваться в двух вариантах: с полным или частичным отрывом кости.
- ДТП: повреждения, полученные в результате транспортных происшествий, чаще всего приводят к компрессионному перелому. При этом отсутствует смещение, а кость располагается в правильном положении.
- Усталостный перелом. Такая форма повреждения в большинстве случаев встречается среди профессиональных спортсменов (гимнастов, танцоров, фигуристов и т.д.). Кроме того, усталостный перелом может быть вызван ранними нагрузками на стопу в реабилитационном периоде после проведения интенсивной терапии.
Помимо переломов, при повреждениях и растяжениях фиброзного соединения образуется свободное пространство между костями, являющееся источником болезненности при ходьбе и повышенных нагрузках на стопу. При этом учитывается, что фиброзная ткань длительно заживает, поэтому требуется полное обездвиживание пациента.
При переломах в первую очередь появляются боли ладьевидной кости, а также отек мягких тканей в месте перелома, который в дальнейшем распространяется на голеностопный сустав.
Если в результате перелома кости возник вывих (или подвывих) на тыльной стороне стопы, в месте отека пальпируется бугристость, которая заметно выпирает. При изолированных отрывах костных осколков болевая симптоматика и наиболее выраженный отек локализуются в нижнемедиальной области бугристости.
При переломе ладьевидной кости пациент старается не наступать на травмированную стопу, перенося всю массу тела на пятку. При любых нагрузках на кости плюсны возникает острая боль, отдающая в голеностоп.
Подтверждение диагноза основывается на результатах анамнестического опроса, визуального осмотра, жалоб пациента и пальпации поврежденной области. В сложных случаях назначается рентгенологическое исследование, сцинтиография (получение двухмерных изображений в результате введения радиоактивных изотопов в организм), МРТ и КТ.
Лечение переломов ладьевидной кости обусловлено тяжестью повреждения. При закрытых переломах, не осложненных смещением костных фрагментов, рекомендуется наложение циркулярной гипсовой повязки с обязательным моделированием нижнего свода стопы. Помимо этого, врач устанавливает специальный супинатор для предупреждения уплощения свода стопы.
При переломах со смещениями выполняется первоначальная репозиция костных отломков, в ходе которой может быть применен как общий наркоз, так и местное обезболивание. При репозиции ногу сгибают в колене, а стопу располагают в горизонтальном положении. Для более корректного выполнения к репозиции привлекаются не менее двух врачей.
Сочетание вывихов и переломов ладьевидной косточки предусматривает использование специальной конструкции в виде спиц из медицинской стали, одна из которых выводится сквозь кость пятки, а вторая – через головки плюсны. Этот способ лечения выполняется с использованием общего наркоза.
Срок лечения переломов зависит от тяжести повреждения. В среднем восстановительный период занимает от 6 до 9 недель, а при необходимости выполняется иммобилизация поврежденной конечности. Лечение и восстановление проводится под регулярным рентгенологическим контролем.
Для эффективного восстановления функциональности стопы после повреждений важна ранняя диагностика и своевременное лечение. При этом важно учитывать, что все кости ступни взаимосвязаны между собой и если эта система нарушается, то сбой отмечается во всем суставе. Врачи крайне редко принимают решение о полном удалении поврежденной кости, так как это может привести к искривлению и деформированию стопы.
Эта патология характеризуется несколькими стадиями некротических поражений ладьевидной кости. В медицинской практике это заболевание классифицируется как остеохондропатия, при развитии которой под воздействием негативных проявлений костные ткани постепенно разрушаются, а затем достаточно медленно восстанавливаются.
Заболевание чаще всего развивается в юношеском и детском возрасте, в основном у девочек. У взрослых болезнь Келера 4 стадии встречается крайне редко. В ходе нарастания негативной симптоматики происходит снижение кровотока, что ведет к кислородному голоданию тканей и недостаточному поступлению веществ, обеспечивающих нормальное функционирование сустава.
Основными причинами развития остеохондропатии могут стать следующие состояния:
- систематическая травматизация нижних конечностей;
- нарушения работы эндокринных желез (диабет, тиреотоксикоз, гипотиреоз и т.д.);
- наследственная предрасположенность;
- ношение тесной неудобной обуви и плоскостопие.
Начальная стадия заболевания может протекать бессимптомно, при этом поражаются сразу обе ноги. Боли возникают только при повышенных нагрузках на переднюю часть стопы, однако по мере прогрессирования остеохондропатии боль носит постоянный характер.
В месте разрушения костных тканей появляется отечность, а ношение обуви с плоской подошвой или ходьба босиком сопровождается ярко выраженной болевой симптоматикой. Средним сроком прогрессирования болезни считается 2-3 года. В дальнейшем боль может постепенно снижаться, а поврежденные ткани медленно восстанавливаются. При этом следует учитывать, что при поражении сочленений боли возобновляются с новой силой.
Выраженность симптоматики заболевания зависит от типа остеохондропатии:
- Патологии 1 типа развиваются у детей 3-7 лет. При этом мальчики болеют гораздо чаще. При этой степени заболевания поражение тканей сопровождается опухолью сустава, болезненностью в месте воспаления, односторонней хромотой и затруднениями передвижений. Эта стадия длится не более 12 месяцев.
- Болезнь 2 типа характерна для девушек 12-15 лет и, как правило, носит двухсторонний характер. В этом случае появляется дискомфорт во время ходьбы, боли и хромота. Длительность течения этой стадии в среднем составляет 1 – 2 года.
В зависимости от того, насколько разрушена кость, а также опираясь на симптоматику и диагностику, врач назначает дальнейшую терапию для того, чтобы сохранить и восстановить функциональность сустава.
Подтверждение остеохондропатии основывается на анамнестических данных и тщательном анализе рентгенологического исследования.
Лечение предусматривает обязательное использование гипсовой повязки, что позволяет снизить нагрузку на сустав и обеспечить максимальную поддержку и фиксацию стопы. Средняя продолжительность ношения повязки составляет около 1, 5- 2 месяцев.
Появление добавочной ладьевидной кости является дополнительной проблемой, которая наблюдается не у всех людей, а только при разрастании этой кости в результате нарушений фиброзного соединения добавочной и основной ладьевидной кости. Подобное состояние может быть вызвано повреждениями этой области.
Разросшаяся дополнительная ладьевидная кость способна привести к механическому травмированию стопы в результате того, что задняя большеберцовая мышца ног при ходьбе подтягивает добавочную ладьевидную кость, чтобы увеличить амплитуду движений. При этом фиброзные ткани длительно заживают, что обусловлено постоянным движением.
Основным проявлением этой патологии является боль. При случайном обнаружении во время рентгенологического обследования дополнительной кости, которая не беспокоит пациента, специфического лечения не требуется. Как правило, боль локализуется на внутренней области ступни и усиливается при ходьбе.
Диагноз ставится на основании анамнеза и медицинского осмотра. При необходимости назначается рентгенологическое обследование, которое чаще всего подтверждает наличие повреждения добавочной ладьевидной кости и ее повреждения, что обусловлено травмой.
При болезненности и рентгенологически подтвержденной диагностике рекомендуется гипсовая иммобилизация стопы или ношение специальной фиксирующей шины. Это обусловлено необходимостью обездвиживания фиброзного соединения.
При сильных болях назначаются НПВС, к которым относятся Диклоген, Индометацин, Кетотифен, Вольтарен и т.д. После купирования болей прием НПВС нецелесообразен. В дальнейшем для снижения нагрузки на свод стопы и предупреждения обострений рекомендуется использование супинаторов.
В большинстве случаев при добавочной ладьевидной кости используется традиционная терапия и только в крайнем случае, при отсутствии положительного эффекта и сохранении болевой симптоматики, рекомендуется хирургическое вмешательство.
Наиболее распространенным оперативным способом лечения при патологиях кости является операция Киднера. В ходе ее выполнения производится небольшой надрез, через который удаляется дополнительный отросток. При этом заднеберцовое сухожилие плотно прижимается к ладьевидной кости. В послеоперационном периоде стопа и голеностоп иммобилизируются.
Для снижения риска переломов и различного рода травм в области стопы и ладьевидной кости необходимо внимательное отношение к состоянию нижних конечностей. Важно правильно подобрать обувь, лучше всего из натуральных материалов, которые обладают хорошим влаго- и воздухообменом.
Исключаются повышенные нагрузки на стопу, следует нормализировать питание, исключив из него высококалорийные, соленые и жирные продукты. Достаточно хороший эффект наблюдается при ножных ваннах с добавлением морской соли и целебных трав (ромашки, череды и т.д.).
Необходимо помнить, что при любых неприятных ощущениях в ступнях, особенно если они сопровождаются болевой симптоматикой, ограничением подвижности и отеками, нужно незамедлительно обратиться в медицинское учреждение для консультации с врачом. Адекватная терапия назначается только после тщательной диагностики. Самостоятельное лечение может привести к различным осложнениям.
Читайте также:


