Периостит после лечения пульпита
Коротко о заболевании
Чтобы больше узнать о патологии периостит, необходимо познакомиться с анатомическими особенностями строения зубочелюстного аппарата.

Коронка зуба имеет защитные твердые ткани – эмаль и дентин. Наружная оболочка надежно защищает внутренние уязвимые волокна от агрессивных факторов среды и патогенных микроорганизмов.
Кариес, приводит к разрушению эмали и дентина, ослабляет защитные природные механизмы. При проникновении инфекции в нервно-сосудистое волокно, расположенное в каналах корня, возникает острый пульпит. Без своевременного лечения, нерв погибает, продукты распада остаются в корневом канале. В патологический процесс вовлекаются оболочки корней зуба и примыкающие ткани, формируется острый периодонтит.
Проникновение инфекции в надкостницу и развитие в ней острого процесса, вызывает периостит. Воспалительный очаг располагается в закрытом пространстве, не имеет контакта с окружающей средой. По мере размножения анаэробных бактерий и распада пораженных тканей, воспаление увеличивается, появляется припухлость десны. В течение нескольких часов отек может распространиться на мягкие ткани лица (губ, крыльев носа, щеки, шеи) вызвав асимметрию лица.
Причины появления периостита

Зубная боль любой интенсивности свидетельствует о наличии воспалительного процесса. Часто, люди игнорируют неприятные ощущения в ротовой полости и откладывают визит к стоматологу. В итоге, небольшое воспаление увеличивается и приводит к опасным осложнениям.
Периостит является следствием одного из стоматологических заболеваний:
- Кариес – поражение твердых тканей зуба. Существует несколько стадий заболевания. На начальных этапах разрушается эмаль, за ней дентин. Первичные симптомы патологии: изменение цвета эмали, появление пигментации, шероховатости, отсутствие блеска и гладкости зуба. При среднем и глубоком кариесе в патологический процесс вовлекается дентин, образуется полость, появляется болевая симптоматика. Лечение начального и среднего кариеса проводится в 1 посещение, не является слишком дорогостоящей процедурой. Обнаружение болезни на этапе формирования, и своевременное лечение помогает предотвратить развитие более серьезных патологий, позволяет пациенту сохранить здоровье и бюджет;
- Пульпит – воспаление нервно-сосудистого пучка зуба. Возникает при среднем и глубоком виде кариеса, при поражении эмали и дентина. Диагноз устанавливается на основе визуального осмотра (зондирование, кариес-тест, перкуссия, холодовая проба), рентгеновских снимков. Большое значение уделяется опросу пациента. Человек жалуется на боль в области пораженного зуба, усиливающуюся в вечернее и ночное время. Неприятные ощущения постоянные, не зависят от внешних воздействий. После приема анальгетиков болезненность притупляется на незначительное время. При хроническом пульпите боли периодические, умеренной интенсивности.
Лечение пульпита заключается в удалении пораженных тканей, антисептической обработке зубных каналов, их качественном пломбировании. После проведения эндодонтического вмешательства коронка зуба восстанавливается пломбировочным материалом. При сильном повреждении здоровых тканей, решается вопрос об ортопедическом лечении (установки вкладки, штифта, коронки); - Периодонтит – воспаление оболочки корня зуба и окружающих тканей. Заболевание является осложнением кариеса или пульпита, может возникнуть в результате травмы. Некачественно проведенное стоматологическое лечение также может привести к развитию воспаления. Симптомы периодонтита и периоститы схожи: боль при надкусывании, нарастающей интенсивности, отечность в месте пораженного зуба, нарушение общего самочувствия.
Лечение заболевания заключается в удалении пораженных кариесом тканей, раскрытие инфицированных корневых каналов, их антисептической обработки. После устранения очага инфекции, корневые каналы пломбируются лечебной пастой. При положительной динамике, проводится постоянная пломбировка каналов и формирование коронки зуба; - Пародонтит – воспаление тканей пародонта. При запущенной форме болезни образуются глубокие десневые карманы. В полостях скапливается бактериальное содержимое, способствующее возникновению гнойно-воспалительных процессов.
Лечением пародонтита занимается врач-пародонтолог. На начальном этапе борьбы с заболеванием проводят профессиональную гигиеническую чистку зубов, решается вопрос о хирургическом вмешательстве. После удаления мягкого и твердого налета больной лечится антибиотиками, полощет рот антисептическими растворами, обрабатывает слизистые ранозаживляющими препаратами.
Периостит может возникнуть в результате полученной травмы или перенесенного инфекционного заболевания (лимфогенный, гематогенный путь), после удаления больного зуба.
О причинах развития и симптомах периостита можно узнать из видео:
Симптомы
Периостит редко проявляется внезапно, чаще всего ему предшествует одно из стоматологических заболеваний. При опросе пациенты подтверждают, что знали о наличии глубокой кариозной полости, но не могли найти время для ее лечения.
Асимметрию лица при флюсе можно увидеть на фото:

Основные симптомы периостита:
- Болезненность при надкусывании, простукивании различной интенсивности. На начальном этапе формирования болезни люди испытывают незначительные неприятные ощущения. По мере нарастания воспаления, боли становятся постоянными, невыносимыми.
- Отек тканей, асимметрия лица. Первоначально на десне появляется небольшая припухлость. Постепенно патологическое образование увеличивается в размерах. Если причиной развития периостита стал зуб на нижней челюсти, отекает нижняя губа, щека, шея. При развитии воспаления на верхней челюсти припухает верхняя губа, щека, крылья носа.
- Онемение языка, челюсти, губ, крыльев носа.
- Наличие больного зуба. При осмотре обнаруживается кариозное поражение тканей, либо пациент указывает на то, что в прошлом проводилось эндодонтическое лечение резца, клыка или моляра.
- Снижение общего самочувствия. Наблюдается увеличение температуры тела, слабость, отсутствие аппетита, нарушение сна, головные боли.
- Увеличение шейных лимфатических узлов.
- Образование свища (выходного отверстия в десне) – не является обязательным симптомом.
На верхней челюсти располагаются носовые пазухи. При отсутствии своевременного лечения, флюс может осложниться острым гайморитом.
Классификация заболевания

В зависимости от длительности течения выделяют острый и хронический периостит. Острое заболевание развивается в течение нескольких часов и сопровождается выраженной симптоматикой. Хронический флюс протекает длительно, имеет фазы ремиссий и осложнений, способствует ухудшению общего здоровья организма, может привести к развитию остеомиелита челюсти.
- одонтогенный – инфекция проникает в надкостницу через больной зуб;
- травматический – воспаления возникает в результате перенесенной ранее травмы;
- гематогенный – бактерии попадают в надкостницу с течением крови;
- лимфогенный – инфекция проникает в надкостницу по лимфатическим путям.
Инфекционное поражение бывает ограниченным и диффузным (распространяться на ткани всей челюсти). В зависимости от составляющего экссудата выделяют гнойный и серозный периостит.
Диагностика

Диагноз периостит устанавливают на основании ряда составляющих:
- Внешний осмотр ротовой полости. Перкуссия, зондирование, холодовая проба, кариес-тест.
- Обнаружение отечности десны и мягких тканей.
- Опрос пациента, составление анамнеза заболевания.
- Рентгеновских снимков. На снимках обнаруживаются признаки гранулирующего периодонтита, радикулярной кисты.
При необходимости, врач назначает проведение лабораторных анализов крови.
Флюс необходимо дифференцировать от острого или хронического периодонтита, остеомиелита, абсцесса челюсти, злокачественных или доброкачественных новообразований.
Лечение
Главной задачей врача при периостите является вскрыть инфекционный очаг и высвободить скопившийся экссудат.
Общая тактика стоматолога терапевта при одонтогенном периостите:
- обезболивание местным анестетиком;
- устранение пораженных тканей;
- очищение корневых каналов;
- антисептическая обработка полостей.
После проведенных манипуляций, зуб остается открытым. При наличии выраженного отека, стоматолог-хирург проводит вскрытие очага инфекции и устанавливает специальный дренаж.
Лечение периостита зуба хирургическим путем можно посмотреть на видео:
В течение 5-10 дней, по назначению врача, пациент принимает антибиотики, проводит антисептические полоскания. Результативность лечения оценивают исходя из самочувствия пациента, динамики внешних проявлений, рентгеновских снимков.
Иногда, чтобы сохранить здоровье человеку при периостите, пораженный зуб приходится удалить.
Вопрос-ответ
В каком возрасте может возникнуть флюс?
Периостит с одинаковой частотой поражает мужчин и женщин. Дети и пожилые люди находятся в группе риска, так как у них наблюдается реактивное течение заболевания.
Можно ли самостоятельно избавиться от флюса?
Нет. Лечением стоматологических заболеваний должен заниматься врач. Самостоятельное применение медицинских препаратов и попытки устранить заболевание не приведут к успеху, а окончатся печальными осложнениями.
Дорогие друзья, по распоряжению мэра города Москвы С.С.Собянина мы закрыты на карантин.
На время закрытия стоматологии, мы вводим онлайн консультации специалистов. Если Вас что-то беспокоит, и Вам срочно нужна консультация, напишите нам и мы свяжем Вас с врачом-стоматологом.
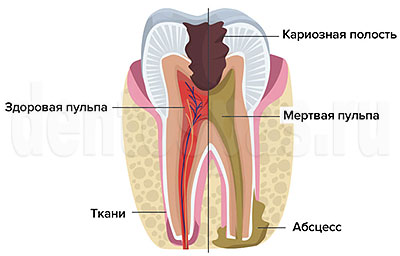
Пульпит — воспаление нервов в пульпарной камере, возникает на фоне запущенного кариеса, после некачественного эндодонтического лечения, травмы и т.п. Воспаление развивается постепенно, проявляется острой болью, чувствительностью зуба к раздражителям, отечностью слизистых. Если не лечить пульпит, он переходит в острую форму, затем — в хроническую. При хроническом течении зуб продолжает разрушаться, но симптомы появляются только в периоды обострений. Осложнения при пульпите могут возникать из-за отсутствия лечения или его низкого качества.
Осложнения пульпита без лечения
Если не лечить пульпит, воспаление прогрессирует, выходит за пределы корневого канала, поражает расположенные рядом ткани периодонта и пародонта. Чаще всего это приводит к периодонтиту. Острый периодонтит проявляется резкой болью, которая локализована в области пораженного зуба. Интенсивность боли постепенно нарастает, она становится пульсирующей, когда начинается гнойное воспаление. Если лечение не начато и на этом этапе, начинает отделяться гнойный экссудат, коллагеновые волокна периодонта разрушаются. Мягкие ткани отекают, повышается температура, ухудшается общее состояние.
При периодонтите разрушаются связки, удерживающие зуб в альвеоле, начинается деструкция костной ткани. Зуб становится подвижным и выпадает. Возможно появление больших кист.
Другое возможное осложнение пульпита — периостит. При периостите воспаление переходит на надкостницу (окружающая кость ткань), формируется флюс. Десна опухает, челюсть становится болезненной. Периостит может появляться после пульпита или сопровождать периодонтит. Без лечения отечность десны увеличивается, болезненность усиливается, щека и губа рядом с местом воспаления отекают. Боль становится стреляющей, может затрагивать висок, глаз, ухо. В опухшей десне может появиться свищ (ход), через который гной выходит наружу. После появления свищевого хода воспаление становится менее интенсивным, но ткани остаются инфицированными, причем инфекция продолжает распространяться, а периостит из острой формы переходит в хроническую.
Пульпит может спровоцировать развитие пародонтита — воспалительного заболевания десен, опасного разрушением костной ткани, постепенной рецессией десны, адентией. На фоне острого воспаления, инфицирования тканей могут появляться тяжелые системные заболевания: общий сепсис (заражение крови), флегмона (прорыв гноя в мягкие ткани лица, требующий хирургического вмешательства), амилоидоз (возникает из-за постоянного токсического действия гноя).

Осложнения пульпита из-за ошибок лечения
Инструмент обломился внутри корневого канала. Проблема возникает при прохождении узких, изогнутых каналов, при недостаточном доступе к ним, при неправильном выборе инструмента. Если инструмент обломился в канале, обломок пытаются извлечь. В некоторых случаях можно не извлекать обломок, продолжать пломбирование канала. Если обломок остался в корневом канале, качество пломбирования обязательно контролируют с помощью рентгенографии.
Пломбировочный материал выходит за верхушку корня. Если за верхушку корня выходит немного пломбировочного материала, это не является осложнением (может требоваться в лечении осложненного, сопровождающегося периодонтитом пульпита). При значительном количестве пломбировочного материала, если он выходит в верхнечелюстную пазуху, может развиваться гайморит (воспаление слизистой). При таком осложнении зуб удаляют, пазуху очищают от инфекции.
После пломбирования сохраняется боль. Почти во всех случаях после лечения пульпита сохраняется болезненность при накусывании на зуб. Она может не проходить в течение двух недель после пломбирования канала. Если боль постепенно слабеет, это — нормальная реакция на лечение. Врач может назначить обезболивающее, физиотерапию, чтобы снять ее. Если боль нарастает, становится пульсирующей, это указывает на продолжающееся воспаление, и зуб нужно перелечивать.
Изменение цвета коронки. После депульпирования твердые ткани зуба могут потемнеть, стать хрупкими. Это может происходить из-за сохранения нерва при лечении (не был удален полностью), из-за некачественного пломбирования корневых каналов. Если потемнение коронки сопровождается болями, отеками, зуб придется перелечивать. Чтобы убрать эстетический дефект, потребуется реставрация или установка искусственной коронки.
Периостит – заболевание, при котором в надкостнице челюстной кости развивается гнойно-воспалительный процесс. Является одним из наиболее распространенных заболеваний ротовой полости, около 20 % всех пациентов стоматолога предъявляют жалобы, характерные именно для этой патологии.
Периостит для большинства людей знаком под названием флюс. Это означает поток, течение в переводе с немецкого, что ярко характеризует быстрое распространение гноя в воспаленных тканях. Заболевание серьезное, при несвоевременном лечении приводит к тяжелым последствиям.
Причины развития
Чаще всего периостит вызывает смешанная, преимущественно анаэробная, микрофлора - грамположительные и гнилостные бактерии, стрептококки, стафилококки. Входными воротами для попадания инфекции в надкостницу являются больные зубы. Чаще всего флюсом осложняются следующие заболевания зубов:
- глубокий кариозный процесс с присоединением пульпита и периодонтита;
- механическое повреждение зуба или челюсти с инфицированием травмированных тканей;
- периодонтит – воспаление зубного корня и его тканевого ложа;
- в случаях некачественной очистки каналов и плохой их герметизации при лечении пульпита и периодонтита может произойти распространение инфекции на надкостницу.
Флюс может вызываться инфекцией, занесенной из общего кровотока. Это наблюдается у людей с иммунодефицитом различной природы, при затяжных и тяжелый инфекциях, сахарном диабете.

Симптомы
Флюс чаще возникает в нижнечелюстной области. Заболевание начинается с припухлости десны, которая быстро формируется в гнойник – красную воспаленную шишку. При большом скоплении гноя на поверхности шишки открывается свищ, через который отделяемое попадает в полость рта. Воспалительный процесс сопровождается сильной, пульсирующей болью, которая отдает в окологлазничную область, ухо, висок. При распространенном периостите возникает сильная отечность десен, губы и даже носа и щек на стороне поражения. Ухудшается состояние больного – лихорадка до 38,5°C, снижение аппетита, слабость, сонливость. Прощупываются увеличенные, плотные нижнечелюстные и шейные лимфоузлы.
Флюс может иметь и хроническую форму. В месте пораженной надкостницы наблюдается небольшая отечность тканей, лимфатические узлы, соседствующие с воспаленной зоной, увеличиваются. Периодически возникают обострения, схожие по проявлениям с острым течением заболевания.
Диагностика
При осмотре стоматолог выявляет характерные симптомы флюса – абсцесс десны, отек и покраснение мягких тканей. Часто по соседству располагаются кариозные, разрушенные зубы. Чтобы исключить вовлеченность костной ткани, делается рентгеновский снимок. При периостите на нем различим очаг воспаления, нередко обнаруживаются корневые кисты.
Осложнения
Периостит – заболевание, требующее обязательного и срочного медицинского вмешательства. В запущенных случаях гнойная инфекция проникает вглубь челюсти и попадает в общий кровоток, вызывая тяжелые осложнения:
- остеомиелит – гнойное воспаление всех элементов челюстной кости;
- гнойные абсцессы мягких тканей лица;
- сепсис – заражение крови, нередко вызывающее летальный исход.
Не допустить развития серьезных осложнений возможно только при своевременно начатом комплексном лечении флюса. При первых его симптомах следует срочно обращаться к стоматологу.

Как лечить
Терапия периостита – сочетание хирургических и медикаментозных методов устранения очага инфекции и предупреждения ее дальнейшего распространения.
Хирургическим путем необходимо вскрыть гнойник и полностью опорожнить его. Под местной анестезией разрезается пораженная десна и вычищается гнойная полость. Далее ее промывают растворами антисептиков и ставят резиновый дренаж, чтобы остаточное содержимое могло свободно вытекать на поверхность.
Следующий этап – устранение первопричины флюса. Проводят лечение пульпита и периодонтита с полным удалением инфицированной пульпы, стерилизацией и пломбировкой зубных каналов. При развитии флюса из-за разрушения искусственной коронки, пораженный зуб подлежит удалению.
На зону воспаленных тканей назначаются физиотерапевтические процедуры, обладающие противовоспалительным и бактерицидным эффектом:
- флюктуоризация – воздействие слабого переменного тока на пораженные ткани;
- электрофорез с лидазой – ток способствует лучшему проникновению ферментного препарата вглубь воспаленной зоны для ускорения процессов заживления;
- УВЧ – терапия – направленное действие электромагнитного поля ультравысокой частоты;
- УЗ - терапия – за счет колебания клеток под воздействием ультразвука происходит усиление регенерации тканей;
- лазеротерапия – обладает сильным бактерицидным эффектом, выпаривает нежизнеспособные, зараженные ткани.
К местному лечению флюса относится также применение антибактериальных и заживляющих препаратов наружного действия.
- Мази и гели. Используются препараты, обладающие бактерицидным и противовоспалительным действием (Левомеколь, Метрагил –дента гель, Холисал, стрептоцидовая мазь). Возможно применение средств на растительной основе (Стоматофит, Асепта с прополисом). Их назначают после хирургического лечения флюса для профилактики инфекционных осложнений.
- Полоскания. Для лучшего оттока гноя из воспаленных полостей применяют полоскания гипертоническими растворами соды и соли. Антисептические растворы назначают для устранения инфекции и предотвращения ее распространения (Фурацилин, Ротокан, Хлоргексидин, Септомирин).
Системная терапия
Обязательный компонент терапии гнойного периостита – антибиотики. Флюс вызывается грамположительной и гнилостной анаэробной патогенной флорой, на которую эффективное действие оказывают антибиотики-линкозамиды в сочетании с Метронидазолом. Длительность приема – 10 дней. Суточная доза - 1,5 г Метронидазола и 0,9 г Клиндамицина /1,5 г Линкомицина, разделенные на три приема. Клиндамицин применяется чаще из-за меньшего количества побочных эффектов и лучшей переносимости.
Для лечения флюса возможно применения антибиотиков широкого спектра – Амоксициллин, Доксициклин, Азитромицин. Людям, страдающим сахарным диабетом, назначаются антибиотики группы фторхинолонов 2 поколения. Антибактериальные препараты должны назначаться только врачом из-за развития всевозможных осложнений при несоблюдении дозы и длительности приема.

Профилактика
Меры предупреждения флюса аналогичны профилактике любого заболевания ротовой полости. Основа здоровья зубов и десен – регулярный и тщательный гигиенический уход. Чистка зубов должна проводиться дважды в день, в течение дня рекомендовано пользоваться зубной нитью и специальными ополаскивателями. Регулярные стоматологические осмотры позволяют выявить и легко устранить начинающиеся инфекционные процессы в полости рта. При первых признаках периостита не стоит заниматься самолечением, усугубляя воспалительный процесс. Это заболевание, которое требует лечения только в кабинете стоматолога.
Рассмотрим подробнее, что такое пульпит, каковы его симптомы, виды и методы лечения.
Пульпит зуба: что это такое?
Пульпа — это мягкая ткань в полости зуба. Пульпу часто называют зубным нервом. Она чувствительна настолько, что любая незначительная инфекция вызывает воспаление. Так развивается пульпит. Зуб начинает реагировать на перепады температур и другие раздражители острой болью.
Симптомы болезни схожи с признаками других воспалительных процессов, например невралгии тройничного нерва. Установить истинную причину боли должен специалист. Тем не менее у каждой разновидности пульпита есть отличительные черты, которые позволяют пациенту заподозрить болезнь и незамедлительно обратиться за помощью.
Классификация, которой пользуются современные стоматологи в России, разработана в 1989 году в научно-исследовательском институте им. Н. А. Семашко. Она разделяет пульпит на острый и хронический . Каждая форма заболевания имеет свои подтипы, которые крайне важно определить правильно — от этого зависит лечение.
По статистике чаще всего стоматологам приходится излечивать фиброзный хронический пульпит . Реже — гангренозный . Совсем редко — гипертрофический. В целом хронический пульпит — это в 90% случаев заболевание необратимое. Пульпа разрушается, наступает некроз тканей и разрастание сосудов. Удаление пульпы становится единственным выходом. В ситуации с начальными, острыми, формами прогноз более благоприятен. В целом современная стоматология владеет обширным набором методов и средств для лечения пульпита. Среди них есть место консервативному лечению, когда врачу удается избавить пациента от проблемы, сохранив зубу систему жизнеобеспечения.
Смысл лечения пульпита заключается в устранении причины, то есть воспалительного процесса в пульпе. В самой широкой классификации можно выделить два метода: биологический и хирургический . Первый означает оздоровление и восстановление нерва, второй — частичное или полное его удаление. Методы лечения пульпита стоматолог выбирает исходя из стадии заболевания и состояния пульпы.
- Биологический метод лечения пульпита. Наиболее щадящий, когда врач убирает воспаление, сохраняя нерв живым. К сожалению, это возможно только в том случае, если пациент обратится за помощью сразу после появления острой боли. Очень редко биологический метод используют для лечения фиброзного хронического пульпита в самом его начале. Вскрытую пульпу обрабатывают антисептиком, накладывают сверху повязку с гидроксидом кальция и ставят временную пломбу, которую затем меняют на постоянную. Если болезнь действительно находилась на ранней стадии, метод приносит результат. Однако для полной уверенности пациенту, скорее всего, придется периодически делать рентген, контролируя состояние пульпы и зуба.
В практической медицине витальная и девитальная экстирпация признаны эффективными и современными методами лечения пульпита. Стоматологические клиники делают акцент на усовершенствовании методик, сокращении временных затрат. Новейшие медикаменты и оборудование позволяют сократить количество возможных ошибок и повысить качество лечения. На смену рентгенам приходят радиовизиографы , лучевая нагрузка которых в 10–20 раз меньше. Снимок позволяет определить расположение и глубину каналов, а затем — оценить качество пломбировки. Все чаще работа стоматолога проходит под контролем апекслокатора — прибора, который показывает, где именно в конкретную единицу времени находится инструмент. Использование эндодонтического наконечника и титановых инструментов позволяет расширить каналы, качественно их очистить и запломбировать. Приверженцы прогресса начинают отказываться от девитализации нерва и использования мышьяка, предпочитая применять эффективную заморозку и проводить удаление за одно посещение. Тем не менее передовые разработки не отрицают классическую схему лечения пульпита, а оптимизируют ее. Стоматологи по-прежнему выдерживают все этапы, которые подразумевает процедура лечения.
Методом экстирпации пульпит можно вылечить за 2–3 визита — в зависимости от количества корней у больного зуба. Интервал между посещениями определяет стоматолог: от суток до 2-х недель. При ампутации и вовсе может хватить одного визита. Этапы лечения пульпита в целом одинаковы вне зависимости от выбранного метода и включают:
Некоторые стоматологи советуют пломбировать коронку и каналы в разные дни. В сложных случаях установке постоянной пломбы предшествует временная. Это позволяет доктору оценить реакцию организма на вмешательство. Иногда пациентам дополнительно назначают лечение лазером и противовоспалительную терапию лекарствами. Подобная схема применяется для лечения пульпита у взрослых. У детей в силу особенностей возраста и строения зубочелюстной системы болезнь развивается по несколько иному пути.
Лечение пульпита у детей, как обладателей молочных зубов, в целом имеет те же этапы, однако необходимо учитывать нюансы. Воспаление возникает стремительно. Для этого даже не требуется глубокого кариеса. Инфекция быстро распространяется. Крайне важно не допустить, чтобы она охватила околозубную ткань, поскольку именно в ней формируются зачатки коренных зубов. Поэтому бежать к стоматологу следует, как только малыш пожаловался на зубную боль.
Детский врач не использует в работе материалы, которые влияют на корни зубов, поскольку молочные зубки держатся в десне довольно слабо. Пломбировочные пасты впоследствии рассасываются вместе с корнями, когда начинается активный рост зубов постоянных. Если ребенку требуется анестезия, она должна быть легкой с учетом возможной аллергической реакции, что среди детей — совсем не редкость.
У родителей, которые столкнулись с этой проблемой, часто возникает вопрос: лечить или удалять пульпит молочного зуба? Удаление зубов, пусть и молочных, — мера крайняя. Это может негативно повлиять на формирование прикуса. Поэтому главная задача детской стоматологии — сделать все, чтобы спасти детские зубки от преждевременной гибели, доведя лечение до конца. Случается, что даже после удаления пульпы боль не уходит — в такой ситуации могут оказаться не только дети, но и взрослые. На этот случай существует отдельный список причин и алгоритм действий.
Боль, которая появляется после установки пломбы, на медицинском языке называется постпломбировочной. Действительно, случается, что после лечения пульпита зуб болит при надкусывании пищи. Некоторые стоматологи уверены, что это всегда результат врачебной ошибки, даже если внешне все сделано правильно. Другие называют это нормой с поправкой на то, что болевые ощущения не должны длиться больше недели. Тем не менее есть общепринятый список причин, которые наиболее часто рождают неприятные ощущения уже после лечения.
- Материал вывели за верхушку зубного корня. В этой ситуации боль может длиться месяцами, в зависимости от того, какое количество материала проникло в мягкие ткани. Диагностировать это можно только с помощью рентгена.
- Каналы запломбировали с нарушением технологии. Опасность ошибки в том, что зуб длительное время может вообще никак не реагировать, не давая поводов для беспокойства. Болевые ощущения могут появиться через месяцы и даже годы. Выход здесь только один —заново поставить пломбу.
- Повредили зубной корень. В процессе манипуляций при неумелом обращении специальными инструментами стоматологи способны проделать в корне зуба дырку. Тут же возникает боль и кровоточивость, впрочем, под действием анестезии пациент может и не заметить последствий. Однако болевые ощущения проявят себя во всей полноте, как только заморозка пройдет. Депульпированный зуб при таком повреждении болит 2–3 недели и даже больше, может возникнуть нагноение в области корня.
- У пациента аллергия на материалы. Обычные симптомы аллергии — отек, припухание щеки или губы и боль в зубе, которые не проходят длительное время. Лучший выход здесь — это повторная пломбировка с использованием других компонентов.
В целом болевые ощущения в течение 2–3-х дней — явление нормальное. Организм реагирует на травматичное для него вторжение. Если боль не утихает, но рентген показывает, что пломбировка проведена правильно, врач может назначить физиотерапевтические процедуры. Это лечение ультразвуком , использование аппарата Дарсонваля , который воздействует на проблемную область микротоками, электрофорез анальгезирующих средств, лазерная терапия и т. д. В большинстве современных клиник контрольный прием после депульпирования включен в программу лечения, поскольку среднестатистическому больному не под силу отличить нормальное физиологическое состояние от развития патологии. Лучшее, что может сделать пациент, — это обратиться к врачу при малейших подозрениях.
Читайте также:


