Первая помощь при дорсопатии

Дорсопатия поясничного отдела встречается часто, в основном она поражает людей в возрасте от 40-ка лет. По мере старения организма происходят различные дегенеративные дистрофические изменения. Однако в настоящее время дорсопатия поясничного отдела позвоночника все чаще диагностируется у молодых людей в возрасте 20 – 25 лет. Это связано со значительным изменением образа жизни современной молодежи. Отсутствие регулярных физических нагрузок, преимущественно сидячая работа и однообразное питание, основанное на рафинированных продуктах – все это потенциальные причины ранней дегенерации хрящевой ткани межпозвоночных дисков.
Дорсопатия пояснично-крестцового отдела – это дегенеративное дистрофическое поражение диска L5-S1, которые разделяет крестец и поясницу. На него приходится максимальный уровень амортизационной и физической нагрузки, передаваемой от любого движения человеческого тела. В период ремиссии дорсопатия пояснично-крестцового отдела позвоночника проявляется в виде тупой или ноющей боли, ощущения небольшой скованности движений. При обострении могут возникать признаки люмбоишиалгии, радикулита.
В этой статье рассказано о том, как лечить дорсопатию поясничного отдела в домашних условиях и на какие клинические признаки стоит обратить пристальное внимание. А также из материала можно почерпнуть сведения о том, какие потенциальные причины вызывают разрушение тканей позвоночника и с помощью каких признаков можно заподозрить неблагополучие в области поясничного отдела позвоночного столба.
Причины болезни дорсопатия поясничного отдела
Как болезнь дорсопатия поясничного отдела отнесена к патологиям опорно-двигательного аппарата. Суть заболевания заключается в том, что на фоне нарушения процесса диффузного питания хрящевой ткани фиброзного кольца межпозвоночного диска она обезвоживается и разрушается. В процессе развития остеохондроза выделяется несколько важных этапов:
- первичное обезвоживание хрящевой ткани может быть спровоцировано длительным статическим напряжением мышц, переохлаждением, воздействием психогенных стрессовых факторов, воспалением, травмой и т.д.;
- утрата способность усваивать жидкость при диффузном обмене с окружающими мышечными тканями может быть обусловлена отложением солей кальция, растрескивание и воспалением поверхности фиброзного кольца;
- с целью компенсации затрат жидкости фиброзное кольца забирает часть влаги из расположенного внутри него пульпозного ядра;
- студенистое тело пульпозного ядра утрачивает свою физиологическую массу и теряет способность обеспечивать равномерное распределение амортизационных и физических нагрузок;
- происходит снижение высоты межпозвоночного диска и он начинает выступать за пределы разделяемых им тел позвонков;
- при потере эластичности фиброзное кольцо подвержено растрескиванию, под воздействием значительной физической нагрузки происходит разрыв и формируется грыжа диска.
Таким образом, термин дорсопатия может быть отнесен к любому этапу развития остеохондроза поясничного отдела.
Основные причины этого заболевания – это:
- ведение малоподвижного образа жизни при котором на мышечный каркас спины и поясницы не оказываются регулярные и достаточные физические нагрузки;
- избыточная масса тела, которая на фоне недостаточно развитой мышечной ткани приводит к многократному увеличению оказываемой амортизационной нагрузки на позвоночный столб;
- неправильная организация спального и рабочего места, в результате чего происходит сдавливание хрящевых дисков и окружающих их тканей;
- искривление позвоночника и нарушение осанки, приводящее к неравномерному распределению нагрузки по площади межпозвоночных дисков;
- деформирующий остеоартроз тазобедренного или коленного сустава, приводящий к укорочению одной конечности и перекосу тазовых костей;
- неправильная постановка стопы (косолапость или плоскостопие);
- тяжелый физический труд, сопряженный с подъемом тяжестей;
- травмы спины (растяжения и разрывы связок и сухожилий, ушибы мышц с образованием гематом, переломы и трещины тел и остистых отростков позвонков).
Потенциальными факторами риска могут быть курение и употребление алкогольных напитков. Также часто патология развивается у лиц, вынужденных принимать кортикостероиды и некоторые другие лекарственные препараты.
Диагноз дорсопатия или остеохондроз поясничного отдела
Диагноз дорсопатия поясничного отдела может быть поставлен как по ряду клинических признаков, так и после проведения специального лабораторного обследования. При подозрении на дорсопатию или остеохондроз поясничного отдела назначается рентгенографический снимок. Он делается в разных проекциях. Затем врач сравнивает величину межпозвоночной щели, оценивает положение тел позвонков, состояние остистых и дугообразных отростков.
Диагноз дорсопатия поясничного отдела позвоночника может быть установлен при снижении высоты межпозвоночных дисков и при появлении неврологических клинических признаков. Снижение высоты межпозвоночных дисков соответствует второй стадии развития остеохондроза – протрузии. При этом фиброзное кольцо начинает выходить за пределы тел позвонков, оказывает компрессионное воздействие на окружающие мягкие ткани и корешковые нервы, которые через фораминальные отверстия отходят от структуры спинного мозга.
Дорсопатия или остеохондроз поясничного отдела позвоночника требуют дифференциальной диагностики. Для этого назначается МРТ обследование. С помощью него можно исключить болезнь Бехтерева, смещение тел позвонков, деформацию связочного и сухожильного аппарата, опухоли и многие другие патологические изменения в тканях позвоночного столба.
Симптомы дорсопатии поясничного отдела позвоночника
Первые симптомы дорсопатии поясничного отдела могут проявляться в виде периодически возникающих не острых болей после непривычной физической нагрузки. Напрмиер, если человек не занимается физическим трудом, но поработал на огороде, то в принципе на следующий день у него должны болеть мышцы, но не позвоночник. У людей которые страдают от дегенеративных дистрофических изменений в тканях дисков, болевые ощущения носят специфический характер. Они локализуются вдоль позвоночного столба. Сопровождаются скованностью движений. Усиливаются при попытке наклониться или выпрямить туловище. Мышцы в области поражения напряжены и болезненны на ощупь.
Если эти первые признаки проигнорировать, то они, безусловно, пройдут самостоятельно, без специального лечения, в течение 7 – 10 дней. Но это не будет означать, что заболевание прошло. Напротив, разрушение хрящевой ткани межпозвоночных дисков будет только усиливаться.
На стадии протрузии симптомы дорсопатии поясничного отдела позвоночника отличаются неврологическим уклоном:
- постоянное ощущение напряжения в области поясницы и крестца;
- скованность движений, особенно отчетливо проявляющаяся в первые часы после пробуждения;
- уменьшение амплитуды подвижности и гибкости позвоночного столба (проявляется в том, что человек не может полноценно наклониться вперед и достать пальцами до поверхности пола);
- парестезии, которые присутствуют как в районе поясницы, так и имеют тенденцию к распространению на область ягодиц, бедер и голени;
- иррадиация боли по ходу пораженного корешкового нерва (по бедру, голени, стопе, передней брюшной стенке);
- ощущение онемения кожных покровов в области поясницы, ягодиц, нижних конечностей, передней брюшной стенки);
- снижение мышечной силы в нижних конечностях, изменение походки, быстрая утомляемость ног при ходьбе на привычные расстояния.
При появлении подобных симптомов следует как можно быстрее обратиться к врачу. Своевременная диагностика позволит быстро и безопасно провести лечение дорсопатии и восстановить подвижность и работоспособность позвоночного столба.
Корешковый болевой синдром при дорсопатии
Вертеброгенная дорсопатия поясничного отдела позвоночника – это болезнь, при которой происходит тотальное разрушение всех тканей позвоночного столба. Сначала снижается высота межпозвоночных дисков, затем происходит рубцовая деформация связочного и сухожильного аппарата. Следом начинают разрушаться межпозвоночные суставы. Все эти процессы приводит к дисфункции позвоночника.
Дорсопатия поясничного отдела позвоночника провоцирует болевой синдром, обусловленный компрессией мягких тканей. Вторичный болевой синдром может возникать на фоне отечности мягких тканей при воспалительной реакции. Также боль может быть обусловлена чрезмерным статическим напряжением мышечного волокна.
Самый распространенный болевой синдром – корешковый, при дорсопатии поясничного отдела он сопровождается онемением в нижних конечностях, снижением их мышечной силы и чувством бегающих мурашек. Помощь при таком синдроме может быть оказана только врачом неврологом. Самостоятельно лечить корешковый синдром на фоне дорсопатии поясничного отдела позвоночника опасно. Может возникнуть стеноз спинномозгового канала с парализацией нижних конечностей. Особенно опасно отказываться от медицинской помощи при выпадении межпозвоночной грыжи.
Лечение дорсопатии в домашних условиях
В большинстве случаев лечение дорсопатии поясничного отдела позвоночника проводится амбулаторно. Госпитализация в стационар требуется только в том случае, если есть серьезный риск поражения структуры спинного мозга или если пациенту требуется экстренная хирургическая помощь.
Во всех остальных случаях лечение дорсопатии поясничного отдела проводится дома. Назначаются следующие препараты:
- нестероидные противовоспалительные средства для уменьшения воспаления и купирования боли;
- миорелаксанты – для снятия мышечного напряжения;
- сосудорасширяющие средства для улучшения микроциркуляции крови в очаге поражения;
- витамины группы В для восстановления повреждённого нервного волокна;
- хондропротекторы – для восстановления поврежденных участков межпозвоночных дисков.
Также в лечении дорсопатии пояснично-крестцового отдела используется массаж и лечебная физкультура, физиотерапия. Но назначаемого количества сеансов недостаточно для полного восстановления поврежденных тканей.
Отличные результаты показывает лечение дорсопатии пояснично-крестцового отдела позвоночника с помощью методов мануальной терапии:
- массаж и остеопатия восстанавливают микроциркуляцию крови и лимфатической жидкости, улучшают проницаемость и эластичность мягких паравертебральных тканей;
- лечебная гимнастика и кинезиотерапия купируют статическое напряжение мышц, повышают их тонус и работоспособность, восстанавливают процесс диффузного питания хрящевой ткани межпозвоночных дисков;
- рефлексотерапия позволяет активизировать скрытые резервы организма для быстрого восстановления всех поврежденных тканей;
- физиотерапия и лазерное воздействие ускоряют процесс выздоровления.
Если вы хотите полностью вылечить дорсопатию, то постарайтесь найти в своем городе клинику мануальной терапии. Большинство фармаколочгеиские препаратов не оказывает положительного действия, но причиняет вред здоровью пациента. Лечить остеохондроз можно без лекарственных препаратов и при этом получать положительный результат без вреда для организма. Официальная медицина назначает в основном симптоматическое лечение. Справляться с остеохондрозом она не может, поскольку не имеет в своем арсенале средств, способных восстановить поврежденные хрящевые ткани.
Имеются противопоказания, необходима консультация специалиста.

Дегенеративные заболевания позвоночника являются тяжелыми патологиями, которые приводят к тяжелым осложнениям и значительно ухудшают качество жизни. Особое внимание врачи уделяют болезням, поражающим молодых людей. К ним относится дорсопатия шейного отдела позвоночника.
- Что это такое?
- Причины возникновения
- Классификация
- Симптомы
- Методы диагностики
- Лечение
- Лечебная физкультура
- Лечение народными методами
- Методы профилактики
- Что нужно запомнить?
Что это такое?

Под дорсопатией шейного отдела позвоночника понимают дегенеративные изменения костных структур (позвонков) и мягких тканей, окружающих шейный отдел позвоночного столба. Часто встречается сочетанное поражение шейного и грудного отдела.
Справка. В соответствии с международной классификацией болезней, дорсопатия шейного отдела (или шейно-черепной синдром) имеет код МКБ-10: М53.0.
Известно, что позвоночник человека завершает формирование к 20-22 годам жизни, а первые возрастные изменения начинают проявляться в тридцатилетнем возрасте. У детей патология встречается редко.
Согласно наблюдениям GrantCooper и авторов, как минимум 21% взрослого населения США хотя бы один раз в жизни испытывали дискомфорт и боли в области шейного отдела позвоночника. У 85-93% из них отмечался миофасциальный болевой синдром.
В Великобритании 25% женщин и 20% мужчин обращаются к врачу с жалобами на боли в шее. Диагноз дорсопатия шейного отдела встречается у обоих полов, однако более высокая частота случаев выявлена среди женщин среднего возраста.
Причины возникновения
Основными этиологическими факторами дорсопатии являются возрастные изменения костной и хрящевой ткани позвоночного столба. Выделяют также не связанные с естественным процессом старения причины:
- Механические травмы шейного отдела позвоночника;
- Метаболические расстройства: ожирение;
- Длительно протекающие инфекционно-воспалительные заболевания;
- Воздействие физических факторов, таких как низкая температура, вибрация (длительно);
- Регулярное неравномерное распределение нагрузки на позвоночник, связанное с неправильной осанкой;
- Наследственный фактор.
Шейный отдел позвоночника человека состоит из семи позвонков, которые отличаются небольшими размерами по сравнению с позвонками других отделов позвоночника. Шея является наиболее уязвимой, благодаря высокой подвижности, большому количеству мышц (в том числе глубоких), которые подвергаются существенной нагрузке.
Еще одной особенностью является прохождение сосудов (артерий и вен) в отверстиях поперечных отростков позвонков, принимающих участие в кровоснабжении мозга. При поражениях шейного отдела возможно их сдавление, что приводит к недостаточному поступлению крови в головной мозг.
Классификация
Выделяют три основных вида дорсопатии шейного отдела позвоночника:
- деформирующая – связана с выраженным кифозом, лордозом, спондилолистезом (смещением тела позвонка кпереди относительно тела нижележащего позвонка), спондилезом (увеличением объема костной ткани с формированием остеофитов) и псевдовывихом;
- деструктивная – чаще всего вследствие спондилопатии;
- связанная с поражением межпозвоночных дисков и не затрагивающая тела позвонков.
У пациентов с дорсопатией шейного отдела нередко выявляют протрузии и грыжевые выпячивания на уровне 5-7 шейных позвонков. Чаще всего встречается первый тип – деформирующий, связанный с возрастными изменениями и наследственной предрасположенностью.
Симптомы
Как было сказано выше, дорсопатия шейного отдела проявляется в большинстве случаев миофасциальным болевым синдромом, при котором тонус мышц шеи значительно выше обычного. Ведущими симптомами являются:
- Боль в области шеи, которая усиливается при движении;
- Головная боль;
- Головокружения;
- Тошнота;
- Ретроорбитальная и височная боль – при локализации патологического процесса на уровне 1-2 шейных позвонков;
- Чувство похолодания, онемения, покалывания в области кистей рук, связанное с дефицит кровоснабжения верхних конечностей;
- Иррадиация боли в область затылка, между лопаток и верхние конечности;
- Обратимое ограничение подвижности в шейном отделе (в тяжелых случаях – необратимое);
- Нарушения координации движений;
- Редко – потери сознания.
У пациентов с корешковым синдромом ведущими симптомами являются стреляющие боли в пораженном участке, нарушение чувствительности, периферический парез и ослабление либо выпадение рефлексов. Такой симптомокомплекс говорит о повреждении проходящих в шейном отделе нервных волокон.
- трапециевидной;
- ромбовидной;
- надостной;
- додостной;
- мышце, поднимающей лопатку.

Рисунок 1. Триггерные, болевые зоны отмечены черными точками.
Еще одной отличительной особенностью синдрома является рецидивирующее течение.
Методы диагностики
Диагноз дорсопатии ставят на основании данных анамнеза и клинического обследования пациента, лабораторные тесты не используются. Инструментальные методы диагностики позволяют выявить только неспецифические изменения и, как правило, не имеют высокой диагностической ценности. Однако болевой синдром может быть проявлением другого, более серьезного заболевания.
Если пациент не отвечает на терапию, есть необходимость в более глубоком обследовании. Магнитно-резонансная томография (МРТ) применяется для определения серьезных структурных изменений в шейных позвонках или спинномозговом канале. Если пациент жалуется на боль в плечах и грудном отделе, это может быть сигналом висцеральной боли, отдающей в указанные зоны.
В исследовании Travell и Simons указано на повышение уровня изоферментов лактатдегидрогеназы (ЛДГ) 1 и 2 в крови, при нормальном уровне общей ЛДГ у пациентов с миофасциальным болевым синдромом.
Лечение
Методы лечения зависят от тяжести процесса и общего состояния пациента. В остром периоде рекомендован постельный режим, основной задачей которого является обеспечение функционального покоя. В некоторых случаях используют воротник Шанца – мягкий фиксатор шейного отдела позвоночника, ограничивающий сгибание, разгибание и повороты шеи. При хроническом болевом синдроме принципы лечения следующие:
- Упражнения для растяжения и расслабления мышц (stretch-and-spray);
- Массаж, направленный на выявление триггерных участков, который снимает напряжение и делает мышцы более эластичными;
- Ишемическая компрессия;
- Инъекции анальгетиков в триггерные зоны и пероральный прием медикаментов;
- Использование ботулотоксина.
Внутримышечное введение ботулотоксина в область поражения активно обсуждается в литературе. В исследовании Nikol и авторов, наблюдалось снижение числа эпизодов головной боли.
При медикаментозном лечении назначают следующие препараты:
- нестероидных противовоспалительных средств (НПВС), таких как ибупрофен. Их применение возможно в нескольких вариантах: перорально – в виде таблеток (Ибупрофен, Нурофен), внутримышечно и местно – в виде мазей, гелей, которые наносятся на болезненные участки (Диклофенак, Вольтарен);
- мышечных релаксантов – Мидокалм;
- ненаркотических анальгетиков;
- антиконвульсантов.
Важно! НПВС не следует принимать длительно, так как они оказывают раздражающее действие на слизистую желудочно-кишечного тракта.
Местно используют также средства с согревающим эффектом, облегчающими боль – Фастум гель, Эфкамон.
Лечебная физкультура
Техника stretch-and-spray выполняется с применением охлаждающего спрея, который наносится на пораженную область до или после предварительного мягкого растяжения и фиксации в пассивном положении (рисунок 2). Выполнение следующее:
- Пациент сидит на стуле, расслаблен;
- Кисти рук расположены под бедрами, как показано на рисунке 2;
- Спрей распыляется на болевую зону на расстоянии около 30 см (рисунок 3);
- Пассивно, мягко проводится растяжение мышцы;
- Повторить нанесение спрея над болевой зоной;
- Снова провести пассивное растяжение мышц.

Рисунок 2. Техника выполнения растяжения с нанесением спрея – выделены голубым цветом.
Следует немедленно прекратить выполнять упражнение, если пациент испытывает резкую, острую боль.

Рисунок 3. Нанесение спрея на болезненную зону.
Ишемическая компрессия заключается в непрерывном надавливании на триггерный участок. Мышца должна быть максимально пассивно растянута, а давление постепенно увеличивается по мере облегчения боли во время процедуры. Нанесение согревающих мазей будет полезно после завершения воздействия.
Также пациентам рекомендуется выполнять специальную гимнастику для укрепления мышц спины.
Наиболее эффективным является сочетание нескольких способов лечения миофасциального болевого синдрома, как самого частого проявления дорсопатии шейного отдела позвоночника. Если больсильно выражена и сочетается с бессонницей, пациентам могут быть назначены трициклические антидепрессанты. Выполнение массажа, растяжения мышц и ЛФК не рекомендуется проводить пациентам с протрузиями и грыжами в шейном отделе.
Лечение народными методами
Многие пациенты часто практикуют лечение народными средствами. Популярными являются спиртовые настойки на лечебных травах: сабельник, корни одуванчиков, крапивы. Их применяют местно, растирая пораженные участки.
Снять острую боль можно с помощью компресса из смеси меда и сухой горчицы.
Также известно множество рецептов лечебных чаев, которые готовят их березовых почек, мелиссы, апельсиновой кожуры и других ингредиентов.
Важно! Народные методы могут устранить острый приступ боли, но они не устраняют причину болезни. Применять их необходимо только после консультирования с врачом в качестве дополнения к основному лечению.
Методы профилактики
Профилактика дорсопатии шейного отдела позвоночника, шейно-грудного и других его отделов, заключается в регулярной физической активности. Мышечная слабость и избыточный вес являются главными врагами позвоночника. Рекомендуются упражнения на растяжение мышц, например, занятия йогой. Лишний вес, нерациональное питание и малоподвижный образ жизни существенно повышают риск прогрессирования дегенеративных процессов в костной и мышечной ткани. Несоблюдение рекомендаций врача может привести к ускорению деструкции позвонков и развитию тяжелых осложнений. Таким пациенты могут потерять трудоспособность, из-за чего им устанавливают группу инвалидности.
Что нужно запомнить?
- Дорсопатия шейного отдела позвоночника является результатом дегенеративных и дистрофических изменений в костной ткани, мышцах и связках, окружающих позвоночный столб;
- Основными причинами являются возрастные изменения костной и хрящевой ткани позвоночного столба, малоподвижный образ жизни, последствия перенесенных травм;
- Главными симптомами являются острая и хроническая боль в области шеи и воротниковой зоны;
- Миофасциальный болевой синдром является самым частым проявлением дорсопатии шейного отдела позвоночника;
- Методы диагностики основаны на данных объективного обследования, данных анамнеза и, в меньшей степени, результатах рентгенологического исследования и МРТ;
- Лечение острой боли проводится медикаментозно – с использованием НПВС, инъекционных анальгетиков, после чего рекомендованы упражнения на растяжение и укрепление мышечного каркаса;
- Для облегчения хронической боли и предупреждения рецидивов применяют технику stretchandspray, массаж, а также ишемическую компрессию;
- Лечебная физкультура направлена на расслабление мышц с помощью массажа и растяжения. В дальнейшем рекомендуется физкультура для укрепления мышц позвоночного столба (не только в шейном отделе), которая подбирается индивидуально;
- Профилактика основана на ведении здорового образа жизни с регулярными физическими нагрузками, контролировании веса, предупреждению травм.
Литература
- DuyurCakit B, Genc H, Altuntas V, et al. Disability and related factors in patients with chronic cervical myofascial pain. ClinRheumatol. 2009 Feb 18.
- Touma J, Isaacson AC. Pain, Cervical Myofascial. 2018 Jan.
- Travell JG, Simons DG. Myofascial Pain and Dysfunction. Baltimore, Md: Lippincott Williams & Wilkins; 1992. vol 2:
- Hong CZ, Simons DG. Pathophysiologic and electrophysiologic mechanisms of myofascial trigger points. ArchPhysMedRehabil. 1998 Jul. 79(7):863-72.
- Affaitati G, Costantini R, TanaC,et al. Effects of topical vs injection treatment of cervical myofascial trigger points on headache symptoms in migraine patients: a retrospective analysis. J HeadachePain. 2018 Nov 8. 19 (1):104.
- Jabbari B. Botulinum neurotoxins in the treatment of refractory pain. NatClinPractNeurol. 2008 Dec. 4(12):676-85. .
- Jeynes LC, Gauci CA. Evidence for the use of botulinum toxin in the chronic pain setting-a review of the literature. Pain Pract. 2008 Jul-Aug. 8(4):269-76.
- Nicol AL, Wu II, Ferrante FM. Botulinum toxin type a injections for cervical and shoulder girdle myofascial pain using an enriched protocol design. AnesthAnalg. 2014 Jun. 118(6):1326-35.
Дорсопатией называется группа заболеваний, которые возникают в позвоночнике и мягких тканях спины. Данные нарушения связаны с недостаточным получением тканями и позвонками необходимых питательных веществ, а также с большими нагрузками на эту часть организма. Наиболее часто эта патология наблюдается у людей, возраст которых ограничен 35 годами и выше.
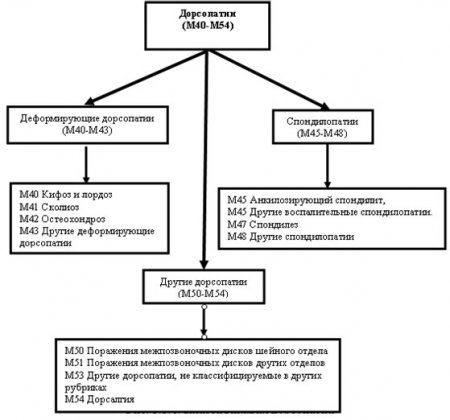
Дорсопатия делится на несколько форм, различающихся по виду ткани на которые распространилась болезнь:
• спондилопатии – патологический процесс затрагивает кости позвонков;
• деформирующие дорсопатии – нарушения возникают в межпозвоночных дисках;
• прочие дорсопатии – в этом случае происходит прогрессирующее разрушение межпозвоночных дисков, которое сопровождается сильными болевыми ощущениями, в результате сдавливания спинномозговых корешков или спинного мозга.
Кроме того, дорсопатию делят в зависимости от локализации патологических изменений:
• грудного отдела позвоночника;
• шейной части;
• пояснично-крестцового отдела.
Причины

Одной из главных причин возникновения дорсопатии является остеохондроз, при развитии которого происходит нарушение кровоснабжения позвонков и окружающих его тканей, а также недостаточное снабжение их питательными веществами. Помимо этого, дорсопатия может развиться в результате полученной травмы позвоночника или чрезмерных нагрузках (подъем тяжестей, длительное нахождение в неудобной позе, неподвижность). Существуют различные факторы (как внешние, так и внутренние), которые могут повлиять на образование дорсопатии:
• избыточный вес;
• наследственная предрасположенность;
• частые простуды;
• патологии позвоночника (сколиоз, сутулость и др.);
• курение;
• частое употребление алкогольных напитков.
Симптомы
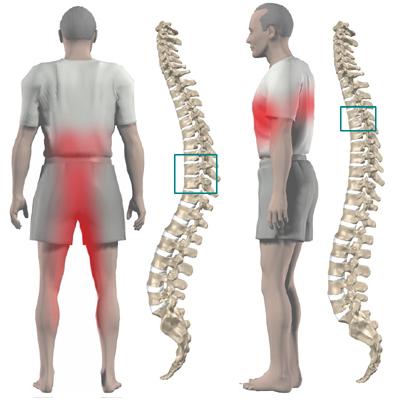
При развитии дорсопатии характерны следующие клинические проявления:
• Болевые ощущения в области спины. Эти неприятные импульсы могут быть, как стреляющего, ноющего, так и тянущего характера. Что удивительно, независимо от вида дорсопатии, боли нередко проявляются в самых разных частях позвоночника. Человек жалуется на увеличение боли во время каких-либо движений, а в спокойном состоянии он отмечает огромное облегчение в виде отсутствия боли или снижения ее интенсивности.
• Онемение кожи и покалывание в конечностях. Кроме того, на руках и ногах могут ощущаться тянущие или ломящие боли.
• Слабость в конечностях.
• Ограничение подвижности пораженной части тела.
• Чувство тяжести или напряженности мышц спины.
• Истончение мышц конечностей.
• Наличие сухости кожи стоп и кистей.
Диагностика
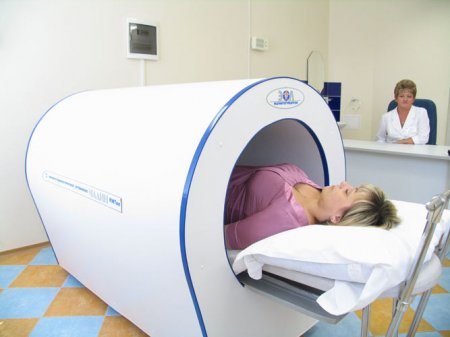
Мероприятия для постановки диагноза включают в себя:
• изучение жалоб и анамнеза болезни;
• неврологический осмотр (прощупывание мышц шеи и спины и т.д.);
• необходима компьютерная томография;
• обычно врач назначает рентгенография позвоночника;
• магнитно-резонансная томография;
• если ваш врач посчитает нужным, то назначит осмотр ортопеда, нейрохирурга.
Лечение

Как правило, лечение дорсопатии включает в себя консервативные методы. Также следует учитывать, что не существует единого решения этой проблемы, поэтому оптимальным вариантом считается комплексный подход. Наиболее приемлемы следующие мероприятия и рекомендации:
• употребление медикаментозных препаратов (нестероидные противовоспалительные средства, анальгетики, миорелаксанты и др.);
• массажи (шейноворотниковой области и спины);
• иглорефлексотерапия;
• избегание физических нагрузок на позвоночник;
• лечебная физкультура;
• физиотерапевтические процедуры (электрофорез, ультразвук, динамические токи, дарсонвализация, фонофорез, ультрафиолетовое облучение, воздействие магнитного поля, грязевые аппликации);
• плавание;
• витаминотерапия;
• мануальная терапия;
• прием биогенных стимуляторов, анаболических лекарственных средств, сосудистых препаратов;
• оперативное вмешательство (его специалист порекомендует в очень запущенных редких случаях).
Лучшей профилактикой будут следующие физические упражнения:

Вот только заниматься нужно начинать с самых первых признаков, при развитии дорсопатии посоветуйтесь с врачом, т.к. понадобится уже лечебная гимнастика.
Читайте также:


