Плакат по геморрагической лихорадке
Геморрагическая лихорадка с почечным синдромом (ГЛПС) - острое инфекционное заболевание, вызываемое вирусами. Геморрагическая лихорадка с почечным синдромом относится к группе особо опасных природно-очаговых инфекций. Природные очаги ГЛПС формируются в лиственных и смешанных лесах, лесостепных ландшафтах. Резервуаром вируса ГЛПС в природе являются мышевидные грызуны: рыжая полевка, обитающая в смешанных лесах, а также полевая мышь, желтогорлая мышь, полевка обыкновенная, домовая мышь, серая крыса. У грызунов геморрагическая лихорадка протекает без клинических проявлений как хроническая инфекция. Выделение вируса из организма грызунов происходит со слюной, мочой и калом, заражая лесную подстилку, воду, продукты питания. Точных данных о времени сохранения вируса ГЛПС во внешней среде нет.
Природные очаги ГЛПС широко представлены на территории Калужской области и выявлены в 21 районе и пригороде г. Калуги. Заболевания людей ГЛПС регистрируются в течение всего года с подъемом заболеваемости в летне-осенний период. Эпидемический рост заболеваемости приходится на годы, благоприятные для размножения грызунов, приводящие к росту их численности.
Чаще всего человек заражается при вдыхании пыли, зараженной вирусом ГЛПС, а также при употреблении воды, пищевых продуктов, овощей и фруктов, загрязненных выделениями грызунов. Заражение в большинстве случаев происходит при проведении сельскохозяйственных работ, лесоразработках, работах на дачных и приусадебных участках, посещении леса для сбора ягод и грибов, отдыхе на природе. Период от момента заражения до начала заболевания составляет 7 - 25 дней, средний 17 дней, в редких случаях 40 дней.
Заболевание начинается остро с подъема температуры тела до 38-40°, озноба, резких головных болей, болей в мышцах. Отмечается гиперемия (покраснение) лица, шеи, верхней половины туловища. Глаза воспалены ("кроличьи глаза"). У части больных теряется острота зрения ("рябит в глазах", "вижу, как в тумане"). В начальном периоде ГЛПС часто принимают за грипп. В ряде случаев отмечаются носовые кровотечения, появляется кровь в моче. Больные жалуются на боли в животе и поясничной области. Количество мочи резко уменьшается, в тяжелых случаях развивается анурия - полное прекращение выделения мочи. Учитывая серьезность клинических проявлений и тяжесть заболевания, лечение больных ГЛПС должно осуществляться в условиях больницы. При появлении первых признаков заболевания необходимо незамедлительно обращаться к врачам. Больные ГЛПС опасности для других людей не представляют.
В целях предупреждения заражения необходимо обеспечить проведение комплекса профилактических мероприятий:
- При посещении леса необходимо строго соблюдать личную гигиену посуду и пищу нельзя раскладывать на траве, пнях. Для этих целей необходимо использовать клеенку.
- Весной перед началом сезона дачные помещения рекомендуется тщательно вымыть с применением дезинфицирующих средств (3% растворы хлорамина, хлорной извести).
- При уборке дачных, подсобных помещений, гаражей, погребов рекомендуется надевать ватно-марлевую повязку из 4-х слоев марли и резиновые перчатки. Во время уборки не следует принимать пищу, курить.
Те же меры личной профилактики применяются при перевозке и складировании сена, соломы, заготовке леса, переборке овощей и др.
- Не захламлять жилье и подсобные помещения, дворовые участки, особенно частных домовладений, своевременно вывозить бытовой мусор.
- Исключить возможность проникновения грызунов в жилые помещения и хозяйственные постройки, для чего следует заделывать вентиляционные отверстия металлической сеткой и зацементировать щели и отверстия.
- Категорически запрещается употреблять в пищу подпорченные или загрязненные грызунами продукты. Вода для питья должна быть кипяченой. Пищевые продукты следует хранить в недоступных для грызунов местах.
- Для ночлега следует выбирать сухие, не заросшие кустарником участки леса, свободные от грызунов. Избегать ночевок в стогах сена и соломы.
- Для надежного предупреждения заражения ГЛПС необходимо проводить истребление грызунов всеми доступными средствами на территории дач, садов, частных построек и т. д.
| Версия для печати | Версия для MS Word | Эпидемиологический надзор |
(c) Управление Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека по Калужской области, 2006-2020 г.
Если Вы не нашли необходимую информацию, попробуйте зайти на старую версию сайта
Синонимы: геморрагический нефрозонефрит, болезнь Чурилова, эпидемический нефрозонефрит, дальневосточная геморрагическая лихорадка, корейская геморрагическая лихорадка, маньчжурская геморрагическая лихорадка, скандинавская эпидемическая нефропатия, тульская лихорадка; hemorrhagic fever with renal syndrome, Korean hemorrhagic fever - англ. Nephrosonephritis haemorragica - лат.
Геморрагическая лихорадка с почечным синдромом - острая вирусная природно-очаговая болезнь, характеризующаяся лихорадкой, общей интоксикацией, своеобразным поражением почек и развитием тромбогеморрагического синдрома.
Вирусная природа геморрагической лихорадки с почечным синдромом была доказана еще в 1944 г. А. А. Смородинцевым, однако лишь в 1976 г. южно-корейскому ученому Н. W. Lee (1976) удалось выделить из легких грызуна Apodemus agrarius coreae вирус Hantaan (по названию реки Хантаан, протекающей по 38-й параллели Корейского полуострова). В дальнейшем вирусы использованы для диагностики геморрагической лихорадки. Из 116 больных тяжелой формой геморрагической лихорадки с почечным синдромом у 113 отмечено диагностическое нарастание титров иммунофлюоресцирующих антител в сыворотке крови. Это подтвердило диагностическое значение вновь выделенного вируса и его этиологическую роль в генезе ГЛПС. Сходные вирусы выделялись в дальнейшем в Финляндии, США, России, КНР и других странах. В настоящее время возбудитель ГЛПС относится к семейству буньявирусов (Bunyaviridae) и выделен в отдельный род, который включает вирус Hantaan (корейская геморрагическая лихорадка), вирус Puumala (эпидемическая нефропатия) и два вируса: Prospect Hill, Tchoupitoulast, которые непатогенны для человека.
Вирусы Хантаан и Пуумала - сферические РНК-содержащие вирусы диаметром 85-110 нм. Вирус инактивируется при температуре 50°С в течение 30 мин, при 0-4°С стабилен 12 час. В настоящее время доказано наличие антигенных различий двух вариантов возбудителя ГЛПС. Вирус Хантаан циркулирует в природных очагах Дальнего Востока, России, Южной Кореи, КНДР, Китая, Японии. Основным носителем служит полевая мышь. Второй вариант вируса ГЛПС - европейский (западный), Пуумала - обнаружен в Финляндии, Швеции, в России, Франции, Бельгии. Резервуаром его является рыжая полевка. Предполагается существование третьего антигенного варианта на Балканах.
Эпидемиология. ГЛПС относится к зоонозам с природной очаговостью. Резервуаром возбудителя служат мышевидные грызуны. В Европейской части России источником инфекции является рыжая полевка (инфицированность этих грызунов в эндемичных очагах достигает 40-57%). На Дальнем Востоке основными источниками инфекции являются: полевая мышь, красно-серая полевка и азиатская лесная мышь. В городах резервуаром инфекции, вероятно, могут быть домовые крысы. У мышей эта инфекция проявляется в виде латентного вирусоносительства. Возбудитель выделяется с калом, мочой. Передача между грызунами осуществляется в основном через дыхательные пути. Заражение человека происходит воздушно-пылевым путем, при вдыхании высохших испражнений инфицированных грызунов. Передача вируса возможна также при соприкосновении с грызунами или инфицированными объектами внешней среды (хворост, солома, сено и т.п.). Допускается возможность заражения человека алиментарным путем, например, при употреблении продуктов, которые не подвергались термической обработке (капуста, морковь и др.) и которые были загрязнены грызунами. Передачи инфекции от человека к человеку не происходит.
Заболевают чаще мужчины (70-90% больных) в основном наиболее активного возраста (от 16 до 50 лет). Заболеваемость характеризуется выраженной сезонностью. С января по май заболеваний почти не встречается, что связано с резким сокращением численности мышевидных грызунов в зимнее время. В конце мая заболеваемость начинает повышаться и достигает пика в июне-октябре. Заболеваемость наблюдается во многих регионах. В России уже к 1960 году случаи ГЛПС регистрировались в 29 областях, краях и автономных республиках. В последние годы в России наиболее активные очаги существуют между Волгой и Уралом (Башкирия, Татария, Удмуртия, Самарская и Ульяновская области).
Геморрагическая лихорадка распространена по всему миру. Она наблюдалась в скандинавских странах (Швеция, Норвегия, Финляндия), Болгарии, Югославии, Чехословакии, в Бельгии, Франции, на Дальнем Востоке (КНР, КНДР, Южная Корея). Серологическое обследование показало наличие специфических антител против возбудителя ГЛПС у жителей Аргентины, Бразилии, Колумбии, Канады, США, включая Гавайские острова и Аляску, в Египте в странах Центральной Африки, а также Юго-Восточной Азии.
Патогенез. Воротами инфекции является слизистая оболочка респираторного тракта, реже кожа и слизистая оболочка органов пищеварения. На месте ворот инфекции существенных изменений не наблюдается. Начальные проявления болезни обусловлены вирусемией и интоксикацией. Возбудитель ГЛПС обладает выраженной вазотропностью, и основным в патогенезе болезни является поражение сосудистой стенки, хотя в развитии геморрагического синдрома определенную роль играет и состояние свертывающей и антисвертывающих систем. В генезе почечного синдрома поражение сосудов также играет существенную роль. Было установлено, что при тяжелом течении ГЛПС значительно снижается клубочковая фильтрация и что это снижение не сопровождается деструктивными нарушениями гломерул. Можно допустить, что среди причин, приводящих к развитию острой почечной недостаточности, имеет значение и иммунопатологический фактор [В. И. Рощупкин, 1990]. В зависимости от тяжести болезни отмечается разной выраженности тромбогеморрагический синдром. После перенесенной ГЛПС остается прочный иммунитет. Повторных заболеваний не наблюдается.
Симптомы и течение. Инкубационный период продолжается от 7 до 46 дней (чаще всего от 21 до 25 дней). В течение болезни выделяют следующие периоды: начальный, олигоурический (период почечных и геморрагических проявлений), полиурический и реконвалесценции.
Начальный период продолжается от 1 до 3 дней и характеризуется острым началом, повышением температуры тела до 38-40°С, которое иногда сопровождается ознобом. Появляется сильная головная боль (но нет болей в надбровных дугах и глазных яблоках), слабость, сухость во рту, признаков воспаления верхних дыхательных путей не отмечается. При осмотре больных отмечается гиперемия кожи лица, шеи, верхних отделов груди (симптом "капюшона"). Слизистая оболочка зева гиперемирована, сосуды склер инъецированы, на фоне гиперемированных конъюнктив иногда можно заметить геморрагическую сыпь. У отдельных больных начало болезни может быть постепенным, а за 2-3 дня до болезни могут быть продромальные явления (слабость, недомогание, катаральные явления со стороны верхних дыхательных путей). Со стороны внутренних органов в начальном периоде особых изменений выявить не удается. Возможна умеренная брадикардия, у некоторых больных тупые боли в пояснице, положительный симптом Пастернацкого. Относительно редко при тяжелых формах могут быть явления менингизма.
Олигоурический период (со 2-4-го по 8-11-й день болезни). Температура тела остается на уровне 38-40°С и держится до 4-7-го дня болезни, однако снижение температуры тела не сопровождается улучшением состояния больного, чаще оно даже ухудшается. Наиболее типичным проявлением олигоурического периода являются боли в пояснице различной выраженности (иногда они начинаются в конце начального периода). Отсутствие болей позже 5-го дня болезни при выраженности лихорадки и симптомов интоксикации заставляет сомневаться в диагнозе ГЛПС. У большинства больных через 1-2 дня после появления болей в пояснице возникает рвота до 6-8 раз в сутки и больше. Она не связана с приемом пищи или лекарств. В эти же сроки появляются боли в животе, часто отмечается вздутие живота.
При осмотре в этот период кожа сухая, лицо и шея гиперемированы, сохраняется гиперемия слизистых оболочек зева и конъюнктив, может быть небольшая отечность верхнего века, сосуды склер инъецированы. Появляются геморрагические симптомы.
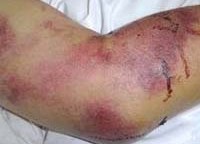
Тромбогеморрагический синдром разной выраженности развивается лишь у половины больных с более тяжелым течением ГЛПС. Прежде всего и чаще всего отмечается повышенная ломкость сосудов (проба жгута, более объективные данные можно получить при определении резистентности сосудов по Нестерову), далее идет появление петехий (у 10-15% больных), макрогематурия (у 7-8%), кишечные кровотечения (около 5%), кровоподтеки в местах инъекций, носовые кровотечения, кровоизлияния в склеру, очень редко примесь крови отмечается в рвотных массах и мокроте. Не характерны кровотечения из десен и маточные кровотечения. Частота геморрагических проявлений зависит от тяжести болезни, чаще они наблюдаются при тяжелой форме (50-70%), реже при среднетяжелой (30-40%) и легкой (20-25%). Во время эпидемических вспышек геморрагические признаки наблюдаются чаще и выражены более резко. В Скандинавских странах ГЛПС протекает более легко ("эпидемическая нефропатия"), чем заболевания, обусловленные восточным вариантом вируса, например при заболевании 2070 военнослужащих США в Корее.
К характерным проявлениям болезни относится поражение почек. Оно проявляется в одутловатости лица, пастозности век, положительном симптоме Пастернацкого (проверять осторожно, так как энергичное поколачивание, также как и неосторожная транспортировка больных может приводить к разрыву почек). Олигоурия развивается со 2-4-го дня, в тяжелых случаях может доходить до анурии. Значительно повышается содержание белка в моче (до 60 г/л), в начале олигоурического периода может быть микрогематурия, в осадке обнаруживают гиалиновые и зернистые цилиндры, иногда появляются длинные грубые "фибринные" цилиндры Дунаевского. Нарастает остаточный азот. Наиболее выраженной азотемия бывает к 7-10-му дню болезни. Нормализация содержания остаточного азота наступает через 2-3 нед.
Полиурический период наступает с 9-13-го дня болезни. Прекращается рвота, постепенно исчезают боли в пояснице и животе, нормализуются сон и аппетит, увеличивается суточное количество мочи (до 3-5 л), сохраняется слабость, сухость во рту, постепенно (с 20-25 дня) наступает период выздоровления.
Осложнения - азотемическая уремия, разрыв почки, эклампсия, острая сосудистая недостаточность, отек легких, очаговые пневмонии. Иногда ГЛПС протекает с выраженными мозговыми симптомами, что можно рассматривать как осложнение или как особую "менингоэнцефалитическую" форму болезни.
Диагноз и дифференциальный диагноз. Распознавание ГЛПС проводят с учетом эпидемиологических данных (пребывание в эндемичных очагах, уровень заболеваемости, сезонность) и характерной клинической симптоматики (острое начало, сочетание лихорадки, общей интоксикации с поражением почек, геморрагическим синдромом, изменения мочи - цилиндры, значительное количество белка: крови - лейкоцитоз, увеличение плазматических клеток, повышение СОЭ и др.). Специфические лабораторные методы не всегда доступны. Подтвердить диагноз можно обнаружением антител класса IgM с помощью твердофазного иммуноферментного анализа или четырехкратным (и выше) нарастанием титров в реакции иммунной адгезии-гемагглютинации.
Дифференцировать нужно от гриппа, лептоспироза, клещевого энцефалита, брюшного тифа, клещевого риккетсиоза и от других геморрагических лихорадок.
Кроме того, Вы можете посмотреть информацию о ГЛПС здесь:

Геморрагические лихорадки – вирусные инфекции с природно-очаговым распространением, протекающие с геморрагическим и острым лихорадочным синдромом. Симптоматика геморрагических лихорадок включает выраженную интоксикацию, высокую температуру тела, геморрагическую сыпь, кровотечения различной локализации, полиорганные нарушения. Форма геморрагической лихорадки определяется с учетом клинико-эпидемиологических и лабораторных данных (ПЦР, ИФА, РИФ). При геморрагических лихорадках проводится дезинтоксикационная, противовирусная, гемостатическая терапия, введение специфических иммуноглобулинов, борьба с осложнениями.
Общие сведения
Геморрагические лихорадки – группа инфекционных заболеваний вирусной природы, вызывающих токсическое поражение сосудистых стенок, способствуя развитию геморрагического синдрома. Протекают на фоне общей интоксикации, провоцируют полиорганные патологии. Геморрагические лихорадки распространены в определенных регионах планеты, в ареалах обитания переносчиков заболевания. Вызывают геморрагические лихорадки вирусы следующих семейств: Togaviridae, Bunyaviridae, Arenaviridae и Filoviridae. Характерной особенностью, объединяющей эти вирусы, является сродство к клеткам эндотелия сосудов человека.
Резервуаром и источником этих вирусов является человек и животные (различные виды грызунов, обезьяны, белки, летучие мыши и др.), переносчиком – комары и клещи. Некоторые геморрагические лихорадки могут передаваться контактно-бытовым, пищевым, водным и другими путями. По способу заражения эти инфекции подразделяются на группы: клещевые инфекции (Омская, Крымская-Конго и лихорадка Кьясанурского леса), комариные (желтая, лихорадка денге, Чукунгунья, долины Рифт) и контагиозные (лихорадки Лаоса, Аргентинская, Боливийская, Эбола, Марбург и др.).
Восприимчивость к геморрагическим лихорадкам у человека довольно высока, заболевают преимущественно лица, чья профессиональная деятельность связана с дикой природой. Заболеваемость в городах чаще отмечается у граждан, не имеющих постоянного места жительства и сотрудников бытовых служб, контактирующих с грызунами.

Симптомы геморрагической лихорадки
Геморрагические лихорадки в большинстве случаев объединяет характерное течение с последовательной сменой периодов: инкубации (как правило, 1-3 недели), начальный (2-7 дней), разгара (1-2 недели) и реконвалесценции (несколько недель). Начальный период проявляется общеинтоксикационной симптоматикой, обычно весьма интенсивной. Лихорадка при тяжелом течении может достигать критических цифр, интоксикация – способствовать расстройству сознания, бреду, галлюцинациям.
Перед наступлением периода разгара нередко отмечается кратковременная нормализация температуры и улучшение общего состояния, после чего токсикоз нарастает, интенсивность общей клиники увеличивается, развиваются полиорганные патологии, нарушения гемодинамики. В период реконвалесценции происходит постепенный регресс клинических проявлений и восстановление функционального состояния органов и систем.
Геморрагический дальневосточный нефрозонефрит нередко называют геморрагической лихорадкой с почечным синдромом, поскольку для этого заболевания характерно преимущественное поражение сосудов почек. Инкубация геморрагического дальневосточного нефрозонефрита составляет 2 недели, но может сокращаться до 11 и удлиняться до 23 дней. Впервые дни заболевания возможны продромальные явления (слабость, недомогание). Затем развивается тяжелая интоксикация, температура тела поднимается до 39,5 и более градусов и сохраняется на протяжении 2-6 дней. Спустя 2-4 дня от начала лихорадки появляется геморрагическая симптоматика на фоне прогрессирующей интоксикации. Иногда могут отмечаться менингеальные симптомы (Кернига, Брудзинского, ригидность затылочных мышц). Ввиду токсического поражения головного мозга, сознание нередко спутано, появляются галлюцинации, бред.
Лихорадка продолжается обычно 8-9 дней, после чего в течение 2-3 дней происходит понижение температуры тела, однако после ее нормализации состояние больных не улучшается, может возникать рвота, прогрессирует почечный синдром. Улучшение состояния и регресс клинической симптоматики происходит на 4-5 день после стихания лихорадки. Заболевание переходит в фазу реконвалесценции. В это время характерна полиурия.
Крымская геморрагическая лихорадка характеризуется острым началом: отмечается рвота, боль в животе натощак, озноб. Температура тела резко повышается. Внешний вид больных характерный для геморрагических лихорадок: гиперемированное отечное лицо и инъецированные конъюнктивы, веки, склеры. Геморрагическая симптоматика выражена: петехиальные высыпания, кровоточивость десен, кровотечения из носа, примесь крови в кале и рвотных массах, маточные кровотечения у женщин. Селезенка чаще остается нормального размера, у некоторых больных может отмечаться ее увеличение. Тяжелое течение заболевания проявляется интенсивной болью в животе, частой рвотой, меленой. Пульс лабильный, артериальное давление снижено, сердечные тоны – глухие.
Омская геморрагическая лихорадка протекает более легко и доброкачественно, геморрагический синдром выражен слабее (хотя летальность имеет место и при этой инфекции). В первые дни лихорадка достигает 39 с небольшим градусов, в половине случаев лихорадочный период протекает волнообразно, с периодами повышения и нормализации температуры тела. Продолжительность лихорадки – 3-10 дней.
Геморрагическая лихорадка денге характеризуется инкубационным периодом от 5 до 15 дней, доброкачественным течением, симптоматикой общей интоксикации, усиливающейся к 3-4 дню и пятнисто-папулезной сыпью геморрагического происхождения, проходящей через 2-3 дня после появления (обычно возникает в разгар заболевания) и не оставляющей после себя пигментаций или шелушения. Температурная кривая может быть двухволновой: лихорадка прерывается 2-3-дневным периодом нормальной температуры, после чего возникает вторая волна. Такая форма характерна для европейцев, у жителей Юго-Восточной Азии лихорадка Денге развивается по геморрагическому варианту и имеет более тяжелое течение.
Геморрагические лихорадки могут способствовать развитию тяжелых, угрожающих жизни состояний: инфекционно-токсического шока, острой почечной недостаточности, комы.
Диагностика геморрагических лихорадок
Диагностику геморрагических лихорадок производят на основании клинической картины и данных эпидемиологического анамнеза, подтверждая предварительный диагноз лабораторно. Специфическая диагностика производится с помощью серологических исследования (РСК, РНИФ и др.), иммуноферментного анализа (ИФА), выявления вирусных антигенов (ПЦР), вирусологического метода.
Геморрагические лихорадки обычно характеризуются тромбоцитопенией в общем анализе крови, выявлением эритроцитов в моче и кале. При выраженной геморрагии появляются симптомы анемии. Положительный анализ кала на скрытую кровь говорит о кровотечении по ходу желудочно-кишечного тракта.
Лихорадка с почечным синдромом также проявляется при лабораторной диагностике в виде лейкопении, анэозинофилии, увеличением количества палочкоядерных нейтрофилов. Значительны патологические изменения в общем анализе мочи – удельный вес снижен, отмечается белок, (нередко повышение достигает 20-40%), цилиндры. В крови повышен остаточный азот. Крымская лихорадка отличается лимфоцитозом на фоне общего нормоцитоза, сдвигом лейкоформулы влево и нормальной СОЭ.
Лечение геморрагической лихорадки
Больные с любой геморрагической лихорадкой подлежат госпитализации. Прописан постельный режим, полужидкая калорийная легкоусвояемая диета, максимально насыщенная витаминами (в особенности С и В) – овощные отвары, фруктовые и ягодные соки, настой шиповника, морсы). Кроме того, назначают витаминотерапию: витамины С, Р. Ежедневно в течение четырех дней принимается викасол (витамин К).
Внутривенно капельно назначают раствор глюкозы, в период лихорадки могут производиться переливания крови небольшими порциями, а также введение препаратов железа, препаратов на основе водного экстракта из печени крупного рогатого скота. В комплексную терапию включают противогистаминные средства. Выписка из стационара производится после полного клинического выздоровления. По выписке больные некоторое время наблюдаются амбулаторно.
Прогноз и профилактика геморрагической лихорадки
Прогноз зависит от тяжести течения заболевания. Геморрагические лихорадки могут варьироваться по течению в весьма широких пределах, в некоторых случаях вызывая развитие терминальных состояний и заканчиваясь летально, однако в большинстве случаев при своевременной медицинской помощи прогноз благоприятен – инфекция заканчивается выздоровлением.
Профилактика геморрагических лихорадок в первую очередь подразумевает меры, направленные на уничтожение переносчиков инфекции и предупреждение укусов. В ареале распространения инфекции производят тщательную очистку мест, подготовленных под поселение, от кровососущих насекомых (комары, клещи), в эпидемически опасных регионах рекомендовано в лесных массивах носить плотную одежду, сапоги, перчатки, специальные противокомариные комбинезоны и маски, использовать репелленты. Для омской геморрагической лихорадки существует методика специфической профилактики, плановая вакцинация населения с помощью убитой вакцины вируса.

Геморрагическая лихорадка – это понятие, объединяющее группу инфекционные заболевания с похожими клиническими, патогенетическими и этиологическими признаками . Каждое из них проявляется симптомами психоневрологических расстройств, геморрагического и интоксикационного синдромов и полиорганной недостаточностью . Но имея характерную клиническую картину, каждая лихорадка имеет отдельное название.
Современной медицине известно не менее 15 независимых подвидов этой патологии. Геморрагическая лихорадка относится к природно-очаговым заболеваниям и распространена в регионах обитания переносчиков – клещей и комаров.
У пострадавших от геморрагической лихорадки возникает озноб, жар, кровотечения, развиваются дисфункции органов, на теле появляется сыпь. В большинстве случаев, общий анализ крови сначала выявляет лейкопению , а потом тромбоцитопению . Правильный диагноз позволяет поставить лабораторная диагностика.
Больным предписывают стационарное лечение и проводят гемостатическую, дезинтоксикационную, противовирусную и иммуномодулирующую терапию.
Как правило, болеют люди, чья профессиональная деятельность связана с пребыванием в дикой природе или с сельскохозяйственными работами. В городе этому заболеванию подвержены те, кто по долгу службы имеют контакт с грызунами, и лица без определенного места жительства. В регионах с влажным и теплым климатом регистрируют отдельные случаи геморрагической лихорадки, в субтропиках и тропиках это принимает характер эпидемии.
Особенно тяжело переносят болезнь дети, преимущественно те, которые впервые посещают инфекционный очаг. Чаще всего этому заболеванию подвержены люди в возрасте 20-60 лет. Половая принадлежность роли не играет. Смертность от этого заболевания очень высокая и достигает 70%.
Причины возникновения заболевания
Возбудителями геморрагической лихорадки являются вирусы разнообразных семейств. Их переносят комары и клещи. Естественные хозяева вирусов – белки, летучие мыши, грызуны, приматы и дикобразы.
Инфекция распространяется трансмиссивным путём через укусы насекомых.
Выделяют следующе пути заражения:
- парентеральный (укус, через раны на коже, ссадины, мелкие царапины);
- водный (употребление зараженной воды);
- воздушно-пылевой (вдыхание пыли, которая содержит частицы экскрементов животных);
- контактный (характерен при заболевании медперсонала, оказывающего помощь больным в период вспышки инфекции);
- алиментарный (употребление в пищу уже зараженных продуктов).
Геморрагическая лихорадка очень опасное заболевание, которое даже при правильной и своевременной терапии может закончиться летальным исходом.
Симптомы геморрагической лихорадки
Патологический процесс заболевания проходит следующие стадии развития.
- Инкубационный период продолжается несколько суток и не имеет клинических проявлений.
- В продромальный период появляются симптомы интоксикационного синдрома (озноб, лихорадка, галлюцинации, бред, спутанность сознания, гипотония, аритмия ).
- В разгар болезни появляются характерные клинические признаки патологии (возникают точечные геморрагии и кровоподтеки на лице, шее, склерах , появляются желудочно-кишечные кровотечения, происходит смена понижения температуры тела с преходящим улучшением общего состояние, болезнь прогрессирует, увеличивается интоксикация, начинается дисфункция внутренних органов).
- Выздоровление (исчезают клинические признаки заболевания и восстанавливаются деятельность внутренних органов).
Все признаки геморрагических лихорадок разнообразных типов можно объединить в следующие синдромы.
- учащение пульса;
- повышение температуры тела;
- головная и суставная боль;
- проливной пот;
- диспепсия ;
- отеки;
- аритмия.
- появление на коже крупных гематом;
- геморрагии и петехии на коже;
- кровь в кале;
- гематурия ;
- кровоточивость десен;
- внутренние и носовые кровотечения;
- рвота с кровью;
- кашель с кровью.
- паралич и парезы ;
- неврологические симптомы (ригидность мышц шеи, менингеальные знаки, парестезии);
- развитие тугоухости;
- судорожные припадки;
- галлюцинации, спутанность сознания, бред.
Диагностика геморрагической лихорадки
Диагностика заболевания начинается со сбора анамнеза и опроса пострадавшего. Специалисты определяют, в каком регионе больной проживает, имели ли место быть контакты с животными, был ли укушен насекомым. Геморрагические проявления и высокая температура тела должны врачей насторожить.
Предполагаемый диагноз можно подтвердить или опровергнуть только при помощи лабораторной диагностики. Для этого используют следующие информативные методики:
- биохимическое исследование крови
- общеклинические анализы крови и мочи;
- коагулограмма;
- иммунологическое исследование крови;
- серодиагностика – РНИФ, РСК, РТГА, РН, РИА;
- исследование кала на скрытую кровь;
- ПЦР-диагностика;
- ИФА;
- выделение вирусов и их исследование.
Лечение геморрагической лихорадки
При геморрагической лихорадке требуется срочная госпитализация. Лечение проводится в реанимационном отделении или в боксе инфекционного стационара, где осуществляется заместительная, гемостатическая, симптоматическая и десенсибилизирующая терапия.
При заместительной терапии пострадавшему назначают переливание компонентов крови — введение внутривенно препаратов железа, факторов свертывания, тромбоцитарной массы.
При витаминотерапии – витамин С и витамин Р.
При поражении почек – гемодиализ.
Больным назначается диетотерапия и строгий постельный режим. В разгар болезни питание парентеральное, в период выздоровления – легкая растительно-молочная пища, богатая витаминами С, В, РР или К. Очень полезны фруктовые и овощные отвары, настои, морсы, соки.
При грамотном комплексном лечении значительно снижается риск развития осложнений, и ускорятся процесс выздоровления.
Профилактика геморрагической лихорадки
Специфические методы профилактики разработаны только в отношении омской и желтой геморрагических лихорадок. Развитие остальных форм с помощью вакцины предупредить нельзя.
Геморрагическая лихорадка – очень тяжелое заболевание, поэтому вместо того, чтобы упорно и долго лечиться, лучше соблюдать профилактические меры, чтобы обезопасить себя.
Для предупреждения развития патологии, рекомендуются следующие профилактические мероприятия:
- очищение территории от кустарников и трав;
- борьба с насекомыми-переносчиками и грызунами;
- следование санитарно-гигиеническим нормам и правилам;
- установка в жилищах защитных сеток;
- в эндемичных районах ношение защитной одежды и использование репеллентов ;
- дезинсекция водных и воздушных судов, убывающих из эндемичной зоны;
- иммунизация лиц, прибывающих в эндемичную зону;
- изоляция инфицированных лиц.
Прогноз выздоровления неоднозначный и зависит как от степени тяжести болезни, так и от общего состояния больного. Нередко геморрагическая лихорадка заканчивается летальным исходом. Медицинская помощь, оказанная своевременно позволяет спасти жизнь пострадавшему.
Виды геморрагических лихорадок
Согласно классификации М.Чумакова (1977) геморрагические лихорадки по механизму передачи инфекции делятся на:
- геморрагическая лихорадка с почечным синдромом;
- венесуэльская лихорадка;
- боливийская геморрагическая лихорадка;
- бразильская лихорадка;
- аргентинская геморрагическая лихорадка;
- лихорадка Эбола;
- лихорадка Марбурга;
- лихорадка Ласса.
II Клещевые лихорадки:
- кьясанурского леса болезнь;
- омская геморрагическая лихорадка;
- крымская геморрагическая лихорадка.
Читайте также:



