Почему такие дорогие операции по пересадке костного мозга

На эти и другие вопросы, связанные с пересадкой костного мозга, отвечает Почетный донор России, руководитель донорского движения и начальник лечебного отдела Российского национального исследовательского медицинского университета имени Н. И. Пирогова Тигран Мурадян:
— В России регистр доноров костного мозга развит не так сильно, как во многих европейских странах. Если подходящего донора не могут найти у нас, его ищут за рубежом. Деньги идут именно на этот поиск и на так называемую активацию донора. Этот человек числится в регистре, его находят, налаживают с ним контакт, проводят подготовительную работу, проверяют здоровье, перевозят в клинику, где будут проводить забор костного мозга. А после полученные стволовые клетки транспортируют в нашу страну и саму трансплантацию проводят здесь уже бесплатно. Это делают в рамках оказания высококачественной медицинской помощи.
России нужен миллион доноров
Александр Мельников, АиФ.ru: Получается, что потенциальный донор живет своей обычной жизнью, но в какой-то момент ему могут позвонить и сообщить, что его костный мозг требуется ребенку на другом конце света. А может ли он отказаться, если вдруг за время ожидания пересмотрел свое решение быть донором?
Тигран Мурадян: Такие случаи бывают. Есть две причины отказа: субъективные и объективные. Бывает, что пересматривают свое решение. Но бывают и объективные обстоятельства, когда человек не может выступить в роли донора. Например, у женщины беременность или человек реально болен, переехал в другую страну. Наконец, люди умирают. И именно поэтому нужен большой регистр, чтобы можно было начать работу сразу с несколькими донорами и выбрать идеально подходящего для трансплантации. Так обычно и бывает, и это тоже удорожает процесс подбора. Поэтому мы и говорим, что России нужен свой регистр доноров костного мозга. Это позволит сделать поиск и активацию доноров в разы дешевле.
— Говорят, что в хорошем регистре должно быть не менее одного миллиона человек.
— Да, этого обычно достаточно для подбора нескольких потенциальных доноров. Но его все равно лучше увеличивать. Например, большой регистр есть в Германии, в нём числятся около 7 млн человек. У нас около 14 регистров, есть государственные и некоммерческие. Относительно большие регистры в Москве, Санкт-Петербурге, в Кирове, в Казани. Часто они привязаны к медицинским учреждениям, где делают трансплантацию костного мозга. Есть цель объединить базы данных по ним, чтобы можно было проводить общий поиск доноров.
Не граждан просят не беспокоиться
— А как становятся донорами костного мозга?
— По-разному. Например, у нас в РНИМУ им. Н. И. Пирогова сейчас — с 28 января по 1 февраля — проходит первая в этом году Неделя донора. Студенты, преподаватели, сотрудники и все желающие в эти дни могут не только сдать цельную кровь, но и отправить пробирку своей крови на так называемое HLA-типирование. Это проверка на антигены тканевой совместимости. Именно по ним подбирают подходящего донора для пересадки костного мозга, в идеале они должны совпадать на 100%. Такое тестирование позволит вступить в Регистр потенциальных доноров костного мозга. Как показывает наш опыт проведения таких донорских акций, многие изъявляют желание, чтобы их включили в этот регистр. Например, за два месяца прошлого года соглашение у нас подписали почти тысяча студентов и сотрудников.
— Донорами могут стать не только студенты и сотрудники вашего университета?
— Конечно. Как правило, кроме них на акцию приходят ещё их родственники и друзья, но мы готовы принять любого. Правда, вступить в регистр в настоящее время могут только граждане России, а донорами крови могут стать и иностранцы, но при условии, что они не менее года проживают в Российской Федерации. Кстати, в эту неделю все, кто сдаст кровь и захочет вступить в регистр доноров костного мозга, смогут пройти уникальное обследование на наличие мутаций, вызывающих такие генетические заболевания, как муковисцидоз, фенилкетонурия, рак молочной железы, нейросенсорная тугоухость, наследственная галактоземия. Эти тесты совершенно бесплатны, их проведут в лаборатории трансляционной медицины РНИМУ именно для наших доноров. Полная конфиденциальность гарантируется. Это важная информация для планирования семьи, ведь здоровые носители опасной мутации могут передавать свой ген по наследству и он может проявиться.
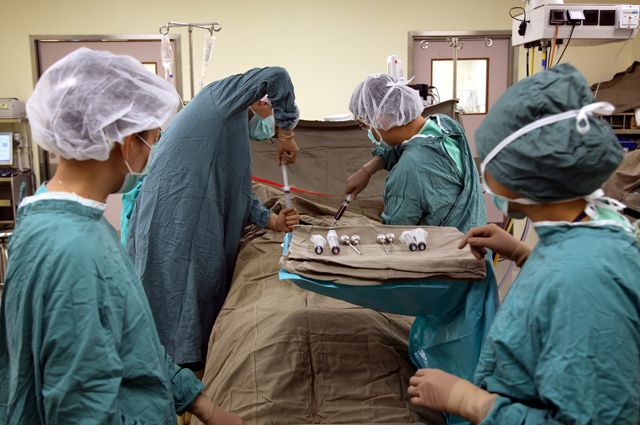
Как берут костный мозг
— Люди не очень понимают, что такое донорство костного мозга, и это многих пугает. Донорство крови — это понятно. Из вены взяли — и всё. Что за субстанция такая — костный мозг? Как брать его из кости?
— Бывает очень по-разному. У нас есть студентка, которую в 18 лет включили в регистр доноров костного мозга. А уже через год её антигены тканевой совместимости подошли одному из больных и она выступила в роли донора. Это очень быстро. Чаще на это уходят годы. И не все потенциальные доноры становятся реальными.
Сама операция, подбор донора, является не такой дорогой. Сотни тысяч долларов – основная причина которым — плата за созданный в Европе банк доноров. В России такого банка доноров нет.
Поскольку холотипов так много, что для подбора хотя бы одного совпадающего типа для реципиента произвольно взятого нам необходимо иметь банк доноров на миллионы последовательностей в общем случае. Коме того, последовательности специфичны и холотипы не одинаково распределены по всей планете.
Есть места, где чаще встречается один тип иди другой, но этих типов, как я уже сказал, очень много.
Что такое типы тканевой совместимости? Типы тканевой совместимости — это типы, связанные с наличием антигенов на поверхности генов паразитирующих клеток, то есть клеток, которые несут эти гены в состав организма, потому что это разумеется клетки крови.
И клетки костного мозга содержат антигены на своей поверхности в случае, если эти антигены воспринимаются иммунной системой организма как чужие, то клетки костного мозга будут выбиваться иммунной системой до тех пор, пока не произойдет окончательное обезвреживание организма от этих клеток с вражескими антигенами.
Однако наша задача другая.
Наша задача по пересадке костного мозга — сохранить его и заставить его функционировать. Именно по этим причинам сама операция подбора доноров по пересадке костного мозга является такой дорогой. И тут научная часть заключается в удешевлении тех методик, которые используют в Америке, Европе для определения холотипа.
Поскольку генетическое секвенирование участков, кодирующих комплекс тканевой совместимости, — это очень дорогая процедура все-таки. И 100 $ за одно типирование приводит к тому, что создание всей базы доноров, в которой 1 000 000 доноров приводит к тому, что цена у банков 100 000 000$ и выше.
В Российской научной технологии и нанотехнологии, о которой будет рассказываться, они, конечно, должны со временем позволить удешевить этот процесс и наличие архитектуры спроецированной может привести к тому, что мы уже сейчас можем приступать к созданию такого банка данных.
На создание нужно выбрать какой-то метод типирования, то есть определения холотипа, то есть анализы последовательности доноров и далее построить архитектуру системы, которая позволяет осуществлять типирование сразу большого числа потенциальных доноров и заносить их в банк данных, тем самым получить банк данных по всей России.
Около 3 лет назад я предложил способ для осуществления холотипирования, связанный с более дешевым сегминированием фрагментов геном кодирующих комплекс тканевой совместимости и была построена архитектура процессов и систем, лежащих в основе такого банка данных доноров всероссийского и его использования. То есть обращение к банку и создание выездных лабораторий, которые осуществляют типирование потенциальных доноров на месте и занесение в общий банк.
Если такая процедура будет выполнена, то огромные суммы, которые тратятся на лечение больных лейкемией детей, которым подбираются доноры на Западе и оплачиваются западные банки данных, мы сможем избежать таких затрат.
Более того создание банка доноров собственного всероссийского по холотипу — это проект, который позволит осуществлять пересадку органов значительно более успешной от любых людей, погибших в автокатастрофах или просто умерших, но которые согласно своему завещанию, например, или согласно разрешению родственников позволили использовать свои органы для трансплантации, мы сможем действительно их использовать.
На данный момент такое использование возможно только в редких случайностях, когда тип того человека-реципиента, которому нужны органы для пересадки, совпадет с погибшим в несчастном случае. Это — редчайшее стечение обстоятельств. Создание такого банка доноров, который будет чуть ли не в паспорте закреплять тип каждого человека, позволит быстро использовать трансплантацию органов и спасать очень много людей, которым они необходимы.
- Спасите наши жизни!
Ян Реджин (президент российско-американского делового клуба): - Я – американец, я работаю здесь, в России в Петербурге над созданием высоко современного центра по борьбе с детской лейкемией. Здесь в Ленинграде я провел все 900 дней страшной ее блокады. Судьба подарила мне счастье выжить. Такое же счастье жизни наш . - Иммунотерапия, воздействующая на лимфоциты.Часть 3.
Так вот, этого сигнала с тем внутриклеточным пептидом, который представлен на поверхности, его распознает рецептор, Т-клеточный рецептор на поверхности уже лимфоцита. И эти Т-клеточные рецепторы они в общем-то уникальны, они формируются в результате соматических мутаций. Это сложная достаточно вещь, но эти . - Индукционная химиотерапия острого лимфобластного лейкоза у детей. Часть 1.
Добрый день, уважаемые коллеги. Я представляю вашему вниманию доклад по поводу детекций остаточных лейкозных бластов на пятнадцатый день индукционной химиотерапии у пациентов, страдающих острыми лимфобластными лейкозами. В последнее время наибольшую значимость при лечении острых лейкозов приобретает оценка .
Метки:
Очень познавательно, но ошибки исправьте в статье. Знаков препинания не хватает с десяток, как минимум.
Здравствуйте, Марина. Большое спасибо за обращение. Ошибки обязательно исправим.

Анна Лазарева Фото: Лев Гиллер, фото из личного архива Анны
Мне хотелось откреститься от этой темы, забыть ее. Но я рассказываю свою историю для тех, кто только готовится к трансплантации костного мозга.
Мой вариант течения болезни, операции и восстановления был плохой. Такое будет не у всех. И я хочу, чтобы знали: даже самое тяжелое течение болезни может закончиться хорошо.
Начало болезни
В начале сентября 2017 года воспалились лимфоузлы на шее, немного болели. Ничего особенного. В среду я сходила к терапевту, и она выдала направление на анализ крови. В четверг утром сдала кровь и уехала в суд, на работу. Уже днем меня экстренно госпитализировали, когда пришли результаты анализов. Гематолог в больнице сразу сказал, что это лейкоз.
В декабре 2017-го я вышла в ремиссию, но без трансплантации костного мозга было уже не обойтись.
Трансплантация костного мозга и восстановление
На трансплантацию меня направили в клинику имени Горбачевой в Санкт-Петербурге. В качестве донора рассматривали моих родных брата или сестру, но выяснилось, что оба они подходят мне только на 50% — это минимально возможный процент совместимости. У меня была надежда на российский и международный регистры, но и там подходящих доноров не оказалось. Врачи на консилиуме в Петербурге посоветовали не тратить время и сделать пересадку от сестры.
Время было дороже денег: я проходила уже третий курс химиотерапии на новом протоколе и сил было все меньше. Я почти не чувствовала ног.
Было странно осознавать, что где-то в этом же здании у моей сестры пару часов назад забрали часть костного мозга и сейчас его вольют мне. Как можно было додуматься до такого способа? Удивительно. Во время самой трансплантации обещали повышение температуры и привкус томатного сока во рту — ничего этого не было.
Из-за неработающего желудка я несколько месяцев не могла питаться самостоятельно, только внутривенно и через зонд: тонкую трубку вставляли через нос и проталкивали до желудка. Это больно, и зонд постоянно мешался. После очередного раза, когда зонд выпал, врачи решили поставить гастростому — эта трубка шла уже напрямую в желудок, через живот. С центральным венозным катетером в шее и трубкой, торчащей из середины живота, я чувствовала себя киборгом.
Меня убеждали, что нужно начинать питаться самостоятельно, чтобы желудок начинал работать. А я не могла: лекарства повлияли на восприятие вкуса и вся еда стала казаться испорченной. Потом я совсем перестала чувствовать вкус. Это было очень обидно, ведь я обожаю вкусно поесть!
При малейшем движении у меня подскакивал пульс почти до 200, поэтому мне запретили двигаться, и мышцы очень быстро атрофировались. Я всему училась заново: двигать пальцами рук и ног. Сидеть. Стоять. Сделать один шаг. Два. Дойти до противоположной стены — все это оказалось недостижимым. Больше всего меня удивляло, почему дети улыбаются, когда учатся ходить? Это же так больно!
Перед Новым годом меня уже готовили к выписке, но внезапно показатели крови обвалились без какой-либо причины. Все известные методы лечения были опробованы, но мне становилось только хуже. Я благодарна заведующему отделением реанимации, который пытался искать новые варианты лечения. Он предложил иммунотерапию, которая настолько хорошо на меня повлияла, что через месяц меня выписали домой.
Самое странное в этих десяти месяцах пребывания в больнице было то, что столько времени в принципе можно в ней провести. Это же почти целый год, за который твои друзья и знакомые успели так много, а ты лежишь в четырех стенах и ничего не можешь с этим сделать. Год жизни как будто исчез.
Не могу сказать, что проявляла достаточно рвения к восстановлению, — скорее, на меня хорошо влияли мама, которая специально приехала с другого конца страны, чтобы заботиться обо мне, и сестра.
В чем отличие от обычной жизни?
Врач из Петербурга, которая контролирует мое здоровье сейчас, очень строгая. На всю жизнь запретила появляться на солнце без солнцезащитного крема, а тем более целенаправленно загорать. После трансплантации иммунитет как бы обнуляется, и практически все прививки приходится ставить заново. Гастростому убрали. От нее и от кучи катетеров под ключицей и на шее остались шрамы, но я не обращаю на них внимания.
Мое ключевое ограничение сейчас — меньше контактировать с людьми. Иммунитет еще очень слабый, поэтому каждый день пользоваться общественным транспортом, ходить в кинотеатр или работать в офисе я не могу. Но невозможно постоянно избегать людей, поэтому я ношу маску, когда спускаюсь в метро.
К самой изоляции я привыкла, мне сейчас так даже спокойнее. У меня нет потребности общаться с огромным количеством людей одновременно, мне вполне хватает сестры и подруги, с которыми живу сейчас. Если становится грустно, встречаюсь с кем-то из друзей, но только там, где можно посидеть и поесть, прогулки по парку или выставки с музеями не для меня.
Питание я практически восстановила. Не ем только фастфуд или что-то жирное и жареное. Обоняние и вкусовые рецепторы почти восстановились, но вкусы чувствую не в полную силу и иногда путаю запахи. До сих пор сложно отличить запах шоколада от запаха табачного дыма. Странно.
Неожиданным было то, что лекарства, которыми уничтожили мой костный мозг перед трансплантацией, повлияли на слух. К сожалению, он не восстановится и приходится раз в полгода пить лекарства для поддержания того, что осталось. Немного напрягает постоянно переспрашивать, но я понимаю, что это не самая высокая цена за лечение и выздоровление.
Главная проблема лично для меня — я не всегда понимаю, как планировать день. Я строю планы исходя из прежнего запаса сил, когда можно было после шестичасового перелета проехать всю Москву, разобрать вещи, закупить продукты, а потом еще с друзьями посидеть. Сейчас такое для меня нереально, я быстро устаю.
Полтора года вынужденной изоляции после ТКМ повлияли на то, что мне сложно сравнивать себя с друзьями и знакомыми. Все это время они росли профессионально, получали повышения, ездили в командировки и путешествовали по миру… В этой сфере мне нечем похвастаться. Иногда я забываю, что все это время сражалась за жизнь, и начинаю обвинять себя в том, что ничего не достигла. Успокаиваю себя тем, что без этой болезни вряд ли бы изменила отношение к жизни. Дорогой урок, но очень ценный.
Каждый день мы пишем о самых важных проблемах в нашей стране. Мы уверены, что их можно преодолеть, только рассказывая о том, что происходит на самом деле. Поэтому мы посылаем корреспондентов в командировки, публикуем репортажи и интервью, фотоистории и экспертные мнения. Мы собираем деньги для множества фондов — и не берем из них никакого процента на свою работу.
Пожалуйста, подпишитесь на любое пожертвование в нашу пользу. Спасибо.
На Ваш почтовый ящик отправлено сообщение, содержащее ссылку для подтверждения правильности адреса. Пожалуйста, перейдите по ссылке для завершения подписки.
Исключительные права на фото- и иные материалы принадлежат авторам. Любое размещение материалов на сторонних ресурсах необходимо согласовывать с правообладателями.
По всем вопросам обращайтесь на mne@nuzhnapomosh.ru
Нашли опечатку? Выделите слово и нажмите Ctrl+Enter
- О фонде
- Контакты
- Отчеты
- Для НКО
- Персональные данные
- Пожертвовать
- Стать волонтером
- Частые вопросы
- ВКонтакте
- Telegram
- Youtube
- Дзен
Нашли опечатку? Выделите слово и нажмите Ctrl+Enter
(Протокол № 1 от 20.01.2020 г.)
Благотворительный фонд помощи социально-незащищенным гражданам "Нужна помощь"
Адрес: 119270, г. Москва, Лужнецкая набережная, д. 2/4, стр. 16, помещение 405
ИНН: 9710001171
КПП: 770401001
ОГРН: 1157700014053
Номер счета получателя платежа: 40703810238000002575
Номер корр. счета банка получателя платежа: 30101810400000000225
Наименование банка получателя платежа: ПАО СБЕРБАНК РОССИИ г. Москва
БИК: 044525225
Персональные данные обрабатываются Фондом для целей исполнения договора пожертвования, заключенного между Вами и Фондом, для целей направления Вам информационных сообщений в виде рассылки по электронной почте, СМС-сообщений. В том числе (но не ограничиваясь) Фонд может направлять Вам уведомления о пожертвованиях, новости и отчеты о работе Фонда. Также Персональные данные могут обрабатываться для целей корректной работы Личного кабинета пользователя Сайта по адресу my.nuzhnapomosh.ru.
Персональные данные будут обрабатываться Фондом путем сбора Персональных данных, их записи, систематизации, накопления, хранения, уточнения (обновления, изменения), извлечения, использования, удаления и уничтожения (как с использованием средств автоматизации, так и без их использования).
Передача Персональных данных третьим лицам может быть осуществлена исключительно по основаниям, предусмотренным законодательством Российской Федерации.
Персональные данные будут обрабатываться Фондом до достижения цели обработки, указанной выше, а после будут обезличены или уничтожены, как того требует применимое законодательство Российской Федерации.
4 февраля – Всемирный день борьбы с раком. Иногда, чтобы победить рак крови, требуется пересадка костного мозга. Братья и сестры подходят только в 25%. В остальных случаях ищут неродственного донора (в России или за границей). И вот чужой совершенно человек, живущий в другом районе, городе или даже стране, ставится самым близким для того, кого он спасает.
Андрей и Зульфира
Андрей учился в городе Орел на сисадмина. Системный администратор - это такой человек, который обеспечивает для компании бесперебойную работу парка компьютерной техники, не позволяет проникнуть в компьютеры и все разрушить никаким вирусам, сбоям и атакам. Страж порядка.
Наверное, естественно, что, когда Андрей заболел, он и себя увидел будто со стороны – вирус атакует, выбираем схему борьбы. Борьбы оказалось долгой, потому что болезнь пряталась, меняла маски и ускользала много раз. Сначала начала болеть спина, и Андрея положили в областную больницу с подозрением на проблемы с почками. Потом анализы показали, что с почками все в порядке, а вот с кровью – нет. Из Орла Андрея срочно отравили в Москву , в Гематологический центр, потому что острый миелобластный лейкоз – это не просто сбой в организме, это распространяющаяся по нему смерть.
И все же, даже борясь со смертью, Андрею было по-мальчишески интересно: как сделать так, чтобы враг был уничтожен раз и навсегда.
Когда врачи сказали, что химотерапии будет недостаточно, он думал: так, значит подберемся по-другому. Когда аутологичная трансплантация - собственных стволовых клеток костного мозга пациента – оказалась невозможной, ждал с любопытством: вот же злостная болезнь, что же придумают врачи, чтобы тебя одолеть?
В конце концов оказалось, что чтобы победить нужна не просто полная перезагрузка организма, а вмешательство извне - трансплантация костного мозга от донора. И Андрей воспринял это как нечто удивительное: разве можно, чтобы один человек подарил другому не просто часть себя, а часть своей сути – кроветворный орган? Оказалось, можно.
Когда Андрея готовили к трансплантации ему было одновременно очень страшно и очень интересно. Страшно, понятно почему – аллогенная пересадка - это вопрос жизни и смерти, огромный риск. А вот интересно, потому что сам акт донорства означал, что где-то на земле, на этом крошечном, в общем-то, шаре в бесконечном космическом пространстве, у него есть генетический близнец. Редкий случай - один на сто тысяч.
Интересно? Да это просто бомба!
Прошло больше двух лет, Андрей с мамой приехали на встречу доноров костного мозга. Андрей ужасно волновался, он не знал ничего о человеке, с которым ему предстоит встретиться. Ему было вновь очень страшно и очень интересно – как тогда, перед пересадкой. Но встреча не состоялась, донор не приехал.
Их долгожданная встреча должна состояться вот-вот, в феврале.
Кристина и Карина
В январе 2013 года Кристина только-только поступила на первый курс московского вуза, переехала в столицу из Нижнего Новгорода и вдруг сильно заболела, чем-то похожим на грипп. Когда температура под 40 не сбивалась несколько дней, врачи рассказали девушке, что это миелодиспластический синдром – предраковое состояние, следующая стадия которого – лейкоз.
Примерно в то же время, где-то в Германии , студентка старших курсов и будущий учитель биологии Карина Мейер приняла участие в вузовской акции по сдаче крови на типирование потенциальных доноров костного мозга.

Внешне несхожие девушки, Карина - нежная, голубоглазая блондинка, Кристина – знойная черноволосая красавица, оказались похожи по характеру, как сестры. Фото: из личного архива
А потом предраковое состояние Кристины перешло в самый настоящий рак – острый лейкоз. И начался поиск донора костного мозга. В Российском регистре – не нашли никого, в зарубежном - Карину.
В общем, колебаний не было никаких.
И это была невероятная встреча. Внешне несхожие девушки, Карина - нежная, голубоглазая блондинка, Кристина – знойная черноволосая красавица, оказались похожи по характеру, как сестры.

Трансплантация костного мозга – сложный, но эффективный способ пересадки стволовых клеток, являющийся нередко единственным шансом спасения тяжелобольных.
Особенно широкое распространение он нашел в онкогематологии. С помощью высокодозной химиотерапии, а иногда и облучения, уничтожают подвергшийся злокачественной трансформации костный мозг пациента и замещают его здоровым донорским. В этом случае говорят об аллогенной трансплантации.
Иногда, если костный мозг не поражен, возможна его аспирация, обработка и консервация с целью пересадки после химиотерапии. Такая трансплантация называется аутогенной. Показания для нее также возникают достаточно часто у пациентов, перенесших курс агрессивной химиотерапии по поводу лейкоза, миеломы, саркомы и других злокачественных новообразований. Поскольку в этих случаях сильнее всего повреждаются активно делящиеся клетки, причем не только опухолевые, но и стволовые, пациенты нуждаются затем в их трансплантации.
Когда определены потенциальные показания к трансплантации костного мозга, тщательно оцениваются показания и перспективы, взвешиваются факторы риска и прогнозируется исход трансплантации у конкретного пациента. Он проходит полное клиническое обследование, включающее лабораторную и инструментальную диагностику. При подтверждении показаний к трансплантации проводят аспирацию костного мозга у него или приступают к поиску донора, если необходима аллогенная трансплантация.
Этапы операции
Кратко схему трансплантации костного мозга можно представить следующим образом:
- Аспирация костного мозга у здорового донора или пациента. В случае аллогенной трансплантации предварительно проводится тщательное обследование донора для исключения инфекционных и других заболеваний, являющихся противопоказанием для такого рода донорства.
Обычно лучшими донорами являются родные братья и сестры пациента, особенно из пар близнецов. Но в целом подбор донора остается большой проблемой во всем мире, и максимальное совпадение возможно лишь в трети случаев.
Операция забора костного мозга для пересадки проводится под общим наркозом из крыльев подвздошных костей. Небольшой дискомфорт в местах пункции проходит через несколько дней.
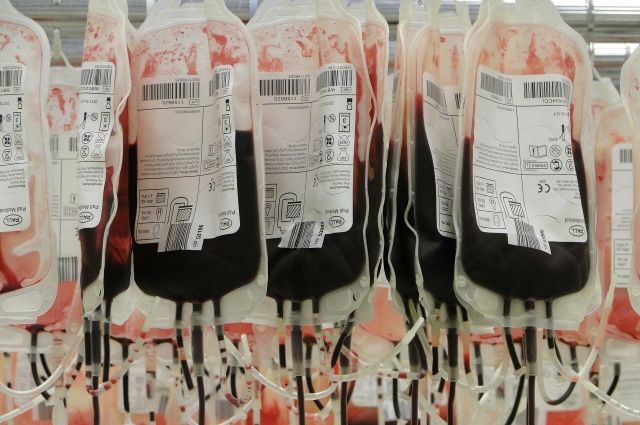
- Обработка, очистка, криоконсервация полученного трансплантата.
- Трансплантация костного мозга. Взвесь стволовых клеток вводится внутривенно в течение нескольких часов. Процедура проходит через 2-3 дня после окончания курса высокодозной химиотерапии. Во время трансплантации состояние пациента непрерывно контролируется с целью экстренной диагностики и лечения возможных осложнений.
- Посттрансплантационный этап – один из самых ответственных и сложных, особенно в первые несколько недель после трансплантации. На этом этапе происходит приживление донорских клеток.
Трансплантат неизбежно подвергается повреждениям как на этапе аспирации, так и во время обработки, хранения и самой процедуры трансплантации. Поэтому до момента включения стволовых клеток в процесс кроветворения проходит до двух недель, и пациент все это время остается крайне уязвимым для любых инфекций, подверженным кровотечениям и другим осложнениям. Он нуждается в непрерывном мониторинге всех функций, ежедневных исследованиях крови и интенсивной многоплановой терапии в условиях изолированной стерильной палаты. К тому же, для предупреждения реакции отторжения трансплантата он получает иммуносупрессоры.
По прошествии месяца кроветворение постепенно восстанавливается, а поддерживающая терапия становится менее активной. Но на нормализацию кроветворения в полном объеме уходит до полутора-двух лет. Все это время пациент находится под пристальным наблюдением специалистов. При некоторых заболеваниях с интервалом в несколько месяцев может быть проведена вторая трансплантация.
Опыт зарубежных стран
Трансплантация костного мозга – один из самых эффективных, вошедший первым в клиническую практику, метод пересадки стволовых клеток. За рубежом он применяется около полувека. В России первая подобная операция проведена в начале 90-х годов прошлого века. К сожалению, и сейчас, спустя более 20 лет, России не удалось выйти на уровень проведения трансплантаций костного мозга, сопоставимый с зарубежным. Мы по-прежнему отстаем и по качеству, и по количеству.
В расчете на 10 млн. населения у нас выполняется не более 60 аллогенных трансплантаций в год, в странах Западной Европы этот показатель доходит до 700. В нашей стране существуют единицы центров, где трансплантация костного мозга поставлена на поток. Их пропускная способность в несколько десятков раз меньше существующих потребностей. В то же время в развитых странах Запада на каждые несколько миллионов населения создан отдельный центр подобного профиля, который работает в регулярном режиме. После тщательной предтрансплантационной подготовки операция успешно проводится за рубежом даже после 70 лет, в России предельный возраст для этой процедуры составляет 55 лет.
В Германии, к примеру, ежегодно выполняется 5-6 тысяч пересадок стволовых клеток. А, как считают специалисты, успех этой сложной операции, имеющей высокий риск, во многом зависит от практического опыта и навыков, которые должны регулярно обновляться и быть востребованными. Если врач проводит всего несколько трансплантаций в год, он по естественным причинам не может в совершенстве овладеть методикой, свободно ориентироваться в ее нюансах, адекватно оценивать индивидуальные особенности каждого случая, быстро реагировать на нестандартные ситуации. Поэтому вполне оправдано стремление пациентов провести столь сложную процедуру, как трансплантация костного мозга, в странах, являющихся признанными лидерами по количеству и высокому качеству выполненных вмешательств.
Читайте также:


