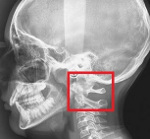
Подвывих в краниовертебральном сочленении вправо
справочника
Справочник травматолога
Повреждения краниовертебрального сочленения - переломы вследствие различных или недостаточно выясненных механизмов.
К разрыву атлантозатылочного сочленения приводит резкое запрокидывание головы. При этом разрывается весь связочный аппарат, соединяющий затылочную кость с атлантом.
Крайне нестабильное повреждение, поэтому, в подавляющем большинстве случаев, оно заканчивается летальным исходом.
Если пострадавший остается жив и находится в сознании, он предъявляет жалобы на боль в верхнешейном отделе позвоночника. Определяются различной степени выраженности неврологические расстройства, вплоть до тетраплегии. Часто отмечаются неврологические нарушения со стороны 1-го и 2-го шейных нервов, проявляющиеся болью в затылке, в области сосцевидных отростков височных костей.
На рентгенограмме в боковой проекции определяется смещение затылочных мыщелков относительно верхних суставных отростков С I. Увеличение расстояния между передним краем большого затылочного отверстия и верхушкой зуба более 1 мм свидетельствует о нестабильности. Выполнение функциональных рентгенограмм крайне опасно, поэтому не рекомендуется.
Лечение разрыва атлантозатылочного сочленения хирургическое. Выполняется открытое вправление и атлантозатылочный спондилодез. Вертикализация и ходьба пациента возможна, при отсутствии неврологических расстройств, на 2-3 сутки после операции.
У детей такие вывихи обычно связаны с вирусным заболеванием и, в большинстве случаев, хорошо поддаются консервативному лечению. У взрослых повреждения являются следствием дорожно-транспортных происшествий, и часто не диагностируются. Разрывы поперечной связки приводят к переднему подвывиху атланта. Такая травма также часто встречается у пожилых людей и обычно вызывается падением на затылок. Разрывы связок могут быть срединные и боковые. Последние более часто ассоциируются с отрывными переломами боковых масс атланта.
Описаны четыре варианта этих повреждений, каждый из которых имеет свой механизм.
Нестабильная травма, как правило, заканчивается летальным исходом. Происходит сдавление спинного мозга между зубовидным отростком и задней дугой смещенного С 1 позвонка.
Следует помнить, что при манипуляциях очень опасным является наклон головы вперед, приводящий к травматизации спинного мозга между задней дугой атланта и верхнезадним углом тела аксиса.
Консервативное лечение предусматривает устранение смещения и стабилизацию атлантоаксиального сочленения. Закрытое вправление достигается небольшой по силе тракцией по оси и разгибанием головы. Иммобилизация осуществляется торакокраниальной гипсовой повязкой в положении разгибания в течение 3-6 мес.
При наличии неврологических расстройств показано хирургическое лечение – открытое вправление, задняя декомпрессия и атланто-аксиальный спондилодез.
Бывает неосложненным. Лечебная тактика такая же, как и при вывихе вперед с разрывом поперечной связки. Переломы зубовидного отростка, проходящие через его основание сростаются хорошо.
Механизм – форсированное разгибание с резким растяжением вследствие удара в подбородочную область. С 1 позвонок смещается кзади над верхушкой зубовидного отростка и оказывается сзади него.
Лечение вывиха кзади хирургическое.
Ротационный подвывих
Повреждение характерно для детского возраста и редко встречается у взрослых.
Клинические проявления могут носить самый разнообразный характер. Широко варьирует степень неврологических расстройств. В некоторых случаях, при грубом сдавлении спинного мозга, смерть наступает мгновенно. Пострадавших беспокоит боль в верхних отделах шеи. Отмечается выраженное напряжение мышц, вынужденное положение головы. Через заднюю стенку глотки пальпируется деформация. Определяется кривошея, затруднение поворотов головы.
Тип 1 – поперечная связка интактная. Имеется только ротационный подвывих. Переднее смещение отсутствует.
Тип 2 – разрыв поперечной связки, ротационный подвывих атланта, переднее смещение – 3-5 мм, аксиальная нестабильность.
Тип 3 – ротационный подвывих атланта, переднее смещение – более 5 мм, повреждение поперечной и капсулярной связки (встречается редко).
Тип 4 – ротационный подвывих атланта, имеется смещение С 1 позвонка кзади. Полная невозможность ротаторных движений атланта вокруг зубовидного отростка.
В норме расстояние между зубовидным отростком и задней поверхностью передней дуги атланта состовляет около 3 мм. Повреждение поперечной связки сопровождается увеличением этого расстояния до 5 мм, увеличение этого расстояния более 5 мм свидетельствует о повреждении также и крыловидной связки, что делает повреждение крайне нестабильным.
Рисунок 3.19. Расстояние между зубом и передней дугой атланта
А) в норме, Б) при подвывихе, вследствие разрыва поперечной связки
Подобные изменения следует дифференцировать с ревматоидным артритом, при котором расстояние между зубовидным отростком и атлантом также может увеличиваться.
Ротационный подвывих атланта подтверждается с помощью рентгенограммы, выполненной через открытый рот, на которой определяется ассиметричное расположение атланта, его горизонтальный сдвиг и наклон в здоровую сторону.
Ротационный подвывих атланта подлежит закрытому вправлению под внутривенной анестезией. Вправление выполняют путем умеренной тракции, выведения головы в правильное положение и ротацией в больную сторону. Вправление может быть осуществлено с помощью вытяжения за петлю Глиссона, груз по оси – 2 кг. Успешное вправление сопровождается соответствующими клиническими признаками (болевой синдром проходит практически полностью, голова занимает обычное положение), рентгенконтроль обязателен. После вправления показана иммобилизация мягким головодержателем в течение 3-4 недель.
При смещении до 5 мм возможно лечение с помощью галоаппарата, при смещении более 5 мм повреждения являются нестабильными и требуют хирургического вмешательства. Открытое вправление и спондилодез С I-С II.
Переломы зубовидного отростка составляют около 20% всех переломов шейного отдела позвоночника. У пожилых людей переломы могут возникать в результате простого падения. У молодых лиц переломы развиваются вследствие травм высокой интенсивности, таких как прямой удар по голове, дорожно-транспортные проишествия и др. Переломы зубовидного отростка со смещением не редко носят осложненный характер, до 8% случаев повреждение заканчивается летальным исходом. Неврологические расстройства могут иметь место и при переломах без смещения вследствие сдавления спинного мозга гематомой.
Anderson и D'Alonzo (1974) выделяются три типа переломов зубовидного отростка (рис. 3.20):
Клиническое течение характеризуется болью в области шеи на уровне краниовертебрального перехода. Определяется резко выраженное ограничение движений головы, различной степени выраженности признаки нестабильности. При переломах со смещением определяется выпячивание остистого отростка аксиса кзади, выступ на задней стенке глотки. Неврологические расстройства развиваются редко и выявляются в виде тетрапареза, слабости и онемения в конечностях, нарушения дыхания, глотания, затруднения при открывании рта. Могут быть поздние неврологические изменения: преходящие тетрапарезы, плегии, нарушения кровообращения в позвоночных артериях. Развитие неврологических расстройств возможно и в отдаленном периоде.
Зубовидный отросток лучше всего визуализируется на рентгенограммах, выполненых в прямой проекции через открытый рот. Наличие и величину смещения можно определить по боковым рентгенограммам и компьютерным томограммам. Выполнение функциональных рентгенограмм при подозрении на перелом зубовидного отростка противопоказано, так как может привести к вторичному смещению и развитию неврологических расстройств.
За перелом зубовидного отростка часто принимают наличие врожденного незарощения зоны роста в области основания зубовидного отростка. При незарощении зоны роста, в прилежащих к линии лица отделах кости определяются замыкательные пластинки, в случаях перелома они отсутствуют. Спиральная компьютерная томография помогает уточнить диагноз.
Тип 1 – отрывной перелом верхушки зуба. Встречается крайне редко.
Механизм травмы. Запредельная ротация. Перелом возникает в области прикрепления крыловидной связки, которая ограничивает ротационные движения и вместе с поперечной связкой препятствует смещению кпереди.
Лечение. Повреждение является стабильным и хорошо поддается консервативному лечению с помощью внешней иммобилизации. Сроки иммобилизации торакокраниальной повязкой длительные – от 10 до 12 нед.
Тип 2 – перелом основания зуба в месте его слияния с телом аксиса.
Механизм травмы – срезывание зуба боковой массой атланта при боковой нагрузке. Перелом имеет склонность к несращению. Может отмечаться смещение кпереди или кзади, что делает повреждение нестабильным.
Лечение. Лечение преимущественно хирургическое. Открытое вправление с помощью переднего доступа и фиксация зубовидного отростка одним или двумя канюлированными винтами, применяется также задний атлантоаксиальный спондилодез. При наличии противопоказаний к хирургическому лечению, возможно устранение смещения и фиксация с помощью галоаппрата или торакокраниальной гипсовой повязкой.
Тип 3 – перелом основания зубовидного отростка, распространяющийся на тело аксиса.
Механизм травмы. Перелом возникает при сгибательном (реже – разгибательном) механизме. Суть его в том, что линия излома распространяется в тело аксиса с переходом на верхнюю суставную фасетку. При этом повреждении возникает флексионно-экстензионная нестабильность.
На нестабильность указывает заинтересованность только одной верхней суставной фасетки, смещение более 3,5 мм, угловая деформация более 11°, поперечная плоскость перелома. Перелом основания зуба может носить оскольчатый характер, что делает данное повреждение особенно нестабильным и вызывает определенные трудности при выборе способа хирургического лечения, так как использование канюлированного винта в данном случае непоказано.
При отсутствии нестабильности хорошо лечится консервативно с помощью различных вариантов внешней иммобилизации, при оскольчатом характере повреждения неплохие результаты дает использование гало-аппарата. Сроки иммобилизации торакокраниальной повязкой длительные – от 3 до 12 мес.
При хирургическом лечении широко используется открытое вправление и фиксация зубовидного отростка канюлированным винтом. Используется также задний атлантоаксиальный спондилодез.
Факторы, приводящие к несращению
· Смещение фрагментов более 4 мм.
· Возраст более 40 лет.
· Переломы II типа.
Несращением заканчивается около 30% переломов II типа, которые лечатся с помощью галоаппарата и около 4% – в результате заднего спондилодеза; около 20% переломов III типа, которые лечатся с помощью галоаппарата.
Противопоказания к заднему спондилодезу с помощью трансартикулярных винтов
· Аномальное положение позвоночной артерии (определяется с помощью спиральной КТ у 15% пациентов).
· Выраженный остеопороз.
Противопоказания к переднему спондилодезу с помощью канюлированных винтов
· Оскольчатый перелом зубовидного отростка или дугоотростчатых суставов С I-С II.
· Косая или вертикальная плоскость перелома зубовидного отростка.
· Выраженный остеопороз.
· Повреждение поперечных связок.
· Сопутствующий перелом тела СII.
· Короткая шея.
· Ожирение.
· Несращение.
· Гиперкифоз грудного отдела позвоночника.
Подозрения на переломы мыщелков должны возникать при наличии неврологического дефицита нижней группы черепно-мозговых нервов, перелома основания черепа, выраженной боли в шее при негативных рентгенологических находках. В большинстве случаев, при переломах кондиловидных отростков крыловидные связки остаются интактными, по этой причине такие переломы считаются стабильными.
Классификация (S. Tuli, C.H. Tator, M.G., Fehlings, 1997 год)
Классификация переломов кондиловидных отростков, основана на рентгенологических данных, данных КТ, данных МРТ о повреждении связочного аппарата. Переломы разделяются на три типа:
Тип 1 – стабильные переломы. Линия перелома проходит через мыщелки. Смещение отсутствует.
Тип 2А – стабильные переломы. Смещение мыщелков минимальное. Признаки повреждения связочного апарата отсутствуют.
Тип 2В – нестабильные переломы. Имеется смещение отростков, признаки повреждения связочного аппарата.
Критериями нестабильности является сочетание перелома кондиловидных отростков с:
а) аксиальной ротацией атлантоокципитального сочленения более 8 градусов;
б) смещением атлантоокципитального сочленения в более чем на 2 мм;
в) C I позвонок перекрывает С II более чем на 7 мм, смещение С I позвонка относительно С II – более чем на 4 мм, расстояние между задним краем тела С II и задним краем дуги С I – более 13 мм, что свидетельствует о разрыве связок. Повреждение связок дополнительно может подтверждаться данными МРТ.
Наилучшим образом переломы кондиловидных отростков визуализируется с помощью спиральной компьютерной томографии.
Стабильные переломы боковых масс атланта лечатся консервативно, с помощью жестких повязок воротникового типа или торакокраниальной гипсовой повязкой, также с помощью галоаппарата в течение 6-8 недель.
Нестабильные повреждения лечатся с помощью галоаппарата или хирургически.
В случаях нестабильных повреждений, лечение галоаппаратом у детей возможно только в режиме фиксации, так как тракция может привести к серьезным неврологическим расстройствам. Репозиция с помощью галоаппарата у взрослых должна производиться с максимальной осторожностью и под рентгенологическим контролем.
При хирургическом лечении производится открытая репозиция и атлантозатылочный спондилодез.
При наличии противопоказаний к хирургическому лечению, смещение может быть устранено с помощью скелетного вытяжения в течение 6-10 дней, затем производится внешняя торакокраниальная иммобилизация в течение 12-16 недель.
Значение кранио-вертебральной области и подзатылочного региона головы и шеи. Соматическая дисфункция М99.0
Кранио-вертебральный переход– это место соединения затылочной кости (кости основания черепа, C0) и первого шейного позвонка (C1). представляет является особо важно областью тела. Эта область, является особо важной областью тела и имеют тенденцию к накоплению проблем нашего тела. По этой причине в этой области очень часто определяются мышечные напряжения и блокировки, которые могут иметь последствия в виде нарушения здоровья и функции. Такие нарушения получили название соматической дисфункции кранио-вертебрального перехода и кодируется по МКБ 10 как М99.0. Есть несколько причин для этого – эти причины можно разделить на две группы:
- Это область, где расположено много важных структур и через которую проходит много жизненно-важных путей.
- Это область, которая особенно подвержена травмам, повреждению и напряжению.
Анатомические структуры, расположенные в подзатылочной области
Подзатылочная область содержит много важных структур и является местом соединения головы и тела, включая нервы, артерии, которые обеспечивают питание мозга и контроль нервной системы над мышцами и органами тела. Эти структуры относятся к соме (телу) и их нарушения составляют основу соматической дисфункции (М99.0 по МКБ-10)
Позвоночные артерии – один из главный путей артериального обеспечения головного мозга кислородом, они имеют S-образный изгиб через первый шейный позвонок и большое отверстие черепа, что делает их подверженными к сжатию между затылком и первым шейным позвонком.
Такое анатомическое расположение может быть основным фактором способствующим уменьшению распределения кислорода в мозге, и может быть характерно для любого, кто получил травму головы или шеи и у кого сохраняется повышенное мышечное напряжение в этой области. Это, пожалуй, наиболее заметно у пожилых людей, где такое нарушение может приводит к головокружению и обмороку. Но сжатие этого жизненно важного артериального пути может иметь наибольшее значение у детей, из-за возникающей компрессии во время родов или из-за падений и травм головы. И в случае, если это не исправляется в дальнейшем, то такое нарушение может быть среди факторов, потенциально ограничивающих развитие мозга с последствиями на протяжении всей жизни.
Внутренние сонные артерии также являются основными поставщиками кровоснабжения головного мозга. Они проходят через сонный канал, проходящий спереди от мыщелков затылочной кости. Они также следуют по извилистому маршруту, но менее уязвимы чем позвоночные артерии. Эти парные артерии (позвоночные и сонные) обеспечивают общее кровоснабжение и, следовательно, снабжение мозга кислородом. Сужение этих сосудов, которое происходит во время процесса рождения или последующих травм и напряжений, может иметь последствия для функции мозга
Венозные синусы и яремные вены являются путями оттока практические всей венозной крови из черепа. Они проходят через яремное отверстие с каждой стороны от субокципитальной области. Ограничение оттока через эти основные вены может привести к венозному застою внутри черепа и застою всех жидкостей, включая артериальную кровь, так и спинномозговую жидкость, которая окружает мозг.
Основной функцией блуждающих нервов является регуляция парасимпатического питания для большинства внутренних органов – включая сердце, легкие, желудок, селезенку, печень, желчный пузырь, тонкую кишку и толстую кишку. Поэтому они играют важную роль в регуляции сердечной, легочной и пищеварительной функций. Блуждающий нерв часто является одним из факторов возникновения колики у детей. Эти нервы также выполняют различные функции связанные с глотанием, вкусом и получением сенрорной информации от внутренних органов, поддержании внутреннего баланса вегетативной системы.
Недавнее исследование, также продемонстрировало важную связь блуждающих нервов в отношении аутизма и других связнных с ним состояний.
Добавочные нервы иннервируют трапециевидные мышцы и грудинно-ключично-сосцевидные мышцы. Добавочные нервы проходят через яремное отверстие. Нарушение отношений нерва в области яремного отверстия может служить причиной проблем указанных мышц. Они почти всегда определяются при кривошеи у младенцев – в результате родовой травмы; а также у взрослых при дисбалансе мышц шеи или боли в плече.
Добавочные нервы (вместе с блуждающим нервом) обеспечивают функции горла.
Языкоглоточные нервы являются чувствительными нервами глотки, гортани и неба, а также вместе с блуждающими нервами обеспечивают глотание. Помимо этого, через свой парасимпатический отдел, они регулируют выделение слюны из околоушных желез. Языкоглоточные нервы также проходят через яремное отверстие.
Сонные нервы – являются симпатическими нервами головы. Выходят из верхней части грудного отдела позвоночника, проходят шею, взаимодействуя с верхними шейными ганглиями, затем проникают в череп вместе с сонными артериями. Компрессия этих нервов влияет на симпатическое нервное обеспечение головы и может вызывать последствия для глаз, ушей, носа, лица и иннервации мозговых оболочек и кровоснабжения головного мозга, вызывая головную боль, мигрень, спутанность сознания и умственному истощению. Эти нервы подвержены сжатию в подзатылочной области.
Верхний шейный ганглий
Верхние шейные симпатические ганглии располагаются с каждой стороны от тел верхних шейных позвонков, и являются ключевыми точками передачи симпатического нервного импульса в череп. Их роль связана с функциями лица и головы, включая расширение зрачка и регуляцию сужения кровеносных сосудов внутри черепа. Чрезмерная стимуляция ганглиев в результате травмы, локального мышечного напряжения или ограничения в подзатылочной области может влиять не только на эти конкретные функции, но и имеют последствия на всю симпатическую нервную систему.
Ядра блуждающего нерва содержат тела чувствительных нейронов, которые получают информацию от внутренних органов. Они расположены внутри и вокруг яремного отверстия с каждой стороны
Подзатылочными мышцами называется группа маленьких мышц, расположенных в подзатылочной области. Они располагаются около основания черепа и верхнего шейного отдела позвоночника. Их роль заключается в поддержании равновесия и головы и кранио-вертебрального перехода, где сосредоточено много жизненно-важных структур. Малая задняя прямая мышца головы прикрепляется с двух сторон от атласа (первый шейный позвонок) к затылочной кости. Эта мышца также имеет фиброзный тяж, проходящий между атласом и затылочной костью и имеет прикрепление к твердой мозговой оболочке. Точное предназначение этого тяжа не ясно, возможно его функция в том, чтобы избегать сжатия твердой мозговой оболочки при сгибании шеи назад. Клиническое значение выражается в том что напряжение, ограничение или дисбаланс этой мышцы – например, при хлыстовой травме или травме шеи – могут вызывать локальные ограничения твердой мозговой оболочки и, следовательно, вызывать общее напряжение мембранозной системы и тока спинномозговой жидкости. Такое состояние, как правило не оценивается врачами, но может быть важным фактором в поддержании ослабленного состояния здоровья, особенно сильных хронических болей в голове и шее.
Восприимчивость к травме, напряжению и повреждениям
Такое количество важных структур, расположенных в столь специфично расположенной области повышает риски повреждений, травм или напряжений, которые могут иметь различные последствия. Возможно, именно эта область является наиболее подверженной травмам, чем какая-либо другая в нашем теле.
С самого начала жизни во внешнем мире, начиная с рождения, подзатылочная область очень восприимчива к силам сжатия, последствиям родовой травмы, родовспоможения. Нарушения полученные в этом период могут сформировать шаблон ограничения, который может иметь последствия на протяжении всей жизни, если не лечить это нарушение.
Травмы головы и шеи в результате падений, несчастных случаев, травматических событий – также вызывают защитное напряжение в подзатылочной области, которое может сохраняться длительное время, как память о травмирующих событиях.
Структурные дисбалансы которые возникают в какой-либо части нашего тела, например напряжение в области таза, ног, позвоночника и т.д. – имеют тенденцию отражаться в виде нарушений в подзатылочной области. При нарушении баланса тела, всегда реагирует верхний шейный отдел и краниовертебральный переход с целью нарушенное положение головы. Эта вынужденная адаптация и компенсация, происходящая в подзатылочной области часто выражается в сублюксациях и напряжениях мышц шеи и головы.
Сочетание всех вышеперечисленных факторов означает, что эта область очень часто имеет проблемы и ограничения, нуждается в уходе и лечении. Это позволяет снять причины многих неясных проблем в теле.
Остеопатическое лечение имеет специфические методы диагностики и коррекции соматических нарушений кранио-вертебрального перехода М99.0.
Краниовертебральные аномалии — отклонения в анатомическом взаиморасположении и строении структур области соприкосновения черепной коробки и позвоночника. Зачастую не имеют клинических проявлений. В клинически значимых случаях манифестируют синдромами внутричерепной гипертензии, поражения позвоночной артерии, сдавления корешка, спинного мозга или ствола; у маленьких детей возможны расстройства дыхания. Диагностируются краниовертебральные аномалии при помощи краниографии, МРТ или КТ краниовертебральной области. Необходимо наблюдение невролога, по показаниям — нейрохирургическое лечение.
МКБ-10
- Причины краниовертебральных аномалий
- Признаки краниовертебральных аномалий
- Виды краниовертебральных аномалий
- Диагностика краниовертебральных аномалий
- Лечение краниовертебральных аномалий
- Цены на лечение
Общие сведения
Краниовертебральный переход включает образованное затылочной костью основание черепа и первые 2 шейных позвонка (атлант и аксис). Это зона соединения неподвижной черепной коробки и мобильного позвоночника. Нарушения правильного анатомического строения и положения костных образований, лежащие в основе краниовертебральных аномалий (КВА), зачастую отражаются на расположенных в этой области структурах головного и спинного мозга, что влечет появление соответствующей неврологической симптоматики. Последняя носит довольно вариативный характер, связана в основном с компрессией верхнешейных сегментов спинного мозга и спинальных корешков, ствола мозга, мозжечка, IX-XII черепно-мозговых нервов, позвоночных артерий; нарушением циркуляции цереброспинальной жидкости. Краниовертебральные аномалии легкой степени выраженности протекают субклинически, однако их выявление имеет важное значение в клинической неврологии, особенно, когда речь идет о проведении мануальной терапии.

Причины краниовертебральных аномалий
Врожденные аномалии краниовертебрального перехода возникают как результат нарушения эмбриогенеза при воздействии на плод вариабельных негативных факторов. К последним относят повышенный радиоактивный фон, внутриутробные инфекции, интоксикации при дисметаболических заболеваниях, профессиональных вредностях или зависимостях (наркомании, курении, алкоголизме) беременной. В ряде семей прослеживается значительно более высокая частота аномалий, чем в общем по популяции, что говорит в пользу наследственной передачи КВА, имеющей, вероятно, мультифакторный характер.
Приобретенные краниовертебральные аномалии могут формироваться в результате травм позвоночника в шейном отделе или черепно-мозговых травм, в том числе и родовых травм новорожденного. Кроме того, травмы часто служат триггером, провоцирующим клинические проявления ранее бессимптомно протекающей аномалии. Деформации краниовертебральной зоны возможны вследствие остеопороза, причиной которого могут выступать рахит, гиперпаратиреоз, деформирующий остеит, остеомаляция. Приобретенные краниовертебральные аномалии могут возникать в связи с разрушением костных структур краниовертебрального перехода при остеомиелите, опухолях костей, туберкулезе, актиномикозе, сифилисе.
Признаки краниовертебральных аномалий
Клиническая картина аномалий краниовертебрального перехода весьма вариабельна: от субклинического течения до возникновения грубых неврологических расстройств. Она обусловлена видом и степенью имеющихся костных дефектов. Визуальные признаки, характеризующие краниовертебральные аномалии, включают: низкий рост волос на затылке, укороченную шею, ограничение подвижности головы, увеличенный шейный лордоз, кривошею, измененную посадку головы. Манифестация клиники зависит от тяжести аномалии. При грубых деформация она, как правило, происходит в раннем детском возрасте, при умеренных и легких — возможна в любой возрастной период, но обычно является отсроченной.
Клиническая симптоматика бывает представлена синдромом позвоночной артерии и хронической ишемией головного мозга, обмороками, гидроцефалией и внутричерепной гипертензией, в тяжелых случаях — синдромом вклинения ствола и миндалин мозжечка в затылочное отверстие. У детей раннего возраста краниовертебральные аномалии могут быть причиной синдрома сонных апноэ, стридора и пр. дыхательных нарушений.
Виды краниовертебральных аномалий
Гипоплазия и аплазия задней дуги атланта. В первом случае клинические проявления отсутствуют, порок диагностируется рентгенологически. Аномалия встречается у 5-9% населения. Во втором случае в детском возрасте или пубертате возникает сдавление дистальной части ствола и верхних отделов спинного мозга. Характерно быстрое усугубление симптоматики. Встречаемость порока составляет 0,5-1%.
Ассимиляция атланта — сращение 1-го шейного позвонка и затылочной кости. Может быть полным и неполным, одно- и двусторонним. Частота аномалии не превышает 2%. Ассимиляция атланта манифестирует клинически после 20-летнего возраста головными болями с вегетативной симптоматикой. Возможен ликворно-гипертензионный синдром, легкие диссоциированные сенсорные нарушения, расстройства функции нижних черепно-мозговых нервов.
Аномалии зубовидного отростка по различным данным встречаются у 0,5-9% населения. Включают гипо- и аплазию, а также гипертрофию отростка, которые протекают без клинических проявлений. Неврологическая симптоматика возникает в случаях, когда зубовидный отросток не сращен с аксисом, а формирует отдельную зубовидную кость. В таких условиях отмечается хронический атланто-аксиальный подвывих, возможна компрессия проксимальных отделов спинного мозга.
Платибазия — уплощение основания черепной коробки. Клинически платибазия проявляется только при III степени уплощения, сопровождающейся существенным уменьшением размеров задней черепной ямки, влекущим за собой внутричерепную гипертензию, сдавление мозжечка и IX-XII пар черепных нервов.
Базилярная импрессия — вдавление основания черепа в его полость. В популяции встречается с частотой 1-2%. При базилярной импрессии симптомы, обусловленные уменьшением задней черепной ямки, сочетаются с признаками сдавления спинальных корешков первых шейных сегментов. В этих сегментах возможно возникновение компрессионной миелопатии с центральным тетрапарезом. Крайняя выраженность аномалии (вворачивание основания внутрь полости черепа) носит название конвексобазия.
Аномалия Киммерли связана с наличием дополнительной дужки атланта, ограничивающей позвоночную артерию. Аномалия Киммерли бывает полная и неполная, одно- и двусторонняя. Клинически значима лишь у четверти носителей порока. Проявляется синдромом позвоночной артерии, обмороками, ТИА, в тяжелых случаях вероятен ишемический инсульт.
Аномалия Киари — врожденный порок развития, при котором часть структур задней черепной ямки пролабирует в затылочное отверстие. У 80% пациентов имеется сирингомиелия. Выделяют 4 типа аномалии Киари, которые отличаются возрастом дебюта и клинической симптоматикой.
Синдром Клиппеля-Фейля — редкая врожденная аномалия (частота 0,2-0,8%) в виде уменьшения числа шейных позвонков и/или их сращении. Может иметь наследственный или спорадический характер. Синдром Клиппеля-Фейля часто сочетается с др. пороками развития (расщеплением позвоночника, полидактилией, волчьей пастью, аномалиями зубов, врожденными пороками сердца и т. п.). Характерна возникающая еще в раннем детстве мышечная слабость с исходом в парезы. В ряде случаев наблюдаются врожденная гидроцефалия и олигофрения.
Диагностика краниовертебральных аномалий
Наряду с клиническим обследованием важное значение в диагностике имеет выполнение рентгенографии черепа и рентгенографии шейного отдела позвоночника. С целью визуализации мягкотканных структур краниовертебрального перехода назначают МРТ головного мозга и МРТ позвоночника в шейном отделе. Исследование выполняется в режимах Т1 и Т2, в сагитальной и аксиальной проекциях. По показаниям проводят МРТ сосудов головного мозга. При невозможности МРТ-обследования, а также для более точной визуализации костных образований краниовертебральной зоны, выполняют КТ позвоночника и КТ головного мозга.
Дополнительно проводят консультацию офтальмолога с офтальмоскопией (осмотром глазного дна), консультацию отоневролога с аудиометрией, непрямой отолитометрией. При необходимости исследуют стволовые вызванные потенциалы. Наличие синдрома позвоночной артерии является показанием к сосудистым исследованиям — РЭГ с функциональными пробами, УЗДГ экстракраниальных сосудов. Для выявления наследственной патологии проводится консультация генетика и генеалогический анализ.
Лечение краниовертебральных аномалий
Пациенты с аномалиями краниовертебрального перехода должны соблюдать ряд предосторожностей, чтобы не спровоцировать и не усугубить клинические проявления аномалии. Не желательны резкие наклоны и повороты головы, стойки на голове, кувырки, занятия травматичным спортом и форсированные нагрузки. Наблюдение субклинических форм КВА и базисная терапия при умеренных проявлениях осуществляется неврологом. Традиционно основу базисного лечения составляют ноотропные, нейротрофические и вазоактивные фармпрепараты, хотя их эффективность при краниовертебральных аномалиях не доказана.
При выраженных клинических проявлениях решается вопрос о возможности нейрохирургической коррекции порока. Показаниями к хирургическому лечению являются симптомы компрессии ствола, мозжечка или спинного мозга, нарушение церебрального кровообращения. При базилярной импрессии и аномалии Киари проводится краниовертебральная декомпрессия, при аномалии Киммерли — резекция дополнительной дужки атланта, при ассимиляции атланта — ламинэктомия для декомпрессии спинного мозга и стабилизация позвоночника при помощи спондилодеза, при синдроме Клиппеля-Фейля — операция цервикализации.
Читайте также:


