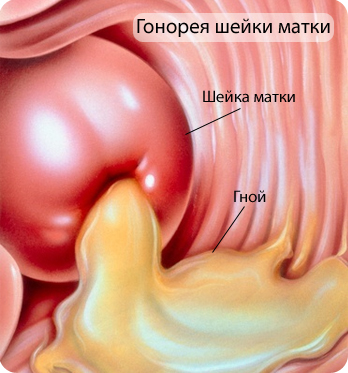
Половая инфекция шейки матки


Воспаление матки – частое осложнение родов или аборта
Что приводит к воспалению
Полость матки выстлана эндометрием. Это функциональный слой, который отторгается во время каждой менструации. Он надежно защищен от проникновения инфекции. В качестве защитных факторов выступают:
- кислая среда влагалища;
- выработка слабой концентрации перекиси водорода влагалищными бактериями;
- состав микрофлоры;
- сомкнутая шейка матки;
- цервикальная слизь.
Развитие воспалительной реакции становится возможным при дисфункции одного или нескольких факторов защиты. Если воспаление возникает во влагалище, оно может восходящим путем распространиться выше. Но риск увеличивается в несколько раз, если происходит раскрытие шейки матки. Это возможно естественным путем – во время родов, или искусственным при абортах – выскабливаниях и других внутриматочных манипуляциях.
Воспаление эндометрия может протекать в двух формах:
- острая – развитию предшествуют аборт, выкидыш, рождение ребенка, гистероскопия, способствует нарушение сократимости матки, когда происходит задержка крови, остатков плаценты;
- хроническое воспаление – появляется на фоне первичного воспалительного ответа, причиной является устойчивость микроорганизмов, неправильная тактика терапии или несоблюдение рекомендаций врача.
Причины патологии – проникновение на слизистую оболочку матки бактерий, хламидий, микоплазм. Реже болезнь вызывают вирусы, грибки. Они играют роль в снижении иммунитета и могут ускорить возникновение иммунного ответа.
Часто заболевание вызывает не один микроорганизм, а микробные ассоциации. Они представлены условно-патогенными микроорганизмами, которые в норме обитают на поверхности кожи, во влагалище и кишечнике. Поэтому лечение усложняется, большинство представителей собственной микрофлоры устойчиво к стандартным антибиотикам.
Врачи не рекомендуют заниматься самолечением и принимать бесконтрольно антибактериальные препараты. Это убережет от развития устойчивости к ним.
Как проявляется острая форма
Симптомы появляются через 2–3 дня после инфицирования. У женщин после родов может пройти несколько суток, прежде чем врач заметит отсутствие сократимости матки, кровянистые выделения. При острой форме внезапно повышается температура до 39°С, беспокоит сильная боль внизу живота. Присоединяются другие проявления:
- выделения из половых путей с неприятным запахом;
- болезненное мочеиспускание, сопровождается режущими ощущениями или болью внизу живота;
- учащение пульса;
- озноб;
- признаки интоксикации.
Причиной патологии могут быть роды, кесарево сечение
Внешний вид выделений зависит от предшествующего состояния. У женщин после родов в течение месяца выделяются лохии. Изначально они кровянистые, но при эндометрите – с примесями жидкой алой крови. После аборта, выскабливания также могут усиливаться выделения крови после присоединения инфекции.
Острый эндометрит при наличии внутриматочной спирали протекает стремительно. Усики, которые врач оставляет для последующего извлечения спирали, становятся проводниками для инфекции из влагалища.
Продолжительность острой стадии – до 14 дней. После этого возможно ее излечение или переход в хроническую форму.
Симптомы хронического воспаления
Клинические симптомы зависят от продолжительности болезни. Патология проявляется в виде нарушений менструального цикла. Женщина замечает, что после перенесенного острого воспаления происходит увеличение продолжительности кровянистых выделений, изменение их объема.
Иногда возможно появление патологических сукровичных, слизисто-гнойных выделений. Это происходит при обострении воспаления в матке. Боль внизу живота становится ноющей, тупой. При затяжном характере патологии возможно появление боли во время полового акта.
Хронический эндометрит приводит к образованию спаек внутри матки.
При выраженном спаечном процессе возникает бесплодие, которое не поддается терапии. Невозможность забеременеть связана и с изменением рецептивных свойств эндометрия. Возможно развитие его гиперплазии.
Гиперплазия может протекать в диффузной форме, тогда утолщение происходит относительно равномерно. При очаговой гиперплазии диагностируется полип эндометрия.
Методы диагностики
Диагностика эндометрита основывается на данных клинической картины и осмотра. При бимануальном исследовании врач пальпирует увеличенную и болезненную матку. Придатки не прощупываются, если на них не распространился инфекционный процесс.
Если эндометриту предшествовало рождение ребенка, заметно несоответствие размеров матки сроку после родов. Выделения кровянистые, при надавливании на матку усиливаются. Для подтверждения воспалительного процесса и его остроты проводится общий анализ крови, биохимическое исследование. В них заметны признаки воспаления – увеличено количество лейкоцитов, повышена СОЭ, в биохимическом анализе повышен уровень С-реактивного белка.
Для подтверждения бактериального происхождения инфекции необходимо сдать мазок из половых путей до начала использования антибиотиков.
Хроническое течение усложняет диагностику. Изменения в анализе крови в период ремиссии могут отсутствовать. На УЗИ заметны признаки утолщения эндометрия, который не соответствует дню цикла. Полипы не всегда можно рассмотреть во время УЗИ, они способны изменять положение, становиться менее заметными.

Диагностика необходима для определения типа возбудителя
Основная диагностика при длительно существующей инфекции – определение типа возбудителя, который поддерживает хроническое воспаление. Для этого применяется метод ПЦР. Но в случае хронического эндометрита возможно преобладание условно-патогенной микрофлоры, небольшое количество или полное отсутствие специфической инфекции.
Для диагностики может применяться выскабливание полости матки. Его проводят в случае длительного кровотечения, при невозможности использовать другие методики.
Структурные изменения эндометрия можно увидеть во время УЗИ. Аппарат позволяет выявить внутриматочные спайки, но не всегда. Более точная методика определения симптомов – биопсия эндометрия. Ее проводят во время гистероскопии.
Какое лечение необходимо
Терапия острой формы воспаления проводится в стационаре. Это необходимо для уменьшения риска осложнения – распространения инфекции на маточную клетчатку или брюшину и развития параметрита, перитонита. Женщинам после родов назначается ручное обследование полости матки с последующим выскабливанием. Это позволяет отделить сохранившиеся участки плодной оболочки, вывести сгустки крови при спазме шейки матки и улучшить ее сократимость.
Основу лечения составляет внутривенное введение антибиотиков с последующим переходом на уколы и таблетированные формы. Это возможно после выхода на стабильное состояние. Антибиотики назначают широкого спектра действия, часто используют сочетания из нескольких препаратов. Эффективны следующие из них:
- амоксициллин;
- клиндамицин;
- цефтриаксон;
- цефотаксим;
- метронидазол.
Назначается инфузионная терапия. Внутривенно капельно вводят физраствор, глюкозу, растворы Рингера, лактосоль, гемодез. Это позволит уменьшить признаки интоксикации и ускорить выздоровление.
При длительно существующем эндометрите воспаление не всегда протекает бурно, поэтому нет необходимости в госпитализации. В фазу ремиссии антибиотики не назначаются. Основное воздействие проводится методами физиотерапии, используются гормональные средства, ферменты, уменьшающие спайки.
Профилактика эндометрита
Для профилактики воспалительных процессов необходимо проходить подготовку перед любыми манипуляциями на матке. У женщин перед родами берут мазок на степень чистоты влагалища. Если в нем появляются признаки воспаления, необходим профилактический курс антибиотиков, часто – в местной форме.
Профилактика включает отказ от проведения медицинских абортов, здоровый образ жизни и полноценное питание. Необходимо правильно подбирать метод контрацепции, чтобы не пришлось прибегать к абортам. Воспаление эндометрия или миометрия – это всегда высокий риск развития бесплодия.

| Рак шейки матки и инфекции, передаваемые половым путем. |
|
Несмотря на внедрение скринирующих методов, разработанных в 70-е годы, рак шейки матки (РШМ) является одним из наиболее часто встречающихся новообразований у женщин. Ежегодно в мире диагностируется около 500 тысяч новых случаев РМШ и около 300 тысяч женщин умирает от этого заболевания. В Европе РШМ продолжает занимать 2-е место среди наиболее часто встречающихся раковых заболеваний у женщин в возрасте 15-49 лет и первое место у женщин 15-29 лет, при этом в возрасте 20-30 лет преобладает дисплазия легкой степени, в возрасте 30-40 лет – преобладает умеренная и тяжелая дисплазия, а в возрасте 40-60 лет – преобладают инвазивные формы рака. Частота РШМ в России также остается высокой. По данным 2003 г. заболеваемость РШМ в стране составляет 11,5 случаев на 100 тыс.женского населения и занимает 5-е место в структуре злокачественных новообразований у женщин. В 2003 г. зарегистрировано 12 229 новых случаев РШМ, а умерло от этой патологии 6 209 человек. Важно отметить, что в России среди женщин в возрасте 15-39 лет смертности от РШМ занимает 1-е место среди онкологических заболеваний. Почему существует рак шейки матки? Возникновение и развитие патологических процессов на шейке матки – сложный и малоизученный процесс. Ведущие ученые, изучающие эту проблему, предположили, что инфекция играет ведущую роль в возникновении рака шейки матки. Среди больных с патологией шейки матки хламидии обнаружены в 40-49% случаев. В 11-46% сексуально активных женщин в тканях мочеполового тракта обнаружены ДНК вируса папилломы человека (ВПЧ). Особое внимание обращает на себя тот факт, что самым опасным из этих инфекций, женщины заражаются в более молодом возрасте. До сих пор обсуждается роль вируса герпеса типа II и цитомегаловирусной инфекции в возникновении рака шейки матки. Так или иначе, но лидер в теории возникновения рака шейки матки является вирусная гипотеза, в которой ведущая роль отводится ВПЧ – инфекции. Ученые, основываются на тысячах исследований пришли к выводу, что вирус папилломы человека играет главную роль в развитии рака шейки матки. Предполагающими, которого являются следующие факторы:
Исследователи американского Общества рака считают, что различные виды патологии шейки матки, которые приводят к развитию рака, должны рассматриваться как заболевания, передаваемые половым путем. Это авторы утверждают, по следующим причинам:
В Таиланде при исследовании 225 пациентов с раком шейки матки, ученые пришли к выводу, что большое число половых партнеров увеличивает риск заболевания. В исследовании супружеских пар, было установлено, что риск заболевания увеличивается в 5,2 раза в семьях, где один из супругов имеет 20 или более половых партнеров в течение жизни. В Испании и Колумбии, ученые выявили связь между риском рака шейки матки, большое число половых партнеров, продолжительностью партнерства и заражением ВПЧ-инфекции. Курение также считается одним из вероятных факторов риска патологии шейки матки. Кроме того, риск заболевания повышается с увеличением количества сигарет в день и продолжительностью курения. Доказано, что у женщины выкуривающей более 20 сигарет в день, риск рака шейки матки увеличивается в 5 раз. Многие вопросы, касающиеся причин и факторов риска заболеваний шейки матки, по-прежнему довольно противоречивы и плохо изучены. Но сегодня доказано, что рак шейки матки в своем развитии проходит несколько этапов, стадий, своевременное обнаружение каждой из которых увеличивает шансы успешного лечения этой страшной болезни.. Так, например, есть фоновые и предраковые заболевания, которые являются фоном, благодатной почвой для онкопроцесса, но не всегда приводят к образованию опухолей. Коварство заболевания шейки матки зачастую связана с тем, что женщина может не подозревать о существовании такой патологии у себя. Поскольку заболевание шейки матки зачастую связаны с воспалительными процессами половых органов, то начальный этап лечения сводится к их устранению и нормализации микрофлоры влагалища. Рак шейки матки на сегодняшний день остается ведущей опухолью в структуре женских раковых заболеваний. Тем не менее, это одна из немногих злокачественных опухолей, возникновение которой может быть предотвращено. В большинстве случаев достаточно, просто пересмотреть свои жизненные приоритеты, серьезно отнестись к проблеме контрацепции, при необходимости изменить привычный образ жизни, отказаться от вредных привычек и, конечно же, своевременные профилактические осмотры у гинеколога. Здоровая молодая девушка должна посещать гинеколога не реже одного раза в год. Врач проведет гинекологический осмотр, возьмет анализы на инфекции, при необходимости проведет дополнительное обследование. Если у вас нет постоянного партнера, и вы не пользуетесь барьерными средствами контрацепции (презерватив), то обследование следует проводить не позднее. чем 3-4 недели после случайного полового контакта. Если в вашем самочувствии появляются какие-либо изменения (боли внизу живота, выделения из половых путей, изменение характера и ритма менструального цикл, вас перестал устраивать ранее метод контрацепции и др.) – это повод для обращения в специализированную клинику. Не доверяйтесь советам подруг, обратитесь за квалифицированной помощью к профессионалам. Основные жалобы женщин в раннем репродуктивном периоде связаны с:
Инфекции, передаваемые половым путем (ИППП) К НИМ ОТНОСЯТСЯ:
Инфекции, передающие половым путем (ИППП) объединяет единый путь передачи. Не при всех ИППП заражение происходит только половым путем. При незащищенном сексе со случайным партнером риск заражения может достигнуть 70-80 %. Осложнения ИППП:
Диагностика половых инфекций состоит из нескольких этапов:
Для каждого заболевания, передающего половым путем, существует свой набор инструментальных и лабораторных исследований. Профилактика ИППП:
Симптомы болезни: Клиническая симптоматика складывается из жалоб на бели, кровотечения и боли. Однако все эти три симптома возникают уже в период распада опухоли, и время их появления зависит от срока начала изъявления. Поэтому в ряде случаев в течении длительного периода рак шейки матки может не давать никаких симптомов. Однако для рака шейки матки весьма типичным являются так называемые контактные кровотечения (во время полового сношения, при спринцевании, влагалищном исследовании или после подъема тяжести). Бели бывают различного характера: водянистые, слизистые, окрашенные кровью, без запаха и зловонные. Примесь крови придает белям вид мясных помоев. Задержка выделений во влагалище и присоединяющаяся инфекция приводят к появлению гнойных белей с запахом. Чаще всего эти сукровичные или кровянистые выделения возникают в результате небольшой травмы опухоли во время поднимания тяжестей, длительной физической работы, после спринцевания или полового акта. У незамужних женщин первым признаком рака шейки матки могут быть довольно обильные кровянистые выделения или кровотечения в результате распада опухоли. При раке 3 и 4 стадий выделения из половых путей носят гнилостный характер. Кровотечения могут носить характер небольших кровянистых выделений, а также однократных или многократных обильных кровопотерь. Если у женщины уже прекратились менструации, то появление кровянистых выделений из влагалища в большинстве случаев служит признаком злокачественной опухоли. Боли являются поздним симптомом, свидетельствующим о вовлечении в раковый процесс лимфатических узлов и клетчатки таза с образованием инфильтратов, сдавливающих нервные стволы и сплетения. Общие симптомы. и в частности кахексия (снижение массы тела), возникают крайне поздно, в очень запущенных стадиях, и обычно женщины, страдающие раком матки, сохраняют внешне цветущий, здоровый вид. Профилактика: К профилактическим мерам относятся своевременное и эффективное лечение фоновых и предраковые заболеваний шейки матки. Ранняя диагностика и профилактика рака шейки матки возможны только путем систематических профилактических осмотров всех женщин с момента начала половой жизни (не реже 1 раза в год) Содержание статьи
Инфекции, передающиеся половым путемПричиной образования эрозии могут стать такие половые инфекционные заболевания, как хламидиоз, трихомониаз, уреаплазмоз, микоплазмоз, гонорея, папилломавирусная инфекция, вирус герпеса второго типа. Урогенитальный хламидиоз относится к заболеваниям мочеполовой системы, вызываемым хламидиями. Данная инфекция передается при половой близости с зараженным человеком. Хламидиям свойственно размножаться в слизистой оболочке канала шейки матки. Этим объясняется частота образования эрозии при хламидиозе. Для заболевания характерно чувство жжения и зуда в области гениталий, рези при мочеиспускании, влагалищные выделения. При отсутствии своевременного лечения патологический процесс может углубиться и привести к возникновению аднексита, а затем и бесплодию.
Источником урогенитального трихомониаза являются трихомонады. Как и в первом случае, заражение происходит при половой близости с носителем инфекции. Проявлениями данного мочеполового заболевания являются: покраснение и дискомфорт в половых органах, пенистые выделения, боль при мочеиспускании. Запущенная форма трихомониаза может стать причиной возникновения не только эрозии, но и бесплодия. Микоплазмоз и уреаплазмоз вызывают микоплазмы в первом случае, уреаплазмы – во втором. При этом наблюдаются зуд, жжение при мочеиспускании, не обильные влагалищные выделения. Микоплазмоз может сопровождаться иными мочеполовыми инфекциями. Гонорея вызывается гонококками. Даже непродолжительное пребывание данной инфекции в организме женщины может вызвать цервицит, а далее – эрозию. Сопровождается гнойными выделениями из влагалища и уретры, дискомфортом при мочеиспускании и др. Возникновение папилломавирусной инфекции связано с попаданием в организм вируса папилломы человека (ВПЧ). Данное заболевание может привести к развитию рака шейки матки. Эрозия шейки матки является одним из первых симптомов наличия этой инфекции. Генитальный герпес второго уровня после инфицирования длительное время себя никак не проявляет. По мере его размножения в клетках сначала возникает воспалительный процесс, а затем эрозия шейки матки. Воспалительные заболевания половых органовВозникновение эрозии может быть связано с воспалительными заболеваниями женской половой системы. Под бактериальным вагинозом понимается воспаление слизистой оболочки влагалища, связанное с нарушением баланса микрофлоры. Возникновение данного состояния может быть связано с гормональными расстройствами, применением антибиотиков и др. Проявляется в виде неприятно пахнущих влагалищных выделений, зуда и жжения при половом сношении и т.д. Отсутствие лечения способствует ослаблению иммунитета и возникновению эрозии шейки матки. Кандидоз (молочница) является воспалительным заболеванием, вызываемым грибами рода Кандида. К причинам возникновения молочницы можно отнести ослабление иммунной системы, гормональные нарушения, прием антибиотиков. При данном заболевании наблюдаются творожистые влагалищные выделения, зуд в промежности, жжение при мочеиспускании и половой близости. Может стать причиной развития эрозии шейки матки. Травматизация шейки маткиМеханические повреждения слизистой матки, в том числе и микротрещинки, могут стать причиной возникновения эрозии. Травмироваться слизистая шейки матки может при грубом половом акте, аборте. Разрывы шейки часто наблюдаются при родах. Травматизация происходит и при хирургических операциях. Подобные повреждения, особенно в сочетании с инфекцией, создают благоприятный фон для развития эрозии и иных патологий шейки матки. Диагностировать эрозию можно при гинекологическом осмотре, с последующим проведением кольпоскопии – процедурой, дающей возможность рассмотреть пораженный участок под увеличением. Для уточнения причин могут быть назначены анализы. Лечебные мероприятия будут зависеть от стадии заболевания.
Есть много случаев, когда женщина не в курсе проблемы до получения результатов мазка или внутреннего осмотра. СимптомыИнфекция шейки матки может иметь несколько различных симптомов, таких как:
В дополнение к перечисленным выше симптомам. Также могут возникнуть один или несколько из следующих симптомов:
ПричиныМногие инфекции могут вызывать рак шейки матки, но наиболее распространенной причиной является наличие венерических заболеваний, таких как гонорея, хламидиоз, генитальный герпес, трихомониаз, или вируса папилломы человека (ВПЧ). Другие причины для возникновения инфекции шейки матки являются:
ЛечениеЕсли не лечить, инфекция шейки матки может привести к раку, или воспалительным заболеваниям тазовых органов и бесплодию, и может увеличить риск самопроизвольного аборта или внематочной беременности. Если вы подозреваете, что у вас может быть инфекция шейки матки, проконсультируйтесь с врачом или специалистом. Лечение для инфекции шейки матки будет зависеть от причины заболевания. Например, для бактериальной инфекции, таким как хламидиоз или гонорея, обычно назначают курс антибиотиков. В случаях вирусных инфекций, таких как герпес, рекомендуется антивирусные препараты. При цервикальной инфекции, которая происходит наряду с менопаузой, может потребоваться гормональная терапия для лечения дисбаланса, вызвавшего инфекцию. Если у вас есть болезни, передающиеся половым путем, есть несколько сексуальных партнеров, или начали половую связь с раннего возраста, вы попадаете в категорию высокого риска для цервикальной инфекций. Поэтому необходимо для вас регулярное взятие мазков и нужно пройти тестирование на ИППП, чтобы предотвратить любые инфекции мочеполового тракта. Другие способы предотвращения инфекции шейки матки включают в себя:
Важной частью процесса восстановления является убедиться, что ваш партнер не страдает от какой-либо инфекции или венерического заболевания. Если ваш партнер не лечится, вы будете страдать от повторяющихся инфекций. Поэтому партнер также должен пройти лечение. Микроорганизмы, которые наиболее часто вызывают цервицит и инфекции высших отделов репродуктивного тракта, отличаются от возбудителей воспалительных заболеваний вульвы и влагалища. Цервицит наиболее часто вызывается двумя патогенами — гонококком и хламидиями. Только эти микроорганизмы могут вызвать слизисто-гнойный цервицит. Клинический диагноз цервицита базируется на наличии гиперемии шейки матки, болезненности ее при пальпации и движениях, наличии слизисто-гнойных выделений из цервикального канала при отсутствии признаков воспалительных заболеваний органов таза (ЗЗОТ). ГонореяГонококковая инфекция (гонорея) остается одним из самых распространенных ЗППП и составляла 360 000 новых случаев в 2000 в США. Заболевание чаще встречается в возрастной группе 15-29 лет, причем у сексуально активных девушек 15-19 лет вдвое чаще, чем в возрасте 20-24 года, хотя последняя группа имеет наибольшую общую частоту случаев гонорейной инфекции (возраст наивысшей сексуальной активности). Многочисленные факторы риска, ассоциированные с гонорейной инфекцией, включают:
Применение барьерных контрацептивов (кондомов, диафрагм) и спермицидов уменьшает риск инфицирования. Сезонные вариации заболеваемости имеют пик поздним летом. Передача инфекции между представителями разных полов является неравномерной: трансмиссия от мужчин женщинам имеет место в 80-90% случаев по сравнению с 20-25% — от женщин к мужчинам после одного полового контакта. Отличие в передаче гонореи связана в большей степени с типом эпителия, который является воротами инфекции, а также увеличенным временем экспозиции инфицированного материала (спермы) во влагалище. У мужчин внешняя поверхность полового члена покрыта роговевший эпителием, тогда как у женщин местами первичного контакта является влагалище и нероговеющий эпителий шейки матки, цилиндрический эпителий в эндоцервиксе, отверстии мочеиспускательного канала и парауретральные железы, отверстия выводных протоков бартолиновых желез. Гонококковая инфекция может поражать анальный канал (слизистую оболочку прямой кишки), мочеиспускательный канал, ротоглотку, бартолиновы железы, вызывать цервицит, ЗЗОТ, тубоовариальные абсцессы. Поражения новорожденного проявляется конъюнктивитом. Около 1% случаев выявленной гонореи могут прогрессировать в диссеминированную инфекцию. Диссеминированная гонорея начинается с лихорадки и эритематозных высыпаний на коже и прогрессирует в тендосиновиты и септические артриты. Диагностика базируется на идентификации гонококков — грамотрицательных диплококков бобоподибнои или почковидной формы при микроскопии вагинального мазка, при бактериологическом исследовании (чувствительность — 96% с применением шоколадного агара Тайера-Мартина) или путем молекулярно-биологических методов идентификации (ПЦР). Лечение острой неосложненной гонореи заключается во введении разовой дозы цефтриаксона (250 мг) внутримышечно с последующим назначением недельного курса доксициклина по 100 мг дважды в день орально или 2 г азитромицина с целью влияния на возможную сосуществующую хламидийную инфекцию; или назначение офлоксацина. Хламидийная инфекцияХламидийный цервицит вызывается облигатным внутриклеточным патогенным микроорганизмом, может также вызвать инфекционное заболевание глаз, респираторной системы и высших отделов репродуктивного тракта. Основным путем передачи является сексуальный, но возможна и вертикальная трансмиссия от матери к новорожденному. Количество новых случаев хламидийной инфекции в США составляла 700 000 в 2000 Частота хламидийной инфекции колеблется от 3-5% у женщин без клинических проявлений заболевания до 5-7% у беременных с положительной ПЦР на хламидийную инфекцию. Эпидемиологические характеристики хламидийной инфекции подобны при гонорее: максимальное количество случаев заболевания наблюдается в возрасте 15-29 лет и возрастает при раннем начале половой жизни и наличия многочисленных половых партнеров. Другой причиной широкого распространения хламидийной инфекции является малосимптомнисть и безсимптомность ее течения у представителей обоих полов. Хламидии также имеют тропность к цилиндрическому эпителию слизистых оболочек, следовательно, хроническая бессимптомная хламидийная инфекция может вызвать маточных труб (сальпингит, перисальпингит, сальпингоофорит) с нарушением их анатомии и развитием трубно-перитонеальной формы бесплодия. Хламидийное поражение маточных труб является фактором риска возникновения внематочной беременности. Основными местами локализации хламидийной инфекции является эндоцервикс, мочеиспускательный канал и прямая кишка. Клиническая манифестация хламидийной инфекции аналогична таковой при гонококковой инфекции и включает симптомы цервицита, уретрита и воспалительных заболеваний органов таза. Лечение. Препаратом выбора для лечения неосложненной острой хламидийной инфекции является доксициклин по 100 мг 2 раза в день орально в течение 7 дней или азитромицин 1 г перорально однократно. Альтернативные схемы лечения включают тетрациклин 500 мг орально 4 раза в день или, для беременных женщин, эритромицин по 500 мг орально 4 раза в день. При венерической лимфопатии лечение продолжается в течение 3 нед (21 день). При лечении хламидийной инфекции целесообразно вводить 1-разовую дозу цефтриаксона — 250 мг внутримышечно с целью влияния на возможную сопутствующую гонококковую инфекцию. Читайте также:
|