Помутнение при кератите когда проходит
Изобретение относится к медицине и предназначено для лечения помутнений роговицы после вирусных кератитов. Фототерапевтическую кератоэктомию проводят в зоне абляции роговицы диаметром 9 мм. В первый день после операции проводят противорецидивное лечение раствором полудана в виде субконъюктивальных инъекций 1 - 2 раза в неделю по 100 - 200 А.ед. в 0,5 мл физиологического раствора и в виде инстилляций раствора полудана 200 А.ед. в 2,0 мл физиологического раствора. Вводят в конъюктивальный мешок оперированного глаза 2 - 4 раза в день по 1 - 2 капле. Способ позволяет избежать появления астигматизма.
Изобретение относится к медицине, точнее к офтальмологии, и касается лечения помутнений роговицы после вирусных кератитов.
Из всех оболочек глазного яблока чаще поражается наружная оболочка, главным образом ее передняя часть - роговица. Два основных фактора влияет на это: один из них - слабая защищенность ее от неблагоприятных внешних воздействий, другой - роговая оболочка не имеет собственных сосудов, что приводит к худшим условиям питания по сравнению с другими оболочками.
Клиническая картина - важнейший критерий в ранней диагностике вирусных кератитов. Однако присущий ему полиморфизм затрудняет своевременную диагностику этого заболевания, тем не менее можно выявить группу общих признаков, характерных для различных клинических форм болезни: частая связь вирусного кератита с общим инфекционным заболеванием; наличие сопутствующих герпетических высыпаний на коже лица и слизистой оболочке губ; нейротрофический характер поражения; неврологическая боль по ходу ветвей тройничного нерва; склонность к рецидивам.
Наиболее близким способом лечения помутнений роговицы после вирусных кератитов является фототерапевтическая кератэктомия на эксимерном лазере. При операции зона абляции роговицы соответствует размеру помутнения роговицы. Обычно диаметр помутнения составляет 1-3 мм, соответственно и зона абляции равна 1-3 мм (Graefe's Arcyive f. Climical and Expte Ophthamol., 1997, v. 235, 5, 296-305).
Недостатком этого способа является возможность частых рецидивов кератитов (до 30-40% случаев), а также появление неправильного астигматизма, который трудно поддается коррекции.
Предложенный способ лечения помутнений роговицы после вирусных кератитов, включает в себя фототерапевтическую кератэктомию с помощью эксимерного лазера, причем фототерапевтическую кератoэктомию проводят в зоне абляции 9 мм, в первый день после операции проводят противорецидивное лечение раствором полудана в виде субконъюктивальных инъекций 1-2 раза в неделю по 100-200 А.ед. в 0,5 мл физиологического раствора и в виде инстилляций раствора полудана 200 ед. в 2,0 мл в конъюктивальный мешок оперированного глаза 2-4 раза в день по 1-2 капле.
Согласно предложенному способу создается максимально возможная зона абляции - 9 мм, именно такая максимальная зона абляции позволяет удалить вирусы, находящиеся в латентной форме. Когда зона абляции составляет диаметр помутнений, то не захватываются участки, находящиеся рядом. Согласно нашим исследованиям новые помутнения возникают рядом с теми, которые были удалены, именно этот факт позволил сделать вывод, что вокруг помутнений после вирусных кератитов существуют зоны, в которых находятся вирусы в состоянии покоя.
Использование раствора полудана при лечении вирусных кератитов известно (см. А.А. Каспаров "Офтальмогерпес".- М.: Медицина, 1994, с. 175-177). В источнике говорится об использовании полудана как терапевтического средства при лечении острых вирусных кератитов, однако в источнике не упоминается об использовании полудана как профилактического средства при лечении помутнений после вирусных кератитов. Сочетание фототерапевтической кератоэктомии с последующим профилактическим лечением полуданом приводит не только к устранению помутнений в глазу, но и уменьшает возможность рецидивов вирусных кератитов. Первые пациенты, на которых была применена настоящая методика лечения, обратились в клинику 15 месяцев назад, в течение года пациенты наблюдались в клинике, жалоб на зрение не было. К настоящему времени было проведено 34 операции, жалоб у пациентов, которые продолжают наблюдаться в клинике, не поступало. Рецидивов вирусных кератитов не наблюдалось. Очень важно и то, что лечение начинают сразу на первый день после операции, когда роговица еще не эпителизировалась.
В известном способе лечения помутнений после вирусных кератитов, когда используется только фототерапевтическая кератоэктомия, рецидивы отмечались в 30-40%. В предложенном способе не отмечались рецидивы, что позволяет утверждать необходимость и достаточность признаков, изложенных в формуле изобретения для достижения технического результата. Кроме того, при создании такой большой зоны абляции резко снижается вероятность возникновения неправильного астигматизма после проведения фототерапевтической кератоэктомии.
Известно, что полудан является индуктором интерферона, к препаратам этого ряда относятся также "Вирулекс" и "Зовиракс". Однако, по нашим данным, указанные препараты не так эффективны, как полудан, поэтому в нашей клинике используется только полудан в данной методике.
Обычно лечение полуданом проводят в течение 3-10 дней после полной эпителизации зоны абляции. Если у пациента бывают частые рецидивы, то применяют высокие концентрации полудана и лечение проводят после эпителизации в течение длительного срока, если у пациента не было рецидивов, то обычно лечение прекращают через три дня после эпителизации.
Основным симптомом кератита, в том числе и вирусного, является помутнение роговицы, обусловленное инфильтрацией ее клеточными элементами и отеком. Помутнения могут быть различной величины и формы, они располагаются в различных участках роговицы, могут локализоваться в ее поверхностных или глубоких слоях. В зависимости от характера клеточных элементов варьируется цвет помутнения: серый цвет при наличии лимфоидных клеток и желтый цвет при наличии лейкоцитов. При цитологическом исследовании обнаруживают преобладание клеток моноцитарного типа и выраженную дегенерацию эпителиальных клеток.
В клинику обратился пациент П., 40 лет, с жалобами на снижение зрения правого глаза. Установлено, что полгода назад пациент перенес аденовирусный кератоконъюнктивит правого глаза. При осмотре глаз спокойный, в центре роговицы 3 круглых помутнения диаметром от 1 до 3 мм. Острота зрения 0,2, откорригировать зрение не удалось.
Было решено провести фототерапевтическую кератоэктомию с использованием эксимерного лазера. Зона абляции составляла 9 мм, в нее вошли все три помутнения. В первый же день после операции была произведена субконъюктивальная инъекция раствора полудана 100 А.ед в 0,5 мл физиологического раствора. После этого были назначены инстилляции раствора полудана 200 А.ед. в 2 мл физиологического раствора по 2 капле 4 раза в день ежедневно. При осмотре пациента на четвертый день после фототерапевтической кератоэктомии установлено, что зона абляции полностью эпителизировалась. Были продолжены инстилляции полудана в течение 10 дней, через неделю после операции была сделана еще одна субконъюктивальная инъекция раствора полудана.
При наблюдении пациента в течение года не отмечалось жалоб последнего на недостатки зрения. Острота зрения сохранялась высокой, роговица была сферичной, рефракция + 0,25 D.
В клинику обратился пациент Л., 21 года, с жалобами на ухудшение зрения. При анамнезе выяснено, что пациент занимается плаванием и у него несколько месяцев назад был острый фолликулярный конъюнктивит с включениями Провачека-Гальберштедтера. При осмотре было выявлено, что в левом глазу имеется помутнение размером 4,5 мм. Глаз спокойный. Пациенту была предложена фототерапевтическая кератоэктомия. Операция проводилась на эксимерном лазере, зона абляции роговицы составила 9 мм. На первый же день после операции была проведена субконъюктивальная инъекция раствора полудана 100 А. ед. в 0,5 мл физиологического раствора. После этого были назначены инстилляции раствора полудана 200 А.ед. по 2 капле 3 раза в день. На четвертый день после операции зона абляции полностью эпителизировалась. Инстилляции раствором полудана продолжались еще три дня, после чего лечение было прекращено. Пациент наблюдался в течение года после фототерапевтической кератоэктомии, острота зрения 1,0, роговица была сферической, рефракция составляла 0,25 D. Жалобы у пациента отсутствовали.
В клинику обратилась пациентка К., 34 лет, с жалобами на ухудшение зрения. При анамнезе выяснено, что полтора года назад пациентка перенесла буллезный кератоиридоциклит. Впоследствии возникали рецидивы и проводилось терапевтическое лечение. При осмотре правого глаза были обнаружены помутнения диаметром от 1 до 3 мм, глаз спокойный. Пациентке была проведена фототерапевтическая кератоэктомия с зоной абляции 3 мм, в первый день после операции была сделана субконъюктивальная инъекция полудана 200 А.ед. в 0,5 мл физиологического раствора и назначены инстилляции полудана 200 А. ед. в 2,0 мл физиологического раствора по 2 капле 4 раза в день. Зона абляции эпителизировалась на пятый день после операции. Была сделана вторая субконъюктивальная инъекция полудана и продолжили инстилляции полуданом. Через пятнадцать дней после операции лечение было отменено.
При наблюдении пациентки в течение года отмечена высокая острота зрения, роговица была сферична. Рецидивов заболевания отмечено не было.
Таким образом, предложенный способ позволяет лечить помутнения роговицы после вирусных кератитов, позволяет избежать рецидивов заболевания, не приводит к появлению неправильного астигматизма.
Способ лечения помутнений роговицы после вирусных кератитов фототерапевтической кератоэктомией с использованием эксимерного лазера, отличающийся тем, что фототерапевтическую кератоэктомию проводят в зоне абляции роговицы диаметром 9 мм и в первый день после операции проводят противорецидивное лечение раствором полудана в виде субконъюктивальных инъекций 1 - 2 раза в неделю по 100 - 200 А.ед. в 0,5 мл физиологического раствора и в виде инстилляций раствора полудана 200 А.ед. в 2,0 мл физиологического раствора в конъюктивальный мешок оперированного глаза 2 - 4 раза в день по 1 - 2 капле.
NF4A Восстановление действия патента Российской Федерации на изобретение
Кератит – это воспалительное заболевание, которое локализовано в роговице глаза. Эта болезнь характеризуется неприятными симптомами, но благодаря достижениям современной медицины хорошо поддается лечению, главное – вовремя обратиться за квалифицированной врачебной помощью.

Роговица – это важнейшая часть так называемой оптической системы глаза, отвечающей за зрительные эффекты. Роговица представляет собой переднюю прозрачную оболочку глаза. От того, в каком состоянии находится роговица, во многом зависит четкость зрения и его острота. Есть набор параметров роговицы глаза, которые измеряют офтальмологи: кривизна поверхности, структура, прозрачность, сферичность и другие. Вследствие воспаления, которое возникает при кератите, в роговице могут происходить изменения. Не всегда эти изменения можно исправить лечением – они бывают необратимыми. Поэтому важно вовремя обратиться к врачу и начинать терапию как можно раньше, чтобы не усугубить проблему.
- Первичная консультация - 3 500
- Повторная консультация - 1 800
Факторы риска
Известны причины возникновения кератита, также существуют факторы риска, которые значительно увеличивают вероятность развития болезни.
К непосредственным причинам относят:
- Инфекции, паразитарные инвазии.
- Механические травмы, химические, термические повреждения.
- Аллергия.
Эти причины приводят к возникновению соответственно инфекционного (например, герпетического), травматического или аллергического кератитов.

Среди факторов риска развития заболевания наибольшее значение имеют следующие:
- Наличие аутоиммунных заболеваний.
- Длительное ношение контактных линз.
- Синдром сухого глаза.
- Недостаток витаминов.
- Различные нарушения метаболизма.
- Наличие некоторых системных заболеваний: сахарный диабет, подагра, ревматизм.
По списку факторов риска понятно, что кератит – достаточно распространенная патология.
Осложнения и последствия кератита
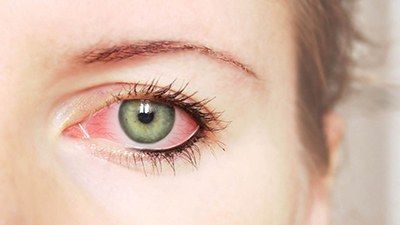
Воспаление роговицы глаз приводит к ее помутнению – это тот симптом, на который сразу обратит внимание офтальмолог при первичном осмотре. Помутнение происходит из-за того, что в тканях роговицы скапливаются лейкоциты, лимфоциты и другие компоненты иммунной системы. Это естественный ответ на воспаление. Скопление клеточных элементов носит специальное название – инфильтрат. Он может быть один или их может быть много. Он может быть расположен ближе к поверхности или в глубине (строме) роговицы – тогда он называется стромальным.
В зависимости от расположения и размера инфильтрата, кератит может либо пройти самостоятельно, либо развиться в осложнения. Поверхностный инфильтрат вполне может рассосаться бесследно или с минимальными последствиями. А вот глубинное поражение обернется рубцами на роговице. Они в свою очередь приводят к стойким нарушениям зрения.
Клиническая картина этого заболевания характеризуется и другим неприятным проявлением – васкуляризацией роговицы. Этим термином обозначают врастание сосудов в какую-либо ткань. Сосуды нужны для улучшенного питания и ускорения рассасывания инфильтрата. Это защитная реакция на воспаление. Но и у нее могут быть неблагоприятные последствия – снижается прозрачность роговицы, которая в норме совсем лишена сосудов. В дальнейшей перспективе – проблемы со зрением.
Клиническая картина
Клиническая картина кератита – это ряд специфичных для данного заболевания проявлений, которые удостоились специального названия – роговичный синдром.
В него входят симптомы:
- повышенное слезотечение;
- светобоязнь;
- сужение глазной щели, невозможно открыть глаз полностью;
- боль в глазу;
- ощущение постороннего предмета в глазу;
- покраснение глаза.
В тяжелых случаях воспалительный процесс распространяется на другие части глаза и поражает склеру, радужную оболочку. Еще одно возможное осложнение – изъязвление на месте воспаления. Оно может привести к перфорации, при которой инфекция попадает глубокие структуры глаза.
Классификация кератита
В зависимости от тех или иных параметров заболевания, существует ряд его классификаций. Так, исходя из слоя роговицы, который поражает патология, принято выделять:
- Поверхностный кератит ― поражает верхний слой, развивается в виде осложнения после конъюнктивита или дакриоцистита, не сопровождается рубцами на роговице;
- Глубокий кератит ― поражает внутренние слои, сопровождается рубцами на роговице, негативно влияющими на остроту зрения.
В таблице, представленной ниже, приведена классификация кератита в зависимости от его этиологии.
| Вид кератита | Чем вызван | Отличительные особенности |
|---|---|---|
| Весенний (кератоконъюнктивит) | Интенсивное раздражение аллергенами в весенний период |
|
| Бактериальный | Бактерии золотистого стафилококка или синегнойной палочки | Может развиться из-за травмы или ношения контактных линз, характеризуется:
|
| Амёбный | Амёбы Acanthamoeba, проникшие в роговицу глаза | Чаще всего развивается у тех, кто носит контактные линзы, характеризуется:
|
| Грибковый | Паразитические грибки |
|
| Вирусный | Вирусы, в 70% — вирус герпеса |
|
| Гнойная язва | Бактерии (проникают в роговицу при постоянном раздражении и микротравмах) |
|
| Нейрогенный | Поражение тройничного нерва |
|
| Онхоцеркозный | Длительное раздражение аллергеном |
|
| Фотокератит | Ожог роговицы и конъюнктивы УФ-лучами при длительном пребывании на солнце или пользовании сварочным аппаратом |
|
| Ползучая язва роговицы | Неглубокие травмы роговицы вследствие попадания мелких инородных тел |
|
| Неязвенный | Грамотрицательные бактерии, как правило, при ношении линз |
|
Кератит: диагностика
Эффективность лечения кератита напрямую зависит от того, насколько правильно поставлен диагноз, поскольку нередко это заболевание принимают за аллергический конъюнктивит. Методы диагностики предусматривают следующее:
- Тщательный сбор анамнеза, с выявлением сопутствующих заболеваний и данных о наличии травм;
- Проведение наружного осмотра области глаз и глазных яблок, пальпация определённых участков (если это возможно);
- Осмотр глазного дна при помощи специальных инструментов с целью оценивания сетчатки, сосудов глазного дна, диски зрительного нерва. При кератите, сопровождающимся помутнением роговицы, выявляется ослабление рефлекса глазного дна;
- Биомикроскопия ― осмотр глазных структур при помощи щелевой лампы, оценивание их прозрачности, рельефа и глубины поражения;
- Флюоресцеиновый тест ― в качестве дополнительной диагностики при подозрении на изъязвление;
- Микробиологические лабораторные исследования ― при инфекционной природе заболевания, направленные на определение возбудителя.
Снижение иммунитета, ношение контактных линз, синдром сухого глаза увеличивают риск возникновения кератита.

Роговица — это передняя часть наружной оболочки глаза. Роговица – важнейшая часть оптической системы глаза, и наше зрение во многом зависит от ее свойств: кривизны поверхности, прозрачности, сферичности, структурной и оптической однородности. Вследствие воспалительного процесса (кератита) могут происходить необратимые изменения роговицы, что приводит к снижению зрительных функций вплоть до слепоты.
Причины и факторы риска воспаления роговицы
Кератит может возникнуть по разным причинам.
Снижение иммунитета, ношение контактных линз, синдром сухого глаза увеличивают риск возникновения кератита.
Наиболее часто встречаются инфекционные кератиты: вирусные, бактериальные, грибковые, хламидийные, паразитарные. Выделяют травматические кератиты, развивающиеся вследствие воздействия на роговицу повреждающих факторов: механических, термических, химических, лучевых. Бывают также кератиты аллергической природы: при весеннем катаре, поллинозах, медикаментозный гигантский сосочковый кератоконъюнктивит.
Воспаление роговицы может быть обусловлено недостатком витаминов, нарушением обмена веществ, различными системными заболеваниями (сахарный диабет, подагра, ревматоидный артрит и др.) Снижение общего и местного иммунитета, ношение контактных линз, синдром сухого глаза увеличивают риск возникновения заболевания.
Клинические проявления кератитов
При воспалении роговицы происходит ее помутнение, которое объясняется скоплением в ткани роговицы различных клеточных элементов (лейкоцитов, лимфоцитов и т.д.). Такое скопление клеток называется инфильтратом. Инфильтраты могут быть единичные или множественные, разной формы, размера и цвета. В зависимости от глубины расположения инфильтрата кератиты подразделяются на поверхностные и глубокие (стромальные).
Поверхностные инфильтраты могут бесследно рассосаться или оставить легкое помутнение на роговице. При более глубоком поражении после стихания воспалительных явлений на роговице остаются разной степени выраженности рубцовые изменения, которые и объясняют низкие зрительные функции.
Свежие инфильтраты имеют нечеткие расплывчатые границы, а инфильтраты в стадии рассасывания — более четкие.
Также при кератитах происходит васкуляризация роговицы — врастание в нее сосудов. Появление сосудов в роговице положительно сказывается на рассасывании инфильтрата, является компенсаторным, защитным явлением, но с другой стороны это обусловливает снижение прозрачности роговицы, так как в норме роговица сосудов не имеет, что и является одним из объяснений ее прозрачности.
Клиническая картина кератита характеризуется так называемым роговичным синдромом - слезотечение, светобоязнь, блефароспазм (глазная щель резко сужена, пациент практически не может открыть глаз). Беспокоит сильная боль, ощущение инородного тела в глазу, покраснение глазного яблока.
Возможно распространение воспалительного процесса на радужку, ресничное тело и склеру. Воспалительный очаг на роговице может изъязвляться, при неблагоприятном течении может произойти перфорация роговицы, проникновение инфекции внутрь глаза с развитием эндофтальмита.
Клиническая картина отдельных форм кератитов имеет свои особенности, а также может изменяться в зависимости от возраста, общего состояния организма, свойств возбудителя и т.п.
Герпетический кератит вызывается вирусом простого герпеса. Он может быть как поверхностным, так и глубоким. Ранний признак поверхностного герпетического кератита — появление в поверхностных слоях роговицы мелких пузырьков, которые самопроизвольно вскрываются и оставляют после себя эрозированную поверхность в виде характерных фигур, чаще в форме ветвей дерева. При глубоких герпетических кератитах инфильтраты также часто имеют древовидную форму, могут отмечаться изъязвления.
Характерное течение имеет гнойная, или ползучая, язва роговицы, возбудителями которой чаще являются кокки (пневмококк, стрептококк, стафилококк). Развитию заболевания часто предшествуют микротравма роговицы или хронический блефароконъюнктивит.
Вначале в центре или в парацентральной зоне роговицы образуется серый очаг, на его месте быстро образуется язва. Один край язвы обычно приподнят, и здесь начинается гнойное расплавление тканей. Процесс быстро прогрессирует и в течение 3—5 дней может охватить всю роговицу. В центре роговица полностью расплавляется. На дне передней камеры глаза скапливается гной (гипопион). После самопроизвольной перфорации роговицы может произойти самоизлечение с образованием грубого рубца роговицы - бельма, или гнойный процесс распространяется на глубжележащие отделы глаза с развитием эндофтальмита.
Нейрогенные кератиты возникают в результате поражения трофических волокон тройничного нерва. В поверхностных слоях центральной части роговицы образуется плоская язва. Процесс вялотекущий, длительный, без субъективных ощущений. Чувствительность роговицы отсутствует. При благоприятном течении язва заживает, оставляя нежное помутнение. При присоединении вторичной инфекции - гнойное воспаление роговицы.
У людей, страдающих туберкулезом, нередко встречается туберкулезно-аллергичсское поражение роговицы и конъюнктивы с образованием мелких узелков — фликтен.
При первых признаках кератита следует как можно быстрее обратиться к офтальмологу!
У пользователей контактных линз часто встречается кератит, вызываемый простейшими микроорганизмами – акантамебой (Acanthamoeba). Акантамебный кератит имеет тяжелое течение, часто поражаются оба глаза, трудно поддается лечению, часто остаются интенсивные помутнения, что значительно снижает зрение.
При первых признаках кератита следует как можно быстрее обратиться к офтальмологу. Кератит лечится в стационаре под ежедневным контролем врачей, поскольку в результате могут образовываться грубые рубцовые изменения роговицы со значительным снижением зрения, вплоть до полной слепоты.
Диагностика
Диагноз кератита и его вид устанавливают на основании особенностей клинической картины и данных анамнеза. Основной метод исследования при кератитах – осмотр на щелевой лампе - биомикроскопия глаза, с ее помощью можно определить размеры инфильтрата, глубину и характер поражения.
Для подтверждения изъязвления используется проба с флюоресцеином - при инстилляции в конъюнктивальный мешок 1% раствора флюоресцеина зона изъязвления окрашивается в зеленый цвет.
Для определения тактики лечения важную роль играют бактериологическое исследование. Берется материал с краев и дна язвенного дефекта, затем высевается на соответствующие среды, определяется вид возбудителя и его чувствительность к антибиотикам.
Лечение кератитов
Лечение зависит от причины кератита, глубины поражения роговицы, тяжести течения заболевания.
При кератитах лекарственные средства применяются в виде глазные капель, мазей, препараты вводят в виде инъекций под конъюнктиву. Также назначаются таблетированные формы, внутримышечные и даже внутривенные инъекции.
При бактериальных кератитах показаны антибиотики и сульфаниламидные препараты сначала широкого спектра действия, а при получении результатов бактериологического исследования - с учетом чувствительности возбудителя.
При вирусных кератитах применяется противовирусная терапия: препараты, содержащие интерферон и индукторы (стимуляторы) интерферона. При герпетических кератитах – капли, мази, таблетки, содержащие ацикловир. Наиболее современный противогерпетический препарат - ганцикловир (зирган - глазной гель).
Использование кортикостероидных препаратов не рекомендуется, так как они могут привести к изъязвлению и перфорации роговицы. Стероиды используются после стихания острой фазы воспаления для улучшения рассасывания помутнений на роговице.
При изъязвлениях используют также физические методы лечения: диатермокоагуляция, лазеркоагуляция, криоаппликация язвы. Может назначаться электро- и фонофорез с различными лекарственными средствами: антибиотиками, ферментами и др. Широко применяются средства, способствующие эпителизации роговицы – обычно в виде гелей и мазей. Назначаются также биогенные стимуляторы для ускорения заживления и повышения местного иммунитета.
По показаниям: угроза перфорации, выраженное снижение остроты зрения в результате рубцовых изменений, косметический дефект и др., производят пластику роговицы в различном объеме.
Прогноз и профилактика
Прогноз при кератитах, в первую очередь зависит от локализации и глубины поражения роговицы. При своевременном лечении поверхностные инфильтраты полностью рассасываются либо остаются легкие помутнения, практически не оказывающие влияния на остроту зрения.
Глубокие кератиты, язвы, особенно если они локализуются в центральной и парацентарльной зоне роговицы, способны приводить к значительному снижению остроты зрения вследствие развития интенсивных помутнений и формирования грубых рубцов.
Профилактика кератитов заключается в предупреждении травм и микротравм глаза, что включает себя применение защитных очков, техники безопасности на производстве, строительстве.
Необходимо тщательное соблюдение правил ношения и ухода при использовании контактных линз; предупреждение попадания в глаз различных химических веществ, приводящих к развитию ожога роговицы и слизистой глаза; своевременное выявлении и лечении хронических блефаритов, конъюнктивитов; коррекция иммунодефицитных состояний. При начальных проявлениях заболевания своевременное обращение к специалисту является залогом успешного лечения и сохранения зрения.
Кератит – это воспалительное поражение роговицы глаза, проявляющееся снижением зрения и помутнением роговицы. С кератитом имеется дело, когда передние ресничные артерии сильно инъецированы (цилиарная инъекция), когда роговая оболочка мутна и ее блеск исчез или когда на ней находится язва.
Цилиарная инъекция может достигать различной степени, от слабого розово-красного пояска по краю роговой оболочки до темно-багрово-красной окраски, захватывающей всю склеру; обычно существует тогда также инъекция конъюнктивальных сосудов. Помутнение может занимать всю роговую оболочку или только небольшой участок ее; оно может иметь различные оттенки – желтовато-серый или гнойно-желтый, но никогда не бывает чисто белого цвета (рубцовое помутнение); оно представляется разлитым или (нередко только при боковом освещении или при увеличении с помощью лупы) состоящим из точек, пятнышек или полосок. Блеск уменьшается и исчезает, поверхность роговицы тускла или как бы истыкана вследствие неравномерного набухания эпителия или частичного дефекта его.
Чтобы определить состояние поверхности роговой оболочки, вызывают на ней отражение, т. е. заставляют скользить по различным частям роговицы при движениях глаза отраженное изображение окна. Тогда по резкости изображения можно определить, шероховата, тускла или блестяща поверхность, а по искажениям отдельных частей изображения можно установить, существуют углубления или возвышения, и вообще имеются ли изменения кривизны роговой оболочки.
Субъективные расстройства при кератите состоят в светобоязни, слезотечении, болях, спазме век – явлениях, которые иногда отсутствуют или же выражены в незначительной степени, а также в расстройстве зрения, которое наблюдается всегда, если помутнение достигло области зрачка.
Причины возникновения
Кератит вызывает проникновение в роговицу патогенных микроорганизмов (бактерий, вирусов, грибков, простейших). Это создает воспалительные инфильтраты, которые вызывают потерю прозрачности. Воспаление роговицы также может быть связано с действием аллергенов.
Наиболее распространенной причиной кератита является разрушение эпителия роговицы, ношение контактных линз, нарушение состава и секреции слезной пленки, использование глазных лекарств, иммунодефицит организма.
Негнойный (неязвенный) кератит
Данный вид заболевания роговицы глаза характеризуется появлением сероватого разлитого помутнения, которое обычно начинается на периферии (нередко вверху), а затем захватывает всю окружность и в итоге также центральную часть роговицы. При осмотре при боковом освещении и с помощью лупы помутнение оказывается состоящим из многочисленных, лежащих на различной глубине, неясных, сливающихся пятен, к которым изредка присоединяются полоски и иногда происходящие от иритической экссудации точечные и пятнистые отложения на задней поверхности роговицы, которые не всегда легко отличить от помутнений в самой ткани роговицы. Поверхность роговой оболочки при этом тусклая, лишена блеска, как бы истыкана. Цилиарная инъекция, которая всегда существует и которой начинается болезнь, может быть выражена в различной степени.
Вскоре после помутнения роговицы в последней начинается развитие новообразованных сосудов, которые лежат в глубине роговицы и, разветвляясь, идут по направлению к центру роговицы. Они наблюдаются в различном количестве; редко их бывает чрезвычайно мало, с другой стороны при максимальном своем развитии они могут так покрыть всю роговую оболочку, что она представляется равномерно красной. Обычно сосуды не доходят до средины роговицы, с течением времени они становятся тоньше и нередко полностью исчезают, иногда же даже спустя несколько лет существуют ясные остатки их. При этом роговая оболочка становится прозрачной или почти прозрачной, начиная с краев. Язвы образуются чрезвычайно редко.
Нарушение зрения при паренхиматозном кератите чаще всего весьма значительно, при полном и интенсивном помутнении существует только количественное светоощущение.
Помутнения могут полностью исчезнуть и, благодаря этому, зрение становится снова нормальным или, по крайней мере, удовлетворительным, что составляет правило. Но иногда остаются стойкие помутнения.
Течение паренхиматозного кератита весьма медленное. Если явления со стороны сосудистой системы интенсивны, то обычно течение несколько более быстрое. Во всяком случае болезнь продолжается всегда несколько месяцев и до исчезновения помутнений (если только они не остаются навсегда) может пройти год и даже более. Нередко наблюдаются осложнения со стороны сосудистого тракта – ирит, иридоциклит, а также склерит. Затем могут остаться передние синехии и экссудативные пленки в зрачке.
Паренхиматозный кератит, встречающийся в большинстве случаев в возрасте 10-25 лет, поражает обычно оба глаза, или одновременно, или нередко спустя много месяцев один после другого. Возможны рецидивы болезни.
Эта редкая форма наблюдается по большей части у лиц пожилого возраста, обычно на одном глазу, редко на обоих. При явлениях умеренного раздражения образуется на краю роговой оболочки узкое, серое, впоследствии серо-желтое и даже гнойно-желтое помутнение, которое прилегает непосредственно к склере и поэтому подходит под лимбус, с другой же стороны проникает на 1-2 мм в прозрачную роговицу. Этот краевой мутный поясок охватывает иногда 1/3-1/2 окружности роговицы (чаще всего вверху), реже всю периферию роговой оболочки. Поверхность роговицы на месте помутнения слегка тускла, но не обнаруживает дефектов, даже отторжения эпителия. Вскоре лимбус настолько сильно надвигается, что он полностью покрывает своими сосудами помутнение. В течение 1-2 недель явления раздражения исчезают, краевой же инфильтрат превращается в стойкое серое помутнение роговицы, весьма похожее на arcus senilis (старческая дуга), от которого оно отличается главным образом тем, что не отделено прозрачным поясом от края склеры, а переходит в последний без ясных границ.
Ирит при глубоком кератите не развивается, равно как не образуются язвы роговицы. Вследствие краевой локализации стойкого помутнения этот вид кератита не представляет никакой опасности для зрения.
При этой форме роговица мутная (полосками или диффузно) и тусклая, вследствие глубоколежащего инфильтрата. При явлениях сильных болей на поверхности роговицы появляются пузырьки, которые могут достигать значительной величины (до 4-5 мм); они могут быть в большом количестве, или же существует только один пузырек. Пузырьки, в особенности большие, не напряжены, а дряблы, и их содержимое перемещается от давления век.
Везикулезный кератит никогда не встречается на здоровых глазах, в большинстве случаев он поражает глаза, ослепшие от иридоциклита или глаукомы или обладающие лишь незначительным зрением.
Гнойный (язвенный) кератит
Дефект на поверхности роговицы, образовавшийся вследствие нагноения, называют язвой роговой оболочки.
Прогрессирующая язва роговицы имеет серое или желтовато-гнойное дно, нередко припухшие края и серо- или гнойно-желтую инфильтрированную окружность. Она может распространяться в ширину и в глубину или прогрессировать в одном направлении, между тем как в другом происходит заживление, т. е. язва как бы ползет дальше – так называемая ползучая, серпигинозная язва. При прогрессирующей язве почти всегда существует цилиарная инъекция.
Когда язва роговицы заживает, то это происходит не так, как, например, на коже, путем стягивания окружающих тканей, а путем образования замещающей ткани. Сначала начинает уменьшаться инфильтрация по окружности, мутная кайма проясняется, дно язвы очищается, возвышение краев исчезает и поверхность становится гладкой. Нередко также на поверхности или в глубине роговой оболочки развиваются отдельные сосуды, идущие к язве, но не всегда достигающие последней. Вместе с тем уменьшается цилиарная инъекция. На месте язвы снова образуется эпителиальный покров, после выделения остатков распавшейся ткани, и в то же время образуются новые волоконца, идущие параллельно дну язвы, очень похожие на ткань роговицы, но не обладающие ее прозрачностью, так что такая заживающая язва имеет серый цвет. Таким образом обычно заполняется весь дефект. Постепенно происходит просветление ткани, так что при благоприятных условиях, т. е. если язва была не очень глубока и больной молод и крепок, наступает почти полное восстановление. Оно, однако, все же не совсем полное, поэтому эпителий слегка отличается от нормального. В других случаях просветление не достигает такой степени или не наступает совсем, если образовалась непрозрачная рубцовая ткань, т. е. остается рубец. Если заполнение язвы произошло не полностью, то на месте ее остается фасетка.
Если язва идет вглубь и незначительна, то в нее может выпасть десцеметова оболочка и тогда образуется кератоцеле, которая иногда может остаться навсегда; если язва велика, то нормальное внутриглазное давление в состоянии выпятить дно язвы и может образоваться эктатический рубец. Обычно, однако, при таких условиях происходит прободение. Тонкое дно язвы лопается вследствие наступившего почему-либо внезапного повышения внутриглазного давления, например, при натуживании, кашле, нагибании, поднимании тяжелого предмета и т. п. Вследствие того, что наружные мышцы глаза сокращаются и производят давление на потерявшее эластичность глазное яблоко, водянистая влага выдавливается через прободное отверстие, радужная оболочка и хрусталик придавливаются к роговице, камера, следовательно, исчезает (что представляет самый надежный признак наступившего прободения); зрачок суживается. В то же время наступает гиперемия глазного яблока; может даже произойти кровоизлияние внутрь глаза. Если язва была большая и прободение произошло со значительной силой, то через отверстие могут выскочить хрусталик и часть стекловидного тела и может развиться панофтальмит. На язвенный процесс прободение в большинстве случаев оказывает благоприятное влияние, язва перестает увеличиваться и начинает заживать. В определенных случаях стараются создать эти благоприятные условия при помощи прокола роговицы.
Если язва была очень мала, то обрывки лопнувшей десцеметовой оболочки могут склеиться, вследствие чего может наступить закрытие прободного отверстия и радужная оболочка может возвратиться в нормальное положение. Но обычно радужная оболочка, прилегающая к отверстию и склеивающаяся с его краями, впячивается в последнее и выпячивается иногда на большом протяжении образуемой ресничным телом водянистой влагой (выпадение радужной оболочки). Если отверстие язвы таким образом закупоривается, то водянистая влага снова накапливается, хрусталик и радужная оболочка отходят на старые места и только часть последней, лежащая в отверстии язвы, остается в нем; образуется передняя синехия, которая может иметь различный вид. Если прободное отверстие было очень маленькое, то в нем могут остаться только отдельные волокна передней поверхности радужной оболочки; последняя вся возвращается на старое место, и только тонкая ниточка идет поперек через камеру к рубцу язвы. Но и эта ниточка может разорваться, и только следы бурого пигмента указывают на бывшее прободение. Обычно синехия захватывает всю толщу радужной оболочки и с рубцом срастается либо ее периферическая часть, либо ее зрачковый край; тогда зрачок всегда подтянут к рубцу и не имеет уже своей круглой формы. Когда прободение произошло в центре и язва была большая, то в рубце может оказаться весь зрачковый край, так что зрачка уже не существует (полная передняя синехия). При этом хрусталик часто теряет свою прозрачность.
Если язва расположена в таком месте, где против нее не лежит радужная оболочка, следовательно в области зрачка, или если прободное отверстие расположено так, что радужная оболочка закрывает отверстие зрачковым краем лишь отчасти, то водянистая влага постоянно просачивается, т. е. имеется свищ роговой оболочки. Он может существовать очень долго, временами закрываться и снова открываться, что может повести к расстройствам питания всего глазного яблока.
Возможно еще и другое осложнение. При центральном прободении, если хрусталик прилегает к роговице (в особенности у новорожденных вследствие тонкости радужной оболочки), может спаяться с прободным отверстием также хрусталик благодаря пластической массе, закрывающей прободение. При отхождении хрусталика назад эта спаивающая масса вытягивается в виде тяжа, который проходит поперек камеры и в редких случаях остается навсегда, но в большинстве случаев разрывается, так что от него на передней поверхности сумки остается лишь точечное помутнение или конусообразное отложение. Этот способ происхождения катаракты наблюдается лишь в исключительных случаях.
Выпадение радужной оболочки заживает таким образом, что оно покрывается рубцовой тканью, которая, если выпавшая часть выпячена, оттесняет ее, благодаря своему сморщиванию, до уровня роговицы. Если окончательный рубец толстый, то вросшая в него радужная оболочка совершенно незаметна, но в большинстве случаев в центре его имеется серое или черноватое пятно – след радужной оболочки. Если разрушенная часть роговицы была очень велика, или была гнойно разрушена вся роговица, так что обнажается вся радужная оболочка или большая часть ее, то заживление происходит таким образом, что сначала дефект с краев уменьшается благодаря образованию рубцовой ткани; затем появляются отдельные мостики соединительной ткани поперек дефекта, разделяющие его на два или большее число незначительных участков, так что образуется как бы сетка, через петли которой выпячиваются отдельные части, пока все не покроется рубцовой массой. Наиболее благоприятный исход заключается в образовании плоского рубца, занимающего место всей роговицы; или же сморщивается все глазное яблоко (особенно, если выпал хрусталик) и развивается атрофия глазного яблока . Но и в тех случаях, когда разрушена лишь часть роговицы, может наступить уплощение сохранившейся ее части, что вызывает иногда невозможность образования зрачка (уплощение роговицы).
Часто случается, что рубцы роговицы с передней синехией, особенно если они превышают определенную величину (4 2 мм), становятся эктатическими, или, если радужная оболочка была обнажена вся или на большом протяжении, происходит выпячивание всей этой части.
Патологическая анатомия
Патологоанатомически при кератите имеется дело с присутствием в ненормальном количестве лимфоидных клеток (блуждающие клетки подвижные тела роговой оболочки), которые отчасти эмигрируют из кровеносных сосудов краевой петлистой сети, отчасти же произошли от того, что блуждающие клетки размножились путем деления и неподвижные клетки стали блуждающими. Вместе с тем может произойти новообразование кровеносных сосудов, исходящих из краевых сосудов, а, может быть, происходящих и из клеток роговой оболочки.
Если круглые клетки имеются не в чрезмерном количестве, то ткань роговой оболочки, которую они инфильтрируют, остается нормальной, и поэтому после исчезновения клеток может наступить полное восстановление. Но если их очень много, то происходит мацерация и некроз ткани роговой оболочки и образуется дефект, который или открыт наружу (язва), или окружен со всех сторон неповрежденной тканью (абсцесс). Поэтому можно различать гнойные и негнойные формы кератита (язвенные и неязвенные).
Диагностика
Клиническая картина кератита является характерной, но бывает трудно устранить первопричину (этиологию) заболевания.
Бактериальное воспаление обычно возникает после повреждения эпителия роговицы, хотя некоторые бактерии вызывают воспаление без повреждения. Ограниченная мутность белой роговицы может быть вызвана золотистым стафилококком, а синегнойная палочка проявляться некрозом всей роговицы с густым слизисто-кожным секретом.
Вирусное воспаление может поражать пациентов с ослабленным иммунитетом. Это может наблюдаться при инфицировании аденовирусами или вирусами герпеса.
Грибковые инфекции роговицы (кератомикозы) имеют вид извитой бело-серой язвы с сухим центральным дном. Их возникновение часто связано с контактом роговицы с деревом (например, травмой при работе с древесиной).
Пролиферативный кератит развивается вследствие ношения контактных линз. Для него характерны сильные боли после втирания век и возникновение аннулопатии роговицы.
Глубокий кератит может возникнуть при туберкулезе и бруцеллезе.
В диагностике одну из главных ролей играют микробиологические тесты. Дополнительные тесты:
• оптическая когерентная томография;
• изображение роговицы в биомикроскопе.
Лечение
Лечение кератит включает местную, а в некоторых случаях общую терапию. Если имеет место иммунологический процесс, то используются кортикостероиды. При бактериальном кератите производится бактериологический тест для точного определения возбудителя и последующее назначения необходимого антибиотика.
Вирусный конъюнктивит и кератит лечатся только симптоматически, потому что нет лекарственных средств для устранения репликации аденовирусов.
При грибковом кератите противогрибковые препараты используются в форме капель, мазей и препаратов общего действия.
Протозойный кератит лечится специальными мазями и каплями.
Отсутствие прогресса в лечении, когда вся роговица занята болезненным процессом, может являться показанием к хирургическому вмешательству.
Читайте также:


