Помутнение роговицы глаза после кератита чем лечить
Изобретение относится к медицине и предназначено для лечения помутнений роговицы после вирусных кератитов. Фототерапевтическую кератоэктомию проводят в зоне абляции роговицы диаметром 9 мм. В первый день после операции проводят противорецидивное лечение раствором полудана в виде субконъюктивальных инъекций 1 - 2 раза в неделю по 100 - 200 А.ед. в 0,5 мл физиологического раствора и в виде инстилляций раствора полудана 200 А.ед. в 2,0 мл физиологического раствора. Вводят в конъюктивальный мешок оперированного глаза 2 - 4 раза в день по 1 - 2 капле. Способ позволяет избежать появления астигматизма.
Изобретение относится к медицине, точнее к офтальмологии, и касается лечения помутнений роговицы после вирусных кератитов.
Из всех оболочек глазного яблока чаще поражается наружная оболочка, главным образом ее передняя часть - роговица. Два основных фактора влияет на это: один из них - слабая защищенность ее от неблагоприятных внешних воздействий, другой - роговая оболочка не имеет собственных сосудов, что приводит к худшим условиям питания по сравнению с другими оболочками.
Клиническая картина - важнейший критерий в ранней диагностике вирусных кератитов. Однако присущий ему полиморфизм затрудняет своевременную диагностику этого заболевания, тем не менее можно выявить группу общих признаков, характерных для различных клинических форм болезни: частая связь вирусного кератита с общим инфекционным заболеванием; наличие сопутствующих герпетических высыпаний на коже лица и слизистой оболочке губ; нейротрофический характер поражения; неврологическая боль по ходу ветвей тройничного нерва; склонность к рецидивам.
Наиболее близким способом лечения помутнений роговицы после вирусных кератитов является фототерапевтическая кератэктомия на эксимерном лазере. При операции зона абляции роговицы соответствует размеру помутнения роговицы. Обычно диаметр помутнения составляет 1-3 мм, соответственно и зона абляции равна 1-3 мм (Graefe's Arcyive f. Climical and Expte Ophthamol., 1997, v. 235, 5, 296-305).
Недостатком этого способа является возможность частых рецидивов кератитов (до 30-40% случаев), а также появление неправильного астигматизма, который трудно поддается коррекции.
Предложенный способ лечения помутнений роговицы после вирусных кератитов, включает в себя фототерапевтическую кератэктомию с помощью эксимерного лазера, причем фототерапевтическую кератoэктомию проводят в зоне абляции 9 мм, в первый день после операции проводят противорецидивное лечение раствором полудана в виде субконъюктивальных инъекций 1-2 раза в неделю по 100-200 А.ед. в 0,5 мл физиологического раствора и в виде инстилляций раствора полудана 200 ед. в 2,0 мл в конъюктивальный мешок оперированного глаза 2-4 раза в день по 1-2 капле.
Согласно предложенному способу создается максимально возможная зона абляции - 9 мм, именно такая максимальная зона абляции позволяет удалить вирусы, находящиеся в латентной форме. Когда зона абляции составляет диаметр помутнений, то не захватываются участки, находящиеся рядом. Согласно нашим исследованиям новые помутнения возникают рядом с теми, которые были удалены, именно этот факт позволил сделать вывод, что вокруг помутнений после вирусных кератитов существуют зоны, в которых находятся вирусы в состоянии покоя.
Использование раствора полудана при лечении вирусных кератитов известно (см. А.А. Каспаров "Офтальмогерпес".- М.: Медицина, 1994, с. 175-177). В источнике говорится об использовании полудана как терапевтического средства при лечении острых вирусных кератитов, однако в источнике не упоминается об использовании полудана как профилактического средства при лечении помутнений после вирусных кератитов. Сочетание фототерапевтической кератоэктомии с последующим профилактическим лечением полуданом приводит не только к устранению помутнений в глазу, но и уменьшает возможность рецидивов вирусных кератитов. Первые пациенты, на которых была применена настоящая методика лечения, обратились в клинику 15 месяцев назад, в течение года пациенты наблюдались в клинике, жалоб на зрение не было. К настоящему времени было проведено 34 операции, жалоб у пациентов, которые продолжают наблюдаться в клинике, не поступало. Рецидивов вирусных кератитов не наблюдалось. Очень важно и то, что лечение начинают сразу на первый день после операции, когда роговица еще не эпителизировалась.
В известном способе лечения помутнений после вирусных кератитов, когда используется только фототерапевтическая кератоэктомия, рецидивы отмечались в 30-40%. В предложенном способе не отмечались рецидивы, что позволяет утверждать необходимость и достаточность признаков, изложенных в формуле изобретения для достижения технического результата. Кроме того, при создании такой большой зоны абляции резко снижается вероятность возникновения неправильного астигматизма после проведения фототерапевтической кератоэктомии.
Известно, что полудан является индуктором интерферона, к препаратам этого ряда относятся также "Вирулекс" и "Зовиракс". Однако, по нашим данным, указанные препараты не так эффективны, как полудан, поэтому в нашей клинике используется только полудан в данной методике.
Обычно лечение полуданом проводят в течение 3-10 дней после полной эпителизации зоны абляции. Если у пациента бывают частые рецидивы, то применяют высокие концентрации полудана и лечение проводят после эпителизации в течение длительного срока, если у пациента не было рецидивов, то обычно лечение прекращают через три дня после эпителизации.
Основным симптомом кератита, в том числе и вирусного, является помутнение роговицы, обусловленное инфильтрацией ее клеточными элементами и отеком. Помутнения могут быть различной величины и формы, они располагаются в различных участках роговицы, могут локализоваться в ее поверхностных или глубоких слоях. В зависимости от характера клеточных элементов варьируется цвет помутнения: серый цвет при наличии лимфоидных клеток и желтый цвет при наличии лейкоцитов. При цитологическом исследовании обнаруживают преобладание клеток моноцитарного типа и выраженную дегенерацию эпителиальных клеток.
В клинику обратился пациент П., 40 лет, с жалобами на снижение зрения правого глаза. Установлено, что полгода назад пациент перенес аденовирусный кератоконъюнктивит правого глаза. При осмотре глаз спокойный, в центре роговицы 3 круглых помутнения диаметром от 1 до 3 мм. Острота зрения 0,2, откорригировать зрение не удалось.
Было решено провести фототерапевтическую кератоэктомию с использованием эксимерного лазера. Зона абляции составляла 9 мм, в нее вошли все три помутнения. В первый же день после операции была произведена субконъюктивальная инъекция раствора полудана 100 А.ед в 0,5 мл физиологического раствора. После этого были назначены инстилляции раствора полудана 200 А.ед. в 2 мл физиологического раствора по 2 капле 4 раза в день ежедневно. При осмотре пациента на четвертый день после фототерапевтической кератоэктомии установлено, что зона абляции полностью эпителизировалась. Были продолжены инстилляции полудана в течение 10 дней, через неделю после операции была сделана еще одна субконъюктивальная инъекция раствора полудана.
При наблюдении пациента в течение года не отмечалось жалоб последнего на недостатки зрения. Острота зрения сохранялась высокой, роговица была сферичной, рефракция + 0,25 D.
В клинику обратился пациент Л., 21 года, с жалобами на ухудшение зрения. При анамнезе выяснено, что пациент занимается плаванием и у него несколько месяцев назад был острый фолликулярный конъюнктивит с включениями Провачека-Гальберштедтера. При осмотре было выявлено, что в левом глазу имеется помутнение размером 4,5 мм. Глаз спокойный. Пациенту была предложена фототерапевтическая кератоэктомия. Операция проводилась на эксимерном лазере, зона абляции роговицы составила 9 мм. На первый же день после операции была проведена субконъюктивальная инъекция раствора полудана 100 А. ед. в 0,5 мл физиологического раствора. После этого были назначены инстилляции раствора полудана 200 А.ед. по 2 капле 3 раза в день. На четвертый день после операции зона абляции полностью эпителизировалась. Инстилляции раствором полудана продолжались еще три дня, после чего лечение было прекращено. Пациент наблюдался в течение года после фототерапевтической кератоэктомии, острота зрения 1,0, роговица была сферической, рефракция составляла 0,25 D. Жалобы у пациента отсутствовали.
В клинику обратилась пациентка К., 34 лет, с жалобами на ухудшение зрения. При анамнезе выяснено, что полтора года назад пациентка перенесла буллезный кератоиридоциклит. Впоследствии возникали рецидивы и проводилось терапевтическое лечение. При осмотре правого глаза были обнаружены помутнения диаметром от 1 до 3 мм, глаз спокойный. Пациентке была проведена фототерапевтическая кератоэктомия с зоной абляции 3 мм, в первый день после операции была сделана субконъюктивальная инъекция полудана 200 А.ед. в 0,5 мл физиологического раствора и назначены инстилляции полудана 200 А. ед. в 2,0 мл физиологического раствора по 2 капле 4 раза в день. Зона абляции эпителизировалась на пятый день после операции. Была сделана вторая субконъюктивальная инъекция полудана и продолжили инстилляции полуданом. Через пятнадцать дней после операции лечение было отменено.
При наблюдении пациентки в течение года отмечена высокая острота зрения, роговица была сферична. Рецидивов заболевания отмечено не было.
Таким образом, предложенный способ позволяет лечить помутнения роговицы после вирусных кератитов, позволяет избежать рецидивов заболевания, не приводит к появлению неправильного астигматизма.
Способ лечения помутнений роговицы после вирусных кератитов фототерапевтической кератоэктомией с использованием эксимерного лазера, отличающийся тем, что фототерапевтическую кератоэктомию проводят в зоне абляции роговицы диаметром 9 мм и в первый день после операции проводят противорецидивное лечение раствором полудана в виде субконъюктивальных инъекций 1 - 2 раза в неделю по 100 - 200 А.ед. в 0,5 мл физиологического раствора и в виде инстилляций раствора полудана 200 А.ед. в 2,0 мл физиологического раствора в конъюктивальный мешок оперированного глаза 2 - 4 раза в день по 1 - 2 капле.
NF4A Восстановление действия патента Российской Федерации на изобретение
Снижение иммунитета, ношение контактных линз, синдром сухого глаза увеличивают риск возникновения кератита.

Роговица — это передняя часть наружной оболочки глаза. Роговица – важнейшая часть оптической системы глаза, и наше зрение во многом зависит от ее свойств: кривизны поверхности, прозрачности, сферичности, структурной и оптической однородности. Вследствие воспалительного процесса (кератита) могут происходить необратимые изменения роговицы, что приводит к снижению зрительных функций вплоть до слепоты.
Причины и факторы риска воспаления роговицы
Кератит может возникнуть по разным причинам.
Снижение иммунитета, ношение контактных линз, синдром сухого глаза увеличивают риск возникновения кератита.
Наиболее часто встречаются инфекционные кератиты: вирусные, бактериальные, грибковые, хламидийные, паразитарные. Выделяют травматические кератиты, развивающиеся вследствие воздействия на роговицу повреждающих факторов: механических, термических, химических, лучевых. Бывают также кератиты аллергической природы: при весеннем катаре, поллинозах, медикаментозный гигантский сосочковый кератоконъюнктивит.
Воспаление роговицы может быть обусловлено недостатком витаминов, нарушением обмена веществ, различными системными заболеваниями (сахарный диабет, подагра, ревматоидный артрит и др.) Снижение общего и местного иммунитета, ношение контактных линз, синдром сухого глаза увеличивают риск возникновения заболевания.
Клинические проявления кератитов
При воспалении роговицы происходит ее помутнение, которое объясняется скоплением в ткани роговицы различных клеточных элементов (лейкоцитов, лимфоцитов и т.д.). Такое скопление клеток называется инфильтратом. Инфильтраты могут быть единичные или множественные, разной формы, размера и цвета. В зависимости от глубины расположения инфильтрата кератиты подразделяются на поверхностные и глубокие (стромальные).
Поверхностные инфильтраты могут бесследно рассосаться или оставить легкое помутнение на роговице. При более глубоком поражении после стихания воспалительных явлений на роговице остаются разной степени выраженности рубцовые изменения, которые и объясняют низкие зрительные функции.
Свежие инфильтраты имеют нечеткие расплывчатые границы, а инфильтраты в стадии рассасывания — более четкие.
Также при кератитах происходит васкуляризация роговицы — врастание в нее сосудов. Появление сосудов в роговице положительно сказывается на рассасывании инфильтрата, является компенсаторным, защитным явлением, но с другой стороны это обусловливает снижение прозрачности роговицы, так как в норме роговица сосудов не имеет, что и является одним из объяснений ее прозрачности.
Клиническая картина кератита характеризуется так называемым роговичным синдромом - слезотечение, светобоязнь, блефароспазм (глазная щель резко сужена, пациент практически не может открыть глаз). Беспокоит сильная боль, ощущение инородного тела в глазу, покраснение глазного яблока.
Возможно распространение воспалительного процесса на радужку, ресничное тело и склеру. Воспалительный очаг на роговице может изъязвляться, при неблагоприятном течении может произойти перфорация роговицы, проникновение инфекции внутрь глаза с развитием эндофтальмита.
Клиническая картина отдельных форм кератитов имеет свои особенности, а также может изменяться в зависимости от возраста, общего состояния организма, свойств возбудителя и т.п.
Герпетический кератит вызывается вирусом простого герпеса. Он может быть как поверхностным, так и глубоким. Ранний признак поверхностного герпетического кератита — появление в поверхностных слоях роговицы мелких пузырьков, которые самопроизвольно вскрываются и оставляют после себя эрозированную поверхность в виде характерных фигур, чаще в форме ветвей дерева. При глубоких герпетических кератитах инфильтраты также часто имеют древовидную форму, могут отмечаться изъязвления.
Характерное течение имеет гнойная, или ползучая, язва роговицы, возбудителями которой чаще являются кокки (пневмококк, стрептококк, стафилококк). Развитию заболевания часто предшествуют микротравма роговицы или хронический блефароконъюнктивит.
Вначале в центре или в парацентральной зоне роговицы образуется серый очаг, на его месте быстро образуется язва. Один край язвы обычно приподнят, и здесь начинается гнойное расплавление тканей. Процесс быстро прогрессирует и в течение 3—5 дней может охватить всю роговицу. В центре роговица полностью расплавляется. На дне передней камеры глаза скапливается гной (гипопион). После самопроизвольной перфорации роговицы может произойти самоизлечение с образованием грубого рубца роговицы - бельма, или гнойный процесс распространяется на глубжележащие отделы глаза с развитием эндофтальмита.
Нейрогенные кератиты возникают в результате поражения трофических волокон тройничного нерва. В поверхностных слоях центральной части роговицы образуется плоская язва. Процесс вялотекущий, длительный, без субъективных ощущений. Чувствительность роговицы отсутствует. При благоприятном течении язва заживает, оставляя нежное помутнение. При присоединении вторичной инфекции - гнойное воспаление роговицы.
У людей, страдающих туберкулезом, нередко встречается туберкулезно-аллергичсское поражение роговицы и конъюнктивы с образованием мелких узелков — фликтен.
При первых признаках кератита следует как можно быстрее обратиться к офтальмологу!
У пользователей контактных линз часто встречается кератит, вызываемый простейшими микроорганизмами – акантамебой (Acanthamoeba). Акантамебный кератит имеет тяжелое течение, часто поражаются оба глаза, трудно поддается лечению, часто остаются интенсивные помутнения, что значительно снижает зрение.
При первых признаках кератита следует как можно быстрее обратиться к офтальмологу. Кератит лечится в стационаре под ежедневным контролем врачей, поскольку в результате могут образовываться грубые рубцовые изменения роговицы со значительным снижением зрения, вплоть до полной слепоты.
Диагностика
Диагноз кератита и его вид устанавливают на основании особенностей клинической картины и данных анамнеза. Основной метод исследования при кератитах – осмотр на щелевой лампе - биомикроскопия глаза, с ее помощью можно определить размеры инфильтрата, глубину и характер поражения.
Для подтверждения изъязвления используется проба с флюоресцеином - при инстилляции в конъюнктивальный мешок 1% раствора флюоресцеина зона изъязвления окрашивается в зеленый цвет.
Для определения тактики лечения важную роль играют бактериологическое исследование. Берется материал с краев и дна язвенного дефекта, затем высевается на соответствующие среды, определяется вид возбудителя и его чувствительность к антибиотикам.
Лечение кератитов
Лечение зависит от причины кератита, глубины поражения роговицы, тяжести течения заболевания.
При кератитах лекарственные средства применяются в виде глазные капель, мазей, препараты вводят в виде инъекций под конъюнктиву. Также назначаются таблетированные формы, внутримышечные и даже внутривенные инъекции.
При бактериальных кератитах показаны антибиотики и сульфаниламидные препараты сначала широкого спектра действия, а при получении результатов бактериологического исследования - с учетом чувствительности возбудителя.
При вирусных кератитах применяется противовирусная терапия: препараты, содержащие интерферон и индукторы (стимуляторы) интерферона. При герпетических кератитах – капли, мази, таблетки, содержащие ацикловир. Наиболее современный противогерпетический препарат - ганцикловир (зирган - глазной гель).
Использование кортикостероидных препаратов не рекомендуется, так как они могут привести к изъязвлению и перфорации роговицы. Стероиды используются после стихания острой фазы воспаления для улучшения рассасывания помутнений на роговице.
При изъязвлениях используют также физические методы лечения: диатермокоагуляция, лазеркоагуляция, криоаппликация язвы. Может назначаться электро- и фонофорез с различными лекарственными средствами: антибиотиками, ферментами и др. Широко применяются средства, способствующие эпителизации роговицы – обычно в виде гелей и мазей. Назначаются также биогенные стимуляторы для ускорения заживления и повышения местного иммунитета.
По показаниям: угроза перфорации, выраженное снижение остроты зрения в результате рубцовых изменений, косметический дефект и др., производят пластику роговицы в различном объеме.
Прогноз и профилактика
Прогноз при кератитах, в первую очередь зависит от локализации и глубины поражения роговицы. При своевременном лечении поверхностные инфильтраты полностью рассасываются либо остаются легкие помутнения, практически не оказывающие влияния на остроту зрения.
Глубокие кератиты, язвы, особенно если они локализуются в центральной и парацентарльной зоне роговицы, способны приводить к значительному снижению остроты зрения вследствие развития интенсивных помутнений и формирования грубых рубцов.
Профилактика кератитов заключается в предупреждении травм и микротравм глаза, что включает себя применение защитных очков, техники безопасности на производстве, строительстве.
Необходимо тщательное соблюдение правил ношения и ухода при использовании контактных линз; предупреждение попадания в глаз различных химических веществ, приводящих к развитию ожога роговицы и слизистой глаза; своевременное выявлении и лечении хронических блефаритов, конъюнктивитов; коррекция иммунодефицитных состояний. При начальных проявлениях заболевания своевременное обращение к специалисту является залогом успешного лечения и сохранения зрения.

С помощью лазерной коррекции зрения можно не только исправить близорукость, дальнозоркость и астигматизм, но и различные патологии роговицы. Одной из наиболее распространенных среди них является ее помутнение. Как избавиться от помутнения роговицы при помощи лазерной коррекции зрения?
Помутнение роговицы глаза часто возникает на фоне недолеченного кератита или является последствием дистрофии различного генеза. Помутнения всегда сопровождаются разным видами аметропии, например, близорукостью, дальнозоркостью или астигматизмом.
Данная патология роговой оболочки глаза существенно мешает качественной коррекции зрения не только из-за самого помутнения, но и в связи с ухудшением пропускания света. Кроме того, роговица человеческого глаза утрачивает присущую ей первоначально сферическую форму, что также негативно сказывается на качестве зрения.
Почему возникает помутнение роговицы?
Помутнение роговицы глаза может возникать при разных обстоятельствах. Наиболее распространенными среди них являются:
- травма или любое физическое повреждение роговицы;
- повреждение роговой оболочки вследствие ожога;
- поражение роговицы вирусной инфекцией.

По мнению врачей-офтальмологов, риск возникновения помутнения существенно возрастает при нарушении правил использования контактных линз. Например, если не снимать их перед сном, то роговица помутнеет с большой долей вероятности. Основными симптомами нарушения являются: покраснение глаз, светобоязнь, повышенное выделение слезы. Объективно говоря, помутнение роговицы может заметить и обычный человек, а не только врач-офтальмолог.
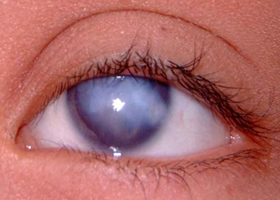
Одной из разновидностей патологии является бельмо, которое всегда имеет белую окраску. Что касается снижения зрительных функций, то они напрямую зависят от того, какова площадь поврежденной роговой оболочки глаза. В любом случае, помутнение глазной роговицы негативно сказывается на зрении.
Применение лазера в лечении помутнений роговицы
Достичь этого удается благодаря формированию постлазерной мембраны. Если же устранить помутнение полностью с помощью ФРК не удается, как, например, часто бывает при поражении глаза вирусами герпеса или аденовируса, вследствие чего на роговице образуются рубцы, то врачи могут сократить его интенсивность.
Подготовка пациента к проведению операции
Проведение ФРК основывается на трех основных этапах, включающих в себя: подготовительный процесс, непосредственно саму операцию и реабилитационный период. Подготовительный процесс при помутнении глазной роговицы мало чем отличается от подготовки к любому другому виду операции, он включает в себя сдачу анализов и проведение обследований. Как правило, это биохимия крови и флюорография. Кроме того, пациенту понадобится пройти терапевта, а также специалистов узкого профиля, например, эндокринолога или ревматолога.
Каждый из них должен будет выдать собственное заключение о состоянии здоровья человека и, соответственно, направление на сдачу дополнительных анализов. Фоторефракционная кератэктомия не проводится в периоды обострения хронических заболеваний, а также во время ОРВИ и ОРЗ.
Если ранее пациент использовал линзы, то их ношение необходимо прекратить за семь дней до операции. Если же офтальмологом ему были рекомендованы жесткие линзы, то отказаться от их ношения придется за две недели. Для того, чтобы избежать воспалений после операции роговицы, красить глаза, брови, а также пользоваться тенями для век в день проведения лазерной коррекции не стоит.
Поэтапное проведение лазерной коррекции
Лазерная коррекция помутнения роговицы осуществляется в следующем порядке. 
В самом начале врач-анестезиолог закапает в глаза специальные капли. Этот способ называется капельной анестезией. Далее на глаз, роговица которого нуждается в лечении, устанавливается специальный векорасширитель, предназначенный для того, чтобы пациент не закрыл глаза во время операции. После этого врач просит пациента сконцентрировать внимание на светящейся точке внутри аппарата. При необходимости может быть осуществлена установка специального вакуумного кольца.
Когда все необходимые процедуры завершены врач осуществляет удаление той части эпителия роговицы, которая и стала причиной помутнения глаза. Затем хирург с помощью лазера формирует роговую оболочку с необходимыми параметрами. По завершении операции поверхность глаза обрабатывается дезинфицирующим средством, закапываются противовоспалительные лекарственные препараты и устанавливается временная линза. Ее ношение способствует защите прооперированного глаза от внешних воздействий.
Реабилитационный период после операции роговицы
По завершении лечения особое внимание следует уделить реабилитационному периоду. 
В это время нужно употреблять в пищу как можно больше витаминов группы А и С. Под запрет попадают жирное мясо, жареные блюда и алкогольные напитки. Кроме того, стоит сократить физические нагрузки и не поднимать тяжестей. Отказаться стоит и от использования декоративной косметики. Соблюдение этих простых рекомендаций поможет в восстановлении роговицы.
Общие сведения
Бельмо на глазу или так называемая в офтальмологии лейкома является стойким помутнением глазной роговой оболочки с образованием беловатых васкуляризированных пятен. По МКБ-10 присвоен код: H17 Рубцы и помутнение роговицы, включающий слипчивую лейкому (H17.0), прочие центральные помутнения роговицы (H17.1), прочие рубцы и помутнения роговицы (H17.8) и рубцы вместе с помутнениями роговицы неуточненной этиологии (H17.9).
Важно отличать бельмо от катаракты, которая представляет собой помутнение структур хрусталика – одной из частей, поверхностной сумки либо целиком. Пятна, формирующие бельмо — maculae corneae (в переводе – пятна роговицы) вовлекают в патологический процесс исключительно роговую оболочку. Переоценить её значения для зрения и жизнедеятельности организма человека невозможно. Роговица – это линза глаза, которая пропускает и преломляет свет, помогает в снабжении питательных веществ, защищает от внешних негативных влияний – загрязнений, температуры и инфекций, поэтому следить за её здоровьем и вовремя лечить воспаления любого генеза необходимо своевременно.
Патогенез
Образованию бельма всегда предшествует какое-нибудь повреждение: рана, изъязвление, истончение или воспаление роговицы различного генеза, которое оставляет после себя рубец. В процессе рубцевания происходит нарушение прозрачности оболочки и её способности к пропусканию лучей света. Чаще всего пятно образуется плотное и толстое фарфорно-белого цвета, которое со временем может менять окраску в связи с прорастанием сети кровеносных сосудов – паннусом глаза, которое является аномальным переходом воспаления с конъюнктивы в результате трахомы, туберкулезного или аллергического кератита чаще всего в детском возрасте. Сосудистое врастание (паннус) при различной выраженности васкуляризации и инфильтрации бывает тонким, сосудистым либо мясистым.
В конце концов, бельмо нарушает пропускную способность оболочки, происходит жировое (гиалиновое) перерождение и появляется желтоватый оттенок.
Наиболее тяжелым считается течением при образовании центральных помутнений роговицы напротив хрусталика. Оно приводит к резкому снижению остроты зрения и даже слепоте.
Классификация
Бельмо может быть врожденным или приобретенным, существенно различаться в зависимости от формы, размера, цвета. Причина тому – особенности и локализация предшествовавших воспалительных процессов, причем переходы от абсолютно непрозрачного до прозрачного встречаются достаточно часто. Лейкома может осложняться сращиванием с радужной оболочкой, выпячиванием (эктазированием), помутнением хрусталика, вторичной катарактой, глаукомой, астигматизмом, отеком макулы, отслоением сетчатки, атрофией глаза.
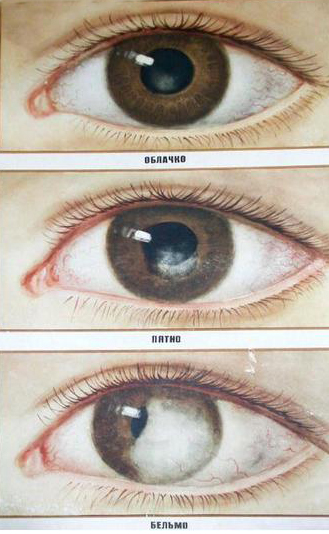
В зависимости от масштаба патогенеза бельмо выглядит как небольшое пятнышко, облачко либо как полное и тотальное поражение. Они бывают разной категории:
- I – бельмо сквозное, расположение центральное, нет сосудистой сетки, интенсивность и этиология может быть различная, сферичность роговицы не нарушена, а размер радиуса не превышает 3 мм;
- II – пятна могут иметь центральное и парацентральное расположение, паннус или синехии не сформированы, сохраняется правильная сферичность, размер радиуса более 3 мм;
- III – бельмо сосудистое (выявляется паннус глаза), оно может быть срощенное и несрощенное, с кератоконусом, различного размера, сферичность сохранена, внутриглазное давление нормальное;
- IV – масштабные повреждения, занимающее более 80% поверхности, развивающиеся в результате ожогов, нейтрофических кератитов и по другим причинам;
- V – патология приводит к глубокой амблиопии, может сочетаться с глаукомой, чаще всего это рубцы после химических ожогов, ксероза, размеры 6-7 мм, дистрофические процессы могут приводить к значительным изменениям глазного дня, наращениям конъюнктивы, васкуляризированным сращениям, развитию фистул, стафиломы, буфтальма.
Кроме того, принято выделять в отдельную разновидность пятна albugo. Они отличаются особым жемчужным цветом и некоторой ограниченностью.
Причины бельма на глазу у человека
Помутнение роговицы глаза у человека обычно происходит в результате воспаления роговицы глаза – глубокого или поверхностного кератита. При этом причины появления бельма на глазу могут быть:
- механические (ожог, поверхностные травмы, нанесенные инородными телами, химическими веществами или лучами);
- инфекционные – вызваны вирусом гриппа, палочкой Коха, синегнойной палочкой, золотистым стафилококком, грибками, амебами;
- как осложнение конъюнктивита и любых других заболеваний, которые могут поражать слои роговицы (например, трахомы);
- кроме того, известны случаи формирования бельма после перенесеного сифилиса и хламидиоза, основополагающим фактором становится их неадекватное или неэффективное лечение.
Этапы формирования бельма на глазу в результате кератита
В группе риска развития бельма на глазу особы:
- использующие линзы, особенно при несоблюдении правил гигиены;
- имеющие проблемы с внутриглазным давлением;
- пребывающие длительное время на палящем ярком солнце;
- перенесшие операции на глазах, к примеру, удаление птеригиума, катаракты и пр.;
- работающие со сварочной техникой;
- посещающие сауны и банные комплексы, где используются высокие температуры;
- генетическая предрасположенность и врожденные заболевания, провоцирующие помутнение роговицы, к примеру, бленнорея.
Симптомы
Лейкома может начинаться с воспаления роговой оболочки – кератита, травмы или воспаления которые вызывают такие симптом как:
- слезотечение;
- блефароспазм и спазм аккомодации;
- светобоязнь;
- боль;
- нистагм;
- ощущение присутствия инородного тела или пелены перед глазами;
- ухудшение зрения;
- уменьшение прозрачности, утрата блеска и приобретение роговицей фарфорно-белого цвета, которое можно заметить визуально невооруженным глазом.
Последующие изъязвления и рубцевания вызывают помутнения роговой оболочки и могут привести к тяжёлым осложнениям, даже – к частичной и полной потере зрения. В целом, качество зрения напрямую зависит от расположения и масштабов поражения роговицы. Если пятна и рубцы незначительного размера, располагаются на периферии, то человек может не замечать развитие бельма длительное время. При этом, помимо дискомфорта и ухудшения зрения людей больше волнует косметический дефект.
Анализы и диагностика
Плановое обследование офтальмолога начинается с осмотра больного и полного изучения его истории болезней, жалоб и имеющихся симптомов. При наружном осмотре, если удается выявить шероховатость или неровность, очаг беловатого цвета, то следует провести визометрию, тонометрию, офтальмоскопию, биомикроскопию и проверить рефлексы глазного дна. Исследования дают возможность оценить давление, размер и прозрачность пятна, глубину залегания и масштаб поражения.
Если есть подозрение на вовлечения в патогенез других структур глаза или нервной системы, то дополнительно может быть целесообразно проведение ультразвукового исследования и компьютерной томографии.
Лечение помутнения роговицы глаза
Лечение помутнения роговицы глаза наиболее успешно разрешимо с помощью лазерной коррекции и офтальмологического оборудования, если размеры пятна минимальны. Однако, сначала лечащий врач может порекомендовать динамическое наблюдение лейкомы на фоне поддерживающей консервативной и иммуностимулирующей терапии. Для этого также используются раздражающие и усиливающие трофику средства.
Если обнаруживаются участки активного воспаления роговицы, то больному назначают лечение с использованием противовоспалительных препаратов, витаминов (внутримышечные инъекции тиамина), глюкокортикоидов, при выявлении специфического возбудителя — противосифилитические или противотуберкулезные средства.
Чаще всего лечат бельмо на глазу хирургическим путем – кератопластикой либо при отсутствии возможности использования донорских материалов может быть рекомендовано кератопротезирование с применением искусственных роговичных имплантатов.
Читайте также:


