Попадание инфекции в вену
Осложнения после внутривенных инъекций могут быть как незначительными, так и довольно серьезными. Последствия зависят только от квалификации медицинского персонала. Опытная медсестра обычно не допускает серьезных ошибок, но от мелких оплошностей не застрахована и она. Так что же может произойти, какие вообще бывают осложнения от внутривенных инъекций и как действовать пациенту в этих ситуациях?
Зачем назначают внутривенные инъекции
- когда необходимо ввести в вену лекарственные средства;
- когда пациенту требуется переливание крови или кровезаменителей;
- когда необходимо взять кровь на анализ или выполнить кровопускание.
В остальных случаях пациенту назначают внутримышечные инъекции.
Если что-то пошло не так
Если медицинским работником неудачно проведена внутривенная инъекция, осложнения могут быть следующие:
- синяк, а правильнее сказать, гематома в области укола;
- вздутие в месте венепункции;
- тромбоз и воспаление венозной стенки (тромбофлебит);
- эмболия масляная;
- эмболия воздушная.
Есть еще осложнение, которое не зависит от мастерства медсестры. Речь идет об аллергической реакции.
Гематома от укола
Синяк на месте прокола вены появляется довольно часто. Это значит, что внутривенная инъекция, осложнения которой здесь рассматриваются, проведена неправильно. Скорее всего, игла проткнула обе стенки вены насквозь. Но иногда гематома появляется и при правильном проведении манипуляции. Это происходит, если пациент проигнорировал рекомендации и не прижимал место укола несколько минут.
Если медработник видит, что в месте венепункции образовывается гематома, то обычно он действует следующим образом:
- прекращает введение лекарства в травмированную вену;
- вынимает иглу;
- прижимает место инъекции стерильным ватным шариком, который смочен в дезинфицирующем растворе;
- прикладывает к месту неудачной инъекции согревающий компресс или гепариновую мазь.
Только после этого, взяв новый шприц, медсестра повторит венепункцию в другую вену.
Народная медицина в случае появления гематомы на месте внутривенной инъекции рекомендует компресс с капустным листом.
Вздутие тканей после инъекции
Если была неправильно проведена внутривенная инъекция, осложнения могут проявиться в виде вздутия вокруг места укола. Это значит, что игла не попала в просвет вены или вышла из него. В результате этой ошибки препарат попадает в окружающую подкожную клетчатку. В этом случае медработник не вынимает иглу, а сначала оттягивает шприцем введенную жидкость. Далее место инъекции следует прижать ватным шариком, и только после этого вынуть иглу.
Если внутривенно вводился хлорид кальция или рентгенконтрастные вещества, то в месте вздутия может начаться некроз тканей. В этом случае медработник должен прекратить введение препарата, быстро извлечь иглу и обколоть пострадавший участок рекомендованным врачом препаратом. Обычно это раствор адреналина или новокаин. Поверх пораженного участка накладывается давящая повязка и холод. На третьи сутки можно накладывать полуспиртовые компрессы.
Тромбофлебит
В результате неправильного введения препарата при венепункции может развиться воспаление внутренних стенок сосуда с последующим образованием в просвете вены тромба. Это заболевание носит название тромбофлебит. Такая проблема может возникнуть, если быстро ввести некоторые препараты (хлористый кальций, "Доксициклин", глюкозу). Что делать, чтобы избежать после внутривенной инъекции осложнений? Профилактика и неукоснительное соблюдение алгоритма процедуры - вот на что следует обращать внимание медперсоналу.
Чтобы не спровоцировать появление тромбофлебита, нужно помнить, что нельзя ставить внутривенные уколы часто в одну вену. Кроме того, следует выбирать шприц с острой иглой, поскольку тупая сильнее травмирует ткани.
Симптомы тромбофлебита проявляются в виде болевых ощущений в месте укола, гиперемии кожного покрова и скопления инфильтрата в участке вены. Может наблюдаться невысокая температура. Пациента обязательно осматривает врач. Он может назначить гепариновую мазь для компрессов и, скорее всего, порекомендует ограничить подвижность конечности.

Масляная и воздушная эмболия
Есть гораздо более сложные проблемы, которые может спровоцировать неправильно выполненная внутривенная инъекция. Возможные осложнения могут даже угрожать жизни пациента. Речь идет о масляной эмболии. На всякий случай расшифруем, что означает этот термин. Эмболией называют закупорку кровеносных сосудов мелкими инородными эмболами (частичками) или пузырьками газов. Переносит эти частицы или пузырьки лимфа и кровь.
Осложнения внутривенных инъекций, которые называют масляной эмболией, могут возникнуть только при ошибочном введении масляного препарата в сосуд, если игла случайно попала в его просвет при внутримышечной инъекции. Внутривенно масляные растворы не назначают никогда! Масляные эмболы постепенно оказываются в артерии и закупоривают ее, нарушая питание тканей. В результате развивается некроз. Кожа при этом отекает, краснеет или становится красно-синюшной. Местная и общая температура повышается. Если масляные частички оказываются в вене, то они дрейфуют в легочные сосуды. В результате у пациента возникает приступ удушья, он начинает кашлять, верхняя половина туловища синеет, ощущается стеснение в груди.
Все методы лечения данного осложнения направлены на устранение закупорки сосудистых просветов. Заниматься при этой проблеме самолечением нельзя категорически! Если масляный раствор неправильно введен в домашних условиях, то пациента срочно доставляют машиной скорой помощи в больницу.
Медицинский персонал должен понимать, что на него ложится серьезная ответственность при введении масляных растворов. Осложнения при инъекциях и их профилактика рассматриваются и изучаются во всех медицинских учебных учреждениях.
Воздушная эмболия может возникнуть, если медработник не удалил пузырек воздуха из шприца перед венепункцией. Признаки данного осложнения проявляются значительно быстрее, чем при масляной эмболии.
Внутривенные инъекции, осложнения которых - явление довльно непрятное, а порой и смертельно опасное, направлены на помощь пациенту. Их назначают по необходимости, и бояться этих назначений не стоит. Важно не доверять проведение манипуляций самоучкам, а пользоваться услугами квалифицированных медсестер.
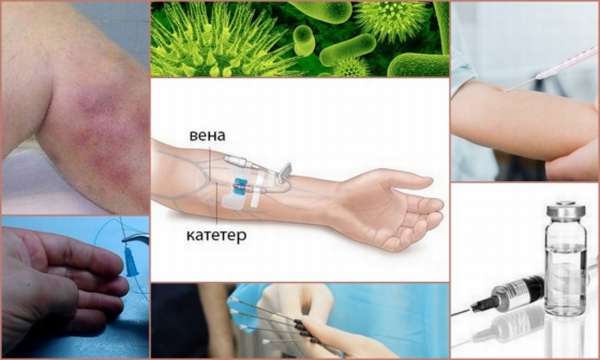
Воспалительные процессы, возникшие в стенках сосудов после внутривенного вмешательства, называются постинъекционный флебит.

В вену вводятся раздражающие вещества (лекарственные препараты или наркотические вещества) и, как правило, при этом заносится инфекция. На фоне воспалительного процесса возможно образование тромбов.
Постинъекционная разновидность флебита нередко проявляется в современной медицине. Связано это с тем, что после катетера для капельницы венозные стенки могут быть травмированы и в них могут появляться очаги воспалительных процессов.
Виды, причины возникновения и симптоматика заболевания
Воспалительный процесс венозных стенок после вмешательства посредством инфузий или инъекций называется постинъекционный флебит. В зависимости от клинических проявлений медики выделяют следующие виды флебитов:
![]()
перифлебит;- панфлебит;
- эндофлебит.
Виды флебитов классифицируются в зависимости от масштабов и степени локализации воспалительного процесса.
Для перифлебита характерно наличие патологических изменений подкожной клетчатки в области пораженного сосуда. При поражении всех венозных оболочек болезнь называется панфлебитом. Для эндофлебита характерны воспалительные процессы внутренних поверхностей венозных сосудов.
Флебит может возникнуть в различных частях тела на фоне занесенной инфекции, а также при варикозном заболевании вен.
Одной из основных причин недуга является катетеризация пациента. При этом организм поражен инфекционными заболеваниями, имеет пониженный иммунитет.
Основными факторами развития заболевания являются следующие причины:
- механическое повреждение стенок сосуда в результате укола внутривенно или постановки капельницы;
![]()
попадание стрептококковой инфекции вместе с инъекцией;- нарушения требований санитарии при манипуляциях.
На ход заболевания оказывают влияние и такие факторы как:
- качество материала иглы, ее размер и форма;
- длительность пребывания иглы внутри вены;
- лекарственные препараты (объем и концентрация раздражающих веществ, скорость вливания через капельницу).
Травмированное состояние иглой нервных окончаний в стенках сосудов вызывает спастические регулярные венозные сокращения. Тромбоцитов при этом образуется больше нормы, они препятствуют естественному кровотоку. И как следствие появляются спазмы большей силы.

Среди людей входящих в группу риска – наркоманы, постинъекционные флебиты встречаются очень часто. Инъекции внутрь вен без соблюдения элементарных норм санитарии, опасность заражения ВИЧ-инфекцией, иглы большого диаметра – факторы которые могут привести к флебитам в особо опасных формах.
Я не привыкла доверять всякой информации, но решила проверить и заказала одну упаковку. Изменения я заметила уже через неделю: ушла боль, ноги перестали "гудеть" и отекать, а через 2 недели стали уменьшаться венозные шишки. Попробуйте и вы, а если кому интересно, то ниже ссылка на статью.
Для диагностирования недуга имеются целый ряд характерных симптомных признаков. Определяющим является изменения в цвете вен (синева или краснота) и ее увеличение по размеру. На начальном этапе появляются сильные боли и гиперемия.
Если своевременно (или вообще не лечить) не принять мер к лечению, то высока вероятность возникновения тромбофлебита.
У пациента температура тела достигает верхних пределов (порядка 39 градусов), лимфатические узлы под мышками и локтями увеличиваются.
Недуг нередко имеет признаки абстинентного синдрома с такими симптомами:
- больной ощущает беспричинное беспокойство;
- жалуется на сильные болезненные состояния;
- проявляются и другие психические отклонения.
Это препятствует постановке правильного диагноза. В дальнейшем проявляются такие симптомы:
- кожный покров приобретает неестественную красноту;
![]()
мышцы напрягаются;- отечность мягких тканей и подкожной клетчатки;
- рука или нога увеличивается до двух раз в объемах;
- может начаться флюктуация (на третий-пятый день);
- вена на пораженном участке утолщается и с прогрессированием заболевания проецируется на соседние участки.

Для лечения ВАРИКОЗА и чистки сосудов от ТРОМБОВ, Елена Малышева рекомендует новый метод на основании крема Cream of Varicose Veins. В его состав входит 8 полезных лекарственных растений, которые обладают крайне высокой эффективностью в лечении ВАРИКОЗА. При этом используются только натуральные компоненты, никакой химии и гормонов!
Методы диагностирования и терапии
Врач в первую очередь пальпирует вены на руке в области воспаления. Вероятно выявление инфильтрата, свидетельствующего о переходе воспаления подкожной клетчатки на значительных участках.

В обязательном порядке берутся анализы крови, мочи. Дополнительно, в случае необходимости, проводится УЗИ, рентгенография воспаленного участка конечности.
Многие наши читательницы для лечения ВАРИКОЗА активно применяют широко известную методику на основе натуральных ингредиентов, открытую Еленой Малышевой. Советуем обязательно ознакомиться.
Наличие полного анамнеза пациента необходимо для своевременного, точного определения диагноза и назначения адекватного лечения. Постановка правильного диагноза важна, так как флебит может быть определен как флегмона конечностей (вен), а это ведет к неоправданным оперативным вмешательствам.
При выявлении и диагностировании у больного постинъекционного флебита в начальной стадии лечение ограничивается консервативными методами в течение первых 72 часов.
Лечение состоит из таких методик:
- прием препаратов препятствующих образованию тромбов (антикоагулянты);
- терапия антибактериальными препаратами;
- локальные повязки с препаратами серебра;
- использование медикаментов для купирования воспалительных процессов (Нимесил, Ибупрофен и т. п.)
Состояние больного, степень тяжести недуга влияет на методику проведения лечения. Курс лечения проводится комплексно:
![]()
купирование болей и воспалений;- достижение стабильности вен в плане мускулатурного тонуса;
- приведение сворачиваемости крови и кровотока к оптимальным параметрам;
- подавление инфекции антибиотиками;
- снятие спазмов;
- устранение факторов появления флебита.
Наложение полу спиртовых компрессных повязок на пораженные участки является действенным методом. В случаях, когда под компрессом ткани размягчаются, это свидетельствует о развитии воспалительного процесса.
При тяжелом протекании заболевания допускаются лимфотропные инъекции. Это дает в пораженной области концентрацию лекарственного препарата в повышенных размерах.
Протекание флебита с образованием гнойных выделений и неэффективности мазей и антибиотиков требует оперативного вмешательства.

Гнойник вскрывается, делается иссечение по краям раны. Вена разрезается вдоль пораженного участка. Затем делается перевязывание, швы при этом не накладываются. Такая процедура может затормозить кровоток и выздоровление пациента. Период реабилитации после операции может занять несколько недель.
Лечение флебита происходит в условиях стационара под наблюдением специалистов ввиду высокой вероятности осложнений в виде флегмоны и тромбоэмболии. Физиопроцедуры проводить нельзя из-за возможности появления гнойных абсцессов.
Осложнения при флебитах и профилактические меры
Данное заболевание не прощает легкомысленного отношения. Своевременное обращение за квалифицированной помощью гарантирует полное излечение.
Самолечение при флебитах может нанести здоровью колоссальный урон, вплоть до летального исхода.
Болезнь может принять хроническую форму с симптомами, на которые пациент не обращает особого внимания и прибегает к народным средствам. В результате может произойти спонтанное обострение с негативными последствиями. Одним из таких побочных эффектов хронического флебита является печеночная недостаточность.

Перенесшие флебиты обязаны ответственно относиться к своему здоровью и внести корректировки своего образа жизни, а именно:
- обязательны прогулки на свежем воздухе;
- исключить вредные привычки (алкоголь, табакокурение);
- не допускать ситуаций с возникновением спазмов.
Важен активный и здоровый образ жизни без вредных привычек. Необходимо пересмотреть рацион питания, и исключить употребление в пищу продуктов с высоким уровнем холестеринов. Полезна двигательная активность: приседания, ходьба, элементы гимнастики.
В случаях необходимости лечения с применением внутривенных инъекций (уколы обычными иглами, катетеры для капельниц) нужно воспользоваться мазями венотониками.

Важно помнить, что образование тромбов опасно. Оторвавшийся тромб причина летального исхода многих тысяч людей. При флебитах после инъекций большинство людей лишаются жизни не из-за того, что оторвался тромб и перекрыл кровообращение. Причиной является занесение возбудителей инфекции непосредственно в вену иглой.
Особую категорию составляют наркозависимые люди. Уколы в вену рук, ног нестерильными шприцами, облом иглы и т. д. приводят к передаче инфекций и опасных заболеваний. При своевременном лечении флебита после инъекций человек быстро выздоравливает.

Постинъекционный тромбофлебит сопровождается развитием воспалительного процесса в области пораженной вены. Подобное заболевание может возникать после осуществления внутривенных инъекций или инфузий с последующим занесением инфекции. Постинъекционная форма болезни встречается в современной медицине намного чаще.
В ходе течения болезни могут быть выявлены следующие отклонения:
- Изменения состава крови, которое сопровождается нарушением физико-химических показателей.
- Изменения структуры клеток стенок сосудов.
- Развитие застойных явлений.
- Нарушения скорости кровотока.
- Выявление в плазме крови инфекционных возбудителей.
После того как врач вводит лекарственное средство наблюдается развитие спазма сосудов с последующим сужением просвета вены и развитием воспалительного процесса. Кровоток при этом значительно замедляется и увеличивается риск образования тромбов.
Причины развития

Постинъекционный тромбофлебит может разиться под воздействием следующих факторов:
- В результате механического повреждения сосудов. Подобная проблема может возникать после осуществления внутривенного укола или капельницы.
- В результате занесения стрептококковой инфекции.
- При несоблюдении основных санитарных требований к проведению той или иной процедуры.
На развитие заболевания также может оказать влияние:
- Форма, диаметр иглы и материал, из которого она изготовлена.
- Продолжительность нахождения иглы в области вены.
- Объем и концентрация лекарственного препарата, который используют для вливания в вену.
Введение гипертонических растворов, которые оказывают раздражающее воздействие на стенки сосуда также может стать причиной развития подобной проблемы. В том случае, если осуществляется стремительное введение раствора доксициклина, глюкозы или хлорида кальция, то риск развития заболевания значительно увеличивается.
Известно, что осуществление инъекции негативным образом сказывается на состоянии нервных окончаний, что провоцирует сокращение вены. Постинъекционный тромбофлебит также сопровождается образованием сгустков крови, которые в значительной степени тормозят ток крови.
Проявления

Может наблюдаться острое и хроническое течение заболевания. При хронической форме болезни пораженная вена чрезмерно напряжена и провоцирует развитие болевых ощущений. Кожные покровы в месте воспаления могут утолщаться и становиться горячими на ощупь. Хроническое течение заболевания не сопровождается развитием каких-либо тревожных процессов и может быть выявлено случайно в ходе проведения очередного планового осмотра у врача. При переходе болезни в хроническую форму увеличивается риск развития печеночной недостаточности.
Постинъекционный флебит может начаться с развития интенсивного болевого синдрома в области пораженного участки вены. При этом у пациента может наблюдаться значительное повышение температуры тела (до 38,5 – 39 градусов). Лечение заболевания подбирают в зависимости от степени его развития:
- На протяжении первых 24 часов наблюдается развитие сильного отека в области пораженной конечности, который распространяется на окружающие ткани.
- На протяжении последующих нескольких дней отек распространяется на всю область конечности.
- Постинъекционный флебит сопровождается значительным ухудшением общего самочувствия пациента, при этом снижается его физическая активность.
На данном этапе важно дифференцировать постинъекционный флебит с флегмоной, чтобы не допустить преждевременного хирургического вмешательства. Проведение операции в данном случае значительно замедляет процесс выздоровления и делает лечение дорогостоящим.
При дальнейшем прогрессировании и отсутствии должного лечения постинъекционный флебит провоцирует следующие тревожные симптомы:
- Сильную, непереносимую боль вдоль пораженной ноги.
- Повышенную беспокойность и возбудимость.
- Наблюдается значительное увеличение объема пораженной конечности.
- Кожные покровы могут стать блестящими и окраситься в сине-бордовый цвет.
- Наблюдается чрезмерное напряжение мягких тканей.
Температура тела при это поднимается свыше 39 градусов.
Основные методы терапии
Постинъекционный флебит следует лечить комплексно: с применением как консервативных, так и радикальных методов. Если у пациента выявлен постинъекционный флебит, то на протяжении первых 72 часов рекомендовано воздерживаться от хирургического вмешательства. Лечение на данном этапе сводится к проведению антибактериальной и дезинтоксикационной терапии под систематическим наблюдением врача.
Самолечение болезни может оказаться небезопасным и может нести угрозу жизни пациента.
Если у пациента выявлен постинъекционный тромбофлебит лечение начинают с использования следующих групп медикаментов:
- Препараты из группы нестероидных противовоспалительных средств: ибупрофен, ацетилсалициловая кислота, нимесулид.
- Венодинамические лекарственные средства: использование Эскузана или Троксевазина.
- При тяжелом течении болезни врач может принять решение лечить постинъекционный флебит посредством лимфотропного введения антибактериальных препаратов.
- Местная терапия подразумевает наложение мазевых повязок, а также с задействованием Гепариновой мази и раствора серебра.
Постинъекционный флебит следует лечить при помощи наложения полуспиртовых компрессов на место поражения. В том случае, если ткани под повязкой начинают размягчаться это является тревожным признаком, свидетельствующем о развитии воспалительного процесса.
В том случае, если флебит постинъекционный выявлен на ранней стадии развития, то целесообразно задействование гипотермических процедур. При выраженном воспалительном процессе от элементов физиолечения рекомендовано воздерживаться.
Если тромбофлебит гноится лечение может быть радикальным. Хирургическое вмешательство требуется в тех случаях, когда мазевые компрессы и применение антибактериальных средств не обеспечивает качественное лечение.
В ходе выполнения процедуры радикального лечения требуется вскрытие гнойника с последующим иссечением гнойных краев раны. Врач осуществляет разрез вдоль пораженной вены и осуществляет ее перевязывание. Наложение швов в дальнейшем не требуется, поскольку может замедлить процесс выздоровления пациента.
Период восстановления после радикального лечения может занять от нескольких недель.
Профилактика

Для того, чтобы предотвратить развитие заболевания рекомендовано скорректировать привычный образ жизни:
- Воздерживаться от вредных привычек, в том числе, от курения.
- Сочетать отдых с умеренной двигательной активностью.
Также рекомендовано воздерживаться от осуществления инфузий в домашних условиях без наблюдения лечащего врача.
Внутривенные инъекции – это процедура, ежедневно проводимая десятки раз в большинстве медицинских учреждений. Даже такое простое вмешательство может вызвать ряд осложнений. Стоит рассмотреть, почему возникает постинъекционный флебит, каковы симптомы этого состояния, и какое лечение нужно проводить.
Почему возникает
Постинъекционный тромбофлебит – воспаление венозной стенки в результате неправильной постановки капельницы, катетера или другого внутривенного вмешательства. Спровоцировать флебит после инъекции может лекарственное вещество, которое было слишком быстро введено или на которое организм отреагировал слишком агрессивно.
Постинъекционный флебит на руке может быть вызван следующими причинами:
- Механическое повреждение вены,
- Занесение инфекции,
- Несоблюдение стерильных норм для проведения манипуляции,
- Слишком широкая игла,
- Чрезмерно большой объем вводимого в вену препарата,
- Длительное пребывание катетера в вене,
- Высокая концентрация действующих веществ в растворе для инъекции.
Тромбофлебит – постинъекционное осложнение, возникающее на фоне образования кровяных сгустков из-за замедления кровотока в результате венозного воспаления. Во время прокола кожи и вен, реагируют нервные окончания. Они вызывают сокращение мышц сосудов, что также повышает риск тромбообразования.
Риск занесения инфекции через катетер выше при постановке капельниц дома, как при вызове скорой помощи, так и при самостоятельном выведении пациента из запоя.
Симптоматика
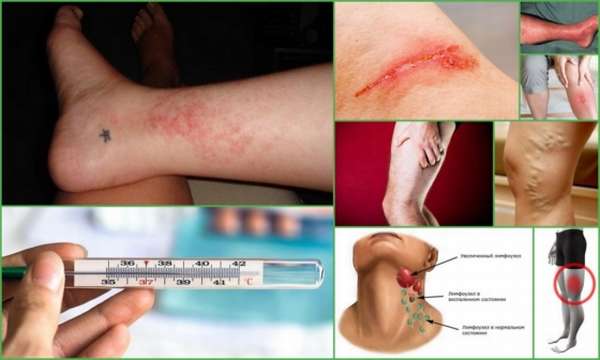
Постинъекционный флебит вены проявляется в течение нескольких часов или даже суток после вмешательства в венозное русло. Болезнь проявляется следующими симптомами:
- Утолщение вены в месте инъекции,
- Боль при попытке совершить действие,
- Отвердение мягких тканей в месте укола,
- При попытке прикоснуться возникает резкая пульсирующая боль,
- Место укола отекает,
- Гиперемия развивается через сутки.
Патологическому процессу подвергаются и окружающие ткани. Отек уменьшается только через несколько суток. Постепенно участок, где проводилась инъекция, становится бордовым, потом синеет.
Если на этом этапе пациент не получит должной помощи, разовьются серьезные осложнения.
Через несколько суток постинфузионный флебит проявляется еще более агрессивными симптомами:
- Конечность перестает свободно разгибаться и сгибаться в суставе,
- Краснеет поверхность кожи,
- Повышается температура тела до критических отметок,
- Увеличиваются и становятся болезненными лимфатические узлы.
Если помощь не оказана, начинается инфильтрация сосудистых стенок. Происходит нагноение. В процесс вовлекаются близко расположенные артерии.
Лечение постинъекционного флебита в запущенной стадии проводится только хирургическим путем. Но своевременная терапия дает возможность избежать операции.
Визуально невозможно не заметить проявлений флебита после катетера или неудачного внутривенного укола. На фото можно увидеть, как выглядит данная патология.
Диагностические мероприятия
Если после инъекции возник тромбоз, важно незамедлительно посетить врача. Лечением сосудистых заболеваний занимается флеболог. Предварительный диагноз он сможет поставить уже после осмотра, но для подтверждения патологии и дифференцирования ее от других нарушений требуются следующие процедуры:
- Общий анализ крови,
- Анализ на свертываемость,
- Рентген конечности с постинъекционным флебитом,
- УЗИ вены в месте воспаления.
Тщательное обследование пораженной области тканей позволит врачу убедиться в правильности поставленного диагноза и подобрать адекватное лечение. Только грамотными терапевтическими методами можно предотвратить развитие тяжелых осложнений.
Принципы лечения
В большинстве случаев пациенты обращаются за помощью в начальных стадиях воспаления на фоне образования тромба. Благодаря этому можно применять консервативное лечение.
Чтобы не пришлось делать операцию, лечение следует начать в течение первых трех суток после начала постинъекционного флебита.
Начальные стадии постинъекционного тромбофлебита можно лечить медикаментозно. Вены восстанавливаются, если препараты правильно подобраны и применяются регулярно.
Цели медикаментозного лечения сводятся к следующему:
- Остановить воспалительный процесс,
- В случае проникновения инфекции нейтрализовать ее действие,
- Восстановить нормальную циркуляцию крови в конечности,
- Вернуть прежнее целостное состояние венозным стенкам.
Препараты, назначаемые для лечения постинъекционного флебита, помогают снизить вязкость крови, уменьшить воспалительный процесс и болевой синдром. Лечение на начальных этапах патологии заключается в применении следующих медикаментозных групп:
- Нестероидные противовоспалительные препараты (НПВС),
- Лекарства для укрепления венозной стенки и ускорения кровообращения,
- Антикоагулянты,
- Фибринолитики,
- Антибиотики.
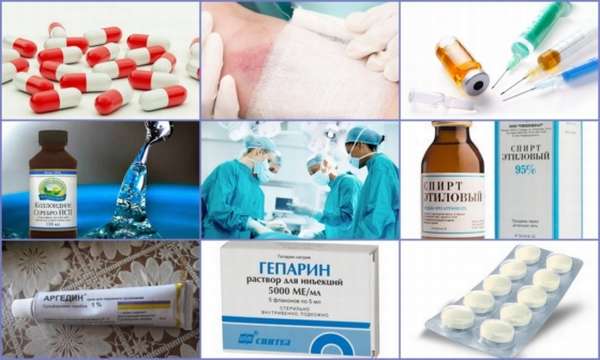
Препараты могут применяться перорально, внутримышечно, внутривенно и даже эндолимфатическим способом. Последний метод позволяет быстро создать необходимую концентрацию лечебного вещества в пораженных тканях. НПВС можно использовать в виде гелей. Многие врачи советуют местно применять также Гепариновую и Троксевазиновую мазь.
Повысить эффективность общей терапии можно с помощью постановки компрессов. Для этой процедуры можно использовать следующие средства:
- Раствор коллоидного серебра,
- Мази на основе серебра (Аргедин),
- Гепарин,
- Спиртовые растворы.
Такие процедуры можно проводить, если воспалительный процесс начал спадать. Согревающие компрессы неприменимы, если патология протекает в острой форме.
Любые препараты с серебром в составе следует использовать при присоединении бактериальной инфекции, так как это вещество является мощным натуральным антибиотиком, к которому бактерии неспособны выработать резистентность.
Хирургическое вмешательство показано, если проведенная консервативная терапия оказалась малоэффективной. Операцию назначают и в случаях, когда пациент поздно обратился за помощью, и вена на конечности успела нагноиться. В таком случае хирургическое вмешательство нужно, чтоб сохранить человеку жизнь, так как проникновение гноя в кровь вызовет сепсис, и даже летальный исход.
Операция проводится под местным наркозом. Реабилитация после вмешательства занимает несколько недель. На этапе восстановления конечность необходимо обматывать эластичным бинтом. Большую часть времени конечность нужно поднимать на уровень тела.
В некоторых ситуациях врач может назначить физиотерапию. Однако такие процедуры не проводятся в острый период воспаления и после выполнения хирургических надрезов.
Своевременное лечение постинъекционного флебита позволяет избежать осложнений и спасти человеку жизнь. Чем раньше будет начата терапия – тем в большей безопасности будет пациент.
Читайте также:






