После операции на суставе инородное тело

Мойсов Адонис Александрович
Хирург-ортопед, врач высшей категории
Москва, ул. Дмитрия Ульянова 6, корп. 1, метро "Академическая"
Москва, ул. Арцимовича, 9 корп. 1, метро "Коньково"
Москва, ул. Берзарина 17 корп. 2, метро "Октябрьское поле"
Образование:
В 2009 году окончил Ярославскую Государственную Медицинскую Академию по специальности "лечебное дело".
С 2009 по 2011 г. проходил клиническую ординатуру по травматологии и ортопедии на базе клинической больницы скорой медицинской помощи им. Н.В. Соловьева в г. Ярославле.
С 2011 по 2012 г. работал врачом травматологом-ортопедом в больнице скорой помощи №2 г. Ростова-на-Дону.
В настоящее время работает в клинике г. Москва.
Стажировки:
2012 год – обучающий курс по Хирургии стопы, Париж (Франция). Коррекция деформаций переднего отдела стопы, миниинвазивные операции при подошвенном фасциите (пяточной шпоре).
Ноябрь 2014г. - Повышение квалификации "Применение артроскопии в травматологии и ортопедии"
Научные и практические интересы: хирургия стопы и хирургия кисти .
Инородными телами (ИТ) принято называть предметы, чужеродные для человеческого организма, внедряющиеся в органы, мягкие ткани, полости через естественные отверстия или поврежденные покровы. Инородными считаются также предметы, введенные в организм в процессе хирургического вмешательства с целью обеспечения здоровья пациента (протезы органов, сосудов или суставов, пластины, стержни, шовный материал).
Как показывает многолетняя практика хирурга, инородные тела чаще всего проникают в мягкие ткани кистей рук. Это могут быть иглы или их обломки, осколки стекла, металлическая стружка, щепки (занозы), пульки. Причинами проникновения инородных тел в ткани кисти являются травмы, полученные в быту или на производстве, чрезвычайные ситуации (аварии, теракты) или боевые действия.
Симптомы присутствия инородных тел в тканях кисти
Практически все инородные тела, кроме введенных при хирургическом вмешательстве, в определенной степени загрязнены микроорганизмами. Дальнейшая клиническая картина напрямую зависит от степени биологической активности инородного тела и индивидуальных особенностей организма. Проникая внутрь кисти, инородное тело вызывает различную реакцию со стороны тканей:
- Слабоактивные ИТ вызывают умеренный воспалительный процесс с последующим образованием фиброзной капсулы. В этом случае клинические симптомы могут отсутствовать длительное время, однако, под воздействием внешних факторов воспалительный процесс может обостриться;
- Проникновение инородных тел, содержащих чужеродный белок , может вызвать в тканях кисти аллергическую реакцию, нагноение, абсцесс, флегмону;
- ИТ, содержащие жиры, могут способствовать развитию липогранулемы.
- Внедрение химически активных ИТ может способствовать образованию некроза окружающих тканей;
- ИТ, локализующиеся вблизи сосудов, приводят к разрушению их стенок, образованию пульсирующей гематомы или развитию кровотечения;
- Внедрение инородных тел в область расположения нервных стволов или окончаний кисти вызывает болевые ощущения, а попадание внутрь суставов нарушает их подвижность и приводит к их блокаде.
Характерными симптомами присутствия инородного тела в кисти являются:
- отек,
- синюшность,
- пастозность,
- гиперестезия кожи,
- сглаженность рельефа поверхности кисти,
- ограничение сгибания,
- атрофия мышц.
Диагностика инородных тел кисти
Диагностические мероприятия играют важную роль в своевременном выявлении инородного тела в тканях кисти. ИТ могут иметь различную локализацию:
- Поверхностное проникновение, когда тело располагается в подкожных слоях, и определяется визуально;
- Глубокое проникновение, когда тело проникает в глубокие слои и имеет острые края;
- Внутрисуставное, кода тело поражает сустав или кость;
- Осложненное, если тело сопровождается кровотечением, переломом или обширной раной.
По свидетельствам специалистов ИТ чаще всего локализуются в пястье, пальцах, реже – в запястье руки. При огнестрельных ранах ИТ рассеиваются по всей площади кисти.
Заподозрить присутствие ИТ возможно с помощью визуального осмотра и пальпации. В особых случаях назначается рентгенодиагностика, которая включает рентгенографию, рентгеноскопию, электрорентгенографию. Все ИТ классифицируются как рентген контрастные – видимые на снимке при рентгенографии, малоконтрастные – трудно определяемые на рентгеновском снимке, и рентген неконтрастные – не проявляющиеся при рентгенографии. Последние могут быть выявлены с помощью ультразвукового исследования.
Основные методы извлечения инородных тел
В зависимости от локализации инородного тела в тканях кисти зависит и способ лечения. ИТ поверхностного расположения извлекаются в амбулаторных условиях с соблюдением правил асептики, и использованием различных инструментов и приемов. Так, занозу можно удалить с помощью острой иглы и пинцета, швейную иглу – путем определения ее концов и нажатием на один из них. При наличии свища ИТ удаляется через свищевой ход с последующей обработкой канала.
В остальных ситуациях извлечение инородного тела из кисти проводится специалистом с помощью оперативного вмешательства. Удалению подлежат ИТ:
- Визуально различимые и легко пальпируемые;
- Ограничивающие движение в суставах и сухожилиях;
- Формирующие болевой синдром;
- Поддерживающие воспалительный процесс;
- Вызывающие некроз тканей.
Операция проводится с использованием проводниковой, регионарной, внутривенной или местной анестезии. Перед операцией врач вводит пациенту противостолбнячную сыворотку или анатоксин. Послойно проникая в глубокие слои тканей, хирург извлекает инородное тело, а затем осторожно заштвает ткани руки.
Реабилитация
При своевременном извлечении инородного тела заживление раны происходит без осложнений. Доказано, что почти у 90% пациентов заживление происходит первичным натяжением и лишь, примерно у 10% - вторичным натяжением. После заживления при нарушениях двигательной функции кисти пациенту назначается упражнения ЛФК.
Для лечения переломов в современной травматологии используются различные металлоконструкции. Они могут быть установлены как внутрь кости (спицы и интрамедуллярные стержни) так и на кости (пластины и винты). Для каждого вида перелома предпочтительно использование определенного вида металлофиксаторов.
Выполняемое хирургически соединение сломанных костей с использованием внутренних металлофиксаторов позволяет избавить пациента от громоздких гипсовых повязок, обеспечивают больному мобильность, уменьшает сроки его реабилитации, позволяет быстрее вернуться к повседневной трудовой и спортивной активности.
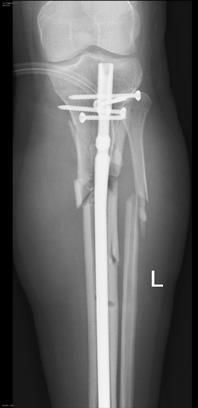
Так нужно ли удалять металлоконструкции после сращения перелома или это необязательно?
Есть случаи, когда без удаления пластины или стержня с винтами обойтись невозможно. К таким ситуациям можно отнести наличие гнойного процесса в области металлоконструкции при неудовлетворительной фиксации костей (остеосинтезе), непереносимость больным импланта или возникновение аллергии на металл, из которого изготовлена металлоконструкция. В этих случаях без удаления имплантов не обойтись и сделать это нужно как можно быстрее.
При повреждении связок, например, в области акромиально-ключичного сочленения или дистального межберцового синдесмоза голеностопа кости фиксируются в правильном положении друг относительно друга винтами или пластинами на время сращения поврежденных связок. Как только связки срастаются, обычно через 2-3 месяца, металлоконструкции обязательно следует удалить, иначе возможны осложнения такие, например, как поломка винта или пластины.
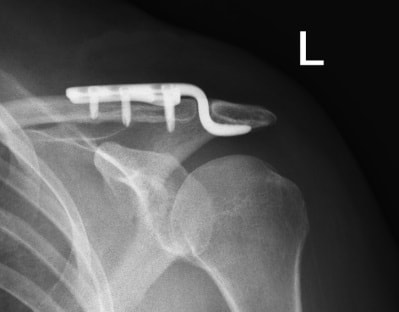
При вывихе ключицы, акромиально-ключичное сочленение фиксируется крючковидной пластиной. Часто пациенты по каким-либо причинам забывают удалить пластину в срок. Организм незамедлительно отвечает на это развитием значительного артроза в области сустава. Образующиеся костные разрастания (остеофиты) повреждают мышцы и сухожилия плечевого сустава и вызывают даже у молодых пациентов значительные боли в плече.
Некоторые пациенты по роду своей деятельности имеют высокий риск получить повторную травму после операции, например, профессиональные спортсмены особенно экстремальных видов спорта. У этой группы пациентов металлоконструкцию следует удалять сразу после сращения. При повторном переломе, наличие металлического фиксатора на кости значительно усложнит лечение, особенно хирургическое.
Имплантированные металлофиксаторы также могут быть преградой для прохождения пациентом службы в армии или на флоте. Для того чтобы работать по некоторым специальностям, необходимым условием является отсутствие в организме металлических имплантов. Вышеназванным группам пациентов также требуется удаление металлоконструкций после операций.
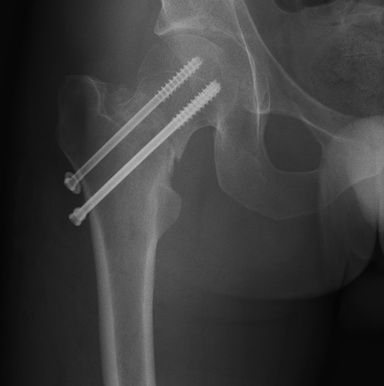
Во время операций по фиксации костей, в процессе сверления, нередко ломаются и остаются в кости спицы или сверла. Также в былые годы, при операциях на костях, использовали самодельные пластины и винты, изготовленные из сплавов, запрещенных к применению в медицине. Такие металлофиксаторы и обломки инструментов из костей лучше удалять.
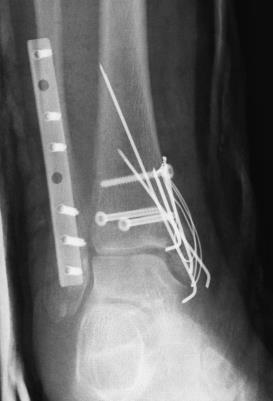
У худых пациентов наличие подкожно расположенной пластины, например, в области голеностопного сустава может вызывать неприятные ощущения при ношении обуви. Некоторые девушки, планирующие беременность беспокоятся о влиянии металла в организме на плод. Существую пациенты, для которых просто наличие инородного тела в организме является непереносимым. Всем этим группам пациентам предпочтительнее удалять металлофиксаторы после сращения перелома.
Решение по удалению металлоконструкции принимает врач травматолог-ортопед на основании собранного анамнеза заболевания, клинического осмотра и изучения рентгенограмм. На рентгенограммах или компьютерных томографиях должны быть четкие признаки сращения перелома. В тех случаях, когда пластина или винты расположены в области важных нервов или сосудов, удаление металлоконструкции сопряжено с риском повторного перелома в этой зоне. Если пациент страдает серьезными, сопутствующими заболеваниями, в удалении металлофиксатора могут отказать.
Операции по удалению производятся в плановом порядке после предоперационного обследования и подготовки. При миграции фиксатора, например, спицы в область жизненно важных органов или перфорация проволокой кожи удаление выполняется экстренно.
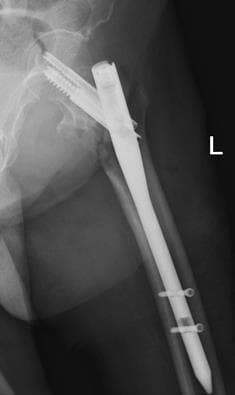
Хирургическая операция по удалению пластин, винтов, стержней и даже спиц не такая простая, как может показаться. На некачественных, чаще отечественных винтах, при откручивании на шляпке повреждаются шлицы, в результате чего удаление винта превращается в сложную с технической точки зрения задачу. Извлечение из кости сломанных винтов и стержней требует особых навыков от хирурга и наличие специального инструментария.
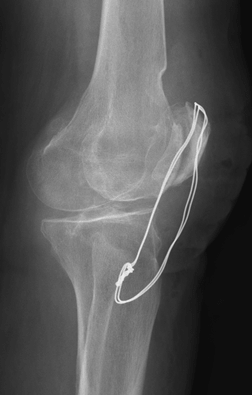
В нашей клинике выполняются операции по удалению металлоконструкций после консолидации (сращения) переломов. Решение вопроса об операции принимается в ходе консультации, на которую Вы можете записаться он-лайн или по телефону. На прием желательно взять с собой рентгенограммы и выписки из медучреждения, где выполнялась установка металлофиксатора. Свежие рентгеновские снимки или компьютерную томографию, которую Вы, при необходимости, можете выполнить у нас.
В нашем стационаре созданы все условия для комфортного пребывания пациентов в одно и двух местных палатах. Операции проводят опытные врачи, имеющие за своими плечами не одну сотню успешно выполненных хирургических вмешательств по удалению металлофиксаторов.
- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Операция по удалению металлоконструкции — от 29000 до 49000 рублей в зависимости от сложности
- Пребывание в клинике
- Анестезия
- Операция
- Расходные материалы для операции
* Анализы для госпитализации в стоимость не входят
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Перевязки или снятие послеоперационных швов
Из повседневной практики известно, что инородные тела часто внедряются в кисть. Они составляют 1,7% среди повреждений. Попав в ткани, инородное тело вызывает реакцию со стороны окружающих тканей. Дальнейшее течение зависит от занесенной с инородным телом инфекции и состояния организма. Если инородное тело асептично, оно постепенно инкапсулируется и может находиться в кисти много лет. Однако в тканях, окружающих инородное тело, нередко сохраняется дремлющая инфекция, и через много лет может возникнуть болезненный процесс. Приведем одно из наших наблюдений.
45-летняя женщина Н. направлена к нам на консультацию невропатологом по поводу правостороннего плексита, не уступающего продолжительному и разнообразному физиотерапевтическому лечению в течение пяти лет. Причина заболевания ей неизвестна, вначале боли локализовались в кисти, а потом распространились по всей руке, плечу и шее. Несколько дней назад обострились боли в кисти, появилась припухлость у основания мизинца.
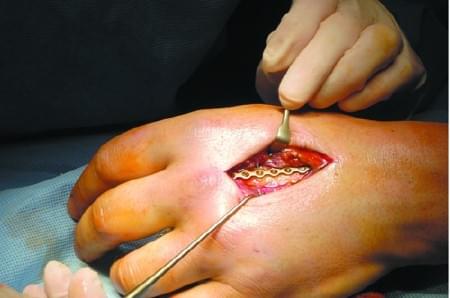
Операция: после подготовки кожи, под местным регионарным обезболиванием продольным тыльно-боковым разрезом обнажена V пястная кость. Надкостница ее утолщена, спаяна с мягкими тканями. Кость легко трепанирована, из костномозговой полости, из грануляционной ткани извлечена игла, покрытая коррозией. Грануляции удалены, полость выскоблена, припудрена стрептоцидом, глухой послойный шов раны, иммобилизация кисти и предплечья гипсовой лопгетой. Заживление гладкое, боли в руке уменьшились. Пациентка вспомнила, что игла вошла в руку во время стирки белья 25 лет назад. Хирургам чаще приходится удалять из кисти металлические инородные тела: иглы, кусочки проволоки, металла, реже кости, деревянные, стеклянные и другие предметы.
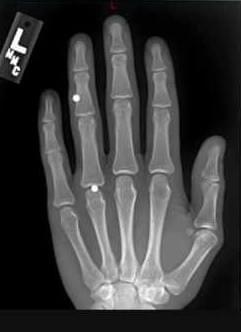
Обнаружить и уточнить расположение контрастных инородных тел при рентгенологическом исследовании значительно проще, чем распознать неконтрастные тела, внедрившиеся в ткани. Рентгенография кисти обязательна как в том, так и в другом случае, так как иногда удается уловить на пленке легкую тень и от рыбьей кости, и от стекла или деревянной занозы. Предложено много различных способов уточнения локализации инородных тел, но для кисти наиболее простыми и надежными являются рентгенография в трех проекциях и рентгеноскопия. При этом отыскивается точка наибольшего погружения инородного тела при надавливании, подводится к инородному телу стерильная игла, и тогда определяется удобный доступ. Поэтому при рентгенографии всегда рекомендуется присутствие хирурга. Прямой снимок делается в положении кисти, соответствующем тому, какое она будет иметь на операционном столе; второй снимок — в строго боковой проекции, он дает представление о глубине залегания инородного тела.
Инородные тела чаще задерживаются в пясти — 47 %, затем в пальцах — 36,8%, реже в запястье — 10,1 %. Изредка, главным образом при огнестрельных ранениях, они бывают рассеяны по всей кисти — 2,5%, и в 3,6% локализация не уточнена. Большинство хирургов считают, что не все инородные тела сразу подлежат удалению. Исключение составляют лишь графит, кусочки краски, подлежащие удалению из-за опасности вызываемого ими некроза тканей.
Показания к удалению инородного тела из кисти мы формулируем так. Подлежат удалению инородные тела: 1) видимые глазом и легко прощупываемые; 2) затрудняющие движения в суставах или мешающие скольжению сухожилий; 3) вызывающие боль, давящие на сосуды и нервы; 4) поддерживающие воспаление и 5) сосредотачивающие внимание больного.
Имеют значение время и техника оперативного вмешательства. Конечно, наиболее целесообразно удалять инородные тела сразу после ранения. Но эту операцию можно производить лишь в том случае, если у хирурга имеются соответствующие время и условия для вмешательства, так как эта операция нередко оказывается более трудной, чем предполагается. Трудно найти отломки иглы в толще возвышения большого пальца, в межкостных пространствах пясти, в каналах запястья. Много раз мы сами раскаивались в поспешности вмешательства и принимали пострадавших из других лечебных учреждений для повторных операций, когда хирург или обстановка операции были недостаточно подготовлены. Поэтому в порядке экстренной операции удаляются только видимые глазом и легко прощупываемые инородные тела.
В остальных случаях удаление инородных тел из кисти — это плановая операция, требующая предварительной подготовки больного и хирурга.
Практика показывает, что при правильно выбранном доступе на апоневрозе бывают видны темная точка, или рубец, или инфильтрированные ткани, указывающие путь вхождения инородного тела. Заметим, что несколько раз, осматривая рану невооруженным глазом, мы не замечали указанных признаков. Осмотр с лупой помогал разобраться. После осмотра апоневроза последний рассекается и снова тщательно осматриваются ткани.
Так, послойно углубляясь, хирург ищет инородное тело там, где определили его при предварительном исследовании. При необходимости пройти между сухожильными влагалищами или мышцами нужно избегать насильственного разделения их и рассекать ткани, сообразуясь с анатомическими соотношениями.
Иногда инородное тело удается прощупать в ране пальцем, но и ощупывание необходимо проводить весьма нежно и методично, сопоставляя с топографо-анатомической картиной оперируемой области. Наконец, при неудавшихся поисках важно вовремя прекратить операцию, не переходя границы допустимости травмирования тканей, за которыми следуют функциональные расстройства. В числе наших наблюдений имеются случаи тяжелой гнойной инфекции после удаления иглы в неблагоприятной обстановке.
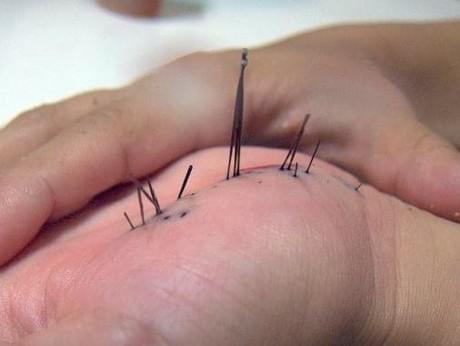
Удаление инородных тел из-под ногтя. Под ноготь попадают деревянные занозы, кусочки рыбьей кости или иглы и другие предметы. Инородное тело под ногтем причиняет острую боль и часто видно глазом, поэтому пострадавший (или кто-либо из близких) пытается удалить его и обламывает свободный конец и только после этого обращается к врачу.
Рис. 141. Инородное тело (оконный засов) в проксимальном межфаланговом суставе II пальца левой кисти.
В подобных случаях рекомендуется произвести клиновидную резекцию ногтя, освободить конец инородного тела настолько, чтобы захватить его пинцетом, и извлечь плавным движением. После удаления занозы рана смазывается йодной настойкой, припудривается стрептоцидом и заклеивается коллодием. Повязка меняется возможно редко, пока подрастет ноготь.
Заживление операционной раны после удаления инородных тел у 88,9% больных произошло первичным натяжением, у 7,5% —вторичным натяжением, у 3,6% этих сведений в историях болезней нет. Перед операцией удаления инородного тела вводится профилактическая доза — 1500 АЕ противостолбнячной сыворотки. При удалении инородных тел из кисти бывают затруднения не только в отыскании их, но и выведении из тканей. Приведём одно из наблюдений.
Среднее число дней нетрудоспособности при инородных телах кисти составляет 9,9.
Снятие кольца с пальца
При повреждениях и при гнойных заболеваниях пальцев и кисти бывает необходимо снять с пальца кольцо. Если еще нет реактивного отека, то достаточно поднять руку пациента и подержать в этом положении 3— 5 мин, слегка массируя палец от дистальной фаланги к проксимальной, затем смазать кожу вазелиновым маслом, и вращательными движениями кольцо удается снять.
Рис. 142. Удаление занозы из-под нотгя (а); удаление кольца с помощью нити (б).
Если же этих инструментов нет, то эта попытка безуспешна, и больной направляется к ювелиру. А между тем кольцо снимается почти всегда с помощью шелковой нити. Берется толстая шелковая нить длиной 50—60 см, и один конец ее проводится под кольцо от ногтя к основанию пальца. Длинный конец плотно наматывается на палец оборот к обороту, чтобы не оставалось ни одного миллиметра кожи, не увитого нитью от кольца до ногтя. Палец смазывается стерильным вазелиновым маслом. После этого конец нити, подведенный под кольцо, натягивается, перегибается через кольцо, и нить медленно разматывается. Кольцо под давлением скользящего вдоль него проксимального края нити передвигается и постепенно соскальзывает (рис. 142).
Е.В.Усольцева, К.И.Машкара
Хирургия заболеваний и повреждений кисти

Почему обязательно нужно удалять любые инородные тела?
Да, часто инородные тела инкапсулируются и долгое время не причиняют пациенту никаких беспокойств. И всё же их удаление остаётся задачей первостепенной важности. Дело в том, что почти все такие предметы инфицированы, что может привести к развитию абсцесса или других гнойно-воспалительных заболеваний. Такие нарушения поддерживают воспалительный процесс и мешают заживлению раны.
Располагаясь в суставе, инородное тело нарушает его функцию. Если оно оказывает давление на нервные окончания, появляются боли и онемение. Особую опасность представляет собой случай, когда посторонний предмет оказывает давление на кровеносные сосуды — это может привести к образованию пролежня и внутреннему кровотечению.
Инородное тело в мягких тканях: симптомы и диагностика
Практически все инородные тела, кроме введенных при хирургическом вмешательстве, в определенной степени загрязнены микроорганизмами. Дальнейшая клиническая картина напрямую зависит от степени биологической активности инородного тела и индивидуальных особенностей организма. Проникая внутрь кисти, инородное тело вызывает различную реакцию со стороны тканей:
- Слабоактивные ИТ вызывают умеренный воспалительный процесс с последующим образованием фиброзной капсулы. В этом случае клинические симптомы могут отсутствовать длительное время, однако, под воздействием внешних факторов воспалительный процесс может обостриться;
- Проникновение инородных тел, содержащих чужеродный белок , может вызвать в тканях кисти аллергическую реакцию, нагноение, абсцесс, флегмону;
- ИТ, содержащие жиры, могут способствовать развитию липогранулемы.
- Внедрение химически активных ИТ может способствовать образованию некроза окружающих тканей;
- ИТ, локализующиеся вблизи сосудов, приводят к разрушению их стенок, образованию пульсирующей гематомы или развитию кровотечения;
- Внедрение инородных тел в область расположения нервных стволов или окончаний кисти вызывает болевые ощущения, а попадание внутрь суставов нарушает их подвижность и приводит к их блокаде.
Характерными симптомами присутствия инородного тела в кисти являются:
- отек,
- синюшность,
- пастозность,
- гиперестезия кожи,
- сглаженность рельефа поверхности кисти,
- ограничение сгибания,
- атрофия мышц.
В большинстве случаев после травмы с попаданием в ткани различных
металлических, деревянных или стеклянных частиц удаляют только видимые,
поверхностно-расположенные инородные предметы.
Все, что расположено в более глубоких слоях, часто остается незамеченным.
Поэтому после заживления раны в месте, где расположено инородное тело,
наблюдается болезненность. В некоторых случаях рана не заживает, и образуется
свищ с гнойным экссудатом.
Диагностировать инородное тело не всегда легко. Если предмет или его часть не
визуализируется и не прощупывается под кожей, выполняют рентгенологическое или
ультразвуковое исследование, которое помогает выявить месторасположение, форму и
размер инородного тела.
Выявление небольших инородных тел (заноз, щепок) в небольших частях тела,
таких как пальцы, ступни, кисти рук, проводят при помощи трансиллюминации
(обследование в проходящем свете).
Диагностика инородных тел кисти

Диагностические мероприятия играют важную роль в своевременном выявлении инородного тела в тканях кисти. ИТ могут иметь различную локализацию:
- Поверхностное проникновение, когда тело располагается в подкожных слоях, и определяется визуально;
- Глубокое проникновение, когда тело проникает в глубокие слои и имеет острые края;
- Внутрисуставное, кода тело поражает сустав или кость;
- Осложненное, если тело сопровождается кровотечением, переломом или обширной раной.
По свидетельствам специалистов ИТ чаще всего локализуются в пястье, пальцах, реже – в запястье руки. При огнестрельных ранах ИТ рассеиваются по всей площади кисти.
Заподозрить присутствие ИТ возможно с помощью визуального осмотра и пальпации. В особых случаях назначается рентгенодиагностика, которая включает рентгенографию, рентгеноскопию, электрорентгенографию. Все ИТ классифицируются как рентген контрастные – видимые на снимке при рентгенографии, малоконтрастные – трудно определяемые на рентгеновском снимке, и рентген неконтрастные – не проявляющиеся при рентгенографии. Последние могут быть выявлены с помощью ультразвукового исследования.
Извлечение инородного тела из мягких тканей
В зависимости от локализации инородного тела в тканях кисти зависит и способ лечения. ИТ поверхностного расположения извлекаются в амбулаторных условиях с соблюдением правил асептики, и использованием различных инструментов и приемов. Так, занозу можно удалить с помощью острой иглы и пинцета, швейную иглу – путем определения ее концов и нажатием на один из них. При наличии свища ИТ удаляется через свищевой ход с последующей обработкой канала.
В остальных ситуациях извлечение инородного тела из кисти проводится специалистом с помощью оперативного вмешательства. Удалению подлежат ИТ:
- Визуально различимые и легко пальпируемые;
- Ограничивающие движение в суставах и сухожилиях;
- Формирующие болевой синдром;
- Поддерживающие воспалительный процесс;
- Вызывающие некроз тканей.
Операция проводится с использованием проводниковой, регионарной, внутривенной или местной анестезии. Перед операцией врач вводит пациенту противостолбнячную сыворотку или анатоксин. Послойно проникая в глубокие слои тканей, хирург извлекает инородное тело, а затем осторожно заштвает ткани руки.
Удаление небольших, поверхностно расположенных инородных тел проводят в
амбулаторных условиях с соблюдением всех правил асептики и антисептики. Если
часть инородного тела выступает снаружи кожного покрова, его удаляют при помощи
зажима.

В большинстве случаев удаление инородных тел производят хирургическим
методом. Разрез кожи и тканей проводят под местной или общей анестезией (в
зависимости от вида инородного тела, его глубины и месторасположения в
организме). Разрез производят таким образом, чтобы обеспечить наиболее простой и
короткий доступ к инородному телу.
Если определение нахождения инородного тела представляет определенные
трудности, хирургическое вмешательство проводят под контролем рентгена и
металлических игл, которые проводят к инородному телу в двух плоскостях.
После удаления инородного предмета рану зашивают, обкалывают антибиотиками.
На протяжении 2-3 дней после процедуры необходим тщательный контроль врача,
чтобы избежать возможного нагноения.
Извлечение глубокой занозы из-под ногтя (если не видно свободного края
инородного тела) проводят под местным обезболиванием. Техника оперативного
вмешательства заключается в клиновидном иссечении края ногтя и удалении занозы.
Затем на рану накладывают стерильную повязку.
Если вам необходимо удалить инородное тело, приходите в нашу клинику.
Своевременное обращение к доктору позволит избежать инфицирования и нагноения
раны.
Хирурги нашей клиники обладают большим опытом работы и профессионализмом,
поэтому вы можете рассчитывать на успешное удаление инородного тела и быстрое
заживление раны. Мы вас ждем!
Процесс проведения процедуры
Рентгеновский снимок показывает месторасположение тела. Если у пациент свищ, используют фистулографию.
Врач делает разрез, стараясь как можно меньше повредить окружающие ткани и органы. С помощью щипцов извлекает предмет. При наличии осколков врач для начала удаляет те, которые представляют серьезную угрозу здоровью и вызывают болевые ощущения.
Больному вводят противостолбнячную сыворотку и назначают курс антибиотиков. Прием слабительных препаратов категорически запрещен.
Показания
Методика применяется при:
- болезненных уплотнениях;
- воспалительных процессах;
- гематомах и скоплении крови;
- отслоении кожи.
Тяжелое состояние больного (шок, кома), воспалительные процессы в организме – абсолютные противопоказания к проведению оперативного вмешательства.
- повышение температуры;
- слабость в организме;
- сонливость.
В более тяжелых случая –перитонит и столбняк.
Удаление инородного тела показано при внедрении посторонних предметов в мягкие ткани. Чаще всего в травматологической практике встречаются инородные тела (отломки швейных игл, кусочки стекла или дерева) в подошвенной поверхности стопы и ладонной поверхности кисти, осколки металла, внедрившиеся в тело в результате производственной травмы, а также пули и дробь, попадающие в ткани при огнестрельных ранениях.
Читайте также:


