После перелома остался вывих
В повседневной жизни все сталкивались с незначительными травмами голеностопного сустава, такими как растяжения и ушибы. Как правило, для их лечения не требуется специальных навыков и оказание первой помощи осуществимо на дому. Но существуют и более серьезные повреждения, при которых медицинская помощь необходима и обязательна.
Вывих голеностопного сустава
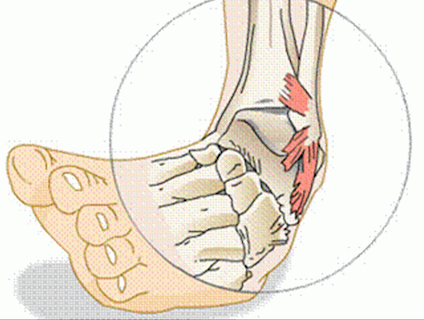
Эта травма характеризуется смещением костей, образующих сустав, вследствие воздействия на него значительной силы. Происходит давление на соединяющиеся кости, что приводит к разрыву суставной капсулы и окружающих сухожилий. Такие особенности, как малоподвижность голеностопа и прочность его связок обусловливают редкие случаи бытовых травм.
Наиболее часто встречаются подвывихи – для них характерно неполное смещение. Полные вывихи развиваются только при переломах костей голени, окружающих суставную сумку.
В основе всегда лежит непрямое повреждение – действующими силами являются масса тела и удар по суставу. В жизни травма встречается после следующих действий:
- прыжка на вытянутую и напряженную ногу;
- падения на согнутую и подвернутую стопу;
- удара по голени в положении стоя.
Подвывих вызывает резкое сокращение мышц, которое усугубляет смещение. Почти всегда он сочетается с переломом или трещиной лодыжек, а также разрывами сухожилий.
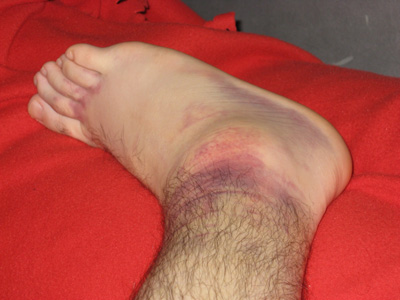
Заподозрить вывих голеностопного сустава возможно сразу после повреждения. Симптомы появляются мгновенно и одновременно.
Подвывих включает те же симптомы, но в меньшей выраженности и при сохранении небольшой подвижности. Различают их по результатам рентгенографии (неполное смещение при подвывихе), а также исключают перелом.
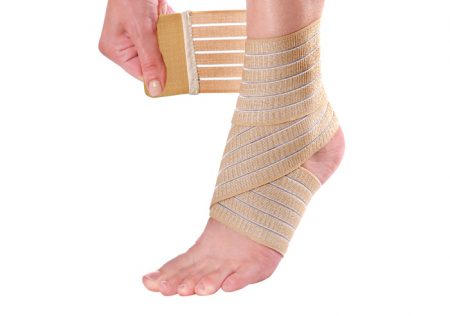
Первая помощь при подвывихе должна начинаться с обезболивания. Выполняется укол или приём таблеток анальгетика, после чего создается неподвижное положение для конечности. Лучше всего наложить перекрещивающуюся повязку эластичным бинтом и сделать импровизированную трость или костыль.
После этих процедур нужно немедленно отправляться в травмпункт.
Лечение вывиха голеностопного сустава включает в себя вправление, создание неподвижности и последующее восстановление (упражнения, массаж).
- Вправление выполняется после дополнительного обезболивания путем уколов новокаина вокруг и внутрь сустава. После расслабления мышц врач берет стопу за переднюю поверхность и пятку. Потягивая ногу на себя, он возвращает её на привычное место в сторону, обратную направлению повреждения.
- После этого для предотвращения смещения необходимо наложить гипсовую повязку до половины бедра (при подвывихе на 2, вывихе – на 3 недели). После снятия гипса используют повязку-косынку или ортез в течение 4 недель.
- Постепенную разработку движений при подвывихе начинают уже спустя неделю после травмы. Через месяц разрешается полностью опираться на ногу. На срок до 3 месяцев назначаются упражнения лечебной физкультуры и массаж.
При несвоевременном обращении или отсутствии лечения формируется застарелый или привычный подвывих. В первом случае формируется контрактура – ограничение подвижности в суставе. Привычным считается регулярно повторяющийся вывих с самостоятельным вправлением.
Выполняются операции на суставной капсуле и связках с целью их восстановления. Далее, комплекс лечения такой же – иммобилизация гипсовой повязкой, укрепляющие упражнения и массаж. Но сроки реабилитации увеличиваются до 6 месяцев.
Перелом лодыжек
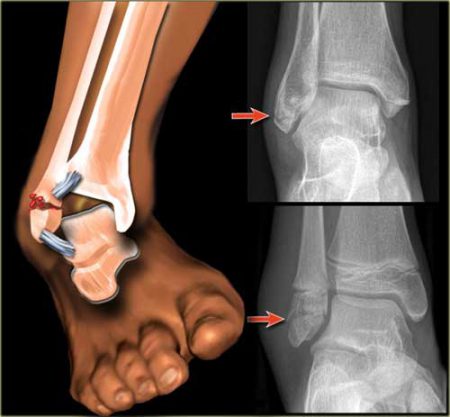
Этот перелом голеностопного сустава чаще встречается при непрямом повреждении, когда сочетаются воздействие собственного веса человека и разворот стопы кнаружи.
Считается травмой в типичном месте. Характерным признаком является вывернутое кнаружи положение стопы.
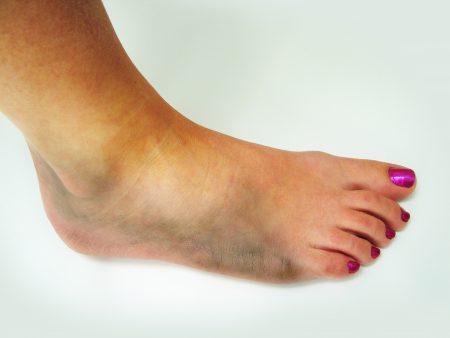
- Возникает отёк вокруг голеностопного сустава (зачастую значительных размеров).
- Боль распространяется по внутренней лодыжке и голени.
- Внешне можно увидеть смещение костных отломков под кожей и их подвижность при попытке пошевелить ногой.
Возникает после значительной травмы конечности (удар тяжелым предметом). С точки зрения анатомии в этом случае происходит перелом обеих лодыжек.
- Отмечается смещение стопы внутрь и вперед.
- Вокруг голеностопного сустава появляется припухлость.
- Двусторонние боли в лодыжках и внешне определяется неровность их контура под кожей.
Независимо от признаков наличия того или иного перелома, нужно оказать первую помощь пострадавшему и вовремя направить в травмпункт.

Первой помощью при этих переломах является профилактика смещения отломков. В кратчайшие сроки необходимо произвести следующие мероприятия:
- Пострадавшего следует успокоить, дать таблетку обезболивающего.
- Большое значение имеет придание конечности неподвижного положения, осуществляемое с помощью подручных средств.
- Если имеются раны на коже, то необходимо прикрыть их чистой тканью или забинтовать.
После этих мероприятий требуется срочно отправляться в травмпункт.
В больнице выполняется адекватное обезболивание с помощью уколов анальгетиков или анестезии новокаином. После этого осуществляется сопоставление отломков ручным способом, для того чтобы заживление и восстановление произошли намного быстрее. Если сопоставление было удачным – то делают контрольный рентгеновский снимок для оценки положения костей. В итоге накладывают гипсовую повязку до нижней трети бедра.
Ношение гипса показано на срок до 10 недель, но уже через месяц можно его длину можно укоротить до колена. Это выполняется для возможности проведения укрепляющих упражнений и массажа. Но стоит помнить, что несоблюдение режима и излишняя уверенность в своих силах приводят к повторному смещению отломков.
Медицинская реабилитация начинается уже со 2 недели – назначается комплекс лечебных упражнений, массаж, сухое тепло, электромиостимуляция.
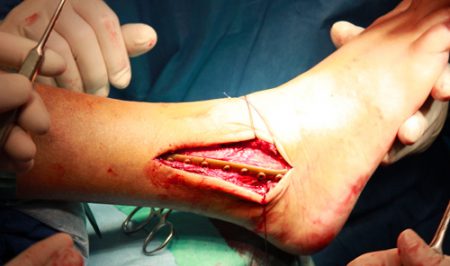
Обычно рекомендуется только в 2 случаях: при двукратном неэффективном сопоставлении и при повторном смещении отломков. Суть операции заключается в прикреплении фрагмента кости с помощью металлических стержней (винт, спица). После вмешательства также накладывают гипс на срок до недели. Вставать можно уже на 5 сутки.
Лечебные упражнения можно начинать с 7 дня, выполняя сгибание стопы в подошве. Постепенно объём движений увеличивают до максимально возможного. Дополнительно назначается массаж стоп и голеней, аппликации озокерита. В дальнейшем рекомендовано продолжать упражнения, а также использовать ортопедическую обувь и стельки-супинаторы.
Перелом таранной кости
Этот перелом голеностопного сустава редко встречается одиночно – характерно сочетание с переломами костей голени и бедра. Он возникает при автомобильных авариях, падениях на прямые ноги, ударе тяжелыми предметами по согнутому колену.
Трещины могут появляться в передней, центральной или задней части кости. Их возникновение зависит от чрезмерного разгибания в стопе, или, напротив, сгибания. Этот перелом часто осложняется подвывихом и сдавлением сосудов, проходящих рядом. Нарушение кровотока приводит к гибели окружающих тканей.
Являются специфичными и даже без рентгенологического исследования позволяют заподозрить перелом голеностопного сустава. К ним относятся:
При определении этих симптомов необходимо срочно обратиться за медицинской помощью, так как нарастающий отёк уменьшает приток крови к стопе.
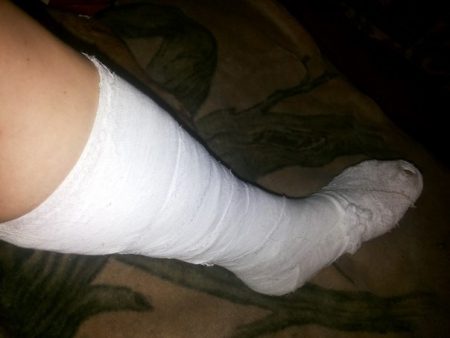
Мероприятия первой помощи включают холод и покой.
- На место повреждения прикладывают пакет или грелку со льдом на 30–40 минут, предварительно обернув их полотенцем.
- Затем делают перекрещивающуюся повязку на стопу.
- Придается неподвижное положение конечности с помощью прикрепления досочек с 3 сторон на голень. Прочно закрепив их бинтом на ноге, необходимо отправиться в больницу.
Консервативные мероприятия отличаются – сопоставление не делают, а сразу выполняют наложение гипсовой повязки. Она тоже имеет свои особенности: очень точно моделируется по подошве и делается только до середины голени. Это направлено на профилактику плоскостопия после снятия гипса (через 3 месяца).
Реабилитация с использованием частичной нагрузки возможна только через 2 месяца. Начинают с физиотерапии и массажа. Спустя 4 недели начинают лечебные упражнения с постепенным увеличением нагрузки.
Если вы упали на улице: как лечат переломы сегодня
Снег то выпадет, то подтает и замерзнет — и такая погода, похоже, надолго. Как защитить себя от падений на скользкой дороге? Можно ли самому отличить ушиб или растяжение от перелома? Когда надо обращаться к врачу и что может предложить современная медицина для лечения переломов? Рассказывает заведующий травматологическим отделением ГКБ № 17 г. Москвы.

Первая помощь при падении
Если вы упали и есть сомнения по поводу целостности костей, суставов и связок, не тяните с обращением в травмпункт. Если показаться травматологу в первые часы после травмы, а не через несколько дней, лечение будет более эффективным и удастся избежать серьезных осложнений.
Можно ли самостоятельно отличить перелом от растяжения или сильного ушиба? Непрофессионалу это сложно, но можно дать некоторые подсказки. При растяжении — несмотря на боль — получается согнуть и разогнуть ногу, пошевелить пальцами. Отек поврежденной конечности присутствует, но без бордовых кровоподтеков. Но окончательный вердикт — перелом это или нет — даст только рентген.
Конечно же, если сломана кость, нужна помощь врача. А вот при ушибе и растяжении человек может справиться сам. Наложите на пострадавшее место лед, а поврежденный сустав зафиксируйте эластичным бинтом или шарфом. Холод уменьшит боль и отек: годится любой замороженный продукт из морозилки. Положите туда полиэтиленовый пакет или бутылку с водой — воспользуйтесь ими позже. Но не увлекайтесь: холод не стоит держать дольше 15-20 секунд, делайте перерывы.
Для обезболивания подойдет любой анальгетик (анальгин, пенталгин, солпадеин). Для снятия воспаления хороши мази и кремы на основе ибупрофена и диклофенака. Место ушиба можно смазывать рассасывающими гелями (типа троксевазина), улучшающими поверхностное кровообращение. Но лучше всего, если вас осмотрит врач-травматолог и даст свои рекомендации.
Как лечат переломы сегодня
При неосложненном переломе врач после рентгена поправит сломанную кость, а затем обездвижит ее. При сложных переломах потребуется хирургическое лечение, так называемый остеосинтез, при котором используются внутренние фиксаторы — пластины, винты, гвозди. Зафиксировать перелом сегодня можно не только стародавним гипсом, но и с помощью современных синтетических материалов.
Например, полимерный бинт по прочности и возможности фиксации не уступают гипсу, но повязки из него гораздо легче и удобнее в уходе.
Также пациентам нравятся легкие повязки из термопластика с крупными ячейками. С ними можно принимать душ, кожа под такими конструкциями дышит и не чешется. Есть модели с застёжкой, что позволяет травматологу регулировать повязку — ослабить или затянуть потуже.
Вместо гипса травматолог может надеть на травмированный сустав колена неподвижные ортезы (туторы).
Есть и другой вариант — брейсы. Такие динамические ортезы ставят на колено, голеностоп и локтевой сустав. В них есть шарниры, обеспечивающие движение в нужной плоскости и отклонение лишь на определенный угол. Это позволяет безопасно нагружать поврежденную конечность задолго до окончательного выздоровления. В брейсах комфортней.
При незначительных повреждениях используются также мягкие повязки (бандажи), которые заметно снимают боль.
Как защитить себя от падения и избежать перелома
- Не торопитесь. Равновесие легче потерять, когда вы двигаетесь слишком быстрым шагом. Если нужно оглядеться или ответить на звонок по телефону, остановитесь, не делайте этого на ходу. Ходите, широко расставляя ноги. Поднимайтесь в горку и спускайтесь с нее методом ступеньки — идите бочком, ставьте ступни по очереди перпендикулярно спуску.
- Не носите сапоги и ботинки на высоких каблуках и с совершенно плоской подошвой без рифления. Самый устойчивый вариант — небольшой каблучок и так называемая "тракторная" подошва. Достаточно толстая, с протектором. Прежде на такой подошве делали обувь для альпинистов. Пожилому человеку поможет трость.
- Не держите руки в карманах при ходьбе. Размахивайте ими в такт шагам. Это поможет сохранять равновесие.
- Не носите сумку на плече. Держите поклажу в руке или в рюкзаке за плечами. Последний способ — самый надежный, поскольку освобождаются руки, поддерживающие равновесие.
- Не вскакивайте сразу после падения и не бегите дальше по делам. Аккуратно встаньте и прислушайтесь к себе — боль от травмы может проявиться не сразу.
- Не помогайте пострадавшему месту растираниями (они противопоказаны сразу после травмы). Определить, что случилось — перелом, вывих, растяжение — может только специалист. Он же выберет способ лечения.
- Не пытайтесь помочь себе при падении ладонью. По статистике, самый частый перелом — в области лучезапястного сустава, нередко происходит травма костей предплечья, иногда со смещением и отрывом сухожилий. Такие переломы требуют долгого лечения, а результат его не всегда радует. Если в долю секунды вы успели понять, что падение неизбежно, постарайтесь сгруппироваться и упасть на бок, при этом раскинув руки в разные стороны. Если у вас было что-то в руках, отбросьте этот предмет в сторону от себя.

Мы продолжаем начатый в предыдущих номерах совместный проект нашей газеты и Московской службы скорой и неотложной медицинской помощи.
Слово – анестезиологу-реаниматологу 18‑й подстанции скорой помощи г. Москвы, травматологу высшей категории, кандидату медицинских наук Сергею Рябцеву.
Теоретически сломать можно все что угодно. Однако в обыденной пешеходной жизни врачи чаще всего имеют дело с травмами ' href='https://aif.ru/infographic/perelomy_kostey_zapyastya_priznaki_i_lechenie'>запястья и лодыжки. Отличить перелом от растяжения и вывиха бывает подчас довольно сложно. И все же некоторые характерные черты у них есть.

Растяжение
При растяжении повреждаются связки суставов (чаще всего – голеностопного), вплоть до их разрыва – полного или частичного.
Характерные признаки: боль в области сустава, отек, а при разрыве связки – гематома. Однако в отличие от перелома движение в поврежденном суставе возможно.
Чем опасно: при растяжении главное – не пропустить разрыва связок, что со временем может привести к тому, что поврежденная связка ослабеет – и нога будет подворачиваться постоянно, что называется, на ровном месте.
Что делать: обеспечить пострадавшей ноге полный покой в течение суток, а лучше трех; чтобы не нарастал отек, как можно быстрее приложить холод на больное место на 15–20 минут (не допустив при этом обморожения пострадавшего участка), повторять холодные примочки по 2–3 раза в день в течение первых двух дней. С третьего дня после травмы можно применять тепловые процедуры (полуспиртовые, водочные компрессы, разогревающие мази); наложить на пострадавший сустав тугую повязку, которую не следует снимать в ближайшие 5–7 дней.
Куда обратиться: в травмопункт или районную в поликлинику.

Вывих
Вывихом называют смещение костей в суставных сочленениях. Чаще всего он сопровождается повреждением, а то и разрывом суставной сумки. Наиболее часто встречаются вывихи плечевого, локтевого, голеностопного суставов.
Характерные признаки: помимо боли и отека характерные признаки вывиха – аномальные движения сустава, смещение костей, составляющих сустав, изменение его нормальной формы.
Чем опасно: если свежий вывих не вправить в ближайшее время после травмы, развивается трудноизлечимый застарелый вывих, который в последующем можно вправить только на операционном столе.
Куда обратиться: в ближайший травмопункт.
Перелом
При переломе происходит полное или частичное нарушение целостности кости при нагрузке, превышающей прочность травмируемого участка. На руках самые уязвимые места – запястье и предплечье. На ногах – лодыжки, кости голени и шейка бедра.
Характерные признаки: открытый перелом виден невооруженным глазом. Закрытый выдаст сильная боль (такая, что пострадавшей конечностью невозможно пошевелить), деформация пострадавшего участка кости, быстро нарастающий отек и гематома.
Чем опасно: неправильным сращением или несращением кости конечности, повреждением окружающих мягких тканей, нервных окончаний, инфицированием возникшей на месте открытого перелома раны.
Что делать: с помощью специальной шины, палки, доски, куска фанеры зафиксировать и обездвижить пострадавшую конечность. Если сломаны кости предплечья, обездвиживаются лучезапястный и локтевой суставы. Если пострадала плечевая кость – локтевой и плечевой суставы. При переломе бедренной кости фиксируются тазобедренный и коленный суставы (шина крепится одним концом за туловище по боковой поверхности, другим – за голень и стопу), голени – коленный и голеностопный. Если ничего под рукой нет, поврежденную ногу можно прибинтовать к здоровой, а сломанную руку – к туловищу; к месту перелома приложить холод; при открытом переломе рану обработать антисептиком (йод, зеленка, водка) и наложить стерильную повязку. Загрязненную рану предварительно обработать перекисью водорода.
Вывихи
Вывих – повреждение связочно‑капсульного аппарата сустава, сопровождающееся припухлостью, деформацией и нарушением функции конечности.
Вывих костей предплечья в локтевом суставе занимает первое место среди вывихов.
Сложность анатомического строения локтевого сустава, состоящего из сочленения плечевой, локтевой и лучевой костей, а также своеобразие связочно‑капсульного аппарата создают предпосылки для возникновения разнообразных вывихов костей предплечья.
Наиболее характерными повреждениями являются:
1) вывих обеих костей предплечья;
2) изолированный вывих лучевой кости или подвывих головки лучевой кости;
3) изолированный вывих локтевой кости;
4) вывих костей предплечья с переломом шейки лучевой кости и смещением головки, или эпифизеолиз – перелом локтевого отростка в сочетании с вывихом.
Вывих костей предплечья сопровождается повреждением связочно‑капсульного аппарата и кровоизлиянием в полость сустава, деформацией и потерей функции; при переломовывихах наблюдается значительный отек. Смещенные кости, гематома и отек могут вызвать сдавление сосудисто‑нервного пучка, поэтому необходимо обратить внимание на пульсацию сосудов, движение пальцев и чувствительность.
Наиболее типичными являются задний вывих обеих костей предплечья и задненаружный вывих. Эти повреждения возникают в результате падения на вытянутую и разогнутую в локтевом суставе руку. В результате резкого переразгибания в локтевом суставе кости предплечья смещаются кзади или кзади и кнаружи, а плечевая кость дистальным концом разрывает суставную сумку и смещается вперед.
При пальпации области локтевого сустава в локтевом сгибе удается прощупать выступающий суставной конец плечевой кости, а при задненаружном вывихе четко определяется головка лучевой кости.
При диагностике всегда надо иметь в виду возможность перелома плечевой кости в области дистального метаэпифиза. Над– и чрезмыщелковые переломы плечевой кости нередко принимают за травматический вывих костей предплечья и производят безуспешные попытки вправления, которые еще больше травмируют периртикулярные ткани, приводят к увеличению отека и кровоизлияния. Наличие кровоизлияния на коже после травмы руки всегда должно вызывать предположение о переломе плечевой кости. Прежде чем приступить к вправлению, во всех случаях необходимо сделать рентгенограмму. При заднем вывихе, например, на рентгенограмме в переднезадней проекции определяется смещение костей предплечья кзади и вверх. Контуры локтевой кости и головки лучевой кости накладываются на контуры метаэпифиза плечевой кости, суставная щель не видна. При изучении рентгенограмм серьезное внимание следует обратить на внутренний надмыщелок, который при вывихе костей предплечья нередко смещается по апофизарной линии и при разрыве суставной капсулы может внедриться в полость сустава. После вправления (или самовправления) костный обломок может ущемиться в плечелоктевом сочленении, что обычно приводит к контрактуре сустава.
Необходимо возможно более раннее одномоментное вправление вывиха костей предплечья, которое производят после инъекции пантопона или под легким наркозом закисью азота. Приемы вправления задненаружного вывиха состоят в следующем. Больного укладывают на стол. Одной рукой хирург охватывает нижнюю треть плеча и большим пальцем нащупывает головку лучевой кости. Другой рукой охватывает предплечье в нижней трети и производит тракцию по длине, ротирует и переводит предплечье в положение максимальной супинации. Вправление вывиха производят без большого физического насилия, быстро, без сгибания или разгибания предплечья. После вправления вывиха движения в локтевом суставе становятся возможными почти в полном объеме. При оставшемся подвывихе или невправленном вывихе остается характерное пружинящее сопротивление при попытке согнуть или разогнуть предплечье. После вправления вывиха делают контрольную рентгенограмму (до наложения гипсовой лангеты) с целью выявления возможного отрывного перелома с ущемлением костного отломка в полости сустава. Затем накладывают заднюю гипсовый лонгет от головок пястных костей до верхней трети плеча в среднефизиологическом положении сроком на 7 дней. После снятия гипсового лонгета приступают к лечебной физкультуре и физиотерапии. При травматических вывихах костей предплечья нередко страдает связочно‑капсульный аппарат и, несмотря на отсутствие костных повреждений, движения в суставе могут восстанавливаться длительное время. В случае невправимости вывиха при интерпозиции мягких тканей или смещенных надмыщелков может встать вопрос об оперативном вмешательстве.
Среди изолированных вывихов следует особо выделить наружный и передний вывих головки лучевой кости. Пассивные и активные движения возможны в довольно большом объеме, но ротационные движения резко болезненны и ограничены. Конечность находится в положении полупронации. При пальпации головка лучевой кости определяется на передненаружной поверхности области локтевого сустава. На рентгенограммах отмечается нарушение соотношения костей в плечелоктевом и плечелучевом сочленениях. Необходимо вправление головки лучевой кости и иммобилизация в гипсовом лонгете сроком до 7–10 дней. В случае запоздалой диагностики сморщивание и рубцевание поврежденной кольцевидной связки делают консервативное бескровное вправление невозможным.
Травматический вывих фаланг пальцев кисти встречается относительно редко. Повреждение происходит в результате чрезмерного переразгибания пальцев. Наиболее часто возникает вывих в пястно‑фаланговом сочленении первого пальца кисти (большого). Возникает боль в межфаланговом или пястно‑фаланговом сочленении. При полном вывихе активные и пассивные движения отсутствуют, при неполном отмечаются ограничения движений и умеренная деформация. Контуры сустава сглажены, имеется кровоподтек. Диагноз уточняется после рентгенографии. Вывих в пястно‑фаланговом сочленении первого пальца кисти чаще всего происходит в тыльную сторону, при этом отмечается повреждение метакарпальных боковых связок и суставной сумки. Сухожилие длинного сгибателя первого пальца может соскользнуть в локтевую сторону и ущемиться между головкой пястной кости и основной фалангой пальца.
Вправление неосложненного вывиха обычно не вызывает затруднений; при интерпозиции сухожилия длинного сгибателя и неудаче консервативных мероприятий может потребоваться оперативное вмешательство.
Вправление осуществляют следующим образом. Производят вытягивание пальца по длине с одновременной ротацией его вокруг продольной оси в лучевую сторону, далее выполняют максимальное разгибание в тыльную сторону с передвижением основной фаланги с головки первой пястной кости, после чего палец сгибают в пястно‑фаланговом сочленении. После вправления восстанавливается полный объем движений. Иммобилизацию осуществляют в гипсовом лонгете в течение 10 дней, а затем приступают к лечебной физкультуре и физиотерапии до восстановления функции.
Травматический вывих бедренной кости возникает в результате непрямой травмы.
В зависимости от положения головки бедренной кости по отношению к вертлужной впадине различают следующие вывихи бедренной кости:
1) задневерхний, или подвздошный;
2) задненижний, или седалищный;
3) передненижний, или запирательный;
4) передневерхний, или надлонный.
При задненижнем, или седалищном, вывихе бедренной кости нога значительно согнута в тазобедренном и коленном суставах и ротировка кнутри, движение также болезненны.
Головка бедренной кости пальпируется кзади и книзу от вертлужной впадины. Относительная длина конечности почти не изменена.
При передненижнем, или запирательном, вывихе положение больного довольно типичное – лежит на спине с отведенной в сторону и согнутой под прямым углом в тазобедренном суставе ногой. Относительного укорочения бедра также нет, головка прощупывается в области запирательного отверстия.
Рентгенологическое исследование во всех случаях обязательно, так как помогает уточнить диагноз и решить вопрос о выборе метода выправления.
Дифференциальный диагноз проводят с травматическим эпифизеолизом бедренной кости, переломом шейки, а также чрез– и подвертельными переломами.
При вывихе бедренной кости производят одномоментное выправление по одному из классических методов (Кохера, Джанелидзе и др.) с последующей фиксацией в гипсовой лангете или на функциональной шине Белера сроком до 3–4 недель. После выправления обязателен рентгенологический контроль. После прекращения иммобилизации обычно быстро восстанавливаются движения в тазобедренном суставе. Однако следует помнить, что в результате расстройства кровообращения в области суставного конца бедренной кости, возникающего при повреждении сосудов суставной сумки, круглой связки и суставных хрящей, в ранние и поздние сроки может наступить асептический некроз головки по типу болезни Легга–Калве–Пертеса. Судить об окончательном выздоровлении после перенесенного травматического вывиха бедренной кости можно лишь спустя 1,5–2 года после повреждения.
Вывих надколенника возникает в результате прямого удара по его краю или вследствие резкого сокращения четырехглавой мышцы бедра при наружной ротации и отведении голени. Предрасполагают к вывиху надколенника врожденные и приобретенные деформации костно‑мышечной системы опорно‑двигательного аппарата, а также уплощение мыщиков бедренной кости. Клиническая картина травматического вывиха надколенника характерна – конечность слегка согнута в коленном суставе, активные движения невозможны, пассивные резко ограничены, болезненны. При пальпации определяется сместившийся надколенник и обнаженный дистальный мыщелок бедренной кости. Консервативное лечение состоит во вправлении вывиха надколенника при расслабленной четырехглавой мышце, которое достигается сгибанием конечности в тазобедренном суставе и разгибании в коленном. Иммобилизация осуществляется в течение 3 недель гипсовом туторе. При привычном вывихе надколенника показано оперативное лечение.
При любом вывихе показаны холодные компрессы через каждые 2–3 ч, но не следует применять лед. На вывих положить тесто, сделанное из муки и уксуса, и забинтовать, это быстро уменьшает боль. Помимо общепринятого лечения, применяется иглотерапия. При вывихе любой локализации необходимо проводить седативное воздействие (рассеивать внешнюю повреждающую энергию) на проходящий через или находящийся возле вывиха меридиан. При сильно выраженном болевом синдроме рекомендуется седативный укол (лучше серебряной иглой); затем – седативное воздействие на точку пособник и сигнальную точку меридиана, проходящего через вывих.
При вывихе голеностопного сустава: дополнительно седатировать сюань‑чжун, голеностопный сустав, шэнь‑мэнь, надпочечник (на больной стороне); если эффекта нет – использовать точки на здоровой ноге.
При вывихе коленного сустава точки выбирают в зависимости от локализации: седатировать сюе‑хай, инь‑бао; тонизировать инь‑линь‑цюань, ци‑гуань; аурикулярные точки: коленный сустав, шэнь‑мень, надпочечник.
При вывихе кисти тонизировать ян‑си, юй‑цзи, фу‑лю, бэнь‑шэнь. При вывихе в локтевом суставе сразу тонизировать гуань‑гуи, шао‑цзэ, шао‑шан.
При вывихе с ограничением движения и отеке в плечевом суставе эффективны поверхностное иглоукалывание, точечный массаж, седатируют чжи‑чжэнь и вай‑гуань.
Основными точками аурикулярной терапии при вывихах являются: шэнь‑мэнь, почка, кора головного мозга, точка, соответствующая области травмы; надпочечник.
При привычных вывихах основные точки: железы внутренней секреции, надпочечник, кора головного мозга, точка, соответствующая суставу.
Массаж при вывихах применяется для улучшения кровообращения, уменьшения отека и болезненности.
Различают вывихи приобретенные (травматические, привычные и др.) и врожденные. В контексте данной книги будут рассматриваться только травматические вывихи.
Травматический вывих – стойкое смещение суставных концов костей за пределы их нормальной подвижности, часто с разрывом капсулы, связок и выходом суставного конца кости их сумки. Травматические вывихи могут становиться привычными. По степени смещения одной суставной поверхности по отношению к другой различают вывихи полные и неполные (подвывихи), при подвывихах, в отличие от полного вывиха, сохраняется частичное соприкосновение суставных поверхностей. Вывихи называют по дистальной кости, принимающей в образовании сустава (в плечевом суставе – вывих плеча, в локтевом – вывих предплечья и т. д.). Исключение составляют вывихи позвонков, вывихи акромиального конца ключицы и головки локтевой кости, когда говорят непосредственно о вывихнутом сегменте.
Частота травматических вывихов среди всех повреждений составляет 1,5–3 %. Наиболее часто вывихи наблюдаются у лиц 20–50 лет. У мужчин они встречаются в 3–4 раза чаще, чем у женщин. У детей вывихи редки (особенно до 10 лет), так как их связочный аппарат способен выносить гораздо большие нагрузки, чем у взрослых. У стариков также скорее наступает перелом кости, чем вывих. Вывихи в основном возникают в результате воздействия непрямой травмирующей силы. Суть непрямого механизма заключается в образовании двуплечего рычага с точкой опоры и коротким плечом, расположенным внутри или около сустава. Длинным плечом чаще является вывихнутая конечность. Действуя на периферический отдел конечности, внешняя травмирующая сила доводит суставные поверхности до предела их подвижности. Дальнейшее действие травмирующей силы приводит к разрыву связок, капсулы сустава, повреждению мышц.
Травматические вывихи принято разделять на свежие (до 3 дней), несвежие (до 3 недель) и застарелые (более 3 недель). После вывиха быстро наступает ретракция мышц, окружающих поврежденный сустав, и постепенно развивается рубцовая ткань, плотно удерживающая суставный конец кости на новом месте. Эти вторичные изменения характерны для так называемого застарелого вывиха. Чем больше времени прошло после вывиха, тем ретракция мышц устойчивее фиксирует вывихнутую кость в порочном положении. Клиническая картина застарелого вывиха тождественна таковой при свежем вывихе, однако отсутствие болей, кровоизлияний, отека, а также атрофия мышц делают все симптомы вывиха более отчетливым. Вывихам могут сопутствовать повреждение других важных образований внутри сустава и вне его. Прежде всего это переломовывихи, открытые вывихи, вывихи с повреждением спинного мозга, нервов, сосудов, связок мышц и др. Повреждения мышц встречаются практически при всех вывихах: разрывы (целых мышц или отдельных мышечных волокон), растяжение одних и расслабление других с резким нарушением мышечного синергизма. Мышечная ретракция бывает настолько редкой, что без специальных мер ее устранение становится невозможным. Нельзя насильственно преодолевать возникшую ретракцию тканей, так как это может привести к дополнительным повреждениям. Таким образом, травматических вывих следует рассматривать как сложный, многообразный комплекс морфологических изменений, среди которых смещение суставных поверхностей костей является лишь одним, хотя и важнейшим, элементом.
Вывих следует дифференцировать с растяжением, разрывом связок и внесуставным переломом; у детей – с эпифизиолизом. Обследование больного заканчивается рентгенологическим исследованием.
Принципы лечения . Для выправления вывиха вывихнутую часть перемещают в сустав тем же путем, каким произошел вывих. Это вмешательство должно быть сделано в кратчайший срок. Все манипуляции следует выполнять абсолютно безболезненно (под надежной анестезией), медленно, без резких движений и рывков, с постепенным растяжением, при ликвидации выраженной ретракции мышц. Таким образом удается избежать дополнительных повреждений. Устранение вывиха обеспечивается не столько выправлением, сколько преодолением мышечного сопротивления, вызванного ретракцией. Иногда это достигается постоянным вытяжением, нередко значительными грузами. При невыправимых вывихах сегментов конечностей (ущемление капсулы околосуставных тканей, костных отломков, сухожилий) показано оперативное лечение. Показания к операции возникают и при осложненных свежих вывихах позвонков (преимущественно в шейном отделе), когда имеются повреждения спинного мозга либо деформация спинно‑мозгового канала.
Бескровное устранение застарелых вывихов показано при относительно небольших сроках (не более 25 дней), обязательно под общим обезболиванием и с полным мышечным расслаблением.
При неудаче консервативного лечения, а также застарелых вывихах более длительного продолжения показано оперативное вправление. Открытое вправление целесообразно и эффективно при целостности суставных поверхностей. При значительных деструктивных изменениях суставных поверхностей или невозможности удержания вправленного фрагмента в суставной впадине возникают показания к эндопротезированию сустава или артродезу. В последние годы применяют шарнирно‑дистракционные аппараты Волкова–Оганасяна. Аппарат обеспечивает постепенное устранение смещения. В последующем больным необходимо проводить курсы реабилитационных мероприятий для максимального приближения объема движений в суставе к норме.
Читайте также:


