Повреждения тканей при инфекции
Бактериальные инфекции кожи. Передача кожных инфекций осуществляется посредством контактного механизма. Заболевания быстро распространяются в местах скопления людей и в условиях антисанитарии. Возбудителями кожных инфекций могут быть многие микроорганизмы. Наиболее распространены Staphylococcus aureus и Streptococcus pyogenes.
Бактерии возбудители инфекций кожи и мягких тканей:
- S. aureus: импетиго, фурункулёз, невскрывающийся фурункул, токсический эпидермальный некролиз, острая паронихия
- S. pyogenes: целлюлит, рожа, импетиго
- С. diphtheriae: дифтерия (кожная форма)
- М. tuberculosis: волчанка обыкновенная
- М. marinum: хронические язвенные поражения кожи
- М. ulcerans: деструктивные язвы (язва Бурули)
- С. minutissimum: эритразма
- Pseudomonas aeruginosa: колонизация ожогов
- Erysipelothrix rhusiopathiae: эризипелоид
При целлюлите, вызванном S. pyogenes, S. aureus, Pasteurella multocida, реже вибрионами, обитающими в морской воде, и грамотрицательными бациллами, происходит поражение всех слоев кожи. Микроорганизмы проникают в организм человека через повреждённые участки кожи, раны и места укусов насекомых. Эмпирическое лечение флуклоксациллином необходимо начинать до получения результатов бактериологического исследования. В тяжёлых случаях применяют внутривенные антибактериальные препараты (бензилпенициллин и флуклоксациллин).
Некротизирующий фасцит — быстро прогрессирующая инфекция, поражающая также кожу и подкожную клетчатку. Заболевание развивается в результате микст-инфекции, вызванной аэробными и анаэробными микроорганизмами, а также вследствие моноинфекции S. pyogenes. Болезнь быстро прогрессирует и может привести к смерти пациента за очень короткое время. Большую роль в лечении играет успешное иссечение инфицированных некротических тканей, проводимое на фоне лечения бензилпенициллином, цефалоспоринами третьего поколения и метронидазолом.
Эритразма — поверхностная инфекция, возникающая на сгибательных поверхностях конечностей и вызываемая Corynebacterium minutissimum. Очаги поражения флюоресцируют в ультрафиолетовом свете. Возбудитель может быть выделен при посеве. Для лечения применяют эритромицин или тетрациклин.
Рожа — стрептококковая инфекция, поражающая органические участки кожи на лице или голенях. При обследовании отмечают обычно повышение количества лейкоцитов в периферической крови. Для лечения назначают приём внутрь амоксициллина и флуклоксациллина; в тяжёлых случаях может потребоваться внутривенное введение антибиотиков.
Эризипелоид — зоонозная инфекция, вызываемая Erysipelothrix rhusiopathiae. Местный очаг (обычно пальцы рук) характеризуется развитием эритемы красно-фиолетового цвета. В группу риска входят мясники (поражаются пальцы рук при работе с инфицированным мясом, чаше свиньи) и рыбаки. В большинстве случаев заболевание разрешается самостоятельно, но применение внутрь пенициллина или тетрациклина позволяет ускорить процесс выздоровления, назначение антибиотиков обязательно при развитии вторичной бактериемии.
Ожоги могут стать причиной инфекции, вызванной Pseudomonas aeruginosa, S. aureus, S. pyogenes и иногда бактериями кишечной группы. Возможно заражение антибиоти-коустойчивыми формами микроорганизмов. Бактериальное поражение может привести к отторжению пересаженной кожи и вторичной бактериемии.
Паронихия. Паронихия, или воспаление околоногтевой ткани, — распространённое заболевание, возникающее вследствие бактериальной инвазии (например, S. aureus) в местах повреждения кутикулы. При этом возникают боль, отёчность с последующим формированием небольшого абсцесса. Абсцесс дренируют и назначают антибактериальную терапию (флуклоксациллин и др.).
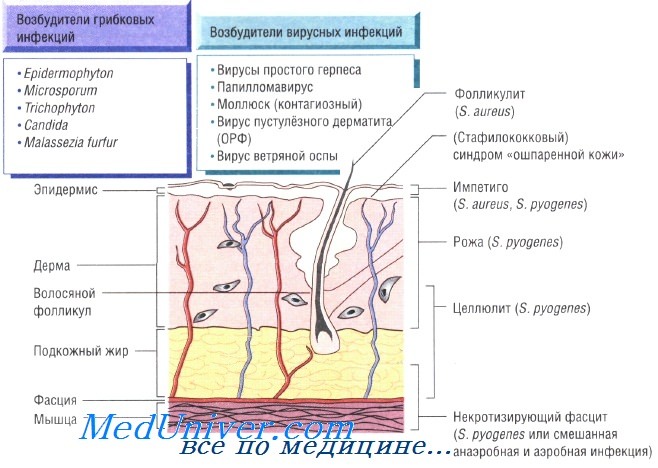
Причины инфекций кожи
На коже могут отражаться проявления системных инфекций. Ярким примером может служить петехиальная сыпь при менингококковой септицемии — несомненный признак тяжёлого сепсиса. У пациентов с синегнойной септицемией на коже возникают гангренозные очаги (гангренозная эктима). Менее выражены кожные изменения при эндокардите (кровоизлияния у оснований ногтей). При стафилококковой септицемии возникают участки инфаркта кожи, а при некоторых вирусных заболеваниях высыпания на коже становятся частью характерной клинической картины (ветрянка и корь).
Для вируса простого герпеса кожные покровы — первичный очаг инфекции. Некоторые штаммы Staphylococcus aureus и бета-гемолитических стрептококков вызывают системные заболевания, обусловленные действием токсинов и сопровождающиеся различными кожными изменениями: при синдроме токсического шока — генерализованная и сыпь на ладонях, при скарлатине — сыпь с бледностью носогубного треугольника, а при синдроме ошпаренной кожи у новорождённых — сильное шелушение.
Папилломавирус человека поражает клетки кожи и усиливает их репликацию, в результате чего формируется бородавка (папиллома). Существуют папулёзные, пятнистые и мозаичные виды папиллом, а также подошвенная (роговая) бородавка. Заболевание передаётся при непосредственном контакте с больным, а также через предметы общего пользования особенно при повышенной влажности (при совместном купании в бассейне).
Передача генитальных бородавок (остроконечных кондилом) осуществляется половым путём. Диагноз устанавливают на основании клинических признаков. Для определения вируса остроконечных кондилом применяют реакцию иммунофлюоресценции и полимеразную цепную реакцию.
Папилломавирусы вызывают злокачественные новообразования шейки матки (тип 16 и 18) и гортани (тип 6 и 11). В настоящее время существуют вакцины против виусов типа 16 и 18, которые формируют продолжительный иммунитет.
Папилломы со временем самостоятельно исчезают, не оставляя рубцов (за исключением случаев у людей со сниженным иммунитетом). Очень часто для самолечения применяют местные кератолитические вещества (салициловая кислота). При генитальных бородавках используют подофил щитовидный*. В качестве альтернативы применяют криотерапию, ускоряющую исчезновение папиллом. Прижигание в настоящее время не рекомендуют для частого использования у одного пациента.
Некоторые штаммы поксвирусов поражают кожный покров и вызывают возникновение характерных симптомов (например, контагиозный моллюск и контагиозный пустулёзный дерматит).
Клинические признаки дерматофитозов. При дерматофитии (стригущем лишае) возникают бляшки, сопровождаемые зудом и покраснением. Со временем их диаметр увеличивается, а в центре образуется бледное пятно. При хроническом поражении ногтей наблюдают обесцвечивание и истончение ногтей, а при заболеваниях кожи головы — облысение и рубцевание. В основе названия заболевания лежит место заражения, например дерматофития головы (tinea capitis — стригущий лишай), дерматофития туловища (tinea corporis).
Лабораторная диагностика грибковых инфекций кожи. При инфекции кожного покрова отмечают свечение поражённых участков в ультрафиолетовом свете.
В лабораторию доставляют сухие соскобы с поражённых участков кожи, образцы ногтей и волос. При нагревании в растворе натрия гидроксида они обесцвечиваются, и во время микроскопии становятся видны гифы грибов. Дерматофиты растут на декстрозосодержащем агаре Сабурада при температуре 30 °С в течение четырёх недель.
В основе идентификации лежат морфологические свойства колоний, особенности микроскопической картины (окраска лактофеноловым синим), биохимическое исследование, а также секвенирование 18S рибосомальной РНК гена.
Лечение грибковых инфекций кожи. При дерматофитозах применяют местные препараты группы имидазола (миконазол, клотримазол, тиоконазол или аморолфин). При некоторых формах инфекции назначают тербинафин (внутрь) в течение нескольких недель.
К.В. Кононенко
Курский государственный медицинский университет, кафедра хирургических болезней ФПО
Инфекции кожи и мягких тканей (ИКМТ) составляют более половины причин обращения к хирургу поликлиники. Основой лечения ИКМТ являются санация первичного очага и антибактериальная терапия. Альтернативой антибиотикам являются местные антисептики, стоимость которых несопоставима с антибактериальными препаратами, а терапевтический эффект часто достаточен для местного лечения ИКМТ.
Ключевые слова: инфекции мягких тканей, лечение, Мирамистин ®
Treatment of infections of the skin and soft tissues in the context of multidisciplinary and district hospitals
Kononenko K.V.
Kursk State Medical University. Department of surgical diseases FPO.
Summary: skin and soft tissue infections (SSTIs) make up more than half of the reasons for resorting to the surgeon. Primary lesion debridement and antibiotic therapy are the mainstay of SSTIs treatment. Topical antiseptics, which cost is incompatible with antibacterial drugs and therapeutic effect is often sufficient for the local treatment of SSTIs, are alternative to antibiotics.
Актуальность. Инфекции кожи и мягких тканей (ИКМТ) приобретает все большую значимость [1, 4, 6, 8, 12, 13]. По анатомической классификации ИКМТ включают в себя четыре уровня поражения (D.U. Ahrenholz, 1991 г.):
I уровень - поражение собственно кожи;
II уровень- поражение подкожной клетчатки;
III уровень- поражение поверхностной фасции;
IV уровень - поражение глубоких фасциальных структур и мышц.
Медико-социальная значимость проблемы лечения ИКМТ обусловлена следующими причинами [1, 8, 13]:
- Постоянно увеличивающимся количеством больных с этой патологией;
- ИКМТ являются чрезвычайно опасными для жизни и сопровождаются тяжелой системной эндотоксемией с частым исходом в тяжелый сепсис и полиорганную недостаточность, которые приводят больных к летальному исходу.
По данным Росстата в 2012 г. число пациентов с ИКМТ составило около 700 000 или приблизительно 70% всей обращаемости, что составляет половину показаний для госпитализации. В Великобритании причиной 10% госпитализаций являются именно эти инфекции. В США причиной госпитализаций 330000 пациентов также были ИКМТ.
Входными воротами ИКМТ могут быть [8, 9, 11, 13, 14]:
- Ушибленные раны мягких тканей, ссадины, порезы, укусы насекомых.
- Постинъекционные абсцессы.
- Операционные раны (операции на толстой кишке при её опухолях, холецистэктомия при гангренозном холецистите, операции на почках при апостематозных нефритах).
- Инфекции, возникающие вследствие повреждающего действия воды - иммерсионный целлюлит, обусловленный Vibrio vulnificis (в соленой воде), Aeromonas spp. и Plesiomonas spp. (в пресной воде) и Мicobacteпum marinum (в воде рыбных водоемов) [2, 13].
Современные подходы к лечению ИКМТ. Лечение ИКМТ должно быть комплексным и включать в себя следующие составляющие:
Первой особенностью оперативного лечения больных с ИКМТ является экстренно выполненное оперативное пособие. Затем проводится местное лечение гнойного очага с использованием всех современных способов очищения раны, которые включают в себя:
К этим повязкам относятся полупроницаемые пленки (OpSite, Tegaderm), гидроколлоиды (Duoderm, Granuflex, Hydrocol), губки (PemoFoam, Alevin, CombiDerm), гидрогели (Hydrosorb, Tegagel, Duoderm), альгинаты (Sorbalgon, Kaltostar) и суперпоглотители (TenderWetActive). Также широко применяются сложные повязки с импрегнированными антибиотиками и антисептиками [7, 8, 14].
Третьей особенностью операций при ИКМТ является использование аппаратов внешней фиксации (аппараты Г.А. Илизарова или О.Н. Гудушаури) для иммобилизации, удобства перевязок, визуального контроля за течением раневого процесса и сохранения кожного аутотрансплантанта при циркулярном поражении конечности.
Первоочередными задачами реанимационной поддержки следует считать респираторную поддержку, меры по профилактике развития острого повреждения лёгких и РДСВ, стабилизацию системной и микрососудистой гемодинамики, профилактику возникновения стрессовых повреждений желудочно-кишечного тракта и коррекцию метаболических расстройств.
Экстракорпоральные методы детоксикации в лечении ИКМТ включают в себя применение плазмафереза, гемосорбции и, по показаниям, ультрагемодиафильтрации,использование гипохлорита натрия как непрямого окислителя метаболитов.
Методы воздействия на иммунную систему пациента занимают определенное место в лечении пациентов с ИКМТ и включают в себя использование экстракорпоральной иммунофармакотерапии (ЭИФТ), применение пентаглобина и назначение человеческого иммуноглобулина по схеме.
Необходимо заметить, что использование всех перечисленных методов лечения доступно лишь в многопрофильной клинической больнице и невозможно в условиях районной больницы.
При проведении АБТ существуют не только осложнения, но и целый ряд факторов немедицинского характера, которые ставят под сомнения применение АБТ, особенно в условиях недостаточного финансирования.
Основные осложнения при проведении АБТ следующие: формирование АБ - резистентности у микроорганизмов, возникновение аллергических реакций у ряда пациентов при назначении антибактериальных препаратов (АБП), нарушение микробного пассажа кишечника и развитие АБ-ассоциированной диареи (рост Cl. deficili) и обострение ряда хронических заболеваний при назначении АБТ.
Причинами немедицинского характера являются длительный период получения новых АБП (от 6 до 10 лет), высокая стоимость процесса создания самого препарата, значительные затраты на проведение клинических испытаний нового препарата и высокая стоимость препарата при продаже в розничной сети.
Поэтому врачи ЦРБ (и не только) ищут альтернативу применения АБП.
Результаты собственных исследований. Сегодня мы имеем ряд препаратов для местного применения при лечении гнойно-воспалительных процессов, относящихся к группе бактерицидных препаратов. Это диоксидин, Мирамистин ® и хлоргексидин.
Мы сравнили характеристики двух широко применяемых антисептиков: Мирамистин ® и хлоргексидина по спектру действия, наличию противопоказаний, безопасности и показаниям к применению.
Мирамистин ® представляет собой четвертичное аммониевое соединение, которое не содержит активного хлора.
Спектр действия препарата оказался шире, чем у других применямых антисептических препаратов: это Грам (+) и Грам (-) бактерии, простейшие, вирусы и грибы.
Противопоказаний для применения Мирамистин ® , кроме индивидуальной непереносимости, практически нет, а наличие большого количества показаний к применению объясняет возможность использования препарата врачами различных специальностей.
Исследования проникновения бензилдиметил-миристоиламино-пропиламмония, действующего вещества препарата Мирамистин ® , меченного тритием, через кожу и слизистые оболочки лабораторных животных показали, что препарат не проходит через кожу и слизистые оболочки, не накапливается в межтканевой жидкости и крови. Различные лабораторные и клинические исследования препарата показали, что мирамистин не повреждает слизистые оболочки и кожные покровы, оказывает синергическое действие при назначении АБП, обладает способностью усиливать репаративные процессы в ранах, возможно применение у взрослых и детей, при этом препарат не требует каких-либо особых условий хранения.
Учитывая перечисленные свойства, мирамистин можно использовать в следующих ситуациях: аппликационные повязки на гнойные и гранулирующие кожные раны, при ультразвуковой обработке ран, для промывания гнойных полостей и ран сложной конфигурации, в торакальной хирургии для промывания и санации гнойных полостей при эмпиемах плевры, для санации дренированных полых органов (желчный и мочевой пузырь, матка), для ингаляций при заболеваниях верхних дыхательных путей (ларингиты, тонзиллиты, фарингиты) через небулайзер.
Вполне понятно, что стоимость лечения больных с использованием мирамистина несопоставима со стоимостью лечения пациентов, получающих АБП.
Материалами для исследования стали журналы регистрации первичной обращаемости к хирургу и выписки справок и листов нетрудоспособности больным с ИКМТ за 3 года (2011-2013 гг.).
Анализ журналов регистрации первичной обращаемости к хирургу показал, что из 2743 пациентов, обратившихся к хирургу за указанный период, больных с ИКМТ было 1520 (62,6%).
Инфицированные раны различного происхождения были у 1363 (89,7%) больных, нейроишемическая инфицированная форма СДС - у 52 (3,4%) обратившихся к хирургу, фурункулы и карбункулы - у 31 (2,0%) больного, панариции - у 23 человек (1,5%), эритематозная и буллезная формы рожистого воспаления - у 23 (1,5%) больных, лигатурные свищи после полостных операций - у 15 (0,99%) пациентов и нагноившиеся атеромы - у 13 (0,9%) больных.
Анализ журналов выписки справок и листов нетрудоспособности больным с ИКМТ выявил, что в случаях использования мирамистина для перевязок период освобождения от работы оказался равным 12±5 сут., а без использования мирамистина - 18±6 сут.
Выводы. На основании представленных результатов исследования можно сделать следующие выводы:
- В структуре обращаемости в районной поликлинике пациенты с ИКМТ составляют более 60%.
- В настоящее время альтернативой АБП при лечении ИКМТ являются местные антисептики.
- Использование местного антисептика Мирамистин ® целесообразно для лечения ИКМТ, поскольку мирамистин является препаратом, воздействующим на обширную группу микроорганизмов.
- Применение Мирамистин ® экономически выгодно, что очень важно в современных условиях.
ЛИТЕРАТУРА
Все раны, кроме операционных, следует считать инфицированными, то есть имеющими микробное загрязнение!
Особую опасность представляют раны от укусов животных в связи с возможностью передачи со слюной животного тяжелых инфекционных заболеваний, в том числе бешенства. Ранения часто сопровождаются общей реакцией организма в виде шока, обусловленного интенсивной болью и кровотечением. Непосредственно после ранения опасными для жизни являются кровотечения, а в более поздние сроки - инфекция, развивающаяся в ране, вплоть до развития грозных осложнений - сепсиса или столбняка.
Сепсис в переводе с греческого языка означает гниение. Это тяжёлое инфекционное заболевание человека, которое развивается как системная воспалительная реакция при попадании в кровь инфекционных агентов (бактерий или одноклеточных грибов) или их токсинов. Среди людей, не имеющих отношения к медицине, сепсис нередко называется заражением крови. Он характеризуется тяжелым прогрессирующим течением и отсутствием тенденции к спонтанному выздоровлению. Несмотря на возросшие возможности антибактериальной и противогрибковой терапии показатель летальности при сепсисе остается достаточно высоким.
Возбудителями сепсиса могут быть любые бактерии (стафилококки, стрептококки, пневмококки, менингококки, сальмонеллы, энтерококки, синегнойная палочка, клебсиелла) или грибы (рода Candida, Aspergillus). Возникновение сепсиса обусловлено не столько свойствами самого возбудителя, сколько состоянием иммунной системы человека, в частности неспособностью к локализации возбудителя в первичном очаге инфекции. Один и тот же стафилококк может у отдельных лиц находиться на слизистых оболочках без развития какой-либо патологии, а у других - вызвать сепсис с летальным исходом. Наиболее часто сепсис развивается у людей с ослабленным иммунитетом вследствие тяжелых заболеваний, обширных операций, обильной кровопотери, недостаточного питания или применения иммуносупрессивных препаратов.
Попадание инфекционных агентов в кровеносное русло может произойти либо при генерализации какой-либо местной инфекции, либо при занесении микроорганизмов извне при оперативных вмешательствах, катетеризации вен и других медицинских манипуляциях. Первичным септическим очагом может быть любая инфекция мягких тканей, костей, суставов и внутренних органов: обширная раневая или ожоговая поверхность, гнойные заболевания кожи (карбункул, фурункул, флегмона), остеомиелит, инфекции мочеполовых путей и др.
Особенность сепсиса заключается в том, что его симптомы схожи вне зависимости от возбудителя, так как являются неким ответом организма человека на сверхсильное инфекционное поражение, с которым иммунитет не в состоянии справиться в очаге инфекции.
Клиническая картина складывается из симптомов общей интоксикации и проявлений болезни, обусловленных инфекционными очагами. Интоксикация проявляется резкой слабостью, потерей аппетита, лихорадкой с ознобом, тахикардией, снижением АД и одышкой. Характерно множественное поражение органов и систем с развитием сердечной, дыхательной, почечной, надпочечниковой недостаточности и пр. При обследовании выявляются высокий лейкоцитоз, реже лейкопения, резко увеличенная СОЭ, лимфопения, гипопротеинемия.
Газовая гангрена – это анаэробная инфекция, которая развивается вследствие обширных повреждений ткани. Как правило, ее вызывают: огнестрельные ранения, рвано-ушибленные раны, открытые переломы и отрывы конечностей, ранения толстого кишечника, другие тяжелые травмы. Чем больше масштаб повреждений тканей тела и чем больше они загрязнены, тем благоприятнее условия для развития инфекции. Возбудитель газовой гангрены – аэробные микробы, которые питаются омертвевшими клетками, находящимися в ране. В процессе размножения эти микробы выделяют специфический газ. Он не только является одним из характерных симптомов наличия инфекции, но и вызывает обширную интоксикацию жизненно-важных систем организма. Как правило, инфекция развивается в течение первых суток с момента травмы, но в некоторых случаях признаки заболевания появляются значительно позднее. Отметим также, что при диагнозе газовая гангрена лечение должно проводиться в максимально сжатые сроки, поскольку болезнь крайне опасна и нередко приводит к гибели пациента.
Симптомы гангрены газовой
Хотя газовая гангрена в мирных условиях встречается редко, о ней всегда нужно помнить при любых ранениях как конечностей, так и туловища.
Наиболее вероятно развитие газовой гангрены при транспортных и шахтных травмах с локализацией ранений в области бедер, ягодиц; у лиц, обслуживающих крупный рогатый скот, свиней, овец. коз, особенно если несчастный случай произошел в том месте, где содержатся животные, и рана загрязнена навозом.
Столбняк, бешенство
Столбняк - инфекционное заболевание, которое характеризуется токсическим повреждением центральной нервной системы, что вызывает судорожное сокращение мышц всего тела тонического и клонического характера.
С открытием возбудителя стало известно, что столбняк - раневая инфекция, осложняющая поврежденные кожные покровы и слизистые. Заражение чаще всего происходит при травмах, загрязнении раны во время работы на огороде или в поле, при хирургических вмешательствах, проводимых с нарушением санитарных условий.
Возбудитель - анаэробная палочка. Бактерии обитают и размножаются в организмах животных и человека и выделяются в окружающую среду с испражнениями. Попадая в почву, они превращаются в споры, которые сохраняют жизнеспособность многие годы. Споры устойчивы к действию неблагоприятных факторов внешней среды.
Попадая в организм человека, споры превращаются в вегетативные формы. Возбудитель проникает через поврежденные кожные покровы, раневую поверхность при различных травмах, ссадинах, при родах или абортах, совершенных в антисанитарных условиях.
Столбнячная палочка вырабатывает очень сильный эндотоксин, который по лимфатическим и кровеносным сосудам, нервным стволам проникает в центральную нервную систему, поражая ее.
Наиболее частой причиной смерти при столбняке является асфиксия вследствие клонических судорог дыхательных мышц. На втором месте стоит паралич сердечной деятельности при поражении соответствующих центров токсином, особенно на фоне пневмонии и сепсиса.
Инкубационный период составляет от 2 до 30 суток. Чем короче инкубационный период, тем тяжелее протекает заболевание.
По распространенности процесса столбняк подразделяют на общий, или генерализованный, и местный. У человека заболевание, как правило, протекает по типу общего столбняка. Симптоматика болезни в таких случаях развивается по нисходящему типу.
Заболевание чаще начинается постепенно. Больные ощущают слабость, недомогание, бессонницу, чувство стеснения за грудиной, могут беспокоить тупые ноющие боли в области уже закрывшейся раны.
Ранним признаком заболевания является затруднение при открывании рта -- тризм, который возникает в результате судорожного сокращения жевательных мышц. Судорожные сокращения могут быть настолько сильными, что больной иногда не может открыть рот. Рот больного растягивается, брови приподнимаются, на лбу образуются глубокие морщины, лицо приобретает вид застывшей гримасы (так называемая "сардоническая улыбка").
В дальнейшем судороги распространяются на другие мышцы (головы, шеи, глотки, конечностей). Голова больного запрокидывается, тело изгибается дугой так, что только затылком и ягодицами опирается о постель, -- опистотонус. Мышцы живота резко напряжены. Судороги усиливаются при ничтожных внешних раздражителях (легкий шум, свет, прикосновения).
Приступы судорог очень мучительны. Повторяются по нескольку раз в день. Температура тела может повышаться до 40--42 оС. Судороги могут охватывать дыхательную мускулатуру, в результате чего возникает одышка, цианоз, мучительная, а иногда и смертельная асфиксия (удушье); чем тяжелее заболевание, тем продолжительнее судороги.
Одной из тяжелейших форм болезни является так называемая головная форма столбняка, описанная впервые Бруннером, когда поражаются жизненно важные центры продолговатого мозга. В судорожный процесс вовлекаются преимущественно мышцы лица и шеи, нарушается процесс проглатывания пищи и даже воды (гидрофобия), невозможны дыхательные движения.
Бешенство - острое инфекционное заболевание, возникающее после укуса зараженного животного, протекающее с тяжелым поражением нервной системы и заканчивающееся, как правило, смертельным исходом.
Причиной заболевания является вирус бешенства. Возбудитель - содержащий рибонуклеиновую кислоту нейротропный вирус из обширного рода вирусов, поражающих животных и растения. Он имеет древнейшее происхождение. Его ближайшие родственники вызывают везикулярный стоматит - опасное заболевание лошадей, крупного рогатого скота и свиней, сопровождающееся образованием пузырьков в полости рта, поражением копыт и вымени, а также эфемерную лихорадку крупного рогатого скота, встречающуюся в Африке и Австралии. Сюда же относятся многие вирусы беспозвоночных животных.
Возбудитель чувствителен к высоким температурам и устойчив к низким. Быстро разрушается под действием щелочей и кислот, погибает от действия йодистых препаратов и фенола.
Процесс развития болезни
Вирус бешенства проникает через поврежденную кожу. В мышцах у места повреждения он размножается, затем по нервам распространяется в центральную нервную систему. В ней он продолжает размножаться с повреждением нервной ткани, и по нервам же попадает в слюнные железы.
Инкубационный период длится от 10 дней до 1 года и более (в среднем - 1-2 мес). Его продолжительность зависит от количества попавшего в рану вируса, объема пораженной ткани, расстояния, которое вирус должен преодолеть от места внедрения до центральной нервной системы, возраста укушенного (у детей инкубационный период короче, чем у взрослых).
Заболевание начинается с общего недомогания, головной боли, сухости во рту, снижения аппетита, небольшого повышения температуры тела, мышечных болей, болей в горле, сухого кашля, может быть тошнота и рвота. У 50-80% больных в месте укуса появляются неприятные ощущения (жжение, тянущие боли с иррадиацией к центру, зуд, повышенная чувствительность). Иногда рубец на месте бывшего укуса вновь становится красным и припухает. Больной подавлен, замкнут, отказывается от еды, у него возникает бессонница, кошмарные сновидения, он испытывает беспричинный страх, чувство тоски.
Через 1-3 дня у больного появляется беспокойство, тревога и водобоязнь. При попытке питья, а вскоре и при виде воды, даже при упоминании о ней у больного появляется чувство ужаса и болезненные спазмы мышц глотки и гортани, дыхание становится шумным в виде коротких судорожных вздохов. Подобные судороги затем возникают при звуке льющейся воды. Судороги могут развиться от дуновения в лицо струи воздуха, от яркого света, шума, прикосновения к коже. Больной становится агрессивным, буйным. У него нарушается сознание, появляются судороги, параличи. Смерть наступает от паралича дыхания. Продолжительность болезни - не более недели.
5.________
Не нашли то, что искали? Воспользуйтесь поиском:

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
В структуре хирургических заболеваний 35-45% приходится на хирургическую инфекцию - посттравматические и послеоперационные раны, острые и хронические гнойные заболевания, развитие госпитальной (нозокомиальной) инфекции кожи и мягких тканей.

[1], [2], [3]
Причины развития инфекции кожи и мягких тканей
Выделяют следующие причины:
- хирургическая инфекция (аэробная, анаэробная) мягких тканей,
- травма мягких тканей, осложненная гнойной инфекцией,
- синдром длительного раздавливания мягких тканей,
- госпитальная инфекция мягких тканей.
Проведение интенсивной терапии показано при обширных поражениях инфекцией мягких тканей, что характерно для синдрома длительного раздавливания и развития анаэробной неклостридиальной инфекции мягких тканей.
Длительное проведение интенсивной терапии сопряжено с высокой вероятностью развития госпитальной инфекции.
Госпитальная (нозокомиальная) инфекция - развитие инфекции кожи после диагностических и лечебных мероприятий. Госпитальная инфекция может быть связана с лапароскопией, бронхоскопией, длительным проведением ИВЛ и трахеостомией, послеоперационными гнойными осложнениями, в том числе в связи с применением аллопластических материалов (эндопротезирование), дренированием брюшной или грудной полости и другими причинами. Инфекция кожи и мягких тканей может быть также связана с нарушениями правил асептики при выполнении лечебных мероприятий (постинъекционные абсцессы и флегмоны, нагноение мягких тканей при катетеризации центральных вен).

[4], [5], [6], [7], [8]
Инфекция, связанная с катетеризацией центральных вен
Инфекция, связанная с катетеризацией центральных вен, - одно из осложнений (госпитальная инфекция), связанных с проведением интенсивной терапии. Туннельная инфекция - развитие инфекции мягких тканей на протяжении 2 см и более от места пункции и введения катетера в центральную вену.
Клинические симптомы в области имплантации катетера - гиперемия, инфильтрация и нагноение или некроз мягких тканей, болезненность при пальпации Катетер-ассоциированные осложнения связаны с нарушениями правил асептики и образованием инфицированной биоплёнки. Биоплёнка образовывается из отложений на поверхности катетера белков плазмы крови. Большинство микроорганизмов, особенно S. aureus и Candida albicans, обладают неспецифическим механизмом адгезии, что приводит к формированию микробной биоплёнки.
Клиническая характеристика инфекции кожи и мягких тканей

[9], [10], [11], [12], [13], [14], [15], [16], [17], [18]
Обширные (более 200 см 2 ) гнойные раны мягких тканей - один из частых вариантов развития хирургической инфекции после обширных травм и послеоперационных осложнений.
Определение площади раневой поверхности. Формула измерения:
где S - площадь раны, L - периметр раны (см), измеренный курвиметром, К - коэффициент регрессии (для ран, приближающихся по форме к квадрату, = 1,013, для ран с неправильными контурами = 0,62), С - константа (для ран, приближающихся по форме к квадрату, = 1,29, для ран с неправильными контурами = 1,016). Площадь кожных покровов человека составляет около 17 тыс см 2 .
Вовлечение анатомических структур в процесс зависит от причин развития инфекции (травма, послеоперационные осложнения, синдром длительного раздавливания и др.) и вида патогенной микрофлоры. Аэробная микрофлора поражает кожные покровы и подкожную клетчатку (код по МКБ 10 - L 08 8).
Развитию анаэробной неклостридиальной инфекции сопутствует поражение глубоких анатомических структур - подкожной клетчатки, фасций и сухожилий, мышечных тканей. Кожные покровы в инфекционный процесс существенно не вовлекаются.
Синдром длительного раздавливания тканей - частая причина острой ишемии и нарушения микроциркуляции, что приводит к тяжелому поражению мягких тканей, как правило, анаэробной неклостридиальной инфекциии.
Оптимальные условия для развития неклостридиальной флегмоны - закрытые фасциальные футляры с мышцами, отсутствие контакта с внешней средой, дефицит аэрации и оксигенации Как правило, кожные покровы над зоной поражения изменены мало.
Клиническая характеристика инфекционного поражения мягких тканей зависит от локализации инфекции:
- Целлюлит (код по МКБ 10 - L08 8) - поражение анаэробной неклостридиальной инфекцией подкожной жировой клетчатки.
- Фасциит (код по МКБ 10 - М72 5) - инфекционное поражение (некроз) фасций.
- Миозит (код по МКБ 10 - М63 0) - инфекционное поражение мышечных тканей.
Клинические симптомы - отёк кожных покровов, гипертермия (38-39 °С), лейкоцитоз, анемия, тяжелая интоксикация, ПОН, нарушения сознания.
Видовая характеристика и частота идентификации микрофлоры зависит от причин развития инфекции.
- Ангиогенные, в том числе катетер-ассоциированные, инфекции о коагулазонегативные стафилококки - 38,7%,
- S. aureus - 11,5%,
- Enterocococcus spp -11,3%,
- Candida albicans - 6,1% и др.
- Послеоперационные гнойные осложнения
- коагулазонегативные стафилококки - 11,7%,
- Enterocococcus spp -17,1%,
- Р. aeruginosa - 9,6%,
- S. aureus - 8,8%,
- Е. coli - 8,5%,
- Enterobacter spp - 8,4% и др.

[19], [20], [21], [22], [23], [24]
Неклостридиальные анаэробы - это представители нормальной микрофлоры человека, их относят к условно патогенным микроорганизмам. Однако при соответствующих клинических условиях (тяжелая травма, ишемия тканей, развитие инфекции мягких тканей в послеоперационном периоде и др.) анаэробная некло-стридиальная инфекциия становится причиной тяжелого и обширного инфекционного поражения тканей.
Микробный профиль включает ассоциацию неклостридиальных анаэробов, аэробных и факультативно анаэробных микроорганизмов.
Основные возбудители анаэробной неклостридиальной инфекциии Наибольшее клиническое значение имеют следующие виды:
- грамотрицательные палочки - В. fragilis, Prevotella melaninogemca, Fusobacterium spp,
- грамположительные кокки - Peptococcus spp., Peptostreptococcus spp.,
- грамположительные неспорообразующие палочки - Actinomyces spp., Eubactenum spp., Propionibacterium spp., Arachnia spp., Bifidobacterium spp.,
- грамотрицательные кокки - Veillonella spp.
Возбудителями анаэробной неклостридиальной инфекции могут быть грамположительные кокки - 72% и бактерии рода Bacteroides - 53%, реже грамположительные неспорообразующие палочки - 19%.
Аэробная микрофлора при ассоциации с анаэробной неклостридиальной инфекциией представлена грамотрицательными бактериями семейства Enterobactenaceae Е. coli - 71%, Proteus spp. - 43%, Enterobacter spp. - 29%.

[25], [26], [27], [28], [29], [30], [31], [32], [33], [34]
- 1-я фаза - гнойная рана. Превалирует воспалительная реакция тканей на повреждающие факторы (гиперемия, отек, боль), характерно гнойное отделяемое, связанное с развитием соответствующей микрофлоры в мягких тканях раны.
- 2-я фаза - фаза регенерации. Снижается микробная инвазия (менее 10 3 микробов в 1 г ткани), возрастает количество клеток молодой соединительной ткани В ране ускоряются репаративные процессы.
Послеоперационные осложнения
Частота развития послеоперационных инфекционных осложнений зависит от области и условий проведения оперативного вмешательства:
- Плановые операции на сердце, аорте, артериях и венах (без признаков воспаления), пластические операции на мягких тканях, протезирование суставов (инфекционные осложнения) - 5%.
- Операции (асептические условия) на органах ЖКТ, мочевыделительной системы, легких, гинекологические операции - 7-10% инфекционных осложнени.
- Операции (воспалительно-инфекционные условия) на органах ЖКТ, мочевыделительной системы и гинекологические операции - 12-20% гнойных осложнений.
- Операции в условиях текущего инфекционного процесса на органах сердечнососудистой системы, ЖКТ, мочеполовой системы, опорно-двигательного аппарата, мягких тканях - более 20% осложнений.
Диагностика инфекции кожи и мягких тканей
УЗИ - определение состояния мягких тканей (инфильтрация) и распространение инфекционного процесса (затёки).
КТ и МРТ - определение патологически измененных, инфицированных тканей. Цитологическое и гистологическое исследование тканей раневой поверхности. Позволяет определить фазу раневого процесса и показания к пластическому закрытию раневых поверхностей.
Бактериологическое исследование - бактериоскопия, посев микрофлоры ран. Исследования проводят в динамике, что позволяет определять вид патогенной микрофлоры, чувствительность к антибактериальным препаратам, показания к повторным хирургическим вмешательствам и пластическим операциям.

[35], [36], [37]
Лечение инфекции кожи и мягких тканей
Интенсивную терапию больных с обширными инфекционными поражениями мягких тканей проводят на фоне радикального хирургического лечения.
Хирургическая тактика при инфекции мягких тканей заключается в радикальном иссечении всех нежизнеспособных тканей с ревизией прилегающих мягких тканей. Мягкие ткани при анаэробной инфекции пропитаны серозным мутным отделяемым. Хирургическое вмешательство приводит к образованию обширной послеоперационной раневой поверхности и необходимости ежедневных травматичных перевязок под наркозом с контролем состояния мягких тканей.
Инфекцию большого массива мягких тканей (несколько анатомических структур) сопровождают общие проявления ССВР, как результат поступления в кровь из поврежденных тканей биологически активных веществ, и развитие сепсиса. Клинические симптомы - отек кожных покровов, гипертермия (38-39 °С), лейкоцитоз, анемия, клинические симптомы тяжелого сепсиса (дисфункция или недостаточность внутренних органов, тяжелая степень интоксикации, нарушения сознания).
Клинический диагноз анаэробной неклостридиальной инфекции мягких тканей предполагает ассоциацию аэробной и анаэробной микрофлоры и требует применения препаратов широкого спектра действия. Раннее начало эмпирической антибактериальной терапии целесообразно проводить препаратами из группы карбапенемов (имипенем, меропенем по 3 г/сут) или сульперазон 2-3 г/сут.

[38], [39], [40], [41], [42], [43]
Назначение препаратов по чувствительности - проводят через 3-5 дней по результатам бактериологических посевов микрофлоры. Под контролем повторных бактериологических посевов назначают (аэробная микрофлора):
- амоксициллин/клавулановая кислота 1,2 г три раза в сутки, внутривенно,
- ефалоспорины III-IV поколения - цефепим 1-2 г два раза в сутки, внутривенно,
- цефоперазон 2 г два раза в сутки, внутривенно,
- амикацин по 500 мг 2-3 раза в сутки
С учётом динамики раневого процесса возможен переход на фторхинолоны в комбинации с метронидазолом (1,5 г) или клиндамицином (900-1200 мг) в сутки.
Антибактериальную терапию проводят в сочетании с антигрибковыми препаратами (кетоконазол или флуконазол). Высевание грибов из мокроты, крови - показание для внутривенной инфузии флуконазола или амфотерицина В.
Контроль адекватности - повторные бактериологические посевы, те качественное и количественное определение микрофлоры в инфицированных мягких тканях.
Инфузионная терапия [50-70 мл/(кгхсут)] необходима для коррекции водноэлектролитных потерь при обширном поражении инфекцией мягких тканей, зависит также от площади раневой поверхности. Назначают коллоидные, кристаллоидные, электролитные растворы.
Контроль адекватности - показатели периферической гемодинамики, уровень ЦВД, почасовой и суточный диурез.
Коррекция анемии, гипопротеинемии и нарушений свёртывающей системы крови (по показаниям) - эритроцитарная масса, альбумин, свежезамороженная и супернатантная плазма.
Контроль - клинические и биохимические анализы крови, коагулограмма. Детоксикационную терапию проводят методами ГФ, УФ, плазмафереза (по показаниям).
Контроль адекватности - качественное и количественное определение токсических метаболитов методом газожидкостной хроматографии и масс-спектрометрии, оценка неврологического статуса (шкала Глазго).
Иммунокоррекция (вторичный иммунодефицит) - заместительная терапия иммуноглобулинами.
Контроль - определение в динамике показателей клеточного и гуморального иммунитета.

[44], [45], [46], [47], [48], [49], [50], [51], [52], [53]
Коррекция белково-энергетических потерь - абсолютно необходимый компонент интенсивной терапии при обширных поражениях инфекцией мягких тканей. Показано раннее начало нутриционной поддержки.
Уровень белково-энергетических и водно-электролитных потерь зависит не только от катаболической фазы обмена веществ, гипертермии, повышенных потерь азота через почки, но также от длительности течения гнойной инфекции и площади раневой поверхности.
Обширная раневая поверхность в 1-й фазе раневого процесса приводит к дополнительным потерям азота - 0,3 г, т е около 2 г белка со 100 см 2 .
Длительная недооценка белково-энергетических потерь приводит к развитию дефицита питания и раневому истощению.
Развитие дефицита питания у больных хирургической инфекцией
Длительность инфекции, дни
Средний дефицит питания (дефицит массы тела 15%)
Тяжёлый дефицит питания (дефицит массы тела более 20%)
Читайте также:


